Introducción
El sueño es un estado comportamental que ocurre en prácticamente todas las especies animales 1. En el ser humano, este se caracteriza por ojos cerrados, reducción del movimiento corporal, postura corporal característica y aumento del umbral a los estímulos externos. Esto se acompaña de importantes cambios fisiológicos, entre los que se destaca modificaciones en la actividad eléctrica cerebral, que se asocian con cambios cognitivos 2,3.
Un sueño con una duración y calidad adecuada es necesario para mantener la salud4,5. El equilibrio se rompe cuando por distintos motivos la duración, la arquitectura o la relación del sueño con el ciclo externo luz-oscuridad se alteran. Una mala calidad de sueño durante un tiempo prolongado, afecta todos los sistemas fisiológicos, generando trastornos cognitivos (afectando atención, memoria, toma de decisiones), psiquiátricos (trastornos del humor, ansiedad), cardiovasculares, inmunológicos, etc. (6,7,8,9.
El año 2020 será recordado por el comienzo de unas peores pandemias vividas por la humanidad; la enfermedad por coronavirus COVID-19, causada por el síndrome respiratorio agudo severo coronavirus 2 (SARS-CoV-2) (10. Aunque la emergencia nacional sanitaria finalizó el 5 de abril del 202211, la situación de pandemia a fin del 2022 todavía no se considera terminada12. Esta pandemia ha tendido consecuencias para la salud personal y social, obligando a las personas a confinarse a sus hogares reduciendo su interacción directa. Esto ha generado importantes cambios en el comportamiento diario tales como la interacción prolongada entre convivientes, reducción de actividad física y de exposición a la luz solar, cambio de rutinas y hábitos alimenticios, uso excesivo de pantallas (computadoras, tabletas, celulares), aumento de consumo de alcohol, entre otros. El confinamiento también ha generado dificultades económicas, laborales y educativas que junto al temor al contagio y a los efectos de la propia enfermedad, han generado no solo trastornos en la salud mental, sino en la calidad del sueño13,14. A su vez, el sueño se afecta tanto en la fase aguda de la infección por COVID, como en pacientes recuperados de la etapa aguda de la enfermedad (síndrome post-COVID) (15,16,17. De hecho, la alteración del sueño es el síntoma neurológico más frecuente18. Se ha sugerido que esto ocurre por afectación directa del virus sobre áreas críticas en la generación de la vigilia y el sueño, siendo los astrocitos muy susceptibles al ataque directo del virus15,19. Por otro lado, el trastorno de sueño puede ser por afectación indirecta, secundario a hipoxia, isquemia y neuro-inflamación15,16,20. Dada la frecuencia e importancia de las diversas alteraciones del sueño asociadas al COVID, en conjunto se las ha denominado “corona-somnia” (21 o “COVID-somnia” (13, aunque es importante aclarar que esta no es una entidad nosológica establecida.
¿Afectó la pandemia la calidad de sueño de los uruguayos? Con el objetivo de averiguarlo, en el presente trabajo estudiamos al comienzo de la pandemia, la calidad el sueño mediante una herramienta estándar: el Índice de Calidad de Sueño de Pittsburg (ICSP) (22.
Material y Métodos
Se trabajó sobre datos previamente obtenidos por medio de una encuesta de opinión realizada por la organización de investigación social Equipos Consultores. Esta fue una encuesta transversal auto administrada, que llegó a los potenciales participantes a través de las redes sociales Instagram y Facebook. Para su distribución se realizó un pautado publicitario utilizando las herramientas de Facebook para ese fin. El conjunto de personas a las que se le presenta el anuncio es determinado por Facebook. Se generaron distintos avisos apuntado a diversos perfiles de sexo y edad. Se monitoreó y administró la campaña para aproximar las distribuciones de variables sociodemográficas (sexo, edad, y nivel educativo). Mientras estaban en sus cuentas, a las personas les aparecía un anuncio de Equipos Consultores, invitándoles a participar el estudio. Una vez que cliqueaban sobre el anuncio éste los orientaba a la plataforma de encuesta (Alchemer). La encuesta estuvo habilitada desde 16 al 20 de mayo del 2020. Los únicos criterios de inclusión fueron ser adulto (18 o más años) y residente en Uruguay.
El estudio se realizó de acuerdo con la Declaración de Helsinki, manteniendo el anonimato de los participantes, y de acuerdo a las normas éticas y regulaciones de las encuestas de opinión23, que son estrictamente seguidas por Equipos Consultores. La encuesta empieza con una breve presentación que informa a los participantes sobre los objetivos del estudio, solicitando el consentimiento informado electrónico antes de iniciar la investigación. La duración de la encuesta fue de aproximadamente 10 minutos, pero los participantes podían retirarse en cualquier momento sin ninguna justificación. Solo se consideraron los cuestionarios completos (60-70%).
Las herramientas de segmentación de la publicidad de Facebook e Instagram se utilizaron para aproximar las distribuciones de variables sociodemográficas (sexo, edad, y nivel educativo).
La calidad del sueño se evaluó a través del ICSP22. Esta es la herramienta más utilizada y validada para su evaluación, que presenta una sensibilidad de 89.6% y una especificidad de 86%22, así como una marcada estabilidad medida al año para la misma población24. Este cuestionario también fue validado para el idioma español tanto por grupos españoles25,26, como latinoamericanos 27,28. El cuestionario consta de 19 preguntas que se utiliza para medir la calidad del sueño de los últimos 30 días. La última de ellas es complementaria y sus resultados no se incluyen en el índice. El ICSP incluye 7 dimensiones que son: la calidad subjetiva de sueño, duración del sueño, latencia al sueño, eficiencia de sueño, perturbaciones del sueño, uso de medicamentos para dormir y disfunciones diurnas. Cada dimensión es un descriptor del sueño que se puede analizar por separado. Estas tienen una puntuación entre 0 y 3, presentando el ICSP un rango de puntuaciones que va desde de 0 a 21. Las puntuaciones más altas indican una calidad de sueño más baja, considerándose una puntuación global del ICSP superior a cinco como mala calidad del sueño22. La Tabla 1 muestra las preguntas (P) que construyen las 7 dimensiones del ICSP, y las posibles respuestas (grados) para obtener la puntuación final. Además, para conocer otras variables no consideradas por el ICSP, se incluyó en la encuesta un “adendum” de 36 ítems adicionales que se comentan en las secciones de Resultados y Discusión.
Tabla 1: Preguntas y respuestas para la construcción del ICSP.
| Preguntas | Grado 0 | Grado 1 | Grado 2 | Grado 3 | Dimensión | |
| P1 | ¿Cómo calificarías en general la calidad de tu descanso al dormir? | Buena | Algo buena | Algo mala | Mala | Calidad subjetiva de sueño |
| P2 | Desde que te acostaste con intención de dormir, ¿cuánto demoraste en dormirte? | Menos de 15 min | 16-30 min | 31-60 min | Más de 60 min | Latencia al Sueño |
| P3 | ¿Cuántas veces no pudiste dormirte durante la primera media hora, desde que te acostaste con la intención de dormir? | Ninguna vez en los últimos 30 días | Menos de una vez a la semana | Una o dos veces a la semana | Tres o más veces a la semana | Latencia al Sueño |
| P4 | ¿Cuántas horas dormiste cada noche? | 8 o más horas | 7-8 horas | 5-6 horas | 4 o menos horas | Duración del Sueño |
| P5 | ¿A qué hora te fuiste a acostar con la intención dormir? | Anotar hora | Anotar hora | Anotar hora | Anotar hora | Eficiencia del sueño |
| P6 | ¿A qué hora te levantaste? | Anotar hora | Anotar hora | Anotar hora | Anotar hora | Eficiencia del sueño |
| P7 | ¿Cuántas veces te despertaste durante la noche? | Ninguna vez en los últimos 30 días | Menos de una vez a la semana | Una o dos veces a la semana | Tres o más veces a la semana | Perturbación del sueño |
| P8 | ¿Cuántas veces te despertaste para ir al baño? | Ninguna vez en los últimos 30 días | Menos de una vez a la semana | Una o dos veces a la semana | Tres o más veces a la semana | Perturbación del sueño |
| P9 | ¿Cuántas veces no pudiste dormir por dolor? | Ninguna vez en los últimos 30 días | Menos de una vez a la semana | Una o dos veces a la semana | Tres o más veces a la semana | Perturbación del sueño |
| P10 | ¿Cuántas veces no pudiste dormir por sueños o pesadillas? | Ninguna vez en los últimos 30 días | Menos de una vez a la semana | Una o dos veces a la semana | Tres o más veces a la semana | Perturbación del sueño |
| P11 | ¿Cuántas veces no pudiste dormir por sentir calor? | Ninguna vez en los últimos 30 días | Menos de una vez a la semana | Una o dos veces a la semana | Tres o más veces a la semana | Perturbación del sueño |
| P12 | ¿Cuántas veces no pudiste dormir por sentir frío? | Ninguna vez en los últimos 30 días | Menos de una vez a la semana | Una o dos veces a la semana | Tres o más veces a la semana | Perturbación del sueño |
| P13 | ¿Cuántas veces no pudiste dormir por toser o roncar? | Ninguna vez en los últimos 30 días | Menos de una vez a la semana | Una o dos veces a la semana | Tres o más veces a la semana | Perturbación del sueño |
| P14 | ¿Cuántas veces no poder respirar bien? | Ninguna vez en los últimos 30 días | Menos de una vez a la semana | Una o dos veces a la semana | Tres o más veces a la semana | Perturbación del sueño |
| P15 | ¿Cuántas veces no pudiste dormir por otras razones? | Ninguna vez en los últimos 30 días | Menos de una vez a la semana | Una o dos veces a la semana | Tres o más veces a la semana | Perturbación del sueño |
| P16 | ¿Cuántas veces tomaste medicamentos para dormir (recetados por tu médico o por tu cuenta)? | Ninguna vez en los últimos 30 días | Menos de una vez a la semana | Una o dos veces a la semana | Tres o más veces a la semana | Medicación para dormir |
| P17 | ¿Cuántas veces tuviste problemas para mantenerte despierto/a mientras manejabas, comías, trabajabas, estudiabas o desarrollabas alguna otra actividad social? | Ninguna vez en los últimos 30 días | Menos de una vez a la semana | Una o dos veces a la semana | Tres o más veces a la semana | Disfunción diurna |
| P18 | ¿En qué medida ha sido un problema para ti poder mantener tu energía para realizar actividades como conducir, comer, trabajar, estudiar o alguna actividad social? | No ha sido un problema | Ha sido un problema leve | Ha sido un problema moderado | Ha sido un problema grave | Disfunción diurna |
El diseño es de una muestra no probabilística. La muestra tuvo diferencias respecto al total de la población adulta de Uruguay si se la compara con la Encuesta Continua de Hogares (ECH) 2019 del Instituto Nacional de Estadística29 (Tabla 2). En esta se encontraron sub-representados los siguientes grupos: hombres, jóvenes, personas de bajo nivel educativo declarado, residentes del interior del país y aquellas personas que viven en hogares con numerosos integrantes. Para contrarrestar estos desbalances, la muestra fue ponderada para que las distribuciones porcentuales de género, tramos de edad, educación, región y constitución del hogar se aproximen a la ECH 201930.
Tabla 2: Características demográficas de la muestra.
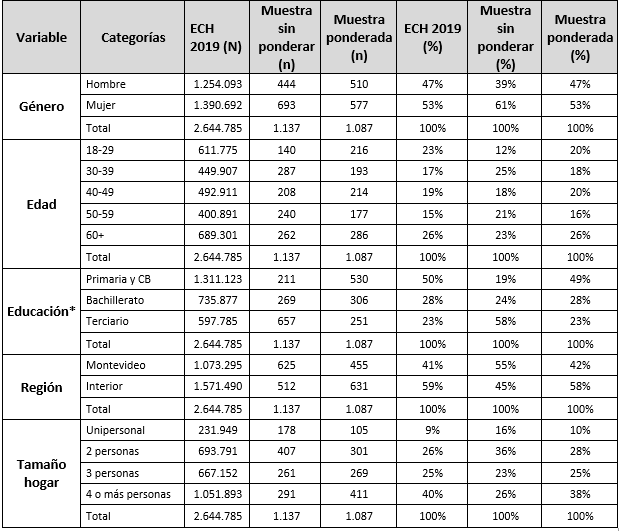
* Nivel completo o incompleto. CB, ciclo básico
Los datos fueron procesados y analizados mediante el software SPSS. Se realizaron análisis descriptivos para describir las características demográficas, así como del ICSP y de sus dimensiones.
Los datos se describen como la media ( el desvío estándar. Se testeó la normalidad de la distribución del ICSP utilizando la prueba de Kolmogorov-Smirnov. Para contraste de hipótesis entre dos grupos se utilizó la prueba t de Student no pareada a dos colas31. El criterio de rechazo de las hipótesis nulas se fijó en P < 0,05. Por último, para buscar la asociación entre un conjunto de variables y la calidad de sueño, se realizó un análisis de regresión logística para identificar asociaciones condicionadas a múltiples variables “independientes”. La variable dependiente fue la “mala calidad de sueño”; i.e., todos los casos con ICSP > 5.
Resultados
Características socio-demográficas de la muestra
La encuesta la completaron 1137 personas Las características de los participantes, y su ponderación de acuerdo al ECH 2019 se muestran en la Tabla 2.
Índice de Calidad de Sueño de Pittsburg
Los resultados porcentuales y la media de los índices de cada dimensión se muestran en la Figura 1 (el rango de cada dimensión va de 0 a 3 puntos), ordenado de acuerdo al valor de la dimensión.
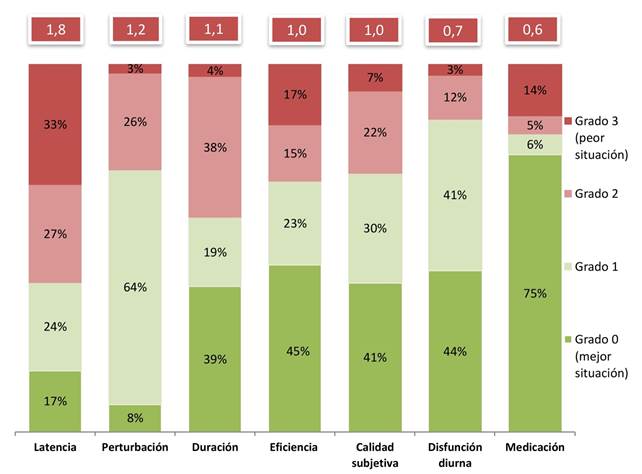
Figura 1: Características de las dimensiones del ICSP ordenadas por su grado de afectación. Resultados ponderados.
Calidad subjetiva de sueño. Es la única dimensión subjetiva y se obtuvo en base a la pregunta ¿Cómo calificarías en general la calidad de tu descanso dormir en los últimos 30 días?” (P1, Tabla 1). En la Figura 1 se exhibe que el 29% de las personas encuestadas calificaron como “algo mala” o “mala” su calidad de sueño (grados 2 y 3). La media de esta dimensión fue 1,0 ( 1,0.
Latencia al sueño. Esta dimensión estima el tiempo en conciliar el sueño, y se construyen en base al promedio de las respuestas a las preguntas P2 y P3. Las respuestas a P2 mostraron que 30% demoró menos de 15 minutos en dormirse, 20% 16-30 minutos, 23% 31-60 minutos y 28% más de 60 minutos. La P3 interroga las veces que no se pudo dormir en la primera media hora. Las respuestas revelaron que el 31% esto no ocurrió en los últimos 30 días. Para el 15% esto ocurrió menos de una vez a la semana, para el 18% una o dos veces a la semana, y para el 36% tres o más veces a la semana. La distribución (grados) y media (1,8 ( 1,1) de esta dimensión, obtenidas combinando ambas respuestas, se muestran en la Figura 1.
Duración del sueño. El indicador de esta dimensión se obtiene de la respuesta a la P4 (Tabla 1). Los resultados muestran que un 42% de las personas encuestadas muestran una duración de sueño menor o igual a 6 horas (Grados 2 y 3, Figura 1). La media de la dimensión fue de 1,1 ( 1,0.
Eficiencia de sueño. Esta dimensión estima el porcentaje de sueño del tiempo que la persona permanece acostado en la cama. Para obtener este indicador, primero se obtiene el tiempo en la cama en base a las preguntas P5 y P6 (Tabla 3). Posteriormente, este dato se combina con la dimensión duración de sueño (P4). La Figura 1 muestra que un 45% de las personas encuestadas presentó una eficiencia de sueño mayor a 85% (grado 0), un 23% 75-84% (grado 1), 15% 65-74% (grado 2) y 17% menos de 65% (grado 3). La media de esta dimensión fue de 1,0 ( 1,1.
Tabla 3: Respuestas a las preguntas P5 y P6.
Perturbación de sueño. El indicador de este dominio se obtiene en base a nueve preguntas (P7 a P15), que exploran si hubo despertares, su causa y su frecuencia durante el sueño nocturno. Las repuestas se muestran en la Tabla 4. De la combinación de los resultados de estas respuestas se obtiene los grados y la media de la dimensión, que se muestran en la Figura 1. Se observó que un 29% de la muestra tuvo perturbación de sueño moderada (grado 2) o alta (grado 3). Entre las perturbaciones se destaca que 21% de las personas encuestadas no puede dormir por lo menos una vez por semana por sueños o pesadillas (P10). La media de la dimensión fue de 1,2 ( 0,6.
Tabla 4: Respuestas a las preguntas P7 a P15.
| Ninguna vez en los últimos 30 días | Menos de una vez a la semana | Una o dos veces a la semana | Tres o más veces a la semana | |
| Despertarse durante la noche | 26% | 22% | 24% | 29% |
| Despertarse para ir al baño | 33% | 19% | 21% | 27% |
| Sentir algún dolor | 54% | 24% | 13% | 8% |
| Sueños o pesadillas | 56% | 23% | 15% | 6% |
| Sentir calor | 64% | 19% | 13% | 4% |
| Sentir frío | 65% | 21% | 11% | 3% |
| Toser o roncar | 82% | 9% | 5% | 4% |
| No poder respirar bien | 83% | 8% | 4% | 5% |
| Otras razones | 57% | 16% | 12% | 16% |
Medicación para dormir. Esta dimensión explora la necesidad de una ayuda farmacológica para dormir (P16). Un 19% de las personas encuestadas sostiene tomar medicamentos para dormir por lo menos una vez por semana (grados 2 y 3, Figura 1). La media de la dimensión resultó en 0,6 ( 1,1.
Disfunción diurna. Esta dimensión se explora en base a las preguntas P17 y P18 (Tabla 1). Las respuestas a la P17 mostraron que un 75% de los encuestados no tuvieron problemas para mantenerse despiertos ninguna vez en los últimos 30 días, 14% tuvieron problemas al menos de una vez a la semana, 7% una o dos veces a la semana y 3% tres o más veces a la semana. Con respecto a las respuestas a la P18, un 48% de los encuestados manifestaron que no tuvieron problemas para mantener su energía para realizar actividades diurnas, un 34% respondieron que la falta de energía ha sido un problema leve, 13% un problema moderado y 5% un problema grave. De la combinación de las respuestas a P17 y P18, se obtuvieron los porcentajes mostrados en la Figura 1. La media para esta dimensión que fue de 0,7 ( 0,8.
Sumando los indicadores de las 7 dimensiones se obtuvo el ICSP que presentó una media de 7,4 ± 4,0 (mediana 7, rango 0-19) 1. Un 63% de los encuestados mostraron un ICSP > 5, valor umbral para calificar como “mala calidad de sueño”.
Relación entre calidad del sueño y género
Nuestros resultados también mostraron que el ICSP fue mayor en mujeres (8,2 ± 4,0) que en hombres (6,4 ± 3,8; P < 0.001). Las diferencias entre las dimensiones se exhiben en la Tabla 5; las mujeres exhibieron una afectación significativamente mayor en seis de las siete dimensiones.
Tabla 5: Diferencias entre sexos en el ICSP y sus dimensiones.
| Hombre | Mujer | Total | Sig* | |
| Latencia del sueño | 1,5 | 2,0 | 1,8 | 0,000 |
| Perturbación del sueño | 1,1 | 1,4 | 1,2 | 0,000 |
| Duración del sueño | 1,1 | 1,0 | 1,1 | 0,131 |
| Eficiencia habitual del sueño | 0,9 | 1,2 | 1,0 | 0,000 |
| Calidad subjetiva del sueño | 0,8 | 1,1 | 1,0 | 0,000 |
| Disfunción diurna | 0,6 | 0,8 | 0,7 | 0,000 |
| Uso de medicación | 0,4 | 0,7 | 0,6 | 0,000 |
| ICSP | 6,4 | 8,2 | 7,4 | 0,000 |
*Significación (p valor) de prueba t de Student. Resultados ponderados.
Autopercepción de como la pandemia afectó la calidad de sueño
La encuesta también incluyó la pregunta “¿Desde la aparición del COVID dirías que duermes…?”. Se consideraron tres opciones de repuesta: 5% de la muestra (ponderada) indicó que “mejor que antes”, 66% “igual que antes”, y 29% “peor que antes”.
Variables asociadas a la “mala calidad de sueño”
En la Tabla 6 se presenta la asociación entre un conjunto de variables y la calidad de sueño. Se consideran variables sociodemográficas, la percepción de las personas de cómo el Covid-19 afectó su descanso y la autoevaluación de estado de preocupación. Considerando que se incluyen las variables utilizadas en la ponderación, los datos de esta sección se tratan sin ponderar. Por ello, los datos del índice no coinciden exactamente con los presentados en la sección previa2. Se destaca que de las personas que comunicaron que durmieron peor desde el comienzo de la pandemia, o se mostraron preocupados la semana antes de la encuesta, 91% tuvieron mala calidad de sueño
Tabla 6: Descriptivos de las categorías de análisis y vínculo con el ICSP.
Muestra sin ponderar. *Nivel máximo alcanzado completo o incompleto. **Prioridad en asignación a hijos de menor edad. *** Para el análisis de regresión logística se incluye junto a “En algún momento”.
A continuación, se estimó un modelo de regresión logística para la variable “mala calidad de sueño” (ICSP>5), con el objetivo de identificar las variables asociadas (Tabla 7). Las categorías de las variables que no se encuentran en la Tabla son las referencias de comparación. Considerando los coeficientes con P < 0,05, se destacan como predictores de la mala calidad de sueño el género “mujer”, la convivencia con hijos menores de 3 años (respecto a vivir solo/a), la percepción de dormir igual o peor desde la aparición del Covid-19 (respecto a “mejor”), y las diversas categorías de preocupación la última semana (respecto a ninguna preocupación).
Tabla 7: Resultados de modelo de regresión logística.
Variable dependiente: Mala calidad de sueño (ICSP > 5). *Nivel máximo alcanzado completo o incompleto. **Prioridad en asignación a hijos de menor edad
Discusión
No dormir lo suficiente puede provocar accidentes automovilísticos y laborales, causando numerosas muertes y lesiones32,33. Una mala calidad de sueño mantenida a lo largo del tiempo está relacionado con enfermedades crónicas, incluidas la diabetes tipo 2, enfermedades cardíacas, diversos tipos de cánceres, enfermedad de Alzheimer, depresión, inmunodeficiencia, etc. (6. A su vez, el costo económico asociado a la mala calidad de sueño se ha estimado en cien mil millones de dólares por año en Estados Unidos34. Por lo tanto, un sueño adecuado es necesario tener un buen estado de salud.
¿Cuál es la calidad de sueño de los adultos residentes en Uruguay? Este es el primer trabajo que lo estudia utilizando herramientas estandarizadas y validadas. Además, este trabajo lo explora en un período crítico: el comienzo de la pandemia de COVID-19. Los resultados demuestran que la mayor parte de los adultos residentes del Uruguay presentó una mala calidad de sueño en ese período. Esta es significativamente peor en mujeres, personas que conviven con hijos de hasta tres años, y que experimentaron preocupación al inicio de la pandemia.
Consideraciones metodológicas
El ICSP es la herramienta más utilizada para medir la calidad de sueño. Aproximadamente un 50% de los estudios sobre el sueño en la pandemia utilizaron este instrumento18. Mediante esta se le pide al participante que evalúe distintos parámetros de sueño durante el mes previo a la encuesta, lo que en el presente trabajo sería desde ~16-20 de abril del 2020.
El número de participantes del estudio fue de 1137. A modo comparativo, el ICSP fue evaluado para la población de Italia (~ 59 millones) en estudios con 229131, o 109135 participantes.
Una consideración importante es que esta encuesta se realizó utilizando una muestra de personas en Facebook e Instagram, que no es necesariamente representativa de toda la población. Sin embargo, para ajustar los datos a las características sociodemográficas de la población uruguaya adulta, esta se ponderó en base a la ECH-2019, método estándar en estudios de opinión pública30.
En este trabajo excluimos a niños y adolescentes que han sufrido fuertemente el impacto de la pandemia36,37,38. Tampoco se exploraron poblaciones particulares, como pacientes enfermos o recuperados del COVID, trabajadores de la salud, etc., a los que la pandemia también afectó más que a la población general36,39,40.
Cronología del COVID-19 en Uruguay
El primer caso en Uruguay se diagnosticó el 13 de marzo del 2020, que determinó que ese mismo día se tomaran diversas medidas restrictivas como la prohibición de espectáculos públicos, cierre parcial de fronteras (el cierre total fue el 23/3) y cuarentena obligatoria para viajeros. Estas fueron seguidas por otras como suspensión de clases en todos los niveles educativos y regulación del transporte público. Posteriormente se fue consolidando el concepto de distanciamiento social mediante “conciencia ciudadana” o “libertad responsable”.
Durante período del trabajo de campo (16-20 mayo 2020) en Uruguay se registraban 733 a 746 casos acumulados, y se diagnosticaban 1 a 8 casos nuevos por día. Por lo tanto, en el período que se realizó la encuesta, comparado con otros países, la pandemia en Uruguay estaba bajo un relativo control. Sin embargo, ya estaban presentes los efectos de la pandemia en relación al confinamiento, miedo al contagio, problemas económicos, educativos, etc.
¿Cómo era el estado emocional de la población en el período de la encuesta? Un informe de Equipos Consultores mostraba que el porcentaje de residentes en Uruguay preocupados previo a la pandemia (entre Abril y Agosto de 2019) era de 31%, al comienzo de la pandemia (marzo 2020) escalaba a 67%, para bajar a 46% durante el período de la encuesta41. El mismo informe mostraba que el porcentaje de personas estresadas seguía una tendencia similar: 26%, 46% y 38% respectivamente, para los mismos períodos. Esto sugiere que al principio de la pandemia los uruguayos estaban claramente más preocupados y estresados que pre-pandemia, pero para el período del trabajo de campo estos marcadores emocionales se habían moderado. En relación a esto, Fernandez-Theoduloz et al. (2022) (42 describieron que los niveles de depresión y ansiedad de los uruguayos fue disminuyendo desde el comienzo de la pandemia, a medida que la movilidad fue aumentando.
Calidad de sueño previo a la pandemia
Dada la ausencia de trabajos en Uruguay previos a la pandemia, analizamos los datos de la región. Los más confiables son los aportados por “Episono”. Este es un potente proyecto de investigación realizado una vez cada diez años para verificar la calidad del sueño y el impacto de los trastornos del sueño en la salud de una muestra representativa de la población de la ciudad de San Pablo, Brasil. En este reportaron que antes de la pandemia un 60% de la población padeció algún trastorno del sueño 43. Por otra parte, en Argentina un 44 % de los sujetos tenía un ICSP > 5 previo a la pandemia28. Esto sugiere que la calidad de sueño pre-pandemia en la región es mala en un porcentaje importante de la población.
El ICSP y sus dimensiones al comienzo de la pandemia
En nuestro trabajo observamos que la muestra ponderada presentó un ICSP promedio de 7,4, mostrando un 63% de los encuestados una mala calidad de sueño (ICSP > 5). Jahrami et al. (2021) 44 realizaron un meta-análisis donde calcularon el ICSP promedio de 15 estudios con poblaciones heterogéneas; este fue de 7,1 con un intervalo de confianza de 95% (IC) de 6,3-8,0. En total concordancia con nuestro trabajo, la latencia del sueño, los trastornos del sueño y la duración del sueño estimada con el ICSP fueron las dimensiones más afectadas, con índices de 1,5; 1,4, y 1,3, respectivamente (1,8; 1,2 y 1,1 en nuestro trabajo).
Es interesante destacar que la literatura muestra una visión dicotómica en relación a la calidad de sueño. Recién iniciada la pandemia, estudios en Europa y Estados Unidos reportaron aumentos de la oportunidad y duración del sueño acompañados de una disminución del “jet-lag” social, definido como la diferencia del horario de sueño entre los días libres y laborales19. Resultados similares fueron obtenidos en Argentina, incluso sin encontrar diferencias en el ICSP antes y durante la pandemia28. Se argumenta que la disminución de la presión social al trabajo o estudio, podría explicar este efecto inicial. Sin embargo, a medida que avanzaba la pandemia los efectos en negativos en la calidad de sueño comenzaron a manifestarse con mayor intensidad. Uno de los primeros trabajos de este tipo que se realizó en Reino Unido mostró que un 69,4% de 843 encuestados presentaba trastornos de sueño, mostrando un 45,6% más somnolencia que previo a la pandemia14. Moreno et al. (2022) (45 con otra aproximación metodológica, mostraron que un 70% de una muestra de brasileños mostró una baja calidad de sueño. Por otra parte, durante el inicio de la pandemia en Italia, los trabajos de Casagrande et al. (2020) (31 y Gorgoni et al. (2021) (35 mostraron que el 57,1% y 59,9% de los encuestados, respectivamente, tenía mala calidad de sueño (ICSP >5). Sin embargo, Casagrande et al. (2020) compararon sus resultados con un trabajo italiano previo a la pandemia46, y no encontraron diferencias significativas en el ICSP, aunque si en algunas de sus dimensiones.
Jahrami et al (2022) (36 realizaron la revisión sistemática y meta-análisis más completa sobre los efectos de la pandemia sobre del sueño. Estos evaluaron 250 trabajos que incluyeron 493.475 participantes de 49 países. Estos autores concluyeron que la prevalencia global de trastornos del sueño fue de 40,5%. Ellos también estudiaron subpoblaciones que no pudieron ser distinguidas en nuestro trabajo. Encontraron que los trastornos de sueño ascendieron a 52,4% en pacientes COVID, 46%, en niños y adolescentes, 41,5% en personal de la salud, 41,2% en estudiantes universitarios, mientras que en la población general fue de 36,7%. Los disturbios del sueño fueron más grandes durante los períodos de confinamiento, y el insomnio fue la principal causa de estos disturbios, explicando aproximadamente un 80% de estos. En relación a esto, Cenat et al. (2021) (47 sostienen que la prevalencia de insomnio aumentó de 20 a 40% en Estados Unidos, y fue mayor en los trabajadores de la salud que en la población general. Similar resultado fue obtenido por Drager et al. (2022) (39 en Brasil, mostrando que un 32,9% de los profesionales de la salud presentaron insomnio durante la pandemia. Otros meta-análisis obtuvieron resultados similares44,48,49.
Tanto el país de residencia, como el período de confinamiento influyeron significativamente en el desarrollo de dificultades para dormir18. Esto sugiere que distintos factores tales como el nivel de contagios y muertes, las medidas adoptadas para controlar el virus, el patrón de uso de los medios, y las características de las distintas sociedades, contribuyeron a la magnitud de los trastornos del sueño. En relación a esto se destaca que datos de la Encuesta Global COVIDi-STRESS, mostraron que el estrés y síntomas relacionados se asocian positivamente con vivir en una nación o región donde el COVID-19 fue más grave50.
Latencia al sueño
La dimensión más afectada (con el promedio mayor) en nuestro trabajo fue la latencia al sueño. Nuestros resultados también concuerdan con el trabajo de Moreno et al. (2022) (45, en que la dificultad de conciliar el sueño 3 o más veces a la semana aumentó del 27,6 previo al 58,9 % durante la pandemia. La preocupación, estrés, miedo, la “rumia” mental (preocupación excesiva por un tema del que no nos podemos desligar), así como efectos inespecíficos del confinamiento podrían explicar este hecho. El insomnio en general se asocia a trastornos en la conciliación del sueño aumentando su latencia51, siendo este uno de los principales trastornos asociados al COVID13,21.
Perturbación del sueño
La segunda dimensión más afectada fue la perturbación de sueño. El despertarse por alguna causa fragmenta el sueño, determinando que disminuya su profundidad y genere somnolencia diurna52. De las 9 preguntas que se combinan para generar esta dimensión, un 21% de los encuestados no puedo dormir por lo menos una vez por semana por la presencia de sueños o pesadillas. Diversos estudios han mostrado que la pandemia ha aumentado la frecuencia en que se recuerdan los sueños, así como de su carga emocional (especialmente negativa), vivacidad, excentricidad y duración, y este aumento es mayor en las mujeres14,35,53,54,55,56.
Duración del sueño
La duración del sueño es la tercera dimensión más afectada. La duración recomendada de sueño por 24 horas depende de la edad. La “National Sleep Foundation-NSF” recomienda tanto para los jóvenes adultos (18-25 años) como para los adultos de 26 a 64 años una duración de sueño de 7 a 9 horas por día57,58. En cambio, para adultos mayores (≥ 65 años) las NSF recomienda 7 a 8 horas. Nuestros resultados muestran que un 42% de los encuestados duerme menos de 6 horas. Sin embargo este es un dato a revisar ya que en nuestro trabajo no se tomó en cuenta las siestas; durante la pandemia se ha descrito tanto un aumento de la frecuencia y tiempo de las siestas59, así como una disminución de estas28.
Trabajos de la región también han observado un impacto de la pandemia en el tiempo de sueño. En la población brasilera, Moreno et al. (2022) (45 han descrito que este estaría disminuido en aproximadamente 1 hora con respecto a los valores previos a la pandemia (7,12 Vs. 6,2 horas). Un aumento de 20 minutos de sueño fue observado en una población uruguaya en una encuesta ad hoc56. Sin embargo, el estudio hecho por Leone et al. (2020) (28 en la Argentina, observaron en los días de trabajo (de lunes a viernes) un aumento de la duración de sueño (6,6 Vs. 7,3 horas). Estos resultados opuestos reafirman el concepto de que el impacto de la pandemia difirió en las distintas sociedades. Sin embargo, a pesar del aumento de la duración del sueño que se ha visto en algunos estudios, esto fue acompañado de una caída de la calidad y de alteración del período de sueño en relación al ciclo luz-oscuridad28,60.
Eficiencia del sueño
La eficiencia es la cuarta dimensión afectada. Se considera óptimo que se duerma un 85% de sueño en relación al tiempo de permanencia en la cama61; este porcentaje fue alcanzado por un 45% de los encuestados. En la construcción de esta dimensión, nos llamó la atención que 53% de los encuestados se acostaba después de las 24 horas, y que 52% se despertaba después de las 9 horas. Esto sugiere una disposición a mantenerse despierto hasta tarde, y levantarse tarde en la población encuestada. Un atraso de en los tiempos de acostarse y despertarse también fue observado por Orellana et al. (2021) (56. ¿Esto se debe al impacto de la pandemia y su confinamiento, o es una característica propia cultural de los uruguayos? Aunque se ha descrito un cronotipo tardío en jóvenes uruguayos62, un retraso en la hora de acostarse y despertarse se ha observado durante el confinamiento en varios países, y se ha atribuido a una escasez de “zeitgebers” (señales marcadoras de tiempo) (63,64,65. De hecho, esta tendencia a acostarse y levantarse más tarde fue mayor en cronotipos vespertinos, entre los más jóvenes, y en las mujeres66.
Calidad subjetiva de sueño, disfunción diurna y medicación para dormir
Con respecto a la calidad subjetiva de sueño, aproximadamente un tercio de los encuestados consideró que su sueño era “algo malo” o “malo”. Tanto la disfunción diurna como la toma de medicamentos fueron las dimensiones menos afectadas. Sin embargo, el consumo de medicación para dormir hay que mirarla con cautela, ya que trabajos previos a la pandemia mostraron un consumo problemático de benzodiacepinas (no necesariamente para facilitar el sueño) en Uruguay67. Por otra parte, se considera que unas de las principales consecuencias de la mala calidad de sueño es la disfunción o somnolencia diurna, pero esta no pareció ser afectada en forma importante en el presente estudio.
ICSP asociado a otras variables
El ICSP mostró que el sueño en las mujeres está más afectado que en los hombres. Excluyendo la duración del sueño, la diferencia se evidenció en el resto de las dimensiones. A su vez, encontramos que unos de los predictores de la mala calidad de sueño es el género “mujer”. Aunque diferencias según el género ya han sido descriptas antes de la pandemia68, varios trabajos han mostrado que la pandemia ha afectado más a las mujeres. En Italia, la calidad de sueño en las mujeres también fue más afectada que en los hombres. Las mujeres en comparación con los hombres informaron menor calidad del sueño (6 vs. 5.4 en el ICSP), eficiencia del sueño (88.7 vs 91.3%) y mayores síntomas de insomnio69. Akova et al. (2022) (70 también observaron que las mujeres trabajadoras de la salud que padecieron el COVID-19 mostraron peor calidad de sueño que los hombres. A su vez, la calidad de sueño en pacientes recuperado de COVID fue peor en mujeres que hombres17. En una revisión sistemática y meta-análisis del efecto de la pandemia según el género con aproximadamente 115000 participantes71, se concluyó que la prevalencia de trastornos de sueño en el sexo femenino supera al masculino. En la P15 de la dimensión Perturbaciones de sueño, hay un porcentaje importante de respuestas de “otras razones”. En el adendum, se exploró si los encuestados se despertaron a cuidar a alguien del hogar; mientras que 11% de los hombres se levantaban por lo menos una vez por semana por esa causa, un 22% de las mujeres lo hacía. Es interesante que otro de los predictores de mala calidad de sueño fue la convivencia con hijos menores de 3 años (respecto a vivir solo), y es posible que por sesgos culturales la mujer sea la más afectada por esta situación. Por lo tanto, este resultado se podría explicar, en parte, por una variable social o cultural. Sin embargo, razones biológicas tales como una mayor reactividad emocional frente a factores traumáticos o estresantes no se puede descartar72. En relación a esto, es importante tener en cuenta que la prevalencia del estrés post-traumático, así como la del insomnio es marcadamente mayor en mujeres73. A su vez, se ha descrito que el nivel de estrés sufrido por la mujeres durante la pandemia ha sido mayor que en los hombres 50. Además, las infecciones trastornan el sueño en forma diferente según el género, experimentando las mujeres una somnolencia diurna con mayor frecuencia, posiblemente debido a la mayor respuesta inmunitaria a las infecciones virales74.
Por otra parte, la percepción de dormir igual o peor desde la aparición del Covid-19 (respecto a “mejor”) fue un predictor esperado de mala calidad de sueño (ICSP > 5). También lo fueron las diversas categorías de preocupación la última semana (respecto a ninguna preocupación).
No encontramos diferencias entre Montevideo y el interior. Sin embargo, si se han observado diferencias significativas en el ICSP dentro del mismo país, como por ejemplo el norte, centro y sur de Italia31.
Conclusiones
En el presente trabajo demostramos que al comienzo de la pandemia un 63% de las personas encuestadas presentaron un ICSP > 5, lo que sugiere una mala calidad de sueño. Esta fue significativamente peor en mujeres. A su vez, un 29% de las personas encuestadas percibió tener un peor descanso durante el comienzo de la pandemia, mientras que un 5% que comunicó dormir mejor. Están en marcha nuevos estudios para profundizar en la comprensión del impacto de la pandemia en la calidad del sueño de los uruguayos.















