Serviços Personalizados
Journal
Artigo
Links relacionados
Compartilhar
Archivos de Pediatría del Uruguay
versão On-line ISSN 1688-1249
Arch. Pediatr. Urug. vol.74 no.1 Montevideo mar. 2003
Pauta de diagnóstico de muerte encefálica en el niño
DRAS. MARTA ALBERTI 1, AMANDA MENCHACA 2
1. Profesora Agregada.
2. Profesora Adjunta.
Centro Hospitalario Pereira Rossell. Unidad de Cuidados Intensivos del Niño (UCIN).
Definición de muerte encefálica
La muerte encefálica es la pérdida definitiva de las funciones integradas del encéfalo incluido el tronco cerebral.
En cuanto a como se realiza el diagnóstico de muerte encefálica, ya en 1987 la Task Force publicó los criterios diagnósticos para la determinación de muerte encefálica en niños.
Criterios diagnósticos
Los datos que permiten la determinación de muerte encefálica (historia clínica, exploración física, período de observación y exámenes complementarios), deberán ser consignados en forma detallada y clara en la historia clínica del paciente, y deberán refrendarse con la firma y contrafirma de por lo menos, dos miembros del equipo asistencial que hubieran actuado simultáneamente en la obtención de los mismos.
1. Historia clínica.
2. Criterios de exploración física.
3. Período de observación.
4. Exámenes complementarios.
El factor más importante es la determinación de la causa inmediata del coma, para asegurar la ausencia de procesos tratables o reversibles. La mayor parte de las dificultades en la determinación de la muerte según criterios neurológicos se han derivado de no tener en cuenta este hecho básico.
Condiciones diagnósticas
Historia clínica.
1) Coma de etiología conocida y de carácter irreversible.
Debe haber evidencia clínica o por neuroimagen de lesión destructiva en el sistema nervioso central compatible con la situación de muerte encefálica.
Exploración clínica neurológica.
1) El diagnóstico de muerte encefálica exige siempre la realización de una exploración neurológica que debe ser sistemática, completa y extremadamente rigurosa.
2) Inmediatamente antes de iniciar la exploración clínica neurológica hay que comprobar si el paciente presenta:
a) Estabilidad hemodinámica.
b) Oxigenación y ventilación adecuada.
c) Temperatura corporal central mayor de 32ºC.
d) Ausencia de alteraciones metabólicas, sustancias o fármacos depresores del sistema nervioso central, que pudieran ser causantes del coma.
e) Ausencia de bloqueantes neuromusculares.
3) Coma arreactivo, sin ningún tipo de respuestas motoras o vegetativas al estímulo algésico producido en el territorio de los nervios craneales; no deben existir posturas de descerebración ni de decorticación.
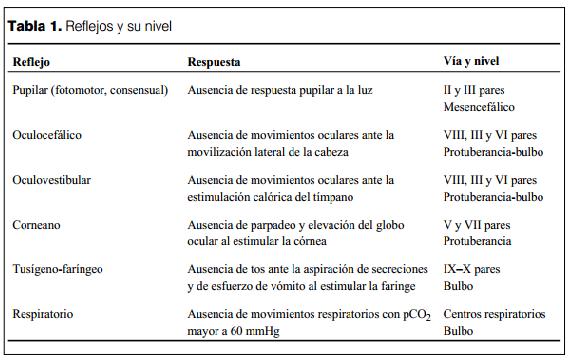
4) Ausencia de reflejos del tronco encefálico.
a) Pupilas en posición media o dilatada: no es preciso que las pupilas tengan el mismo tamaño.
b) Ausencia de reflejo fotomotor: al iluminar las pupilas con una luz potente, no se produce ninguna modificación del tamaño de las pupilas.
c) Ausencia de movimientos oculares: ni espontáneos ni provocados.
d) Ausencia de parpadeo espontáneo: los párpados están fláccidos y sin movimiento; no es indispensable que cubran el ojo.
e) Ausencia de reflejo corneal: al estimular la córnea (utilizando una torunda de algodón), no hay ningún tipo de respuesta motora (no se produce parpadeo ni retirada) ni vegetativa (no hay lagrimeo ni enrojecimiento).
f) Ausencia de movimientos faciales: no se observa ningún tipo de movimiento en la cara:
1) ni de manera espontánea;
2) ni al producir un estímulo doloroso en la cara;
3) ni al producir un estímulo doloroso en el cuello, tórax, miembros o abdomen.
g) Ausencia de movimientos musculares espontáneos: no se producirá ningún tipo de respuesta motora corporal al provocar estímulos faciales.
h) Ausencia de reflejos oculovestibulares: tras elevar la cabeza 30º sobre la horizontal, se inyectan 50 ml de agua fría en cada conducto auditivo externo (previa comprobación de la indemnidad de la membrana del tímpano). Manteniendo los párpados abiertos, podremos objetivar la ausencia de movimientos oculares tras la irrigación.
i) Ausencia de reflejos oculocefálicos: se mantienen los párpados abiertos y se realiza un giro brusco de la cabeza de un lado a otro, objetivándose como la mirada sigue los movimientos de la cabeza y la ausencia de la respuesta contraversiva habitual. No se realizan si se sospecha compromiso de la columna cervical.
j) Ausencia de reflejo nauseoso: al estimular mediante una sonda la base de la lengua y la pared posterior de la faringe, no se obtiene ninguna respuesta.
k) Ausencia de reflejo tusígeno: al introducir repetidamente una sonda a través del tubo endotraqueal hasta vías respiratorias bajas, no se obtiene ningún tipo de respuesta. Suele ser el último reflejo que desaparece.
l) Ausencia de respiración espontánea: test de apnea.
La demostración de ausencia de ventilación espontánea se realiza mediante el test de apnea. Se basa en estimular el centro respiratorio con el estímulo fisiológicamente más intenso: la hipercapnia. Si el centro respiratorio, situado a nivel bulbar, no responde frente a niveles de hipercapnia mayores de 60 mmHg con movimientos respiratorios, se habrá demostrado la ausencia de función en el último nivel. Es aconsejable corregir la pCO2 previamente al comienzo de la prueba, para llevarla a valores cercanos a 40 mmHg, mediante el cambio del volumen minuto del aparato de ventilación mecánica. Una vez que se obtiene este valor basal de pCO2 estamos en condiciones de iniciar el test de apnea.
Para realizar la prueba se desconecta el paciente del respirador, oxigenándolo mediante la administración de O2 a través de un catéter fino (oxigenación apneica) que colocamos a través de la sonda endotraqueal. Debemos realizar gasometrías para la confirmación de que la pCO2 llegue a 60 mmHg. Este nivel es suficiente para estimular el centro respiratorio del tronco cerebral. Si no comienzan los movimientos respiratorios, se demuestra la ausencia de función a este nivel, se trata en este caso de una prueba de apnea positiva.
5) La presencia de actividad motora de origen espinal espontánea o inducida, no invalida el diagnóstico de la muerte encefálica.
6) El examen debe ser compatible con muerte encefálica durante todo el período de observación y de práctica de pruebas complementarias.
El período de observación recomendado depende de la edad del paciente y de las pruebas complementarias utilizadas.
1) Siete días a dos meses.
Dos exploraciones y electroencefalograma (EEG) separados al menos por 48 horas.
2) Dos meses a un año.
Dos exploraciones y EEG separados al menos por 24 horas. Si contamos con pruebas que evalúen el flujo sanguíneo cerebral (angiografía cerebral o sonografía Doppler transcraneal) podemos acortar el tiempo de observación.
3) Más de un año.
a) Si existe causa estructural, no son necesarias pruebas complementarias. Dos exploraciones con período de observación de 12 horas. Este período se puede reducir si contamos con exámenes complementarios: EEG, potenciales evocados, ecodoppler transcraneal.
b) En la encefalopatía hipóxico isquémica el período de observación debe ser de 24 horas. Si contamos con exámenes que evalúan la función cerebral (EEG, potenciales evocados de tronco o multimodales, o exámenes que evalúan el flujo sanguíneo cerebral, sonografía Doppler transcraneal), el período de observación puede reducirse.
Condiciones que dificultan el diagnóstico clínico de muerte encefálica
Determinadas situaciones clínicas pueden dificultar o complicar el diagnóstico clínico de muerte encefálica, al impedir que la exploración neurológica sea realizada de una forma completa o con la necesaria seguridad.
Tales condiciones son:
a) Pacientes con graves destrozos del macizo cráneo facial o cualquier otra circunstancia que impida la exploración de los reflejos troncoencefálicos.
b) Intolerancia al test de apnea.
c) Hipotermia (temperatura central inferior a 32ºC).
d) Intoxicación o tratamiento previo con dosis elevada de fármacos o sustancias depresoras del sistema nervioso central.
e) Ausencia de lesión destructiva cerebral demostrable por evidencia clínica o por neuroimagen.
f) Cuando la lesión causal sea primariamente infratentorial.
Con el fin de complementar el diagnóstico y acortar el período de observación, sería recomendable la realización de alguna prueba instrumental, fundamentalmente las que evalúan el flujo sanguíneo cerebral.
Pruebas que evalúan la función neuronal
1) Electroencefalografía.
2) Potenciales evocados
Pruebas que evalúan el flujo sanguíneo cerebral
1) Arteriografía cerebral de los cuatro vasos.
2) Angiografía cerebral digital.
3) Angiogammagrafía cerebral con radiofármacos.
4) Sonografía Doppler transcraneal.
Electroencefalograma
Se debe realizar en ausencia de:
- sedantes o hipnóticos;
- severa hipotermia;
- severa hipotensión.
Debe ser realizado por personal calificado.
El silencio eléctrico se define como la ausencia de actividad eléctrica de origen cerebral mayor a 2 microvoltios.
El trazado debe ser realizado por un período de tiempo no menor a 30 minutos, con electrodos separados entre sí 10 cm, con ubicación de estos en regiones frontales, temporales, occipitales y parietales, y estimulación dolorosa del paciente, puede registrar cualquier actividad electrocerebral.
En su ausencia, se concluye que se está en presencia de silencio eléctrico cerebral, trazado nulo u otros sinónimos como EEG plano.
Potenciales evocados
Mientras el EEG refleja la actividad bioeléctrica cerebral espontánea, los potenciales evocados representan la respuesta del sistema nervioso central a un estímulo externo específico. Potenciales evocados auditivos o de tronco, someto sensoriales o multimodales.
Ventajas: pueden realizarse al lado de la cama del paciente. Son resistentes a la acción de fármacos depresores y a la hipotermia. En pacientes con ausencia de actividad neurológica, si ésta está deprimida por cualquiera de éstos dos factores, los potenciales están presentes, pudiendo aumentar su latencia.
Desventajas: las lesiones de receptores periféricos o vías aferentes, como fractura del peñasco, hemotímpano, lesiones del plexo braquial, o columna cervical, impiden su evaluación.
Sonografía Doppler transcraneal
Desde el punto de vista hemodinámico, se acepta como criterio de muerte cerebral la ausencia de flujo sanguíneo cerebral (FSC) objetivado por arteriografía.
Éste cese del FSC también puede detectarse de forma no invasiva mediante la sonografía Doppler transcraneal, por lo que se está utilizando como test adicional para confirmar la muerte cerebral.
Los patrones que se encuentran en muerte cerebral son:
a) Reducción del flujo sistólico e inversión del flujo en diástole (flujo reverberante).
b) Mínimas espigas sistólicas con ausencia de flujo diastólico.
c) Ausencia de flujo. En este caso no puede confirmarse la muerte cerebral por Doppler, salvo que se encuentre el patrón de flujo reverberante en la porción extracraneal de la arteria carótida interna.
En general estos patrones se obtienen a partir de la arteria cerebral media, pero deberán obtenerse de al menos dos arterias de la base del cráneo.
Bibliografía
1. Ad Hoc Commitee on Brain death. Children’s Hospital. Boston. J Pediatric 1987; 110: 15-9.
2. Ahmann PA, Carrigan TA, Carlton D et al. Brain death in children: Characteristic common carotid arterial velocity patterns measured with pulsed Doppler ultrasound. J Pediatr 1987; 110: 723-8.
3. Beecher HK. A definition of irreversible coma: report of the Ad Hoc Committee of the Harvard Medical School to examine the definition of brain death. JAMA 1968; 205: 85-8.
4. Carter BG, Taylor A, Butt W. Severe brain injury in children long term outcome and its prediction using somatosensory evoked potensials (SEPs). Intensive Care Med 1999; 25: 722-8.
5. Casado Flores J. Muerte cerebral. Criterios diagnósticos. En: Urgencias y tratamiento del niño grave. Madrid, 2000: 371-6 (Chap. 61).
6. Conference of Royal Colleges and Faculties of the United Kindgom. Diagnosis of brain death. Lancet 1976; 2: 1069-70.
7. Darby J, Jonas H, Brenner RP. Brainstem death with persistent EEG activity: evaluation by xenonenhanced computed tomography. Critical Care Med 1987; 15: 519-21.
8. Farrel M, Levin D. Brain death in the pediatric patient: Histories sociological, medical, religious, cultural, legal and ethical considerations. Crit Care Med 1993; 21: 1951-65.
9. Ivan RL. Spinal reflexes in cerebral death. Neurology 1973; 23: 650-2.
10. Machado C, et al. Criterios del Instituto de Neurología y Neurocirugía para el diagnóstico de la muerte encefálica. Información científico docente Nro.1. Instituto de Neurología y Neurocirugía. Ciudad de La Habana. 1990.
11. Machado C, et al. A multimodal evoked potencial and electroretinography test battery for the early diagnosis of brain death. Int J Neurosciences 1989; 49: 241-2.
12. Mejia R, Murray M, Pollack MD. Variability in Brain Death Determination Practices in Children. JAMA 1995; 274: 550-3.
13. Real Decreto 2070. Boletín Oficial del Estado Español (BOE N.3) 4 enero 2000: 179-90.
14. Ruiz López MJ, Martínez de Azagra, Serrano A, et al. Brain death and evoked potentials in pediatric patients. Crit Care Med 1999; 27: 412-6.
15. Schafer JA, Caronna JJ. Duration of apnea needed to confirm brain death. Neurology 1978; 28: 661-8.
16. Schneider S, Ashwal S. Determination of Brain Death in Infants and Children. In: Pediatric Neurology. Principles and Practice. Third edition. 1999; 62: 969-80.
17. Stuart FP. Progress in legal definition of brain death and consent to remove cadaver organs. Surgery 1987; 81: 68-73.
18. Task Force on Brain Death in Children. Guidelines for the determination of brain death in children. Pediatrics 1987; 80: 298-9.
19. Tsai E, Shemie SD, Cox PN, et al. Organ donation in children: Role of the pediatric intensive care unit pediatric. Crit Care Med 2000; 1(2): 156-60.














