Introducción
Cuando me pidieron que escribiera este capítulo, inicialmente no comprendí su pertinencia y necesidad. Más tarde, entendí que esta original idea no solo está absolutamente justificada, sino que la considero fundamental.
El objetivo es lograr una mejor comprensión del paciente que asistimos conjuntamente cirujanos y cardiólogos, en el posoperatorio de una cirugía cardiovascular central.
Este binomio inseparable constituye una alianza estratégica imprescindible para la buena práctica médica en este contexto. Es lógico pensar que incrementando la comprensión de lo que se hizo en cirugía, cómo se hizo, qué resultado se obtuvo, qué no se pudo lograr y cuáles fueron las dificultades que enfrentó el cirujano, mejor atenderemos a nuestros pacientes.
Si bien compartimos un área muy vasta de conocimientos científicos y académicos, no encontramos en la literatura un enfoque que brinde información formal y contextualizada de sucesos o actos del intraoperatorio, que estén directamente vinculados, con relación causa-efecto, a complicaciones o situaciones del posoperatorio.
Conocer estos sucesos permitirá detectar más precozmente algunos elementos adversos. En otros casos, jerarquizar aspectos que podrían parecer no significativos pero que traducen complicaciones potencialmente graves, y en algún otro relativizar hallazgos por comprender mejor el mecanismo que los generó.
Descripción de la cirugía e identificación del origen de hechos adversos
Utilizaremos como base para nuestro análisis un protocolo operatorio “tipo” de las cirugías más frecuentes, bypass coronario, cirugía valvular o aórtica, que nos permitirá describir los distintos pasos y acciones, y su correlación con posibles hallazgos o complicaciones en el posoperatorio.
A grandes rasgos, podríamos decir que existen tres tiempos o etapas comunes en la mayoría de las intervenciones cardiovasculares centrales, que definiremos como: una primera etapa de abordaje y preparación, una segunda etapa visceral en la que se cumplen los objetivos que motivaron la cirugía, y una tercera etapa de finalización, que básicamente desanda los pasos de preparación y abordaje.
Si bien la segunda etapa o visceral, es la que resulta más familiar (por ejemplo, la confección de bypass, la reparación valvular, el implante de un tubo valvulado aórtico, etcétera), las tres etapas son complejas, insumen tiempo quirúrgico considerable, son técnicamente demandantes y lo más importante por el tema que nos ocupa, en las tres, se puede identificar el inicio de un proceso que determine una complicación capaz de condicionar la morbilidad y mortalidad quirúrgicas, ya sean inmediatas o alejadas.
Abordaje y preparación
Por la exposición que brinda, la incisión utilizada con mayor frecuencia en centros de cirugía cardíaca, es la esternotomía media. Luego de incidir la piel y tejido celular, el esternón es expuesto y seccionado en su línea media utilizando un tipo de sierra oscilante. Desviarse de la línea media determina la apertura asimétrica del hueso, siendo uno de los factores técnicos intraoperatorios predisponentes objetivables de la dehiscencia esternal posoperatoria. Otros factores predisponentes, que profundizaremos más adelante, son la isquemia del esternón, la técnica inadecuada de cierre óseo y la infección.
La dehiscencia esternal suele manifestarse clínicamente en el posoperatorio por un “craqueo” percibido sobre la cicatriz o curación de la herida. Es fundamental identificar precozmente estos elementos, porque la dehiscencia ósea predispone a la infección profunda de esternotomía, siendo esta última una complicación grave. Su incidencia varía de 0,46%-2,39% y la mortalidad varía de 6%-70%, pero con tratamiento precoz la mortalidad desciende de 5%-10%1-3.
Si se trata de cirugía de revascularización miocárdica, aislada o combinada con otros procedimientos, la cirugía continúa con la cosecha de los conductos que se utilizarán como injertos para confeccionar los bypass: una o ambas arterias mamarias internas, eventualmente arteria radial, y/o vena safena interna. Otros conductos como la vena safena externa o la arteria gastroepiploica, se utilizan excepcionalmente.
La cosecha de la arteria mamaria es una maniobra quirúrgica muy delicada. Su eventual lesión, advertida o inadvertida, puede provocar oclusión precoz o el funcionamiento subóptimo del bypass realizado con ella. Esto puede ser causa de un infarto agudo de miocardio tanto en el intra como en el posoperatorio, frecuentemente grave, con repercusión sobre la función ventricular izquierda, que puede afectar la situación hemodinámica.
Las lesiones como el hematoma de la pared de la arteria mamaria, el pinzamiento de la arteria por un clip hemostático incorrectamente aplicado, la disección traumática o la lesión térmica producida por el bisturí eléctrico mal utilizado, son complicaciones que pueden observarse, en general vinculadas al nivel de entrenamiento del operador (figura 1).
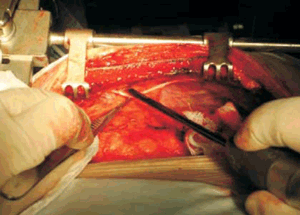
Figura 1: Se observa la cosecha de la arteria mamaria interna esqueletizada. El separador metálico tracciona de la pared anterior del hemitórax izquierdo hacia arriba para poder exponer el recorrido céfalo-caudal de la arteria, detrás de la parrilla costal.
La cosecha de la arteria mamaria, sobre todo cuando es bilateral (estrategia que prodigamos por sus beneficios a pesar de ser técnicamente más demandante), puede afectar seriamente la vascularización del esternón, facilitar su dehiscencia y la infección profunda de la esternotomía. Un factor técnico que puede agravar la situación, es el uso inadecuado e indiscriminado del bisturí eléctrico, carbonizando literalmente el “lecho mamario” en la pared torácica, interrumpiendo así la perfusión del esternón por otras vías colaterales.
Otra complicación frecuentemente vinculada a la cosecha de la arteria mamaria, es el sangrado posoperatorio. Este sangrado puede originarse de una colateral en el lecho mamario, sangrando habitualmente hacia el hemitórax correspondiente, o a nivel de la propia arteria mamaria a través de una colateral no obliterada.
También es posible la lesión del nervio frénico, que trascurre contiguo al pericardio parietal lateral en sentido céfalo-caudal, pudiendo ser interesado con el bisturí eléctrico cuando se realiza el ojal o la escotadura pericárdica, para la introducción de la arteria mamaria desde su origen, a la cavidad pericárdica (figura 2). Asimismo, puede existir lesión térmica del nervio cuando se utiliza hielo localmente como adyuvante de la protección miocárdica. La afección transitoria o permanente del nervio frénico explica algunos casos de parálisis diafragmática en el posoperatorio4.
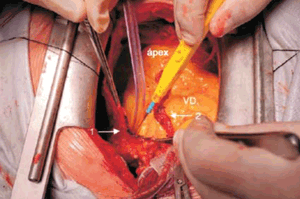
Figura 2: Vista desde la cabecera de la cama. La flecha 1 señala la incisión con el bisturí eléctrico sobre la hoja de pericardio parietal con el objetivo de rectificar el trayecto que debe hacer la arteria mamaria interna izquierda desde su origen en la arteria subclavia para ser anastomosada en la arteria descendente anterior. El nervio frénico trascurre algo más dorsal y puede ser lesionado si la incisión del pericardio es muy profunda. También puede ser lesionada térmicamente por el calor generado por el bisturí eléctrico. La flecha 2 señala la arteria mamaria interna izquierda (en este caso pediculada). VD: ventrículo derecho.
La cosecha de la vena safena y de la arteria radial se realiza por incisiones continuas o discontinuas en la topografía del vaso. Al igual que en el caso de la arteria mamaria, la hemostasis insuficiente de las colaterales de los lechos en el lugar que ocupaba el conducto, puede dar lugar a sangrados, que, en estos casos, se traducirán por hematomas venosos o arteriales a nivel local. Estos hematomas eventualmente pueden provocar la dehiscencia de la herida, isquemia local por compresión o infección por contaminación de la sangre colectada. Estas complicaciones constituyen un factor de morbilidad frecuente que afecta el posoperatorio, la estadía hospitalaria y la recuperación del paciente. La persistencia de una colateral no obliterada de estos conductos, también puede ser origen de sangrado posoperatorio intratorácico a nivel del bypass confeccionado.
En el caso de la cosecha de la arteria radial, existe el riesgo adicional de provocar isquemia de la mano, que puede expresarse por dolor, parestesias, impotencia funcional, frialdad o incluso cianosis o palidez de la extremidad. Para reducir este riesgo, siempre se evalúa la competencia del arco palmar en el preoperatorio. De todas formas, esta complicación infrecuente debe tenerse presente en todo paciente en el que se utilizó la arteria radial como conducto y deben buscarse los elementos clínicos que puedan estar presentes5.
Luego de cosechados los conductos, se procede a la apertura del pericardio mediante una incisión céfalo-caudal, con descargas laterales para exponer el corazón. Posteriormente se realiza una exploración anatómica y funcional del corazón y grandes vasos, valorando la motilidad cardíaca, el tamaño de las cavidades, la presencia de cicatrices en el miocardio, el tono muscular, una valoración indirecta de precarga y poscarga y la calidad de las arterias coronarias, entre otros aspectos relevantes.
La cirugía de revascularización miocárdica puede realizarse con o sin circulación extracorpórea (CEC), siendo actualmente un aspecto controversial, con defensores y detractores, pero que escapa al tema que nos ocupa.
En el caso de la cirugía de revascularización con CEC, así como en la cirugía valvular o de la aorta, el paso siguiente es la preparación y entrada en CEC.
El uso de la CEC, si bien es una herramienta fundamental en la mayoría de los procedimientos, está asociado a complicaciones por múltiples mecanismos. Los efectos deletéreos de la CEC constituyen un importante capítulo en la cirugía cardíaca, destacándose fenómenos como inflamación sistémica, alteración de la coagulación, disfunción endotelial, vasoplejia y trastornos de las funciones pulmonar, renal, neurológica o multiorgánica6.
Para conectar la circulación del paciente a la máquina de CEC, debe anticoagularse al paciente con altas dosis de heparina sódica. Luego se introducen cánulas de diferentes calibres, que sirven para drenar la sangre venosa, regresándola oxigenada y presurizada al sistema arterial de forma continua.
Existen muchas alternativas para conectar el sistema arterial del paciente a la máquina de CEC, pero la más utilizada consiste en introducir una cánula de calibre indexado a la superficie corporal, en la aorta ascendente distal (figura 3).
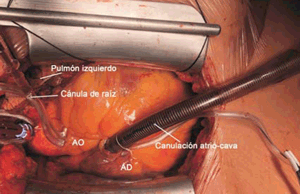
Figura 3: Abordaje cardíaco a través de esternotomía media clásica desde la posición del cirujano actuante. La cánula de la izquierda corresponde a la canulación de la aorta ascendente próxima al cayado. La cánula de la derecha está ingresando a la aurícula derecha y posteriormente se dirige hacia la cava inferior. La cánula de menor calibre situada entre las anteriores corresponde a la canulación de la raíz de la aorta y puede utilizarse para infundir cardioplejia y purgar aire de las cavidades. AO: aorta ascendente; AD: aurícula derecha.
Para realizar esta canulación, previo a la apertura de la aorta ascendente o cayado con la punta de un bisturí, el cirujano toma una sutura no reabsorbible y mediante puntos (que nunca deben atravesar toda la pared aórtica) se confeccionan dos líneas de sutura circulares concéntricas (jaretas) que servirán, primero para hermetizar la canulación, y posteriormente para cerrar el orificio de la aorta cuando se retire la cánula.
Esta maniobra de canulación puede provocar un hematoma mural o subadventicial aórtico, disección aguda de la aorta (algunas veces inadvertida y detectada en el posoperatorio), rotura y embolización de una placa preexistente (que puede ser causa de ataque cerebrovascular), o desgarro de la aorta que obligue a una reparación de mayor o menor complejidad. A su vez, el cierre incorrecto de las jaretas puede ser origen de sangrado grave posoperatorio. De esto se desprende la importancia que tiene en el cuidado posoperatorio conocer cualquier dificultad o complicación durante la canulación aórtica, para estar advertidos en caso de surgir elementos clínicos que puedan sugerir alguna de estas complicaciones.
En determinadas situaciones puede realizarse la canulación arterial en otros sitios, como en la arteria subclavia, arteria axilar, tronco arterial braquiocefálico y arteria femoral. Estas canulaciones periféricas, pueden presentar como complicación una secuela arterial grave, sangrado y también lesiones de estructuras vecinas como nervios, venas u otras estructuras relacionadas anatómicamente.
La canulación venosa, utilizada para drenar la sangre del paciente hacia la máquina de CEC, suele realizarse a través de una cánula introducida en la aurícula derecha y progresada hasta la cava inferior (figura 3).
Otra alternativa es drenar ambas venas cavas, superior e inferior, con dos cánulas separadas. La canulación venosa, debido al menor régimen tensional del sistema venoso, suele ser más sencilla y con complicaciones menos graves, aunque pueden producirse desgarros significativos que requieran reparaciones complejas.
En ocasiones, por ejemplo algunas cirugías mini-invasivas, es necesario realizar una canulación venosa central desde la periferia, introduciendo una guía y posteriormente una cánula larga a través de la vena femoral, navegando por la vena cava inferior hasta la aurícula derecha, posicionando su extremo en la cava superior. En estos casos, además de las consideraciones evidentes de las posibles complicaciones del abordaje de la propia vena femoral, se agrega el riesgo de lesiones graves en el recorrido desde la vena femoral hasta la vena cava superior, ya sea por la guía o por la propia cánula. La lesión endotelial de la vena puede determinar trombosis venosa.
Además de la canulación arterial y venosa para conectar la CEC, se utilizan otras cánulas más pequeñas en distintos sitios según la necesidad de cada tipo de cirugía: cánula en la raíz de la aorta para infusión de cardioplejia y/o purgado de aire, canulación de la vena pulmonar superior derecha para purgado y para evitar la dilatación ventricular izquierda, canulación indirecta del seno venoso coronario cuando se requiere infundir cardioplejia en forma retrógrada, etcétera. La canulación en estos sitios puede provocar una rotura del acceso vascular y complicaciones vinculadas a su reparación, con posibles secuelas. Todas estas canulaciones también pueden ser origen de sangrado posoperatorio de distinta entidad, eventualmente muy grave.
Otro aspecto relevante que debemos considerar, es que cualquier sitio de canulación puede constituir una entrada de aire en el circuito arterial o venoso, con riesgo de embolización y consecuencias potencialmente graves.
Finalizamos así la etapa de abordaje y preparación para entrar en la etapa visceral.
Etapa visceral
El desarrollo de esta etapa dependerá del objetivo o directivas de la cirugía.
Una vez confirmado el plan quirúrgico, cosechados los conductos si es el caso y conectados a la CEC, se pone esta última en funcionamiento. Como la sangre venosa es drenada a través de la canulación correspondiente, el corazón no recibe retorno de volumen significativo, por lo que sus cavidades se vacían.
En este momento, si se planificó realizar el paro cardíaco, se realiza un pinzamiento (o clampeo) total de la aorta proximal al sitio de canulación. De esta forma, el sector aórtico proximal al clamp (y por lo tanto las arterias coronarias) no recibe sangre, comenzando así el tiempo de isquemia miocárdica (“tiempo de clampeo o isquemia miocárdica” en los registros). Existen varias alternativas para reducir el efecto de la isquemia miocárdica; la más frecuentemente utilizada es la infusión de soluciones cardiopléjicas, que puede realizarse a través de una cánula implantada en la raíz de la aorta, a través de la cateterización directa de las arterias coronarias (si se abrió la aorta), o en forma retrógrada a través de una cánula posicionada en el seno coronario.
La infusión adecuada de cardioplejia es una maniobra absolutamente fundamental y debe ser suficiente en cantidad y calidad, y llegar con certeza a toda la masa miocárdica. La protección miocárdica insuficiente, o mala protección miocárdica, es un hecho relativamente frecuente, que puede provocar deterioro de la función sistólica, de forma transitoria o permanente, potencialmente grave y determinante de una mala evolución a corto y largo plazo. Es relevante conocer si existieron dificultades para proteger el miocardio, porque puede ser causa de deterioro de la fracción de eyección ventricular izquierda y/o derecha con lo que ello conlleva.
Una vez protegido el miocardio se continúa de acuerdo a la cirugía planificada.
En el caso de una cirugía de revascularización miocárdica, se identifican los sectores en las arterias coronarias en donde se quieren emplazar las anastomosis entre el conducto que se cosechó previamente y la coronaria (anastomosis distal). Esta anastomosis se realiza con una sutura de polipropileno muy fino, 7-0 u 8-0, dando puntos con magnificación óptica para mejorar la precisión de la sutura.
La calidad de la anastomosis dependerá de factores técnicos vinculados a la destreza quirúrgica y también a la calidad de la pared de los conductos a anastomosar. Por ejemplo, la presencia de enfermedad parietal severa puede condicionar la calidad de la anastomosis y el pronóstico del bypass. Por eso es muy relevante el antecedente de “calidad de los lechos distales” porque la presencia de “malos lechos” aumenta significativamente el riesgo de oclusión del bypass realizado y de infarto agudo de miocardio intra o posoperatorio.
En ocasiones el cirujano no puede evitar realizar la apertura y sutura coronarias en un sitio con calcificación parietal. Esta calcificación dificulta la anastomosis y en ocasiones puede observarse la rotura de la pared de la arteria coronaria, constituyendo una complicación grave de difícil solución, que frecuentemente compromete la anastomosis. Para que un bypass funcione satisfactoriamente, la anastomosis debe ser de excelente calidad y el vaso coronario debe tener también buena salida o run off.
Ante la presencia de un evento coronario agudo en el posoperatorio de cirugía de bypass, debe considerarse en primer lugar la oclusión aguda de alguno de los bypass realizados. En este sentido, es importante conocer si hubo alguna dificultad durante su confección, dado que esto condicionará la estrategia terapéutica.
La oclusión del bypass también puede responder a errores técnicos en su realización. En este sentido, los determinantes más frecuentes para que esto suceda son: elección de un sitio incorrecto en la arteria coronaria, compromiso de la luz arterial por puntos de sutura mal emplazados, sutura a tensión, daño endotelial en la manipulación, desprendimiento de una placa y angulación del conducto en su recorrido. Los resultados imperfectos condicionan la permeabilidad inmediata y alejada del bypass.
La confección de las anastomosis proximales, a través de las cuales los bypass reciben la sangre o inflow, puede realizarse en distintos lugares. En el caso de las arterias mamarias, si se utilizan in situ, reciben directamente la sangre desde la arteria subclavia, pero cuando son utilizadas como injerto libre, también debe realizarse una anastomosis proximal. Esta podrá emplazarse en la aorta, en la otra arteria mamaria (en “Y” o en “T”), o en otros sitios que puedan aportar flujo adecuado (figura 4).

Figura 4: Se observan las dos arterias mamarias internas (en este caso esqueletizadas) utilizadas como conductos para realizar los bypass. La arteria mamaria izquierda ingresa al pericardio desde la pleura izquierda pasando a través de los dedos del cirujano. Una vez que ingresa a la cavidad pericárdica, se le anastomosa en "Y" invertida la arteria mamaria derecha. Más distalmente se observan las anastomosis sobre las arterias coronarias descendente anterior y dos arterias marginales. LIMA: arteria mamaria interna izquierda; LIMA-ADA: anastomosis de la LIMA a la arteria descendente anterior; RIMA-AMO1 y AMO2 corresponde al bypass secuencial con arteria mamaria interna derecha con primera y segunda arterias marginales obtusas.
Los injertos venosos y de arteria radial siempre requieren anastomosis proximal, generalmente en la aorta ascendente o en otro de los injertos utilizados en otro bypass.
Para esta anastomosis proximal valen las mismas consideraciones que para las distales. Debemos elegir adecuadamente el sitio y realizar una arteriotomía y sutura técnicamente correctas (figura 5).
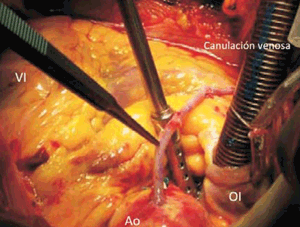
Figura 5: Vista desde la cabecera de la cama. Se observa la anastomosis proximal de la vena safena interna sobre la cara lateral de la aorta ascendente. Se aprecian las ligaduras realizadas en las colaterales de la vena safena. VI: ventrículo izquierdo; Ao: aorta ascendente; OI: orejuela de la aurícula derecha.
Las anastomosis proximales en la aorta habitualmente se realizan mediante un clampeo o pinzamiento lateral incompleto de la aorta. El levantamiento del pinzamiento total previo, cambiándolo por uno lateral e incompleto, permite que la sangre vuelva a perfundir las arterias coronarias y el miocardio. En ese momento el corazón ya comienza a latir nuevamente, pero con sus cavidades vacías. El clampeo lateral se asocia a riesgo de embolia de placa aórtica.
En la cirugía de revascularización, la etapa visceral termina cuando se completan la totalidad de las anastomosis (proximales y distales).
Posteriormente comienza el proceso de interrupción de la asistencia brindada por la CEC, la evaluación y soporte de la situación hemodinámica post-isquemia y post-CEC, y el control de calidad de los bypass realizados. Esto se evalúa inicialmente mediante la impresión subjetiva del cirujano, pero finalmente, mediante dispositivos electrónicos que analizan objetivamente el perfil hemodinámico de cada bypass. Es muy importante conocer cual fue el resultado de esas medidas, porque registros de mala calidad, como bajo flujo medio o índice pulsátil elevado, son predictores de mal pronóstico de la permeabilidad del bypass inmediata y/o alejada7.
En la cirugía valvular, finalizada la protección miocárdica mediante la infusión de cardioplejia, se realiza la apertura de la aorta o de la cavidad cardíaca que permita exponer de forma más adecuada la válvula cardíaca objetivo.
Existen técnicas de cirugía valvular sin la utilización de cardioplejia ni parada cardíaca, pero son consideradas más inseguras y sin ventajas adicionales demostradas, por lo que no se utilizan de rutina.
La válvula aórtica se aborda a través de una aortotomía, la mitral a través de una atriotomía izquierda o derecha, sumando el abordaje a través del septum interatrial. La válvula pulmonar se aborda a través de la arteria pulmonar, y la tricúspide a través de una atriotomía derecha.
Lógicamente, al abrir las cavidades el aire entra a las mismas. Durante el tiempo de clampeo aórtico completo esto no constituye un problema, pero debe purgarse minuciosamente antes de restablecer la circulación de sangre intracardíaca para prevenir su embolización. Para reducir riesgos, algunos centros utilizan CO2 en el campo quirúrgico para desplazar el aire, fundamentado por la mejor dilución del CO2 en comparación con el O2 del aire atmosférico en la sangre. Esto reduciría los efectos de una eventual embolización.
En la cirugía valvular aórtica por estenosis, los velos valvulares y el anillo suelen presentar abundante calcio que debe ser removido con mucho cuidado. Mientras el cirujano fragmenta y extrae los velos valvulares y el calcio, debe asegurarse de ir retirando cada pequeño fragmento que se vaya liberando, lavando y aspirando atentamente. Resulta evidente que abandonar inadvertidamente un fragmento de ese calcio, puede ser origen de embolia posterior y eventualmente de un evento neurológico adverso.
La maniobra de retirar el calcio del anillo aórtico tiene dos objetivos importantes: aprovechar al máximo el orificio remanente para poder implantar una prótesis de tamaño adecuado para el paciente (evitando el mismatch), y lograr que el anillo nativo quede complaciente y permita implantar una prótesis mediante sutura sin fugas paravalvulares. Luego de preparado el anillo aórtico, se pasan varios puntos de sutura no reabsorbible por toda su circunferencia, uno junto al otro, procurando no dejar espacio significativo entre los mismos. Estos puntos, que posteriormente se pasan por el anillo protésico, serán el anclaje del implante. Si se deja un espacio entre dos puntos, o se anuda incorrectamente un punto, o si se desgarra alguno de ellos, podrá observarse una fuga paravalvular de grado variable, dependiendo, entre otros factores, del tamaño de la solución de continuidad remanente (figura 6).
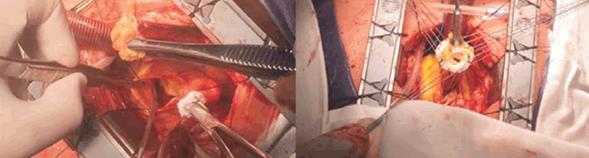
Figura 6: Izquierda: se observa un abordaje mini-invasivo de la válvula aórtica en una paciente portadora de estenosis valvular severa degenerativa. Puede verse, tomado por la pinza, un velo aórtico con importante acúmulo de calcio que ya fue removido. En el fondo de la luz aórtica se ve el anillo aórtico nativo aún con acúmulos de calcio. Derecha: puntos de sutura de anclaje protésico que se emplazaron en todo el perímetro del anillo aórtico nativo y posteriormente se pasaron por una bioprótesis valvular aórtica para su implante.
Otra complicación vinculada a este paso de la cirugía, es el bloqueo de la conducción.
Si bien el antecedente de trastornos previos de la conducción es el principal factor de riesgo de requerir un marcapasos permanente posoperatorio, existe también un riesgo adicional vinculado directamente al trauma quirúrgico. El haz de His penetra al septum interventricular inmediatamente por debajo de la unión ventrículo-arterial entre el velo no coronario y el coronario derecho de la válvula aórtica. El emplazamiento de los puntos de anclaje valvular en esa topografía puede interesar al sistema de conducción.
Existen circunstancias que aumentan considerablemente el riesgo de provocar un bloqueo o dejar una fuga paravalvular. Como ejemplo podemos nombrar el infiltrado profundo de calcio en el anillo aórtico, la excesiva fragilidad tisular como puede verse en pacientes añosos o con endocarditis, condiciones anatómicas complejas que dificulten la exposición, concomitancia de procedimientos sobre la válvula mitral, las reintervenciones sobre válvula aórtica y también la experiencia del cirujano8.
Otra complicación grave es la oclusión total o parcial de un ostium coronario por la prótesis implantada. En ocasiones, la distancia entre los orificios coronarios y el anillo nativo es muy reducida, siendo un desafío para el cirujano no obstaculizarlos durante el implante protésico. Por esta razón, una vez implantada la prótesis debe constatarse visualmente la ausencia de obstáculos a nivel de los ostia coronaria antes de comenzar a cerrar la aorta.
En raras ocasiones, incluso constatando desde la luz de la aorta la ausencia de obstáculos a nivel de los ostia, puede haber compresión de un tronco coronario si la prótesis implantada es grande en relación a la aorta, y su anillo desplaza la pared aórtica desde adentro hacia afuera. Este compromiso coronario durante el implante produce isquemia miocárdica aguda grave, que impide o dificulta la interrupción de la CEC y tiene pronóstico ominoso si no se diagnostica y se logra resolver inmediatamente. En otras oportunidades, el cuadro puede no ser tan crítico y quedar solapado en el contexto del tiempo quirúrgico de isquemia (posclampeo), manifestándose más tarde en el posoperatorio como una complicación muy grave y con alta mortalidad precoz.
Desproporción prótesis-paciente (mismatch)
Si consideramos que el objetivo de la cirugía, en la estenosis aórtica, es levantar el obstáculo al tracto de salida del ventrículo izquierdo, y que para esto debe obtenerse un área valvular protésica que cumpla este objetivo, entenderemos que el tamaño de la prótesis es un elemento fundamental. Con cierta frecuencia, pese a haberse realizado una decalcificación minuciosa del anillo nativo, no es posible implantar una prótesis de tamaño adecuado. En estos casos, con el fin de evitar el implante de una prótesis demasiado pequeña, debe ampliarse el anillo aórtico mediante distintas técnicas quirúrgicas. Las cirugías de ampliación de anillo aórtico son técnicamente más demandantes y quizá por ello, se realizan menos veces de las necesarias, resultando en una incidencia relativamente alta de mismatch9.
En el caso de la cirugía mitral, el tiempo visceral comienza con el abordaje transatrial. Debemos destacar que las cicatrices producidas por estos abordajes, ocasionalmente constituyen el fundamento fisiopatológico de arritmias en el posoperatorio.
La cirugía de la válvula mitral puede tener como objetivo la reparación o la sustitución valvular, dependiendo de varios factores que escapan al tema que nos ocupa. En el caso de la sustitución valvular por una prótesis, caben las mismas consideraciones que el implante aórtico, aunque raramente el tamaño protésico adecuado es un problema (aunque se describe el mismatch mitral).
La fuga paravalvular encuentra razones similares a las descriptas: falta de sutura, anudado incorrecto, desgarros del tejido, etcétera.
Debemos conocer que, durante el implante de una prótesis valvular mitral o de un anillo protésico, existe riesgo de afectar el sistema de conducción provocando un bloqueo cardíaco. El nodo atrio-ventricular (AV) y su arteria, se topografían próximos y paralelos al anillo mitral vinculado al velo mayor de la válvula, cerca de la comisura póstero-medial. El emplazamiento de puntos de sutura profundos a ese nivel puede afectar al sistema de conducción (figura 7).
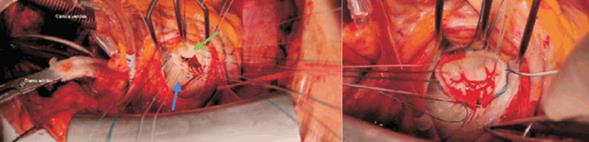
Figura 7: Izquierda: abordaje de la válvula mitral a través de una atriotomía izquierda paralela al surco interauricular (en este caso una mega aurícula, por lo que la visión es muy favorable). Pueden observarse los puntos de sutura para el anclaje de un anillo protésico de plastia (aún no implantado) en todo el perímetro del anillo mitral nativo. En este caso el anillo nativo está severamente dilatado en sentido ántero-posterior, impidiendo la correcta coaptación de los velos anterior y posterior (velos superior e inferior respectivamente en la foto). La flecha verde señala la topografía del trígono y la comisura ántero-lateral, próxima al sistema de conducción. La flecha azul señala el sector posterior de anillo mitral y su relación con el surco aurículo-ventricular, la arteria circunfleja y el seno coronario. Derecha: se observa el anillo protésico implantado, las suturas de anclaje anudadas y una correcta coaptación de los velos mitrales.
Cuando se pasan los puntos de sutura a nivel del anillo en su sector posterior, existe riesgo de involucrar o distorsionar la arteria circunfleja, que trascurre por el surco aurículo-ventricular, provocando una complicación isquémica. Por lo tanto, ante la aparición de elementos electrocardiográficos de isquemia miocárdica de pared lateral o inferior del ventrículo izquierdo, debe tenerse en cuenta esta complicación.
Otra complicación que debe evitarse, es la obstrucción del tracto de salida del ventrículo izquierdo por un sector (struts) de una válvula protésica biológica incorrectamente posicionada. Las bioprótesis deben implantarse prestando especial atención en la topografía del anillo en la que se posicionará cada uno de los tres struts o postes protésicos. No atender este importante detalle técnico, puede resultar en una protrusión del poste hacia el tracto de salida del ventrículo y obstaculización al paso de la sangre a su través, lo que se manifiesta por un gradiente ventricular de grado variable, en ocasiones severo, que compromete la evolución funcional y la sobrevida del paciente.
En alguna ocasión, una masiva calcificación anular puede hacer muy dificultoso el implante, por la imposibilidad de pasar los puntos de sutura por el anillo nativo. En la cirugía de la válvula mitral, la remoción de calcio cuando es muy infiltrante, puede ser particularmente riesgosa, pudiendo provocar la rotura del surco interaurículo-ventricular izquierdo, lo que constituye una complicación extremadamente grave, de solución quirúrgica muy compleja.
Excepcionalmente, la válvula tricúspide se opera como intervención aislada. Más frecuentemente, se realiza la corrección de una insuficiencia tricuspídea secundaria a otra valvulopatía. La cirugía habitual sobre esta válvula es la plastia o reparación, y raramente se requiere su sustitución. En el posoperatorio de la cirugía tricuspídea pueden identificarse dos tipos de alteración eléctrica. Una por la injuria directa del nodo sinusal vinculada a la canulación de la vena cava superior. La segunda por la injuria del nodo AV ocasionada por puntos de sutura del anclaje protésico en el sector septal del anillo, ya que el nodo AV se localiza en la topografía del anillo septal o próximo al orificio del seno coronario. Esto último es fácil de evitar cuando se realiza una plastia, ya que se utilizan anillos incompletos que evitan ese sector anular, pero es un enorme desafío cuando se debe realizar la sustitución valvular por una prótesis, ya que no anclar la prótesis en ese sector, implicaría una fuga paravalvular significativa.
Tratada la valvulopatía correspondiente, o la aortopatía, la cavidad cardíaca o la aorta deben cerrarse herméticamente con sutura no reabsorbible. En algunos casos, en un contexto de exposición dificultosa o debilidad tisular, pueden producirse desgarros parietales que requieran la utilización de parches de distintos tipos, e incluso cementos biológicos, para su reparación.
Etapa de finalización
Se trata de una etapa fundamental que requiere ser realizada en forma protocolizada y minuciosa.
Finalizada la etapa visceral, se retira el clampeo aórtico, las arterias coronarias vuelven a tener flujo de sangre y el miocardio se reperfunde. Luego de un período variable de reperfusión, reaparece la actividad eléctrica y contráctil del miocardio.
Como se mencionó, si la cirugía requirió abrir cavidades, el aire entró al corazón y/o a la aorta. Una vez restablecido el flujo de sangre intracardíaco, el aire es removido y desplazado hacia la aorta por el gasto cardíaco, debiendo ser evacuado con maniobras específicas de purgado, a través de cánulas implantadas en la raíz de la aorta. El purgado incompleto de aire puede ser causa de complicaciones neurológicas diagnosticadas en el posoperatorio.
Una vez obtenida una situación hemodinámica adecuada, comienza el proceso de interrupción de la CEC. En algunas ocasiones este proceso puede ser complejo, y requerir distintas estrategias terapéuticas de reanimación cardiovascular.
Alcanzada una situación hemodinámica satisfactoria, se procede a retirar las cánulas que se implantaron para la CEC. Se retira la cánula de la aorta y asegura la jareta, la cánula cavo-atrial o la que se haya implantado para el drenaje venoso, la de raíz de aorta, la del seno coronario, el vent de la vena pulmonar, o lo que corresponda en cada caso.
En este momento se antagoniza la heparina administrada y se evalúan y corrigen los trastornos de la coagulación observados.
La etapa de “finalización” continúa con una exhaustiva exploración en busca de los múltiples sitios posibles de sangrado: herida torácica, lecho mamario, colaterales de conductos utilizados para confeccionar los bypass, anastomosis proximales y distales, suturas de cierre de cavidades o aorta, sitios de canulación, áreas cruentas, realizando la hemostasis correspondiente en cada caso.
Cualquier omisión o hemostasis precaria de alguno de los múltiples sitios potenciales de sangrado, puede condicionar un sangrado posoperatorio aumentado, que implique no solo la reintervención del paciente, sino también los efectos adversos de la pérdida sanguínea y la reposición.
Constatada la hemostasis satisfactoria, se procede a colocar drenajes de tórax para asegurar la evacuación de las serosas abiertas: cavidad pericárdica y pleural, si fueron abiertas. Estos drenajes se extraen por contraabertura y pueden ser origen de dolor intenso, sobre todo si comprimen espacios intercostales. En ocasiones, por distintos motivos como mal posicionamiento u oclusión por coágulos, estos drenajes no cumplen adecuadamente su función, generándose un derrame de distinta entidad. Dependiendo de cual sea la cavidad inadecuadamente drenada se producirá: una ocupación pleural con la limitación de la ventilación del hemitórax correspondiente, o, un derrame pericárdico y eventualmente taponamiento cardíaco, que constituye una urgencia quirúrgica para evacuación del derrame y hemostasis correspondiente. Por ese motivo, es importante valorar en el posoperatorio el gasto por los drenajes para detectar un sangrado aumentado o un drenaje inadecuado (figura 8).
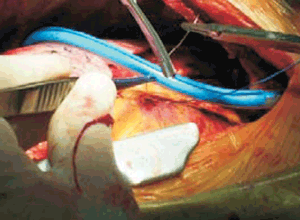
Figura 8: Drenaje mediastinal (azul), que se extrae por contraabertura para ser conectado a un frasco de drenaje. También se observa el electrodo de marcapasos transitorio que se implanta en el miocardio. Permite estimular el corazón en caso de necesidad en el intra y posoperatorio inmediato.
En casi todas las cirugías cardíacas se implantan electrodos de marcapasos transitorio por la eventualidad de un bloqueo cardíaco posoperatorio. Se implantan en el miocardio por punción directa y se extraen a través de la pared torácica. Aunque inicialmente no se requiera estimulación eléctrica, debe asegurarse que presenten umbrales adecuados, ya que el bloqueo cardíaco puede producirse más tarde, siendo fundamental contar con electrodos eficaces. Los electrodos se retiran traccionando los cables. En alguna ocasión quedan retenidos en el cierre esternal, y la extracción puede ser más dificultosa. Excepcionalmente también pueden ser origen de sangrado.
Durante la cirugía cardíaca se utiliza mucho material blanco de tipo compresa, gasa o mecha. El material es contabilizado antes de la cirugía y su recuperación es cotejada antes del cierre definitivo del tórax. Afortunadamente, el abandono de material blanco es excepcional, pero igualmente es un riesgo siempre presente. En algunos casos puede ser sospechado en el posoperatorio, observando en una radiografía de tórax una opacidad no explicable por otra etiología.
Un elemento fundamental de esta etapa es el control de calidad de la cirugía realizada.
En el caso de la revascularización miocárdica, debe asegurarse el correcto recorrido de todos los bypass realizados, la ausencia de angulaciones y de tensión de los conductos, y el aspecto general de los mismos. Todos estos elementos pueden condicionar su permeabilidad.
En la mayoría de los casos, con el objetivo de acortar y rectificar el trayecto de la arteria mamaria interna desde su origen en la arteria subclavia, pasando por el espacio pleural, hasta la arteria descendente anterior (destino habitual), se realiza un “ojal” o una “escotadura” a nivel del pericardio por delante del nervio frénico. En esa maniobra, como ya se mencionó y mostró en la figura 2, existe el riesgo de lesionarlo en forma transitoria o permanente, pudiendo observarse parálisis diafragmática homolateral evidenciada en la radiografía de tórax del posoperatorio.
Se recomienda la evaluación del flujo de los bypass mediante dispositivos específicos que brindan parámetros de flujo con valor pronóstico inmediato y a largo plazo.
En el caso de la cirugía valvular, el ecocardiograma transesofágico intraoperatorio brinda información fundamental: confirmará la eficacia de una reparación valvular o la adecuada función de una válvula protésica, descartará fugas paravalvulares, confirmará la correcta evacuación del aire de las cavidades, y otros parámetros relevantes como fracción de eyección del ventrículo izquierdo, contractilidad sectorial, volumen de llenado, entre otros.
Finalizados los pasos que hemos descripto, se procede al cierre de la pared torácica.
En el caso de la esternotomía media o de mini-esternotomía, el cierre óseo se realiza con puntos de alambre de acero solidarizando las dos mitades del esternón. Esto permite inmovilizar la unión hasta que el hueso recupere su resistencia por cicatrización, aproximadamente a los dos o tres meses. Este cierre con alambre debe quedar suficientemente firme para cumplir con su función de estabilizar, pero no debe hacerse con excesiva fuerza para no fracturar o debilitar el esternón y predisponer a una complicación mecánica y/o infecciosa. Cuando se pasan los puntos de alambre es posible interesar la pleura correspondiente y provocar inadvertidamente un neumotórax o un hemotórax, que se diagnostican en el posoperatorio.
Se procura que los extremos de los alambres queden profundos en el tejido y orientados hacia la profundidad, de lo contrario podrían lesionar los tejidos blandos y provocar dolor, o incluso erosión cutánea y exteriorización en el posoperatorio (figura 9).
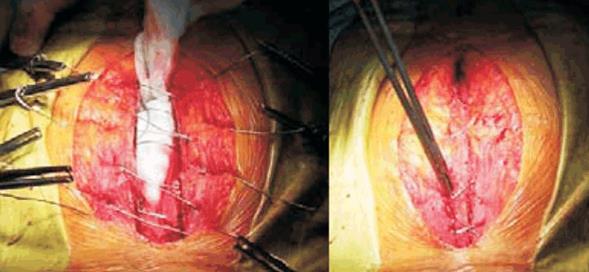
Figura 9: Izquierda: hilos de alambre de acero de esternorrafía uniendo ambas mitades del esternón. Una compresa por detrás del plano óseo separa y protege al corazón durante el pasaje de los alambres. Derecha: alambres traccionados y torneados, aproximando ambas mitades del esternón con correcta aposición.
El cierre adecuado de los tejidos blandos, tejido celular subcutáneo y piel, constituyen elementos fundamentales a efecto de evitar la infección del sitio quirúrgico. Debe evitarse la isquemia tisular con un adecuado manejo de los tejidos, prevenir colecciones de sangre subcutáneas y asegurarse la aposición adecuada de los bordes de la herida para reducir la aparición de esta complicación.















