Introducción
La medida de la presión arterial (PA) es uno de los procedimientos más utilizados en la clínica, lo que guarda relación con la elevada prevalencia de hipertensión arterial (HTA), y con que las complicaciones más frecuentes de esta (cardiopatía isquémica, enfermedad cerebrovascular e insuficiencia cardíaca) constituyen las principales causas de muerte y discapacidad1-3.
La medida indirecta de la PA se introdujo a fines del siglo XIX, a partir del desarrollo casi simultáneo de los esfigmomanómetros de mercurio y aneroides4, aunque en los albores del siglo XX su utilización era resistida desde la medicina, argumentándose que pauperizaba los sentidos y debilitaba la agudeza clínica5. Las compañías de seguros de Estados Unidos, en cambio, tenían otra visión, y ya en 1918 medían la PA sistólica y diastólica en condiciones estandarizadas, lo que posteriormente les permitiría constatar relación entre cifras de PA y mortalidad6.
En la segunda mitad del siglo XX un primer estudio vendría a mostrar el beneficio de los fármacos al bajar las cifras de PA en los hipertensos, lo que en los siguientes 50 años sería refrendado por múltiples ensayos clínicos multicéntricos utilizando diversos fármacos7.
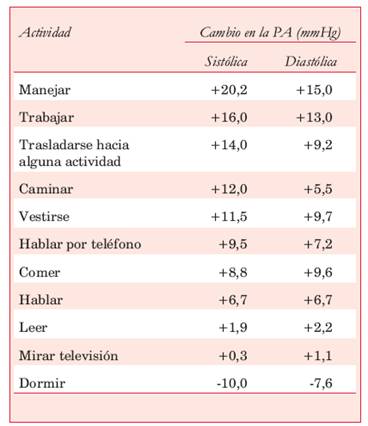
El desarrollo de diferentes equipos de medición de la PA, incluyendo aquellos que posibilitaron su registro ambulatorio durante 24 horas, permitió documentar su gran variabilidad, cuantificando la influencia que tienen sobre ella el entorno, los estímulos físicos y emocionales, así como el consumo de tabaco, alcohol o estimulantes, entre otros factores. El impacto que tienen algunas de las actividades habituales sobre las cifras de PA puede apreciarse en la Tabla 1 8.
Esta variabilidad determina que la medida de la PA deba realizarse en condiciones estandarizadas, pues de lo contrario se pueden obtener valores erróneos y, como consecuencia de ello, tomar decisiones equivocadas en el manejo de los pacientes. Por ejemplo, si se sobreestima en 5 mmHg la PA diastólica, se duplica artificialmente el número de pacientes con HTA, mientras que una subestimación de igual magnitud lo reduce en 62%. Asimismo, sobreestimar la PA en 11 mmHg llevó a una variación de 42% al definir si el paciente tenía valores normales o elevados9. En otro estudio, al comparar los valores de PA obtenidos por una enfermera no entrenada y una entrenada en la medida, la primera sobreestimó su valor, excepto en hipertensos severos, donde tendió a subestimarlo10.
La preocupación por la calidad del cuidado en el área de la salud cobró vigor a partir de las décadas de 1970 y 1980, cuando varias investigaciones revelaron la existencia de una amplia variabilidad en el manejo de diversas patologías en Estados Unidos, así se supo que los residentes de New Haven tenían la mitad de probabilidades de recibir bypass coronario y 50% menos de probabilidades de que se practicase una histerectomía que en pacientes similares de Boston, sin que hubiese evidencia que lo justificase ni que se observara mejoría en los resultados11. Estas, y otras investigaciones de la práctica habitual del sistema nacional de salud de Gran Bretaña, pusieron de manifiesto la necesidad de mejorar la calidad del cuidado sanitario12. Este movimiento cobraría gran vigor en todo el mundo, generándose abundante investigación al respecto, utilizando el enfoque propuesto por Donabedian: analizar la estructura, el proceso y el resultado de las prestaciones13.
Observaciones casuales y sistemáticas previamente reportadas nos permitieron plantear la hipótesis de la existencia de un problema al respecto en nuestro medio. Ante esa situación, la presente investigación se propuso evaluar la calidad de la medida de la PA en la asistencia habitual.
Método
Diseño del estudio y participantes
Se realizó un estudio observacional de corte transversal, el que se llevó a cabo en instituciones asistenciales privadas y públicas de Maldonado. La información fue relevada por estudiantes de medicina mientras el personal de la institución realizaba el cuidado habitual de los pacientes. La información recogida se contrastó con los requisitos para una buena medida de la PA definidos a partir de las recomendaciones de la American Heart Association (AHA) para la determinación de la PA en humanos14.
Definición de variables
Las variables empleadas para definir cómo debería realizarse la medida correcta de la PA se seleccionaron en clase analizando grupalmente cada recomendación de la AHA y revisando la investigación que la fundamentaba de entenderse necesario. Las variables finalmente incluidas comprendieron elementos referidos a ambiente, equipamiento, interrogatorio, paciente y observador. De cada variable incluida se realizó su definición conceptual y su definición operativa.
Ambiente: se evaluó temperatura, humedad, iluminación, silencio y privacidad. Se consideró temperatura adecuada si se estaba confortable vistiendo ropa liviana, humedad adecuada si no se percibía exceso de ella, iluminación apropiada si permitía la correcta visión del esfigmomanómetro, silencio adecuado si no había ruidos que interfiriesen con el procedimiento y privacidad adecuada si no había personas ajenas al procedimiento durante su realización. Respecto al ambiente también se verificó si el asiento tenía respaldo y altura apropiados, y si existía apoyo apropiado para el brazo. El respaldo se consideró apropiado cuando permitía al paciente apoyar su espalda, la altura del asiento era apropiada si permitía apoyar ambos pies en el suelo y el apoyo para el brazo era apropiado si permitía que el mismo estuviese a la altura de la aurícula derecha.
Equipamiento: se evaluó el esfigmomanómetro (certificación, calibración, brazalete, gomas, funcionamiento de la perita, pérdidas de aire) y el estetoscopio (estado). Se interrogó si el equipo tenía certificación y si había sido calibrado. Se observó si el brazalete estaba en buen estado, si las gomas estaban en buen estado y no tenían fugas y si la perita funcionaba de manera correcta.
Interrogatorio: se verificó si se interrogó acerca de ingesta de café, té, mate, bebidas cola y si había fumado en los 30 minutos previos, si le urgía ir al baño, si presentaba dolor, si estaba nervioso, si hubo al menos 5 minutos de reposo previo y si algo le perturbaba en ese momento.
Paciente: se verificó si tenía el brazo descubierto, ambos pies apoyados en el suelo, el brazo bien apoyado, la espalda apoyada, si estaba cómodo y si guardaba silencio durante la medida. Se consideró brazo bien apoyado cuando este descansaba sobre una superficie que le permitía tener la espalda apoyada. Se consideró cómodo cuando no tenía grupos musculares en tensión.
Observador: se verificó si estaba sentado durante la medición cuando el equipo empleado era de mercurio, si el tamaño del brazalete era apropiado, si el ajuste era apropiado, si el borde inferior estaba colocado ³2 cm encima del pliegue del codo, estetoscopio fuera del brazalete, esfigmomanómetro en 0 antes de la medida, velocidad de descenso ³2 mmHg/seg, número de medidas realizadas y si guardaba silencio durante la medida. Se consideró adecuado cuando el observador estaba sentado en caso de equipo de mercurio. Se consideró tamaño apropiado del brazalete cuando el mismo cubría de manera adecuada el brazo. Se consideró ajuste apropiado cuando el brazalete quedó firme y sin espacio libre. Se consideró apropiado haber realizado una única medida solo si el valor hallado fue PA <140/90 mmHg, mientras que cuando el valor inicial era ³140/90 mmHg se consideró adecuado si se realizaron dos o más mediciones. Con la habitual graduación de los esfigmomanómetros de mercurio (cada 2 mm) por azar el 20 % de las medidas terminarían en 0, por lo. que en una de cada cinco medidas se catalogó esta variable como apropiada.
Posteriormente se elaboró una ficha para la recolección de la información y se realizó el entrenamiento de los estudiantes para su aplicación en el terreno, por lo cual tuvo lugar la técnica de juego de roles.
Recolección de la información
Cada estudiante concurrió a la institución donde realizaba su práctica y llevó a cabo la observación luego de que el profesional actuante y el paciente brindasen su consentimiento para ello. La observación se realizó catalogando cada variable como apropiada o inapropiada en la ficha de recolección. Ello se realizó en el mismo momento en que el personal efectuó la medida a los efectos de minimizar errores de recordación. También se registró el valor de PA obtenido en mmHg así como el número de medidas realizadas. A partir de las fichas, cada estudiante ingresó los datos recogidos en una planilla electrónica. Una vez asegurada la consistencia e integridad de los datos, se procedió a realizar el análisis.
Análisis de datos
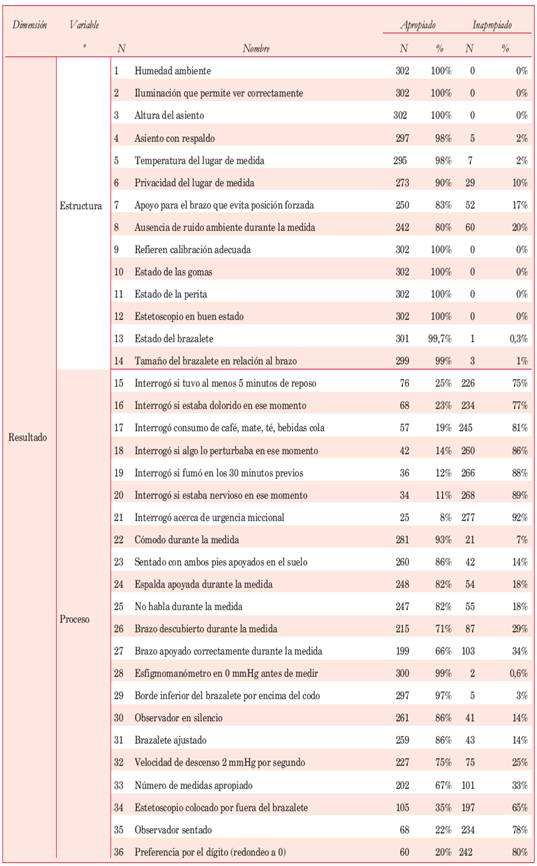
En primer lugar se analizó la cantidad de resultados apropiados para cada una de las variables y posteriormente se analizó la calidad de la medición. Esto se realizó atendiendo a las tres dimensiones referidas: estructura, la que se evaluó a partir de 14 variables (8 de ambiente, 6 de equipamiento), proceso, el que se evaluó a partir de 22 variables (7 de interrogatorio, 9 de observador, 6 de paciente) y resultado, el que se evaluó mediante las 36 variables.
El análisis de cada dimensión se realizó mediante el siguiente procedimiento:
En cada medida se contabilizó la cantidad de variables apropiadas de esa dimensión.
El número resultante se dividió sobre el número de variables de esa dimensión, considerándose la dimensión correcta cuando el porcentaje resultante fue ³75%.
Finalmente, el total de medidas correctas se dividió sobre el número total de medidas.
Además del análisis global de las dimensiones, se analizó cada una de ellas según la profesión de quien realizó la medida. El análisis estadístico se llevó a cabo empleando los tests de chi cuadrado o Fischer para la comparación de proporciones y se consideró significativo el estadístico con valor menor a 5% (p<0,05).
Resultados
Se observó la medida de la PA realizada a 302 pacientes en cinco instituciones, de los cuales el 68% fue asistido en el sector privado. En una sexta institución, de naturaleza pública, a pesar de contarse con la aprobación de las autoridades para realizar la investigación, el personal actuante no permitió que los estudiantes llevasen a cabo la observación.
La edad promedio de los pacientes fue de 49,7 años (desvío estándar 12,2), rango 18 a 93. El 53% de los participantes fue de sexo femenino. La medida de la PA fue realizada por enfermera en 214 (71%) de los casos, por médico en 60 (20%) y por estudiante de enfermería en 27 (9%). En la Tabla 2 se presenta el resultado de las 36 variables exploradas.
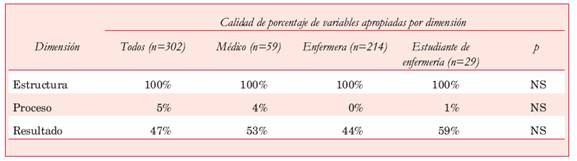
En laTabla 3 se presenta el resultado de las tres dimensiones tanto para el total de las medidas como de acuerdo a quien realizó la medida de la PA.
Discusión
Diversos elementos pueden modificar el valor de la PA basal, por lo que las mediciones realizadas sin atender las recomendaciones existentes para su correcta medida muchas veces no reflejan ese valor. Existen circunstancias clínicas donde la precisión de la medida no es tan relevante, como sucede en pacientes asistidos en la emergencia hospitalaria o prehospitalaria. En estos casos generalmente interesa detectar valores extremos de PA. Además, en ese contexto la medida de la PA en condiciones basales no es posible debido a la presencia de dolor, ansiedad o al tratamiento agudo que frecuentemente reciben. En esa circunstancia la precisión en la medida es menos relevante, pues el pronóstico del hipertenso depende de lo que ocurra con su PA du rante décadas y no con el valor en una circuns tancia puntual.
En el manejo crónico de la HTA, por el contrario, la precisión de la medida es esencial, pues tanto el diagnóstico como el manejo ulterior debe realizarse en base a cifras de PA basales. Es por esa razón que para diagnosticar HTA se requieren varias medidas realizadas de manera apropiada separadas en el tiempo. Diagnosticarla a partir de un solo valor obtenido con una medida inadecuada frecuentemente lleva a etiquetar como hipertenso a alguien que no lo es. Esto puede conducir a que el paciente padezca la angustia de estar enfermo, así como a que pueda experimentar efectos adversos de una medicación que no necesita. Tomarse el tiempo necesario para diagnosticar la enfermedad no implica agregar riesgo, dado que el pronóstico del hipertenso depende de lo que ocurra con su PA de manera crónica, por lo que no es imprescindible establecer el diagnóstico de manera inmediata.
En el manejo de los hipertensos medir la PA de manera inadecuada tiene implicancias clínicas relevantes, como mostró una investigación que comparó la PA obtenida siguiendo las directrices de la AHA con la registrada en la atención habitual. Cuando se realizó la medición correcta se observó una PA más baja (-12 mmHg de sistólica y -6 mmHg de diastólica), lo que se tradujo en que 54% de los hipertensos tenían valores de PA dentro del rango objetivo, mientras que con la medida habitual ello ocurría en solo 26%15.
Estructura
Los aspectos vinculados al lugar donde se realiza, así como al equipamiento utilizado son relevantes en la medida de la PA, y dependen fundamentalmente de la institución asistencial. Un ambiente frío hace que se eleve la PA y una humedad excesiva opera en sentido contrario. Asimismo, la existencia de ruido ambiente interfiere con una correcta audición, y por lo tanto es fuente de error potencial en la medida14. En nuestra investigación las variables relacionadas al ambiente en general fueron apropiadas, siendo el ruido ambiente que pudiese interferir con la medida la que más se apartó de lo adecuado. La medida correcta de la PA requiere que la altura del brazo sea similar a la de la aurícula derecha, de ahí la importancia de un buen apoyo para el brazo, pues si está por debajo los valores serán más altos que los reales y más bajos si está por encima, lo que obedece a los efectos de la presión hidrostática16. Asimismo, si el brazo se sostiene en el aire por el paciente, el esfuerzo isométrico elevará la PA como consecuencia de la tensión muscular14. Respecto al equipamiento de medida no se observaron mayores problemas, aunque en esta investigación no se realizó la evaluación de la calibración del esfigmomanómetro.
Proceso
Este aspecto de la medida, el que se inicia con el interrogatorio y finaliza con el registro de las cifras de PA encontradas, a diferencia de lo que ocurre con la estructura, depende básicamente de quien realiza la medida. Si bien en la presente investigación se catalogó una serie de variables como asociadas al paciente, en realidad las mismas dependen de las directivas que le son impartidas al mismo por quien realiza la medida.
Interrogatorio
El interrogatorio insuficiente fue el problema detectado con mayor frecuencia en la presente investigación, algo similar a lo encontrado en un estudio realizado entre pacientes internados en 14 hospitales italianos17. Esto constituye un serio problema, ya que la ingestión reciente de cafeína o similares aumenta la PA, por lo que desconocer su consumo va a arrojar cifras artificialmente elevadas. Asimismo, no averiguar acerca del reposo previo, de la presencia de dolor, ansiedad o urgencia miccional puede llevar a que se sobrevalore la PA, dado que estas circunstancias se asocian a un estado de alerta que la eleva transitoriamente, el que se atenúa en las medidas sucesivas14.
Paciente
El problema más frecuentemente observado fue el brazo no apoyado de manera apropiada, algo que tiene impacto en los valores hallados, pues colocar el brazo por debajo de la aurícula derecha aumenta la PA unos 8 mmHg en normotensos y 23 mmHg en hipertensos18. Durante la medida es necesario que el paciente tenga ambos pies apoyados en el suelo, pues si cruza las piernas se produce un aumento de la sistólica de hasta 8 mmHg. Asimismo, la tensión muscular, por no tener la espalda apoyada mientras se realiza la medida, eleva la diastólica en 6 mmHg14.
Observador
El redondeo a 0 (preferencia del dígito) se dio en todos los casos, lo que constituye un grave problema, ya reportado previamente en nuestro medio entre 74.420 solicitantes de carné de salud. En una investigación realizada entre 28.841 embarazadas se comprobó que el redondeo de la PA a 0 redujo artificialmente la prevalencia de HTA de 26% a 13%19. En otro caso se comprobó que 99% de las veces la enfermera redondeó en 0, lo que llevó a que en 60% de los casos existiese una diferencia >5 mmHg respecto al valor medido con un equipo digital10. Otro error frecuente fue colocar el estetoscopio debajo del brazalete, lo que interfiere con una correcta audición, y, dependiendo del tipo de cabezal, puede provocar dolor, lo que aumentará las cifras de PA. El valor predictivo de varias medidas de PA de consultorio es mayor al de una única medida, por lo que se recomienda realizar al menos dos medidas separadas ³1 minuto y si existe diferencia >5 mmHg realizar una tercera. En la práctica asistencial si la primera medida arroja valores de PA <140/90 mmHg, no parece necesario realizar más mediciones, mientras que cuando el valor inicial es ³140/90 mmHg es necesario realizar otras medidas, las que usualmente van a tener valores más bajos y por ende más próximos a los basales.
Resultado
Menos de la mitad de los casos (47%) tuvo una medida apropiada de la PA, es decir aquella realizada con ³75% de variables correctas. Esto muestra la poca observancia que se tiene en la asistencia real a las recomendaciones para una medida correcta de la PA, lo que no constituye un hallazgo excepcional. Por ejemplo, una investigación realizada entre médicos de atención primaria mostró que solo 8 de los 20 ítems analizados se cumplieron en la práctica habitual23, mientras que en otro estudio, 20% de los pacientes fueron catalogados erróneamente como hipertensos y sometidos a tratamiento a partir de una medida que no siguió las recomendaciones20. La magnitud del problema causado por la medición de la PA inexacta puede ser muy importante, ya que unos pocos mmHg de error sistemático, por ejemplo, redondeando a 0, puede aumentar o disminuir en más de 50% el diagnóstico de HTA y en más de 40% el grado de control de la HTA, lo que ilustra acerca de la importancia de una medida precisa21.
Nuestra investigación detectó fallas en el procedimiento de medida de la PA en la práctica habitual, básicamente relacionadas con una mala técnica de medida por parte del operador, lo que no es excepcional, dado que los problemas relacionados al observador son frecuentemente el componente más crítico de una medición precisa de la PA14. Solo las lecturas obtenidas con la técnica recomendada son apropiadas para tomar decisiones y para predecir el riesgo cardiovascular a largo plazo. Una posibilidad para mejorar esto consiste en emplear equipos semiautomáticos electrónicos validados de acuerdo a alguno de los protocolos aceptados. El empleo de estos tiene la ventaja que elimina errores tales como la preferencia del dígito, la velocidad de descenso inapropiada, la colocación inadecuada del estetoscopio, los relacionados a problemas auditivos y los debidos a diferencia de altura entre los ojos del observador y la columna de mercurio. Su empleo en la asistencia habitual tendría esas ventajas, teniendo presente sus potenciales limitaciones tales como el empleo de un solo manguito para los diferentes diámetros de brazo, la imprecisión de su medida en pacientes con fibrilación auricular y un porcentaje de medidas no confiables. Este tipo de equipos también permite, instruyendo a los pacientes acerca de una correcta automedida, disponer de datos de PA de la vida habitual (teniendo presente que para esta medida la normalidad de la PA es <135/85 mmHg si la misma se realiza de acuerdo a protocolo)22.
Conclusiones
Nuestros resultados confirman que la calidad de la medida de la PA en la práctica asistencial habitual es mayoritariamente inapropiada, no atendiéndose las recomendaciones existentes para una correcta medida. Tal vez por ser muy accesible y cotidiano, este acto asistencial tiende a ser infravalorado, lo que constituye un serio problema, dado que la medida de la PA es algo que un profesional sanitario realiza miles de veces al año, lo que hace que el impacto que va a tener sobre la vida de los individuos sea muy importante. Es necesario ser consciente de que cuando la medición va a impactar sobre el diagnóstico o el manejo crónico de un paciente hipertenso solo aplicando de manera sistemática las recomen daciones se podrán conseguir valores confiables y precisos.