Serviços Personalizados
Journal
Artigo
Links relacionados
Compartilhar
Revista Uruguaya de Cardiología
versão On-line ISSN 1688-0420
Rev.Urug.Cardiol. vol.20 no.1 Montevideo maio 2005
Corazón y diabetes
DRES. BERNARDO LAYERLE, WASHINGTON VIGNOLO
La diabetes es una enfermedad frecuente: 6% a 10% de la población española y 6,6% de la población de Estados Unidos entre los 20 y 74 años la padecen (1). El corazón puede ser afectado de diferentes maneras. La diabetes es un importante factor de riesgo de enfermedad arterial coronaria y de insuficiencia cardíaca; puede además condicionar la aparición de neuropatía autonómica. En este capítulo nos ocuparemos únicamente del compromiso coronario.
De acuerdo a la American Diabetes Association (2) y a la Organización Mundial de la Salud (3), la diabetes se define como una enfermedad metabólica caracterizada por hiperglucemia:
- Glucemia en ayunas mayor o igual a 126 mg% (7 mmol/l) cuando se dosifica en dos oportunidades.
- Glucemia dos horas después de una carga de glucosa de 75 gramos vía oral mayor o igual a 200 mg% (11,1 mmol/l), cuando se dosifica en dos oportunidades o cuando se asocia a síntomas sugestivos (poliuria, polidipsia y pérdida no explicada de peso).
- Glucemia mayor o igual a 200 mg/dl (11,1 mmol/l) en cualquier momento del día acompañada de síntomas de descontrol metabólico.
Hay dos grandes tipos de diabetes:
- Diabetes tipo 1, que se caracteriza por un déficit en la secreción de insulina por las células beta del páncreas que obliga al aporte exógeno de esta hormona para mantener la vida.
- Diabetes tipo 2, que se caracteriza por una alteración en la secreción de insulina y una resistencia a la acción periférica de la hormona.
Existen situaciones intermedias en las que la glucemia no es normal pero no se llega a valores que definen al sujeto como diabético:
- Glucemia basal alterada, que de acuerdo a la última publicación del Comité de Expertos Internacional para el Diagnóstico de la Diabetes (4), se define cuando la glucemia presenta niveles entre 100 y 125 mg%.
- Intolerancia a la glucosa: glucemia dos horas después de la administración de 75 gramos de glucosa por boca con valores entre 140 y 199 mg%.
Por último, conviene hacer una breve referencia al síndrome metabólico, en cuya base existe una resistencia a la acción insulínica e hiperinsulinemia compensadora y que tiene un riesgo vascular y de desarrollo de diabetes tipo 2 francamente aumentado. Este se define de acuerdo al National Cholesterol Education Program (Adult Treatment Panel III) (5), por la presencia de tres o más de los siguientes criterios clínicos y paraclínicos:
- Obesidad abdominal: circunferencia abdominal mayor a 102 cm en el hombre y a 88 cm en la mujer.
- Presión arterial mayor o igual 130 mm Hg de sistólica o 85 de diastólica o ambas.
- Triglicéridos mayores o iguales a 150 mg/dl.
- HDL menor que 40 mg/dl en el hombre y 50 mg/dl en la mujer.
- Glucemia basal en ayunas mayor o igual a 110 mg/dl.
El síndrome metabólico afecta a 20% de las personas de edad media y 40% de los añosos en Estados Unidos (44). En Uruguay, la prevalencia en la población adulta global es de 20% (23% en la población de sexo masculino y 18% en la de sexo femenino), a predominio entre los 50 y 70 años (75). Si bien estos pacientes no son diabéticos (aunque en la evolución desarrollan la enfermedad en un porcentaje significativo), presentan igualmente una mortalidad total y cardiovascular que es el doble de la correspondiente a la población general (45).
EPIDEMIOLOGíA
La diabetes se asocia con una alta mortalidad cardiovascular. Más de tres de cada cuatro diabéticos que fallecen lo hacen por una causa relacionada con la aterosclerosis y en 75% de estos casos por enfermedad coronaria (6).
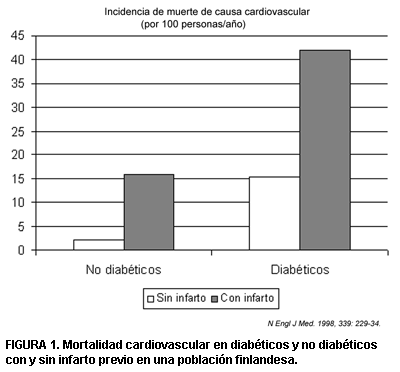
Un estudio de Haffner sobre la población finlandesa (7), en 1998, encontró que el riesgo de muerte de causa vascular de los diabéticos era equivalente al de los pacientes no diabéticos con infarto previo (15%), y si se trata de un diabético que ya ha sufrido un infarto, el riesgo es unas tres veces mayor al de este último grupo (figura 1).
FIGURA 1. Mortalidad cardiovascular en diabéticos y no diabéticos con y sin infarto previo en una población finlandesa.
Este trabajo es uno de los fundamentos de la recomendación del ATP III de considerar a la diabetes como un equivalente de enfermedad arterial coronaria.
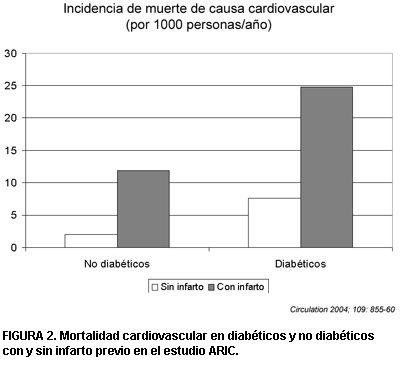
El estudio estadounidense ARIC(8) mostró también que el riesgo de muerte cardiovascular del diabético es sustancialmente mayor que el de las personas no diabéticas aunque menor que el del paciente no diabético infartado (figura 2).
FIGURA 2. Mortalidad cardiovascular en diabéticos y no diabéticos con y sin infarto previo en el estudio ARIC.
Ocurrió algo similar con la tasa de eventos coronarios adversos. El riesgo de accidente cerebrovascular fue, en cambio, similar en diabéticos sin infarto previo que en no diabéticos con infarto previo.
A pesar de las diferencias con el trabajo de Haffner, ARIC confirma el riesgo vascular aumentado del diabético.
El riesgo de muerte por enfermedad coronaria es aun mayor en las mujeres (cinco a ocho veces mayor que en las mujeres no diabéticas) (9).
Este mayor riesgo de enfermedad cardiovascular y muerte en los diabéticos se debería a la mayor prevalencia de otros factores de riesgo vascular en esta población y al efecto nocivo directo de la diabetes sobre la macro y microvasculatura (10,11).
El riesgo de muerte cardiovascular aumenta progresivamente con el incremento de niveles de tabaquismo, hipertensión arterial o hipercolesterolemia. A su vez, la potenciación de la diabetes con los otros factores de riesgo es tal que para cada nivel de tabaquismo, dislipemia e hipertensión arterial, el riesgo de mortalidad cardiovascular es dos o tres veces mayor en los diabéticos que en los no diabéticos (12).
Si bien la tasa de eventos y la mortalidad por cardiopatía isquémica en la población global está disminuyendo, ocurre lo contrario en la población de diabéticos (13).
Los principales factores que se proponen como responsables de un aumento de la aterosclerosis en los pacientes diabéticos son la disfunción endotelial, la dislipemia, la hipercoagulabilidad, la hipobrinolisis, el incrmento de la agregabilidad plaquetaria, el aumento del estrés oxidativo y los efectos tóxicos de la hiperglicemia (14).
Los pacientes diabéticos tienen mayor probabilidad de experimentar muerte súbita o infarto silente que los no diabéticos. También tienen mayor número de vasos afectados y una distribución más difusa de la enfermedad aterosclerótica coronaria así como una mayor tasa de reestenosis postangioplastia.
Los pacientes diabéticos con cardiopatía isquémica tienen mayor porcentaje de disfunción ventricular e insuficiencia cardíaca que los pacientes con cardiopatía isquémica sin esta enfermedad (46). Durante la etapa aguda del infarto de miocardio presentan mayor porcentaje de insuficiencia cardíaca y shock cardiogénico con similar extensión de infarto y fracción de eyección de ventrículo izquierdo (74).
PREVENCIÓN DE LA ENFERMEDAD CORONARIA EN DIABÉTICOS
CONTROL DE LA GLUCEMIA
El estudio UKPDS 33 (15) demostró en un grupo numeroso de diabéticos tipo II seguidos a largo plazo que el control intensivo de las cifras de glucemia ya sea con insulina o con hipoglucemiantes orales disminuyó significativamente la incidencia de complicaciones microvasculares pero no las macrovasculares (figura 3).
FIGURA 3. Efecto del control intensivo de la glucemia sobre distintas complicaciones vinculadas a la diabetes tipo II.
Si bien hubo una tendencia a la reducción de la tasa de infarto, esta no fue estadísticamente significativa. Lo mismo se concluyó con el estudio DCCT (16) en diabéticos tipo 1.
La conclusión de los autores del UKPDS fue que el control intensivo de la glucemia reduce las complicaciones de la diabetes, especialmente las microvasculares.
Sin embargo, cuando se estudió el efecto del control intensivo de la glucemia con metformina en el grupo de diabéticos obesos en el UKPDS 34 (17) se demostró una disminución de infarto no fatal y muerte con respecto al control no intensivo. El resto de los hipoglucemiantes no logró demostrar en este subgrupo diferencias estadísticamente significativas en estos puntos con respecto al control no intensivo (figura 4).
FIGURA 4. Beneficio del control intensivo de la glicemia con metformina en diabéticos tipo II obesos.
También se pudo observar una menor tendencia al aumento de peso y una menor tendencia a la hipoglucemia en el grupo tratado con metformina.
Por lo tanto, en diabéticos tipo II obesos el control estricto de la glicemia con metformina previene el infarto de miocardio y la muerte.
CONTROL DE LA HIPERTENSIÓN ARTERIAL
Los hipertensos diabéticos tienen mayor morbimortalidad cardiovascular que los hipertensos no diabéticos.
El control de la hipertensión arterial es un aspecto esencial en la prevención de la enfermedad coronaria en el diabético. Dos puntos críticos son las cifras tensionales deseables en esta población así como los fármacos más recomendables para obtenerlas.
¿QUÉ CIFRAS TENSIONALES DEBE TENER UN DIABÉTICO?
Cifras tensionales diastólicas
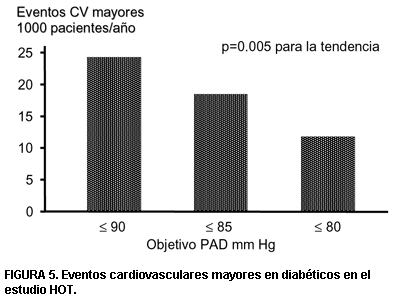
El estudio HOT (18) demostró que los pacientes diabéticos a los que se buscó disminuir dicha presión arterial (PA) a menos de 80 mmHg presentaron 51% de reducción de los eventos vasculares adversos (infarto y stroke no fatales, muerte cardiovascular) con respecto al grupo en que se trató de reducir la PA diastólica por debajo de 90 mm Hg. Este resultado fue estadísticamente significativo (figura 5).
FIGURA 5. Eventos cardiovasculares mayores en diabéticos en el estudio HOT.
Por lo tanto la, PA diastólica recomendada en pacientes diabéticos debería ser menor de 80 mm Hg. El Consenso Latinoamericano para Hipertensión Arterial y Diabetes (74) aconseja para pacientes con proteinuria mayor a 1 gramo/día, cifras de presión arterial diastólica objetivo aun más bajas, menores de 75 mmHg.
Cifras tensionales sistólicas
Con respecto a la presión arterial sistólica (PAS) la evidencia es menos contundente. El UKPDS 38 (19) demostró que la disminución de la PAS por debajo de 150 mm Hg presentó una disminución de la mortalidad vinculada a diabetes, y del stroke, con respecto al grupo de control menos estricto (por debajo de 180 mmHg).
Posteriormente el estudio ABCD (20) logró en el grupo de diabéticos con cifras de PAS de 132 mmHg promedio, una reducción de la mortalidad (aunque no vascular) y de la microalbuminuria, con respecto al grupo con cifras de PAS promedio de 138 mm Hg.
Finalmente, el UKPDS 36 (21) fue un estudio observacional que mostró que a medida que se disminuía la PAS disminuían progresivamente todas las complicaciones macro y microvasculares sin aparecer un umbral por debajo del cual no existiera beneficio o aparecieran efectos adversos significativos.
Por lo tanto, es opinión de expertos que la cifra de PAS objetivo a lograr en los diabéticos sea menor de 130 mm Hg. El JNC-7 (22), la guía de la European Society of Hypertension-European Society of Cardiology (23) y la guía del American College of Physicians (24,25) y el Consenso Latinoamericano para Hipertensión Arterial y Diabetes (74) concuerdan con estas recomendaciones. En este último consenso se recomienda para los pacientes con proteinuria mayor de 1 gramo/día cifras de PAS objetivo menores de 125 mmHg.
Cabe destacar que para lograr este objetivo se necesita usar a menudo varios fármacos. En el UKPDS 38, cuyas cifras objetivo en el grupo de control estricto de la PA fueron altas con respecto a las recomendaciones que acabamos de formular, se requirió de más de un fármaco en más de 60% de los pacientes para lograr dichas cifras. Se requirió de tres o más fármacos en 29% de los casos y muy pocos pacientes pudieron mantenerse sin ellos.
FÁRMACOS A UTILIZAR
Pahor y colaboradores (26) publicaron un metaanálisis de los estudios que compararon el beneficio de los IECA con respecto a otros fármacos (nisoldipina, amlodipina, betabloqueantes, diuréticos) en el control de cifras tensionales de diabéticos hipertensos. Se concluyó que los IECA reducían el infarto no fatal, los eventos cardiovasculares (no el stroke) y la muerte con respecto a los otros fármacos en el conjunto de estudios, salvo en el UKPDS 38 que comparó captopril versus atenolol sin encontrar diferencias estadísticamente significativas entre ambos.
Posteriormente el estudio ALLHAT (27) comparó el beneficio del uso de clortalidona con respecto a amlodipina y a lisinopril, en el control de pacientes hipertensos, en un seguimiento a largo plazo. En el grupo de diabéticos no hubo diferencias estadísticamente significativas con respecto a mortalidad y eventos vasculares mayores, y se demostró una disminución del riesgo de desarrollo de insuficiencia cardíaca con clortalidona.
El estudio LIFE (28) demostró en el subestudio de diabéticos hipertensos con hipertrofia de ventrículo izquierdo una disminución de la mortalidad total y cardiovascular en un seguimiento a cinco años, con el uso de losartán comparado con atenolol.
Algunos IECA e inhibidores de la angiotensina II parecerían tener beneficios adicionales independientes del control de la hipertensión arterial.
El estudio HOPE (29,30) demostró en diabéticos con otro factor de riesgo vascular adicional que podía ser hipertensión arterial pero bien controlada (sin evidencia clínica de insuficiencia cardíaca), una disminución de la mortalidad, del infarto no fatal y del stroke, con el uso de ramipril 10 mg/día.
El estudio EUROPA (31) demostró en pacientes con cardiopatía isquémica estable, sin evidencia clínica de insuficiencia cardíaca, con hipertensión controlada (PA media de 137/82) una disminución de la morbimortalidad cardiovascular (muerte cardiovascular, infarto de miocardio o paro cardíaco) con el uso del perindopril 8 mg/día. El subestudio del EUROPA en diabéticos (PERSUADE) (32) mostró similares resultados.
Si bien no es el objetivo de esta revisión, destacamos que tanto los IECA como los bloqueantes de los receptores de angiotensina II tienen beneficios adicionales sobre la glomerulopatía diabética (33) y se aconseja en esta enfermedad el uso de IECA en los pacientes diabéticos tipo I y de inhibidores de los receptores de angiotensina II en los diabéticos tipo II (74).
Por último, aunque es un objetivo de menor jerarquía que los previos, a nivel metabólico el estudio GEMINI (72) demostró que el uso de carvedilol se asoció a un mejor control metabólico a mediano plazo con respecto a metoprolol. Por lo tanto, parecería razonable tener en cuenta esta opción cuando hay que usar un betabloqueante para el control de la hipertensión arterial en un diabético.
En la elección de los fármacos antihipertensivos se debe tener en cuenta también las situaciones comórbidas. Por ejemplo, si el paciente es portador de cardiopatía isquémica se debe plantear el uso de betabloqueantes; el hallazgo de microalbuminuria obliga al uso de fármacos inhibidores del sistema RAA (renina angiotensina aldosterona).
En conclusión: la asociación de diabetes e hipertensión arterial aumenta marcadamente el riesgo de eventos cardiovasculares adversos, nefropatía y muerte. Este riesgo disminuye al descender las cifras tensionales. Los valores óptimos son < 130/80 mmHg (<125/75 si tiene proteinuria > 1 g/d). La evidencia de superioridad o inferioridad de distintas clases de fármacos es más vaga y contradictoria. El tipo de fármacos antihipertensivos debe individualizarse para cada paciente no olvidando las comorbilidades. El uso de múltiples fármacos es habitualmente necesario para lograr las metas propuestas.
TRATAMIENTO DE LA DISLIPEMIA
Vijan y colaboradores (34) publicaron un metaanálisis de los estudios randomizados que evaluaron reducción de eventos clínicos mayores en diabéticos tratados con hipolipemiantes. Se demostró amplio beneficio con el uso de estos fármacos tanto en prevención primaria como en prevención secundaria.
El metaanálisis de seis estudios de prevención primaria (AFCAPS/TexCAPS; HPS; PROSPER; HHS; ASCOT-LLA; ALLHAT) mostró una reducción significativa de 22% del riesgo relativo (RR 0,78; IC 95% 0,67-0,89) y de 3% del riesgo absoluto de eventos cardiovasculares adversos con el uso de hipolipemiantes al cabo de 4,3 años de tratamiento promedio. Esto implica que tratando 34 pacientes diabéticos sin enfermedad vascular conocida se previene un evento cardiovascular mayor.
El metaanálisis de ocho estudios de prevención secundaria (4S; CARE; LIPID; HPS; VA-HIT; Post-CABG; LIPS; PROSPER) con seguimiento promedio de 4,9 años, demostró una reducción significativa del riesgo relativo de eventos vasculares adversos de 24% (RR 0,76; IC 95% 0,59-0,93). El riesgo absoluto disminuyó 7%, es decir más del doble que en prevención primaria. Vale mencionar que tratando 13 pacientes diabéticos con enfermedad vascular conocida se previene un evento cardiovascular mayor.
En base a estos resultados el American College of Physicians (35) recomienda la administración de hipolipemiantes a todos los pacientes diabéticos en prevención primaria y secundaria.
Pero con respecto a los diabéticos en prevención primaria hay autores que los recomiendan en todos los casos mientras que otros se ciñen estrictamente a los grupos en los que se demostró el mayor beneficio: diabéticos con otro factor de riesgo, (mayores de 55 años, hipertensos, tabaquistas, con hipertrofia ventricular izquierda o LDL > 100 mg/dL)
El estudio CARDS (36) (posterior al metaanálisis y las recomendaciones citadas) incluyó 2.838 diabéticos tipo II, con edades entre 40 y 75 años, sin evidencia de enfermedad cardiovascular, pero que además padecían retinopatía, albuminuria, hipertensión arterial o tabaquismo. Los niveles de LDL colesterol debían ser menores de 160 mg/ml y los de triglicéridos menores de 600 mg/ml. Los pacientes fueron asignados en forma aleatoria a atorvastatina 10 mg o placebo. El seguimiento medio fue de 3,9 años. Hubo una reducción del riesgo relativo de eventos coronarios agudos, revascularización miocárdica o stroke significativa de 37% y una reducción de la mortalidad de 27% en el límite de la significación estadística. CARDS es el primer estudio de tratamiento con una estatina en prevención primaria efectuado exclusivamente en diabéticos. Sus impactantes resultados no pueden, sin embargo, generalizarse a todos los diabéticos en prevención primaria. No obstante, agregaría la retinopatía y la albuminuria como una indicación de estatinas en prevención primaria de diabéticos aun utilizando un criterio conservador.
Los fármacos hipolipemiantes que han demostrado el beneficio mayor son las estatinas, a dosis por lo menos moderadas.
El único fármaco distinto a las estatinas incluido en el metaanálisis citado fue el gemfibrozil. El estudio VA-HIT (37) demostró que el uso de gemfibrozil en diabéticos con enfermedad vascular conocida y portadores de HDL bajo y LDL bajo disminuyó la tasa de infarto no fatal, pero no la mortalidad.
Por lo tanto, consideramos aun en estos casos particulares que lo más razonable es el uso de estatinas que impactaron también en la mortalidad.
El LDL objetivo es discutible, la recomendación del NCEP-ATP III (julio 2004) (38) es de menos de 70 mg/dl para prevención secundaria y 100 mg/dl para prevención primaria.
TRATAMIENTO CON ÁCIDO ACETILSALICíLICO (AAS)
Varios estudios (18,39,40) han demostrado beneficio tanto para la prevención primaria como para la prevención secundaria de eventos vasculares adversos en diabéticos. Un metaanálisis del año 2002 (41), la mayoría de cuyos pacientes correspondían a diabéticos en prevención primaria, presentaron una tendencia a la disminución del riesgo de eventos vasculares mayores y muerte aunque, a diferencia del resto de los pacientes incluidos en el metaanálisis, no fue estadísticamente significativa. Esto podría explicarse por la pérdida del poder estadístico que se produce en el análisis de subgrupos.
La American Diabetes Association (42) recomienda el uso de ácido acetilsalicílico (AAS) en prevención primaria en diabéticos mayores de 40 años y/o que asocien otros criterios de riesgo como historia familiar de enfermedad vascular, hipertensión arterial, tabaquismo, dislipemia o albuminuria. También recomienda el uso sistemático del AAS en prevención secundaria. La dosis recomendada es la que ha demostrado beneficio: 75 a 162 mg/día. Por arriba de esta dosis no se ha demostrado mayor beneficio y sí mayor riesgo de sangrados.
ABORDAJE MULTIFACTORIAL DE LA PREVENCIóN
Como corolario del capítulo de prevención vascular en el diabético vale la pena mencionar el estudio STENO 2 (43). Éste incluyó diabéticos de alto riesgo con presencia de microalbuminuria (figura 6).
FIGURA 6. STENO 2
Se demostró con un abordaje multifactorial estricto con dieta, ejercicio y múltiples fármacos (algunos de ellos de uso discutible como las vitaminas), una disminución de alrededor de 50% de efectos vasculares adversos con respecto al tratamiento convencional. Por lo tanto, para optimizar la prevención vascular en los diabéticos (especialmente los de mayor riesgo), se debe intentar que logren efectuar un cambio de estilo de vida y un tratamiento medicamentoso estricto.
CARDIOPATÍA ISQUÉMICA EN EL DIABÉTICO
En términos generales el tratamiento de la cardiopatía isquémica en el diabético es similar al no diabético. Analizaremos a continuación algunos aspectos que se deben jerarquizar en esta población de pacientes.
TRATAMIENTO FARMACOLÓGICO
Se debe hacer hincapié en que el uso de betabloqueantes y de aspirina no sólo no está contraindicado en pacientes diabéticos con cardiopatía isquémica estable, sino que, por el contrario, proporciona amplios beneficios en términos de reducción de morbimortalidad.
Está demostrado que el uso de AAS no tiene efectos adversos sobre la retinopatía diabética(47). Se debe destacar también que, a las dosis recomendadas, el AAS no genera un efecto nocivo significativo a nivel del riñón.
Es habitual que los médicos teman el enmascaramiento de eventuales hipoglicemias con el uso de betabloqueantes en diabéticos. Sin embargo, se ha demostrado que el uso de betabloqueantes a largo plazo en diabéticos en prevención secundaria se asocia a una reducción significativa de la morbimortalidad sin un aumento de las tasas de hospitalización por complicaciones vinculadas a la diabetes (48).
INFARTO AGUDO DE MIOCARDIO
Los diabéticos con similar topografía y extensión de infarto agudo de miocardio presentan mayor mortalidad, incidencia de isquemia recurrente e insuficiencia cardíaca que los pacientes no diabéticos.
A continuación se destacan algunos hechos específicos en el tratamiento del infarto agudo de miocardio (IAM) en esta población.
Tratamiento fibrinolítico
En los pacientes diabéticos el tratamiento fibrinolítico en el curso del IAM se asocia con un mayor beneficio relativo en la mortalidad que en los pacientes no diabéticos: a un mes se salvan 35 vidas por cada 100 diabéticos tratados y 17 por cada 100 pacientes no diabéticos tratados (49).
Los fibrinolíticos no ocasionan un aumento del riesgo de sangrado intraocular en diabéticos. Un subestudio del GUSTO 1 demostró en 40.899 pacientes con 6.011 diabéticos que el uso de fibrinolíticos no determinó un aumento de las hemorragias intraoculares(50).
Insulinoterapia
El control estricto de la glucemia en el curso del IAM con insulina cristalina (continuando con insulina cristalina hasta tres meses después del mismo) demostró, en el estudio DIGAMI (51), una disminución de la mortalidad del 30% al cabo de un año con respecto al tratamiento convencional de la diabetes. Por lo tanto, se aconseja un estricto control de la glucemia en el entorno de este evento agudo coronario.
ANGINA INESTABLE – IAM NO Q
Inhibidores de la glicoproteína IIb-IIIa
Los pacientes diabéticos con sindromes coronarios agudos sin supradesnivel del segmento ST tienen mayor beneficio (disminución de la mortalidad a 30 días) con el uso de inhibidores de la glucoproteína IIb-IIIa que los pacientes no diabéticos. El beneficio es aun mayor en aquellos diabéticos sometidos a angioplastia (52).
Revascularización
Alrededor de 25% del total de los procedimientos de revascularización se realizan en diabéticos. La estrategia óptima de revascularización es discutida. Cualquiera que sea la misma los resultados son peores que en los no diabéticos.
Angioplastia con balón
La angioplastia con balón en el diabético tiene tasas de éxito angiográfico inmediato similar a las de los no diabéticos. Sin embargo, la mortalidad intrahospitalaria del diabético es el triple. Los resultados clínicos y angiográficos son también peores a largo plazo: 1) las tasas de reestenosis se duplican; 2) hay un marcado aumento en las tasas de infarto de miocardio, necesidad de nueva angioplastia y de cirugía de revascularización coronaria; y 3) la mortalidad a largo plazo (nueve años) se duplica (53,54).
Stents
El uso de stents en diabéticos disminuye marcadamente la incidencia de reestenosis excepto en vasos de pequeño calibre. Van Belle y colaaboradores demostraron una reducción altamente significativa en las tasas de reestenosis binaria angiográfica a seis meses en pacientes diabéticos con implante de stent versus angioplastia con balón (62% versus 27%). Más importante aun, la tasa de eventos vasculares adversos mayores (muerte, infarto de miocardio o necesidad de nueva revascularización) es significativamente menor cuando se utilizan stents (63,1% versus 41,2%) (55).
West y colaboradores identificaron recientemente tres predictores de reestenosis intrastent en diabéticos: diámetro del vaso de referencia, longitud del segmento tratado e índice de masa corporal (56).
Stents elusores de fármacos
La reciente introducción de stents elusores de fármacos mejora aun más los resultados. Pero hay que enfatizar que éstos siguen siendo peores que en los no diabéticos. Dos fármacos han demostrado ser útiles para prevenir la reestenosis: la rapamicina (sirolimus) y el paclitaxel. El subestudio de diabéticos de SIRIUS (57) demostró una notoria reducción en las tasas de reestenosis angiográfica binaria cuando se utiliza el stent Bx velocity elusor de rapamicina que cuando se usa el mismo stent sin fármaco. A destacar que la incidencia de muerte o de infarto de miocardio fue similar con ambos stents. Similares resultados fueron observados en el subgrupo de diabéticos de TAXUSIV (58) utilizando stents elusores de paclitaxel.
Fármacos asociados a la angioplastia
Los inhibidores de los receptores IIbIIIa son fármacos útiles asociados a los procedimientos de revascularización percutánea sobre todo en pacientes diabéticos (59,60). Se ha demostrado que estos fármacos reducen en forma marcada y consistente la incidencia de eventos isquémicos a 30 días así como en la mortalidad a largo plazo. El beneficio de estos fármacos es mayor en diabéticos que en no diabéticos. Esto ha llevado a la amplia aceptación del uso de los inhibidores IIb-IIIa para disminuir la mortalidad asociada con los procedimientos de intervención coronaria percutánea en diabéticos.
La introducción de clopidogrel ha cambiado de manera significativa los resultados clínicos postintervención coronaria percutánea. El estudio CREDO (61) mostró que el pretratamiento con 300 mg de clopidogrel seis horas antes de un procedimiento de revascularización percutáneo reduce los eventos isquémicos periprocedimiento. Además, el tratamiento a largo plazo (un año) con este fármaco también redujo los eventos clínicos adversos en ese período. El subgupo de diabéticos CREDO mostró similares beneficios. ISAR-SWEET (62) estudió el efecto de abciximab o placebo en pacientes pretratados con altas dosis de clopidogrel (600 mg) al menos dos horas antes de un procedimiento de revascularización percutánea. Abciximab no redujo significativamente la tasa de infarto de miocardio o muerte al cabo de un año de seguimiento aunque sí redujo la tasa de reestenosis. Estos hallazgos generan controversia, aún no resuelta, con respecto a la necesidad o no de asociar inhibidores IIbIIIa a clopidrel en los procedimientos de revascularización coronaria percutánea en diabéticos.
Control glicémico
Merece mención especial la conveniencia de un adecuado control glicémico cuando se va a efectuar un procedimiento de revascularización percutánea electivo. Corpus y colaboradores (64) demostraron recientemente que un nivel de hemoglobina glicosilada mayor a 7% es un predictor independiente de la necesidad de una nueva revascularización del vaso blanco.
Cirugía de revascularización coronaria
La cirugía de revascularización coronaria (CRC) también tiene peores resultados en diabéticos que en no diabéticos. La mortalidad es progresivamente mayor a medida que el diabético agrega complicaciones macrovasculares e insuficiencia renal (65). La cirugía se plantea sobre todo en pacientes con enfermedad multivaso.
El estudio BARI (66-68) comparó los resultados de CRC versus angioplastia con balón en 1.829 pacientes con enfermedad multivaso seguidos durante cinco y luego siete años. No hubo diferencias de mortalidad entre los pacientes revascularizados quirúrgicamente o por PCI excepto en el subgrupo de pacientes diabéticos (n=323), que tuvo una mortalidad significativamente menor con CRC que con angioplastia con balón.
Los beneficios estuvieron limitados a aquellos individuos a quienes se les colocó un puente mamario DA.
BARI ha sido criticado por el pequeño número de pacientes diabéticos que incluyó porque el análisis del subgrupo de diabéticos no había sido planeado de antemano, porque las técnicas de revascularización percutánea no incluyeron stents, porque no se utilizaron inhibidores IIbIIIa y porque la revascularización quirúrgica fue más completa que con PCI.
El registro BARI (70) estudió 2.010 pacientes que cumplían con los criterios de inclusión para el estudio randomizado, pero que no aceptaron ser randomizados. El tratamiento fue definido en cada caso por el equipo médico actuante en acuerdo con el paciente. Los diabéticos con enfermedad coronaria más extensa recibieron cirugía en tanto que aquellos con un perfil angiográfico más favorable fueron tratados con angioplastia. En el registro BARI, en los pacientes diabéticos, a diferencia de lo que sucedió en el estudio BARI, no hubo diferencias de mortalidad a siete años entre los pacientes angioplastiados y los sometidos a cirugía. Esto sugeriría que el buen juicio del binomio médico-paciente podría identificar el método de revascularización más adecuado para cada paciente.
El estudio ARTS (71) comparó angioplastia con stent versus CRC en pacientes con enfermedad multivaso. La sobrevida libre de eventos vasculares y cerebrales mayores (muerte, infarto de miocardio, necesidad de nueva revascularización o accidente cerebrovascular) fue significativamente mejor con cirugía que con PCI tanto en diabéticos como en no diabéticos. Pero esta diferencia dependió exclusivamente de un aumento de la necesidad de nuevos procedimientos de revascularización. Los eventos “duros” (muerte, infarto de miocardio, ACV) no fueron significativamente diferentes en los diabéticos sometidos a revascularización quirúrgica o con stent.
No hay aún datos que comparen angioplastia con stent elusores de fármacos versus cirugía de revascularización miocárdica en pacientes diabéticos con enfermedad multivaso. Está en curso el estudio FREEDOM que intentará resolver este punto. Sin embargo, cuando sus resultados estén disponibles probablemente habrá nuevos stents y nuevas técnicas quirúrgicas que hagan sus resultados obsoletos.
A modo de conclusión se podría decir que los diabéticos pasibles de revascularización por PCI serían aquellos que padecen enfermedad de un vaso, que no son candidatos a la colocación de un puente mamario DA, que tienen dos o tres lesiones bien discretas sin evidencias de ateromatosis difusa o que tienen contraindicaciones importantes para la cirugía. Cuando se realiza PCI en un diabético hay que pensarlo dos veces, usar stents elusores de fármacos, intentar utilizar inhibidores IIb-IIIa (no disponibles en nuestro medio) y maximizar las medidas de prevención secundaria: control glicémico óptimo, descenso agresivo del nivel de lípidos con estatinas, uso de IECAs.
Como recomendación final se podría decir que cuando se decide revascularizar a un diabético se debe individualizar el tratamiento al caso concreto, valorar las posibilidades al medio en que se actúa, y aprovechar el procedimiento de revascularización para optimizar las medidas de prevención.
BIBLIOGRAFíA
1. Bosch X, Alfonso F, Bermejo J. Diabetes y enfermedad cardiovascular. Una mirada hacia la nueva epidemia del siglo XXI. Rev Esp Cardiol 2002; 55(5): 525-7.
2. Expert Committee on the Diagnosis and Classification of Diabetes Mellitus. Report of the Expert Committee on the Diagnosis and Classification of Diabetes Mellitus. Diabetes Care 1997; 20: 1183-97.
3. World Health Organization. Definition, diagnosis and classification of diabetes mellitus and its complications. Report of a WHO Consultation. Part 1, Diagnosis and Classification of Diabetes Mellitus. Geneva: World Health Organization, 1999.
4. The Expert Committee On The Diagnosis and Classification Of Diabetes Mellitus. “Follow Up Report On The Diagnosis Of Diabetes Mellitus”. Diabetes Care 2003; 26 (11): 3160–7.
5. Third Report of the National Cholesterol Education Program (NCEP). Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III). JAMA 2001; 285: 2486-96.
6. Wilson JD, ed. Williams Textbook of Endocrinology. 9th ed. Philadelphia: WB Saunders; 1998.
7. Haffner SM, Lheto S, Ronnemaa T, Pyorala K, Laaloo M. Mortality from coronary heart disease in subjects with type 2 diabetes and in no diabetes subjects with and without prior myocardial infarction. N Engl J Med 1998; 339: 229-34.
8. Chong Do Lee, Folsom AR, Pankow JS, Brancati FL, Atherosclerosis Risk In Communities (ARIC) Study Investigators.Cardiovascular Events in Diabetic and No Diabetes Adults With or Without History Of Myocardial Infarction. Circulation 2004; 109: 855-60.
9. 9- Sánchez-Recalde A, Kaski JC, Grawdek K, Hempffing A, Hook G, et al.. Type 2 diabetes abrogates sex differents in endothelial function in premenopausal women. Circulation 2000; 101: 2040-6.
10. Sánchez-Recalde A, Kaski JC. Diabetes Mellitus, inflamación y arterioesclerosis coronaria: perspectiva actual y futura. Rev Esp Cardiol 2001; 54: 751-63.
11. Martínez-González J, Llorente-Cortés V, Badimon L. Biología celular y molecular de las lesiones arterioescleróticas. Rev Esp Cardiol 2001; 54: 218-31.
12. Stamler J, Vacccaro O, Neaton JD, et al. Diabetes, other risk factors, and 12-year cardiovascular mortality for men screened in the Multiple Risk Factor Intervention Trial. Diabetes Care 1993; 16: 434-44.
13. Gu K, Cowie CC, Harris MI. Diabetes and decline in heart disease mortality in US adults. JAMA 1999; 281: 1291-7.
14. Hurst RT, Lee RW. Increased incidence of coronary atherosclerosis in type 2 diabetes mellitus : mechanisms and management. Ann Intern Med 2003; 139: 824-34.
15. UKPDS Group. Intensive blood-glucose monitoring with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS 33). Lancet 1998; 352: 857-33.
16. The Diabetes Control and Complications Trial Research Group. The effect of intensive treatment of diabetes on the development and progression of long-term complications in insulin-dependent diabetes mellitus. N Engl J Med 1993; 329: 977-986.
17. UKPDS Group. Effect on intensive blood-glucose control with metformin on complications in overweight patients with type 2 diabetes (UKPDS 34). Lancet 1998; 352: 854-65.
18. Hanson L, Zanchetti A, Carruthers SG, Dahlof B, Elmfeldt D, Julius S, et al.. Effects of intensive blood-presure lowering and low-dose aspirin in patients with hypertension: principal results of the Hypertension Optimal Treatment. (HOT randomized trial). Lancet 1998; 351: 1755-62.
19. UK Prospective Diabetes Study Group. Tight blood pressure control and risk of macrovascular and microvascular complications in type 2 diabetes: UKPDS 38. UK Prospective Diabetes Study Group. BMJ 1998; 317: 703-13.
20. Estacio RO, Jeffers BW, Gifford N et al. Effect of blood pressure control on diabetic microvascular complications in patients with hypertension an type 2 diabetes. Diabetes Care 2000; Suppl2: B54-64.
21. Adler AI, Stratton IM, Neil HA, Yudkin JS, Matthews DR, Cull CA, et. al. Association of systolic blood pressure with macrovascular and microvascular complications of type 2 diabetes (UKPDS 36): prospective observational study. BMJ 2000; 321(7258): 412-9.
22. Chobanian AV, Bakris GL, Black HR, Cushman WC, Green LA, Izzo JL, et al. The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment o High Blood Pressure. JAMA 2003; 289: 2560-72.
23. 2003 European Society of Hypertension-European Society of Cardiology guidelines for the management of arterial hypertension. Guidelines Committee. J Hypertens 2003: 21: 1011-53.
24. Snow V, Weiss KB, Mottur-Pilson C, for the Clinical Efficacy Assessment Subcommittee of the American College of Physicians. The Evidence Base for Tight Blood Pressure Control in the Management of Type 2 Diabetes Mellitus. Ann Intern Med 2003; 138: 587-92.
25. Vijan S, Hayward RA. Treatment of Hypertension in Type 2 Diabetes Mellitus: Blood Pressure Goals, Choice of Agents, and Setting Priorities in Diabetes Care. Ann Intern Med 2003; 138: 593-602.
26. Pahor M, Psaty BM, Alderman MH, Applegate WB, Williamson JA, Furberg CD. Therapeutic benefits of ACE inhibitors and other antihypertensive drugs in patients with type 2 diabetes. Diabetes care 2000: 23: 888-92.
27. Major outcomes in high-risk hypertensive patients randomized to angiotensine converting enzyme inhibitor or calcium channel blocker vs diuretic. The Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial (ALLHAT). JAMA 2002; 238: 2981-97.
28. Lindholm LH, Ibsen H, Dahlof B, Devereux RB, Deevers G, De Faire V, et al. Cardiovascular morbidity and mortality in patients with diabetes in the Losartan Intervention for End Point Reduction in Hypertension study (LIFE). Lancet 2002; 359: 1004-10.
29. Yusuf S, Sleight P, Pogue J et al. Effects of an angiotensin-converting-enzyme inhibitor, ramipril, on cardiovascular events in high-risk patients. The Heart Outcomes Prevention Evaluation Study Investigators. N Engl J Med 2000; 342: 145-53.
30. Effects of ramipril on cardiovascular and microvascular outcomes in people with diabetes mellitus: results of the HOPE and MICRO-HOPE substudy. Heart Outcomes Prevention Evaluation Study Investigators. Lancet 2000; 355: 253-9.
31. The European Trial on Reduction of Cardiac Events with Perindopril in Stable Coronary Artery Disease Investigators. Efficacy of perindopril in reduction of cardiovascular events among patients with stable coronary artery disease: randomized, double-blind, placebo-controlled, multicentre trial (the EUROPA study). Lancet 2003; 362: 782-788.
32. PERSUADE. Resultados preliminaries disponibles en el sitio web www.europa.eu.int.
33. Zanchetti A, Ruilope LM. Antihypertensive treatment in patients with type 2 diabetes mellitus: what guidance from recent controlled randomized controlled trials? J Hypertens 2002; 20: 2099-110.
34. Vijan S, Hayward RA. Pharmacologic Lipid-Lowering Therapy in Type 2 Diabetes Mellitus: Background Paper for the American College of Physicians. Ann Intern Med 2004; 140: 650-8.
35. Snow V, Aronson MD, Hombake ER, Mottur-Pilson C, Weiss KB, for the Clinical Efficacy Assessment Subcommittee of the American College of Physicians. Ann Intern Med 2004; 140: 644-9.
36. Calhoun HM, Betteridge DJ, Durrington PN, et al. Primary prevention of cardiovascular disease with atorvastatin in type 2 diabetes in the Collaborative Atorvastatin Diabetes Study (CARDS): multicentre randomised placebo-controlled trial. Lancet 2004; 364: 685-96.
37. Rubins HB, Robins SJ, Collins D, et al. Gemfibrozil for secondary prevention of coronary heart disease in men with low levels of high-density lipoprotein cholesterol. Veterans Affairs High-Density Lipoprotein Cholesterol Intervention Trial Study Group. N Engl J Med 1999; 341: 410-8.
38. Grundy SM, Cleeman JI, Bairey Merz N, et al. Implications of Recent Clinical Trials for the National Cholesterol Education Program Adult Treatment Panel III Guidelines. Circulation 2004; 110: 227-39.
39. Final report on the aspirin component of the ongoing Physicians Health Study. Steering Committee of the Physicicians Health Study Research Group. N Engl J Med 1989; 321: 129-35.
40. Antiplatelet Trialists Collaboration. Collaborative overview of randomised trials of antiplatelet therapy-I: Prevention of death, myocardial infarction, and stroke by prolonged antiplatelet therapy in various categories of patients. BMJ 1994; 308: 81-106.
41. Collaborative meta-analyses of randomised trials of antiplatelet therapy for prevention of death, myocardial infarction, and stroke in high risk patients. BMJ 2002; 324: 71-86.
42. American Diabetes Association. Aspirin therapy in Diabetes. Diabetes Care 2004; 27(suppl 1): s72-73.
43. Gaude P, Védel P, Larsen N, et al. Multifactorial interventions and cardiovascular desease in patients with type 2 diabetes. N Engl J Med 2003; 348: 383-93.
44. Ford ES, Giles WH, Dietz WH. Prevalence of the metabolic sindrome among US adults: findings from the third National Health and Nutrition Examination Survey. JAMA 2002; 287: 356-9.
45. Lakka HM, Laaksonen DE, Lakka TA et al. The Metabolic Sindrome and Total and Cardiovascular Disease Mortality in middle age men. JAMA 2002; 288: 2709-16.
46. Fernández-Funez A, Cabrera R, Hernández A, Requejo A, Rueda A, Fernández-Samora F, et al. Disfunción diastólica de ventrículo izquierdo en jóvenes con diabetes mellitus tipo 1.Factores asociados. Rev Esp Cardiol 2000; 53: 603-10.
47. The ETDRS investigators. Aspirin effects on mortalility and morbidity in patients with diabetes mellitus. Early Treatment Diabetic Retinopathy Study Report 14. JAMA 1992; 268: 1292-1300.
48. Hurst RT, Lee RW. Increased incidence of coronary atherosclerosis in type 2 diabetes mellitus: mecanisms and management. Ann Intern Med 2003; 139: 824-34.
49. Indications for fibrinolytic therapy in suspected acute myocardial infarction: collaborative overview of early mortality and major morbidity results from all randomised trials of more than 1000 patients. Fibrinolytic Therapy Trialists( FTT). Lancet 1994; 343: 311-22.
50. Mahaffey KW, Granger CB, Toth CA, et al. Diabetic retinopathy should not be a contraindication to thrombolytic therapy for acute myocardial infarction: review of ocular hemorrhage incidence and location in the GUSTO I trial. Global Utilization of Streptokinase and t-PA for Occludded Coronary Arteries. GUSTO I. JACC 1997; 30: 1606-10.
51. Malmberg K, Norhammar A, Wedel H, et al. Glycometabolic state at admission: important risk marker of mortality in conventionally treated patients with diabetes mellitus and acute myocardial incarction: long-term results from the Diabetes and Insulin-Glucose Infusion in Acute Myocardial Infarction (DIGAMI) study. Circulation 1999; 99: 2626-32.
52. Roffi M, Chew DP, Mukherjee D, et al. Platelet glycoprotein IIbIIIa inhibitors reduce mortality in diabetic patients with non-ST elevation acute coronary syndromes. Circulation 2001; 104: 2767-71.
53. Van Belle E, Bauters C, Hubert E, et al. Restenosis rates in diabetic patients: a comparison of coronary stenting and balloon angioplasty in native coronary vessels. Circulation 1997; 96: 1454-60.
54. Kip KE, Faxon DP, Detre KM. Coronary angioplasty in diabetic patients. The National Heart, Lung, and Blood Institute Percutaneous Transluminal Coronary Angioplasty Registry. Circulation 1996; 94: 1818-25.
55. Van Belle E, Périé M, Braune D, et al. Effects of coronary stenting on vessel patency and long-term clinical outcome after percutaneous coronary revascularization in diabetic patients. JACC 2002; 40: 410-7.
56. West NEJ, Ruygrok PN, Disco CMC, et al. Clinical and angiographic predictors of restenosis after stent deployment in diabetic patients. Circulation 2004; 109: 867-73.
57. Moussa I, Leon MB, Baim DS, et al. Impact of Sirolimus-Eluting Stents on Outcome in Diabetic Patients. A SIRIUS (SIRolImUS-coated Bx Velcity Balloon-expandable stent in the treatment of patients with de novo coronary artery lesions) Substudy. Circulation 2004; 109: 2273-8.
58. Stone GW, Ellis SG, Cox DA, et al. One-year Clinical Results with the Slow-Release, Polymer-Based, Paclitaxel-Eluting TAXUS Stent. The TAXUS-IV Trial. Circulation 2004; 109: 1942-47.
59. Marso SP, Lincoff M, Ellis SG, et al. Optimizing the Percutaneous Interventional Outcomes for Patients With Diabetes Meliltus. Results of the EPISTENT (Evaluation of Platelet IIbIIIa Inhibitor for Stenting Trial) Diabetic Substudy. Circulation 1999; 100: 2477-84.
60. Roffi M, Moliterno DJ, Meier B, et al. Impact of Different Platelet Glycoprotein IIbIIIa Receptor Inhibitors Among Diabetic Patients Undergoing Percutaneous Coronary Intervention. Do Tirofiban and ReoPro Give Similar Efficacy Outcomes Trial (TARGET) 1-Year Follow-Up. Circulation 2002; 105: 2730-6.
61. Steinhubl SR, Berger PB, Mann JT, et al. Early and sustained dual oral antiplatelet therapy following percutaneours coronary intervention. A ramdomize controlled trial. JAMA 2002; 288: 2411-20.
62. Mehilli J, Kastrati A Schüllen H, et al. Randomized Clinical Trial of Abciximab in Diabetic Patients Undergoing Elective Percutaneous Coronary Interventions After Treatment With a High Loading Dose of Clopidogrel. Circulation 2004; 110: 3627-35.
63. Tang WHW, Lincoff AM. Diabetes, Coronary Intervention, and Platelet Glycoprotein IIb/IIIa Blockade. The Triad Revisited. Circulation 2004; 110: 3618-20.
64. Corpus RA, George PB, House JA, et al. Optimal glycemic control is associated with a lower rate of target vessel revascularization in treated type II diabetic patients undergoing elective percutaneous coronary intervention. JACC 2004; 43: 8-14.
65. Leavitt BJ, Sheppard L, Maloney C, et al. Effects of Diabetes and Associated Conditions on Long-Term Survival After Coroany Artery Bypass Surgery. Circulation 2004; 110[suppl II]: II-41–II-44.
66. Comparison of coronary bypass surgery with angioplasty in patients with multivessel disease. The Bypass Angioplasty Revascularization Investigation (BARI) Investigators. N Engl J Med 1996: 335: 217-25.
67. Influence of diabetes on 5-year mortality and morbidity in a a randomized trial comparing CABG and PTCA in patientes with multivessel disease. The Bypass Angioplasty Revascularization Investigation (BARI). The BARI Investigators. Circulation 1997; 96: 1761-9.
68. Seven-year outcome in the Bypass Angioplasty Revascularization Investigation (BARI) by treatment and diabetic status. The BARI Investigatiors.JACC 2000; 35: 1122-9.
69. Detre KM, Lombardero MS, Brooks MM, et al. The effect of previous coronary-artery bypass surgery on the prognosis of patients with diabetes who have acute myocardial infarction. N Engl J Med 2000; 342: 989-97.
70. Detre KM, Guo P, Holubkov R, et al. Coronary revascularization in diabetic patients: a comparison of the randomized and observational components of the Bypass Angioplasty Revascularization Investigation (BARI). Circulation 1999; 99,633-40.
71. Legrand VMG, Serruys PW, Unger F, et al. Three-year outcome after coronary stenting versus bypass surgery for the treatment of multivessel disase. Circulation 2004; 109: 1114-20.
72. Bakris GL, Fonseca V, Katholi RE, et al. Metabolic effects of Carvedilol vs Metoprolol in Patients With Type 2 Diabetes Mellitus and Hypertension. JAMA 2004; 292: 2227-35.
73. Zuanatti G, Latini R, Maggioni AP, Santoro L, Franzosi MG. Influence of diabetes on mortality in acute myocardial infarction: Data from the GISSI-2 Study. J Am Coll Cardiol1993; 22: 1778-94.
74. Burlando GA, Sanchez RA, Ramos FH, et al. on behalf of the Latin American Experts Group. Latin American Consensus on Diabetes Mellitus and Hypertension. J Hypertens 2004; 22: 2229-43.
75. Schettini C, Schwedt E, Moreira V, Mogdasy C, Chávez AE, Bianchi M, et al. Prevalencia del sindrome metabólico en una población adulta, Rev Urug Cardiol. 2004;19:19-28.
76. Machado F, Casaretto J, Muxi P, Batlle M, Pouso J, Filgueira JL. Cirugía de revascularización miocárdica en pacientes diabéticos. Morbimortalidad quirúrgica. Rev Urug Cardiol 1999;14:178-87.