Services on Demand
Journal
Article
Related links
Share
Revista Médica del Uruguay
Print version ISSN 0303-3295On-line version ISSN 1688-0390
Rev. Méd. Urug. vol.32 no.4 Montevideo Dec. 2016
Tiempo de deterioro clínico extra UCI y sobrevida: una casuística
Dres. Laureano Leyes*, Federico Verga†, Mario Godino‡, Marcelo Barbato§Unidad de Cuidados Intensivos, Hospital Maciel
Resumen
Introducción: la mayoría de situaciones de riesgo vital están precedidas por un deterioro clínico detectable. La detección tardía, demora del tratamiento e ingreso en una unidad de cuidados intensivos (UCI) se asocia con mayor estadía hospitalaria y mortalidad. Los equipos de respuesta rápida resultan útiles en estas situaciones. Objetivo: valorar el reconocimiento del paciente potencialmente crítico en sala general, la presencia de "criterios de activación" previo ingreso a UCI y su impacto en los resultados. Material y método: detección de criterios de activación en las horas previas al ingreso a UCI mediante análisis de la historia clínica. Resultados: ingresaron 59 pacientes con deterioro clínico procedentes de sala general, correspondieron al 13% del total de ingresos a UCI. Media y desvío estándar para la edad: 59 ± 17 años y estadía en UCI 13 ± 21 días. Requirieron asistencia respiratoria mecánica el 63% y vasopresores el 43%. En relación con Simplified Acute Physiology Score (SAPS) II, presentaron media y desvío de 49 ± 24 vs 36 ± 23 para la población general de UCI (p<0,001), la mortalidad fue 51% vs 24%; (p<0,001). El 43% presentó algún criterio de activación en las 24 horas previas al ingreso, y en las 48 horas previas el 23% de los pacientes. La mortalidad aumentó con la presencia de criterios de activación a las 24, 48 y 72 horas previas: 58%, 62% y 78% respectivamente (p, no significativo). Conclusiones: los pacientes ingresados a UCI desde sala son más graves que la población general y presentan mayor mortalidad. La mortalidad aumentaría con la demora en el reconocimiento del deterioro clínico. Su captación precoz puede ser beneficiosa.
Palabras clave: GRAVEDAD DEL PACIENTE
DETERIORO
PRONÓSTICO
SOBREVIDA EQUIPO HOSPITALARIO DE RESPUESTA RÁPIDA
Key words: PATIENT ACUITY
DETERIORATION
PROGNOSIS
SURVIVAL HOSPITAL RAPID RESPONSE TEAM
* Residente de Medicina Intensiva
† Asistente de la Cátedra de Medicina Intensiva, Universidad de la República.
‡ Médico Intensivista.
§ Jefe de Servicio, UCI Hospital Maciel.
Correspondencia: Dr. Laureano Leyes. Ruta 1 km 26, M 72 S 3, Ciudad del Plata, San José. Correo electrónico: laurus022@hotmail.com
Los autores declaran no tener conflicto de interés. Recibido: 15/2/16 Aprobado: 19/4/16
Introducción
La detección tardía del deterioro clínico en los pacientes internados en sala general determina demora en el tratamiento e ingreso a una unidad de cuidados intensivos (UCI), lo que se asocia a mayor estadía hospitalaria y mortalidad(1). Existen estudios que demuestran que cada hora de retraso en el ingreso a UCI aumenta la mortalidad en 1,5%(2).
Se ha demostrado además que la mayor parte de las situaciones de riesgo vital están precedidas de un deterioro clínico detectable por la presencia de diferentes alteraciones fisiopatológicas(3). Esto implica que dichas situaciones pueden ser prevenibles. La ausencia de tratamiento óptimo en los pacientes con deterioro clínico en sala general es uno de los factores contribuyentes a este hecho(4). Esto ha sido especialmente comprobado para patologías tiempo dependientes, como lo son el infarto agudo de miocardio, el accidente cerebrovascular isquémico y la sepsis(5-8).
Se han publicado estudios que han demostrado que de acuerdo al tiempo de estadía en UCI y el requerimiento de monitorización invasiva hasta un tercio de los ingresos a UCI son “inapropiados”(9). Una parte importante de estos están constituidos por aquellos realizados únicamente con fines de vigilancia clínica, sin presentar disfunciones orgánicas que lo justifiquen como forma de enmendar los déficit de cuidados en sala general(10). Esta evidencia plantea un desafío a la medicina intensiva que consiste en llegar con la asistencia al paciente crítico donde este se encuentre. Se plantea entonces un nuevo escenario, la asistencia del paciente crítico fuera de una UCI.
Teniendo en cuenta todo lo mencionado se han creado sistemas para la detección y el tratamiento precoz de los pacientes internados en sala general que presentan un deterioro de su situación clínica. Si bien inicialmente fueron creados para disminuir la incidencia de paros cardiorrespiratorios, su función se fue extendiendo de acuerdo a las necesidades hospitalarias(11). Estos sistemas tienen diferentes denominaciones según el ámbito cultural (Critical Care Outreach Teams, Medical Emergency Teams, Rapid Response Teams), siendo comúnmente denominados equipos de respuesta rápida, teniendo como propósito fundamental el prevenir muertes evitables y mejorar los resultados clínicos(12).
En relación con la experiencia internacional, por ejemplo en España, estos sistemas han sido denominados sistemas extendidos de cuidados intensivos. Su objetivo ha sido detectar al paciente grave ingresado fuera de la UCI promoviendo su valoración temprana y tratamiento precoz, con resultados que han sido alentadores(13). Durante la implementación de estos sistemas se produjo un descenso del número de ingresos a UCI y los ingresados presentaron mayor gravedad, disminuyendo los ingresos “inapropiados”(14).
En Uruguay no existen estudios que evalúen el deterioro clínico de los pacientes ingresados en sala general y el eventual beneficio de la creación de un sistema de respuesta rápida basado en las premisas descritas. No hemos explorado aún este nuevo escenario clínico que se le plantea a la medicina intensiva. Es por esto que hemos desarrollado el presente estudio, el cual tiene como objetivos los siguientes puntos:
Material y método
Realizamos un estudio retrospectivo, descriptivo, observacional. El mismo se llevó a cabo en la UCI del Hospital Maciel de la ciudad de Montevideo. El Hospital Maciel es un nosocomio de 300 camas de internación y centro de referencia para la patología neurocrítica, el politrauma grave y la cirugía compleja. La UCI es una unidad polivalente que cuenta con 19 camas de cuidados intensivos y 5 camas de cuidados intermedios.
Se incluyeron en el estudio todos los pacientes ingresados a UCI durante un período de seis meses (25/8/14 a 25/2/15). Se analizaron variables cuantitativas como edad, estadía hospitalaria previa al ingreso, estadía en UCI, demora en el ingreso y score Simplified Acute Physiology Score (SAPS II); y cualitativas como sexo, motivo de ingreso, procedencia, reingreso a UCI, ingreso en paro cardiorrespiratorio (PCR), requerimiento de asistencia respiratoria mecánica (ARM), vasopresores y mortalidad en UCI.
De los ingresos en dicho período se seleccionaron aquellos pacientes procedentes de sala general y que ingresaron a la unidad por presentar un deterioro de su condición clínica. Se excluyen dentro de este grupo los pacientes que ingresan en el preoperatorio de cirugías de coordinación con el propósito de vigilancia clínica y requerimiento de cuidados de enfermería.
Mediante el análisis de las historias clínicas se identificaron en estos pacientes criterios de activación presentes desde las 72 horas previo al ingreso a UCI. Estos criterios constituyen alteraciones de variables fisiológicas indicadoras de agravación clínica internacionalmente aceptadas(13). Los mismos se encuentran definidos en la tabla 1.

Para el análisis estadístico de los datos, las variables cualitativas se resumen a través de frecuencias absolutas y porcentajes y las cuantitativas a través de la media y desvío estándar (DE). Para la comparación de porcentajes entre grupos o estratos de las variables se utilizó el test de chi cuadrado o exacto de Fisher, según correspondiese, y para la comparación de medias entre grupos se aplicó el test de Student para grupos independientes. En todos los tests se consideró como significativo un valor de p menor a 0,05. El procesamiento estadístico de los datos se realizó por medio del programa Statiscal Package for Social Sciences (SPSS) versión 18.
Resultados
Características de la población
En el período estudiado ingresaron 450 pacientes a UCI. De estos, 26,4% (n=119) constituyeron ingresos desde sala general, de los cuales 60 fueron preoperatorios de cirugía compleja de coordinación. Por lo tanto, 59 pacientes (13%) ingresaron procedentes de sala general por presentar deterioro de su condición clínica.
De los 59 pacientes, 47% era de sexo masculino. La media y DE para la edad fue de 59 ± 17 años y el SAPS II al ingreso de 49 ± 24. Nueve pacientes (15%) fueron reingresos a UCI. El 71% de los pacientes ingresó desde sala de medicina y el restante 29% procedente de sala de cirugía, no encontrándose diferencias significativas en las diferentes variables analizadas según dicha procedencia.
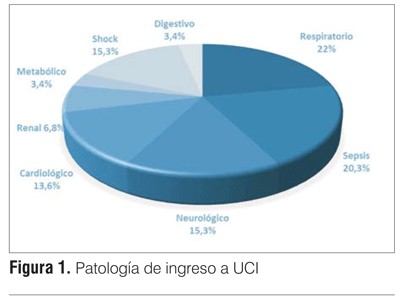
La estadía hospitalaria previo al ingreso a la unidad fue de 10 ± 12 días con una latencia de ingreso a UCI de 3,8 ± 4 horas (rango 0 - 12 horas). La estadía en la UCI fue de 13 ± 21 días. De los 59 pacientes ingresados, 30 (51%) fallecieron en la unidad. El 63% requirió ARM, ya sea invasiva o no invasiva, y el 41% apoyo vasopresor. La insuficiencia respiratoria y la sepsis grave fueron las causas de ingreso más frecuentes (figura 1). Cinco de los 59 pacientes (8,5%) ingresaron en PCR a la UCI y fueron reanimados exitosamente.
En la tabla 2 se compara la población general de pacientes ingresados a UCI en el período del estudio frente a los 59 pacientes ingresados desde sala por deterioro de su estado clínico.
Presencia e impacto de los criterios de activación
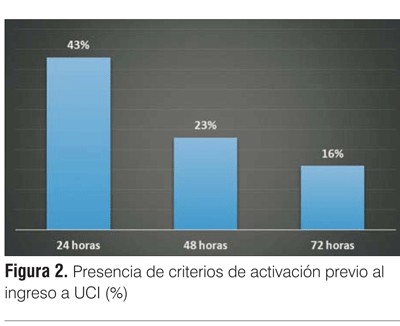
De los 59 pacientes analizados, 43% presentó algún criterio de activación 24 horas previas al ingreso; 23% presentó algún criterio 48 horas previas al ingreso, y 16% presentó algún criterio 72 horas previas al mismo (figura 2). Entre los pacientes con criterios de activación presentes a las 48 y 72 horas previas al ingreso, los criterios más frecuentes fueron hipotensión arterial (54% y 56%) y taquicardia (33% en ambos grupos). El criterio de activación más frecuente 24 horas previas al ingreso fue la polipnea, presente en el 50% de los pacientes que mostraron criterios de activación. De los pacientes ingresados en PCR, ninguno presentó criterios de activación previo a su ingreso a UCI.
En la tabla 3 se comparan las principales variables analizadas en función de la presencia o ausencia de criterios de activación previo al ingreso a la unidad.
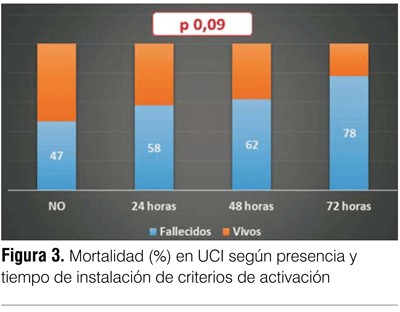
En relación con la mortalidad, en los pacientes con criterios de activación presentes fue de 58% frente a 47% en aquellos sin criterios previo el ingreso a UCI (p=0,39). Al analizar la mortalidad en función del criterio temporal de instalación de los criterios de activación se encontró que la misma es de 58%, 62% y 78%; según los criterios se presentaran desde las 24, 48 o 72 horas previas respectivamente (p=0,09) (figura 3).
De la población analizada, 54% fue valorada por guardia médica previo al ingreso a la unidad, mientras que solo 20% fue valorada previamente por médico intensivista. Aquellos pacientes valorados por este último presentaron mayor mortalidad en la unidad, si bien este aumento no fue significativo (67% vs 48%; p=0,2).
Discusión
Durante el período de estudio, el 13% de los pacientes ingresados a UCI procedían de sala general teniendo como causa de ingreso un deterioro de su situación clínica. El motivo de ingreso fue en su mayoría insuficiencia respiratoria y sepsis (22% y 20,3%), seguido por causas neurológicas y shock principalmente (figura 1). Estos pacientes presentaban una estadía hospitalaria previo al ingreso a UCI prolongada, con una media ± DE de 10 ± 12 días. Si bien no se encontraron diferencias significativas al considerar la edad, el sexo o la necesidad de ARM entre los pacientes procedentes de sala frente a la población general de UCI, los primeros fueron pacientes más graves evidenciado por un score SAPS II significativamente mayor. Además los pacientes ingresados desde sala presentaron mayor estadía en la unidad y una mayor mortalidad, alcanzando el 51% frente a 24% de la población general (p<0,001).
De los 59 pacientes, 9 (15%) fueron pacientes que reingresaron a UCI. Debemos tener presente que el pasaje de un centro de terapia intensiva o cuidados intermedios hacia una sala general representa un salto asistencial importante en el cuidado del enfermo (escalón de cuidados) que en ocasiones se vuelve insuficiente a las demandas del paciente y que agrega un componente más de morbimortalidad a la situación del mismo(15). En este sentido, el seguimiento programado luego del alta por parte de un intensivista puede mejorar los resultados y evitar o determinar un reingreso precoz a la unidad(13).
Al analizar la presencia de criterios de activación previo al ingreso a la unidad, 43% de los pacientes presentaban alguno de estos criterios desde las 24 horas previas al ingreso a UCI, mientras que 23% los presentaban 48 horas previas y 16% desde las 72 horas anteriores al ingreso. En nuestra serie los criterios de activación más precoces fueron macrohemodinámicos, es decir la presencia de hipotensión arterial y taquicardia. En las horas previas al ingreso la alteración fisiopatológica principal fue la respiratoria, identificada por la presencia de polipnea. Vale aclarar que estos datos dependen en gran medida de la calidad del registro en la historia clínica de sala general, por lo que la prevalencia de los mismos puede estar incluso subestimada. Planteamos que no resulta menor el hecho de que en los dos días previos al ingreso a la unidad, uno de cada cuatro pacientes presentaba criterios de activación, contrastando con que solo el 20% de los pacientes ingresados por deterioro clínico fueron valorados previamente por intensivista. Es probable que la aplicación de algún sistema de aviso temprano hubiera permitido la detección del riesgo y la consecuente intervención precoz sobre estos pacientes.
Los sistemas de aviso temprano fundamentados en criterios de activación hacen referencia a algoritmos sencillos basados en la observación directa de parámetros fisiológicos o de cierta analítica básica determinados previamente, cuya desviación dentro de cierto rango de normalidad permitirá alertar sobre una potencial situación de riesgo. Esto permitirá el diagnóstico temprano y tratamiento oportuno de la situación con la puesta en marcha de diferentes medidas. La identificación de los pacientes en riesgo en base a diferentes criterios o sistemas de puntuación es uno de los pilares fundamentales en el reconocimiento del paciente crítico en sala de cuidados generales(13). Si bien la comparación de los diferentes sistemas de aviso temprano es difícil por la heterogeneidad de los mismos, revisiones recientes muestran que la aplicación de aquellos, junto con sistemas de extensión, muestra en su mayoría buenos resultados en términos de morbimortalidad(16,17).
En relación con las otras variables analizadas comparativamente entre los pacientes que presentaron criterios de activación previo al ingreso a UCI frente a los que no (tabla 3), pudimos observar que no se hallaron diferencias significativas en cuanto a edad y SAPS II, así como en la latencia (demora) de ingreso a UCI. En lo concerniente a la necesidad de ARM y vasopresores se encontró una tendencia en el grupo de pacientes que tenían criterios de activación presentes a requerir mayor soporte vasopresor y respiratorio. Si bien sobre estas últimas variables no se encontraron diferencias estadísticamente significativas, consideramos que representan un mayor deterioro de la situación clínica de los pacientes analizados.
Al estudiar la relación entre criterios de activación y mortalidad encontramos que en aquellos pacientes ingresados a UCI sin criterios de activación presentes previamente, tuvieron una mortalidad menor (47% vs 58%) frente a los que sí presentaban algunos de estos criterios, si bien sin diferencias estadísticamente significativas. Ambos grupos presentaron una latencia de ingreso a UCI similar, por lo que consideramos que dicha variable no influyó diferencialmente en ambos grupos. Teniendo en cuenta la mortalidad de los pacientes en UCI en función del criterio temporal de instalación de los criterios de activación (figura 3) podemos observar un aumento de la misma a medida que los criterios de activación se presentan más precozmente, siendo de 58% en quienes los presentaron 24 horas previas al ingreso y de 72% en aquellos que los presentaron en las 72 horas previas. Si bien este aumento en la mortalidad no es estadísticamente significativo (p=0,09), consideramos que es válido presumir una tendencia en cuanto al aumento de la mortalidad cuando mayor fue la demora en la detección de los marcadores de deterioro clínico, no alcanzando la significación estadística, probablemente vinculado al tamaño de la muestra (error de tipo II). Estos hallazgos coinciden con lo encontrado en la literatura, donde se ha descrito que la demora en el ingreso a UCI de pacientes críticos se ha asociado con mayor mortalidad de los mismos en la unidad(1,2). Además se ha planteado, dados los resultados de algunos trabajos, que la causa principal del aumento de la mortalidad es la falta en el reconocimiento de la agravación y sobre todo la implementación de tratamiento médico intensivo previo al ingreso(18). Trabajos recientes demuestran que un retraso de tan solo 15 minutos en la asistencia de llamados de urgencia dentro del hospital se asocia de forma independiente con un mayor riesgo de ingreso a UCI y de muerte(19).
Es interesante destacar que en nuestra serie los cinco pacientes que ingresaron a la UCI en PCR carecían de un deterioro clínico previo, ya que ninguno presentaba criterios de activación previos. Sin embargo, debemos aclarar que en este caso contamos con un sesgo en la información, ya que los pacientes que ingresaron en PCR y en los cuales la reanimación fue inefectiva o en aquellos que no estaba indicada, no fueron incluidos en la investigación pues no se consideraron como ingresos a UCI. Observaciones previas mostraron que entre 50% y 84% de los pacientes con PCR hospitalario presentan algún tipo de inestabilidad fisiológica precedente(5,18,20).
Al analizar la literatura disponible, diferentes estudios demuestran el beneficio de los equipos de respuesta rápida. El trabajo de Abella Álvarez y colaboradores(21) evidenció una disminución de la incidencia de PCR hospitalario así como de la mortalidad de los pacientes ingresados a la UCI en un período de implementación de un sistema de detección precoz de pacientes en riesgo fuera de UCI. En el trabajo de Bellomo y colaboradores(19) la implementación de equipos de respuesta rápida, utilizando como gatillantes, criterios de activación similares a los analizados en nuestro estudio, han demostrado una reducción de la mortalidad hospitalaria de hasta 26%, así como también en la incidencia y muertes secundarias a PCR y los días de internación hospitalaria.
Si bien también existen metaanálisis que demuestran disminución del PCR hospitalario, no comprueban la disminución de la mortalidad hospitalaria(22). Debemos destacar que la estrategia de los servicios de respuesta rápida no está solo destinada al PCR, sino que precisamente tienen como objetivo evitar este tipo de situación extrema, mejorando la morbimortalidad por medio del reconocimiento precoz del paciente en riesgo fuera de la UCI, implementando medidas tempranas de tratamiento o traslado a UCI(23).
Siguiendo a Peña y colaboradores(13), los servicios de respuesta rápida en estrecha colaboración con el médico internista o cirujano tratante del paciente podrán implementar, por lo tanto, las siguientes medidas:
Este nuevo desafío, la gestión clínica del paciente grave en el hospital, plantea la necesidad de un cambio del modelo histórico de trabajo de la medicina intensiva en Uruguay. Se hace necesario salir fuera de la UCI con un modelo de gestión del deterioro clínico. Este nuevo paradigma nos plantea una nueva realidad; ya no se trata de detectar al paciente gravemente enfermo cuando el deterioro ya está instalado en toda su manifestación, sino de detectar los elementos clínicos que marcan el inicio del deterioro. Se trata de disminuir la pérdida de oportunidad que sufren los pacientes en sala cuando no se detecta en tiempo y forma su deterioro clínico.
En el Hospital Maciel hemos diseñado una estrategia de detección del deterioro clínico basado en dos modalidades:
Conclusiones
Los pacientes ingresados a UCI desde sala por deterioro de su situación clínica se presentan como pacientes más graves y con mayor mortalidad que la población general de la UCI. Muchos de estos pacientes presentan deterioro clínico en las horas y días previos que frecuentemente pasa desapercibido. La detección precoz de pacientes en riesgo fuera de la UCI puede mejorar los resultados clínicos de éstos. Con este fin hemos implementado en nuestro hospital una unidad de respuesta rápida denominada UCI Extramuros.
Abstract
Introduction: most situations of vital risk are preceded by a detectable clinical deterioration. Late detection, delay in treatment and admission to the ICU is associated with a longer hospital stay and mortality. The rapid response teams are useful in these situations.
Objective: to assess the identification of critical patients in the general ward, the presence of “activation criteria” prior to admission in the ICU and its impact on the results.
Method: detection of activation criteria in the hours prior to admission to the ICU by analyzing the clinical record.
Results: 59 patients with clinical deterioration who were coming from the general ward were admitted in the ICU. This figure represented 13% of total admissions to the ICU. Median and standard deviation for age: 59 ± 17 years old and length of stay in the ICU 13 ± 21 days. 63% of them required mechanical ventilation and 43% required vasopressors. According to SAPS II, mean and standard deviation of 49 ± 24 vs 36 ± 23 for the general ICU population (p<0.001), mortality was 51% vs 24% (p<0.001)
43% presented an activation criteria in the 2 hours prior to admission, and 23% in the 48 hours prior to admission. Mortality increased with the presence of activation criteria within 24, 48 and 72 hours prior to admission. 58%, 62% and 78% respectively (p non-significant)
Conclusions: patients admitted to the ICU when they are transferred from the ward are in more severe a condition than the general population and they present a greater mortality. Mortality appears to increase with the delay in identifying clinical deterioration. Its early detection may be beneficial.
Resumo
Introdução: a maioria das situações de risco vital é precedida por uma deterioração clínica detectável. A detecção tardia, demora do tratamento e ingresso em uma unidade de terapia intensiva (UTI) estão associadas a uma permanência mais prolongada no hospital e a maior mortalidade. As equipes de resposta rápida são úteis nessas situações.
Objetivo: avaliar o reconhecimento do paciente potencialmente crítico na sala de internação geral, a presença de “critérios de ativação” prévios ao ingresso a UTI e seu impacto nos resultados.
Material e método: detecção de critérios de ativação nas horas previas ao ingresso a UTI por análise do prontuário do paciente.
Resultados: ingressaram 59 pacientes com deterioração clínica procedentes de sala de internação geral, que corresponderam a 13% do total de ingressos a UTI. A média e o desvio padrão da idade foi 59 ± 17 anos e de permanência na UTI 13 ± 21 dias. Foi necessário prestar assistência respiratória mecânica a 63% e administrar vasopressores a 43%. Com relação à SAPS II, as médias e desvios padrão foram 49 ± 24 vs 36 ± 23 para a população geral da UTI (p<0,001), e a mortalidade foi de 51% vs 24%; (p<0,001).
43% apresentou algum critério de ativação nas 24 horas previas ao ingresso, e nas 48 horas previas 23% dos pacientes. A mortalidade aumentou com a presença de critérios de ativação às 24, 48 e 72 horas previas: 58%, 62% e 78% respectivamente (p, não significativo).
Conclusões: os pacientes ingressados a UTI desde a sala de internação geral apresentam condições mais graves que a população em geral e também maior mortalidade. A mortalidade aumentaria com a demora no reconhecimento da deterioração clínica. Sua captação precoce pode beneficiar o estado do paciente.
Bibliografía
1. Goldhill DR. Medical emergency teams. Care Crit Ill 2000; 16:209-12.
2. Cardoso LT, Grion CM, Matsuo T, Anami EH, Kauss IA, Seko L, et al. Impact of delayed admission to intensive care units on mortality of critically ill patients: a cohort study. Crit Care 2011; 15(1):R28.
3. Goldhill DR, White SA, Sumner A. Physiological values and procedures in the 24 h before ICU admission from the ward. Anaesthesia 1999; 54(6):529-34.
4. McQuillan P, Pilkington S, Allan A, Taylor B, Short A, Morgan G, et al. Confidential inquiry into quality of care before admission to intensive care. BMJ 1998; 316(7148):1853-8.
5. Schein RM, Hazday N, Pena M, Ruben BH, Sprung CL. Clinical antecedents to in-hospital cardiopulmonary arrest. Chest 1990; 98(6):1388-92.
6. Hillman KM, Bristow PJ, Chey T, Daffurn K, Jacques T, Norman SL, et al. Duration of life-threatening antecedents prior to intensive care admission. Intensive Care Med 2002; 28(11):1629-34.
7. Nelson JB Jr. The role of an intensive care unit in a community hospital: a ten-year review with observations on utilization past, present, and future. Arch Surg 1985; 120(11):1233-6.
8. Murata GH, Ellrodt AG. Medical intensive care in a community teaching hospital. West J Med 1982; 136(5):462-70.
9. Bristow PJ, Hillman KM, Chey T, Daffurn K, Jacques TC, Norman SL, et al. Rates of in-hospital arrests, deaths and intensive care admissions: the effect of a medical emergency team. Med J Aust 2000; 173(5):236-40.
10. Chan PS, Jain R, Nallmothu BK, Berg RA, Sasson C. Rapid Response Teams: a systematic review and meta-analysis. Arch Intern Med 2010; 170(1):18-26.
11. Holanda Peña MS, Domínguez Artiga MJ, Ots Ruiz E, Lorda de los Ríos MI, Castellanos Ortega A, Ortiz Melón F. SECI (Servicio Extendido de Cuidados Intensivos): mirando fuera de la UCI. Med Intensiva 2011; 35(6):349-53.
12. Gónzalez Castro A, Ortiz Melón F, Suberviola B, Holanda MS, Domínguez MJ, Blanco-Huelga C, et al. Impacto del nuevo modelo de Medicina Intensiva sobre la asistencia en un servicio de Medicina Intensiva. Med Intensiva 2013; 37(1):27-32.
13. Kramer AA, Higgins TL, Zimmerman JE. Intensive care unit readmissions in U.S. hospitals: patient characteristics, risk factors, and outcomes. Crit Care Med 2012; 40(1):3-10.
14. Alam N, Hobbelink EL, van Tienhoven AJ, van de Ven PM, Jansma EP, Nanayakkara PW. The impact of the use of the Early Warning Score (EWS) on patient outcomes: a systematic review. Resuscitation 2014; 85(5):587-94.
15. Smith ME, Chiovaro JC, O’Neil M, Kansagara D, Quiñones AR, Freeman M, et al. Early warning system scores for clinical deterioration in hospitalized patients: a systematic review. Ann Am Thorac Soc 2014; 11(9):1454-65.
16. Buist MD, Jarmolowski E, Burton PR, Bernard SA, Waxman BP, Anderson J. Recognising clinical instability in hospital patients before cardiac arrest or unplanned admission to intensive care. A pilot study in a tertiary-care hospital. Med J Aust 1999; 171(1):22-5.
17. Bellomo R, Goldsmith D, Uchino S, Buckmaster J, Hart GK, Opdam H, et al. A prospective before-and-after trial of a medical emergency team. Med J Aust 2003; 179(6):283-7.
18. Castella X, Gilabert J, Torner F, Torres C. Mortality prediction models in intensive care: acute physiology and chronic health evaluation II and mortality prediction model compared. Crit Care Med 1991; 19(2):191-7.
19. Abella Álvarez A, Torrejón Pérez I, Enciso Calderón V, Hermosa Gelbard C, Sicilia Urban JJ, Ruiz Grinspan M, et al. Proyecto UCI sin paredes: efecto de la detección precoz de los pacientes de riesgo. Med Intensiva 2013; 37(1):12-8.
20. Chan PS, Jain R, Nallmothu BK, Berg RA, Sasson C. Rapid Response Teams: a Systematic Review and Meta-analysis. Arch Intern Med 2010; 170(1):18-26.
21. Chen J, Bellomo R, Flabouris A, Hillman K, Assareh H, Ou L. Delayed Emergency Team Calls and Associated Hospital Mortality: a Multicenter Study. Crit Care Med 2015; 43(10):2059-65.














