Serviços Personalizados
Journal
Artigo
Links relacionados
Compartilhar
Revista Médica del Uruguay
versão On-line ISSN 1688-0390
Rev. Méd. Urug. vol.30 no.1 Montevideo mar. 2014
Complicaciones y mortalidad de la cirugía de resección pulmonar en unidades de medicina intensiva
Dres. Darwin Tejera*, Federico Verga*, Micaela Micol†, José Gorrasi‡, Mario Cancela§
Hospital de Clínicas, Cátedra de Medicina Intensiva, Facultad de Medicina, Universidad de la República. Hospital Maciel. Casmu-IAMPP. Asociación Española. Uruguay
* Asistente de Cátedra de Medicina Intensiva. Facultad de Medicina. Universidad de la República. Uruguay.
† Anestesióloga. Ex Residente Cátedra de Anestesiología. Uruguay.
‡ Profesor Adjunto de Cátedra de Medicina Intensiva. Facultad de Medicina. Universidad de la República. Uruguay.
§ Profesor Director de Cátedra de Medicina Intensiva. Facultad de Medicina. Universidad de la República. Uruguay.
Correspondencia: Darwin Tejera. Fray Bentos Nº 3450. Montevideo, Uruguay.
Correo electrónico: darwin08@adinet.com.uy.
Conflicto de intereses: los autores declaran no tener conflicto de intereses.
Recibido: 15/7/13 Aceptado: 10/2/14
Resumen
Objetivo: describir la frecuencia de complicaciones y mortalidad posoperatorias en una serie de pacientes sometidos a cirugía de resección pulmonar programada que ingresaron a unidades de cuidado intensivo (UCI) en el posoperatorio inmediato. Material y método: estudio observacional, retrospectivo, multicéntrico, realizado entre los años 2009 y 2010 en cuatro centros de Montevideo. Se incluyeron 148 pacientes, se analizaron variables demográficas, antecedentes personales, indicación y procedimiento quirúrgico, complicaciones, estancia en UCI y mortalidad. Se realizó un análisis estadístico descriptivo, bivariado y multivariado, se tomó significativo un intervalo de confianza de 95% y un valor de p < 0,05. Resultados: la mortalidad cruda posoperatoria durante la estancia en la UCI fue de 10,1%. La incidencia de complicaciones posoperatorias fue de 53,3%, siendo la mediana de la estancia en la unidad de tres días con un rango intercuartílico de 3. Las principales complicaciones fueron pulmonares, pleurales y cardiovasculares. La mortalidad fue mayor en resecciones pulmonares extensas, pacientes con enfermedad pulmonar obstructiva crónica y en los que presentaron complicaciones respiratorias y cardiovasculares. La principal causa de muerte fue la sepsis grave. El desarrollo de sepsis grave (OR 12,9 IC95%, 5,95-21,24 p <0,001) y la necesidad de asistencia respiratoria mecánica (ARM) (OR 3,7 IC95%, 1,80-8,93 p = 0,001) fueron factores de riesgo independiente asociados a mortalidad. Conclusiones: la morbimortalidad posoperatoria durante la estancia en UCI es elevada. Las principales complicaciones son respiratorias y cardiovasculares. El desarrollo de sepsis grave y la necesidad de ARM fueron factores independientes asociados a mayor mortalidad.
Palabras clave: CIRUGIA TORÁCICA
NEUMONECTOMÍA
COMPLICACIONES POSOPERATORIAS
CUIDADOS CRÍTICOS
Keywords: THORACIC SURGERY
PNEUMONECTOMY
POSTOPERATIVE COMPLICATIONS
CRITICAL CARE
Introducción
Desde el inicio de la cirugía torácica en la década de 1930, se conocen una serie de complicaciones vinculadas al acto anestésico-quirúrgico, las cuales aumentan considerablemente la morbimortalidad de los procedimientos(1). Con el avance en las técnicas anestésico-quirúrgicas se fueron sumando indicaciones de cirugía torácica mejorando los resultados. Actualmente la morbilidad global de las neumonectomías es de 20% a 50% y la mortalidad de 3% a 12%, según las diferentes publicaciones. Las complicaciones respiratorias y cardiovasculares constituyen las principales causas de morbimortalidad posoperatoria(1-3).
El ingreso en áreas de medicina intensiva ocurre de forma electiva para el seguimiento de pacientes de alto riesgo en el período posoperatorio inmediato o en forma urgente en caso de complicaciones graves que requieren monitorización estricta, sostén respiratorio y hemodinámico(4).
El objetivo general de este estudio es describir la incidencia de complicaciones y mortalidad durante su estancia en unidades de cuidados intensivos (UCI) de pacientes ingresados en el posoperatorio inmediato de cirugía de resección pulmonar programada. Como objetivo específico analizar la relación entre la aparición de complicaciones, la estancia en UCI y la mortalidad.
Material y método
Se realizó un estudio de tipo observacional, retrospectivo y multicéntrico en cuatro UCI polivalentes de Montevideo. Las instituciones participantes fueron dos centros públicos (Hospital de Clínicas y Hospital Maciel) y dos centros privados (Casmu-IAMPP y Asociación Española). El período de estudio fue el transcurrido entre enero del 2009 y diciembre del 2010. Se utilizaron los siguientes criterios de inclusión: pacientes mayores de 15 años sometidos a resección pulmonar programada y que ingresaron a la UCI en el posoperatorio inmediato. Se excluyeron cirugías de urgencia y aquellos pacientes que ingresan a la UCI en forma diferida como consecuencia del desarrollo de complicaciones.
Las historias clínicas fueron revisadas realizando la recolección de datos en una planilla predeterminada. Se registraron variables demográficas (edad, sexo, antecedentes personales), escore de la American Society of Anesthesiologists (ASA), Acute Physiology and Chronic Health Evaluation II (APACHE II); valoración preoperatoria cardiorrespiratoria con estudio funcional respiratorio, capacidad de difusión del monóxido de carbono (DLCO) y ecocardiograma transtorácico (ETT); variables vinculadas a la cirugía (indicación, vía de abordaje, extensión de la resección pulmonar) y finalmente la presencia de complicaciones posoperatorias, necesidad de asistencia respiratoria mecánica (ARM) y evolución de los pacientes hasta el alta de la UCI o su fallecimiento.
Se definió morbilidad posoperatoria como la aparición de una o más complicaciones. La mortalidad considerada es la que ocurrió durante la estancia del paciente en la UCI. La indicación de cirugía se clasificó en cinco grupos: carcinoma broncopulmonar (CBP), secundarismo pulmonar, patología infecciosa (neumonía necrotizante, empiema pleural, quiste hidático, secuela tuberculosa), neumotórax y un último grupo con indicaciones menos frecuentes. Las vías de abordaje fueron dos: la cirugía por toracotomía abierta posterolateral y la cirugía videoasistida con toracotomía mínima. En función de la extensión del tejido pulmonar resecado se definieron cuatro procedimientos: neumonectomía, bilobectomía (resección de dos lóbulos pulmonares), lobectomía (resección de un lóbulo pulmonar) y resecciones sublobares (incluyen resecciones atípicas y segmentectomías). La necesidad de ARM fue definida como el requerimiento de soporte respiratorio invasivo o no invasivo por más de 24 horas.
Las complicaciones se clasificaron para su descripción y análisis en cuatro grupos: 1) Pulmonares: insuficiencia respiratoria aguda (IRA) posoperatoria, edema pulmonar posresección pulmonar (EPRP), atelectasia, fístula brónquica, neumonía posoperatoria. 2) Pleurales: cavidad pleural residual (sin pérdida aérea, persistente luego del retiro del drenaje pleural), derrame pleural, empiema, neumotórax posoperatorio, hemotórax, quilotórax. 3) Cardiovasculares: síndrome coronario agudo (SCA), shock, insuficiencia cardíaca, hipertensión arterial pulmonar (HTAP) posoperatoria, arritmias, paro cardiorrespiratorio (PCR). 4) Otras complicaciones: infección del sitio quirúrgico (ISQ) superficial, hemorragia digestiva alta, injuria renal aguda, stroke isquémico. Los pacientes que desarrollaron complicaciones infecciosas asociada a disfunción orgánica múltiple se clasificaron como sepsis grave.
Análisis estadístico
Se realizó un análisis estadístico descriptivo para la distribución de frecuencias absolutas y relativas de las variables estudiadas. En las variables cuantitativas se calcularon medidas descriptivas como la media y el desvío estándar (DE); en aquellas cuantitativas no normales se calculó mediana y rango intercuartílico (RIC). Para el análisis de asociación de variables categóricas se realizó el test de chi cuadrado o test exacto de Fisher, y para la comparación de medias entre grupos se aplicó una prueba de t para grupos independientes y se calcularon intervalos de confianza de 95% (IC 95%) para la media. Se consideró como estadísticamente significativa una p < 0,05. Se realizó un análisis de riesgo para la mortalidad por medio del cálculo de odds ratio (OR) crudo y su IC 95%. Para el análisis multivariado de la mortalidad se utilizó regresión logística binaria, incluyéndose en el modelo las variables que resultaron estadísticamente significativas en el análisis bivariado.
Resultados
Se incluyeron 148 pacientes. La distribución de frecuencias por centro fue de 38 pacientes en la Asociación Española, 32 en Casmu-IAMPP, 42 en el Hospital Maciel y 36 en el Hospital de Clínicas. Las características de la muestra se presentan en la tabla 1.
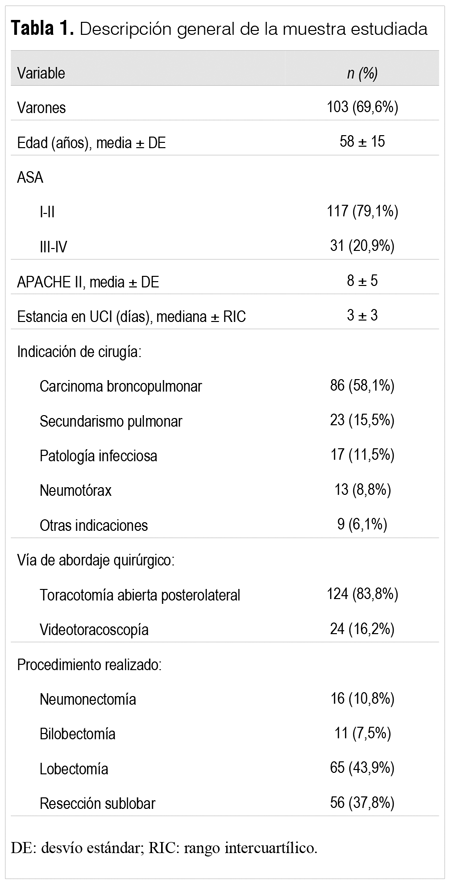
La valoración preoperatoria a través de un estudio funcional respiratorio se realizó en 112 pacientes (75,6%), de los cuales 60% presentaban un patrón obstructivo, 6% un patrón restrictivo y 34% un patrón normal. En el resto de los pacientes incluidos (24,4%) no se encontró realización de estudio funcional respiratorio en la historia clínica. La media y el DE para el volumen espiratorio forzado en el primer segundo (VEF1) fue de 1878 ± 909 ml y de 78% ± 10% del valor porcentual predicho teórico. El DLCO se realizó en 22 pacientes y fueron informados como normales. El ETT se realizó en 96 pacientes, predominando la disfunción diastólica en 38, sistólica en 9 y función normal en 49.
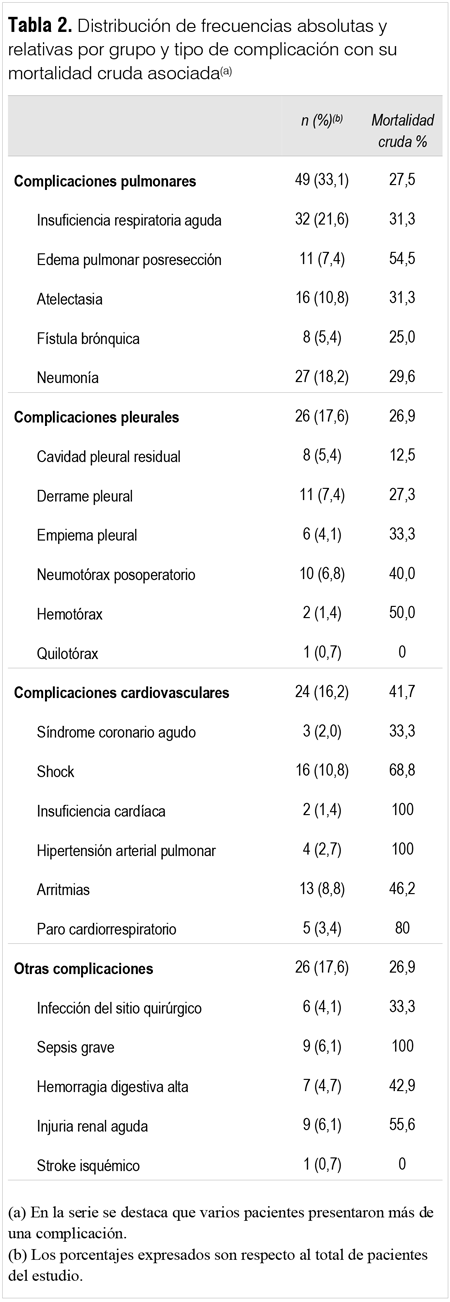
En 79 pacientes se presentaron una o más complicaciones posoperatorias, constituyendo una morbilidad de 53,3%. La mortalidad global de la serie fue de 10,1% (15 pacientes fallecidos). La distribución de frecuencias para cada complicación y la mortalidad cruda asociada se presenta en la tabla 2.
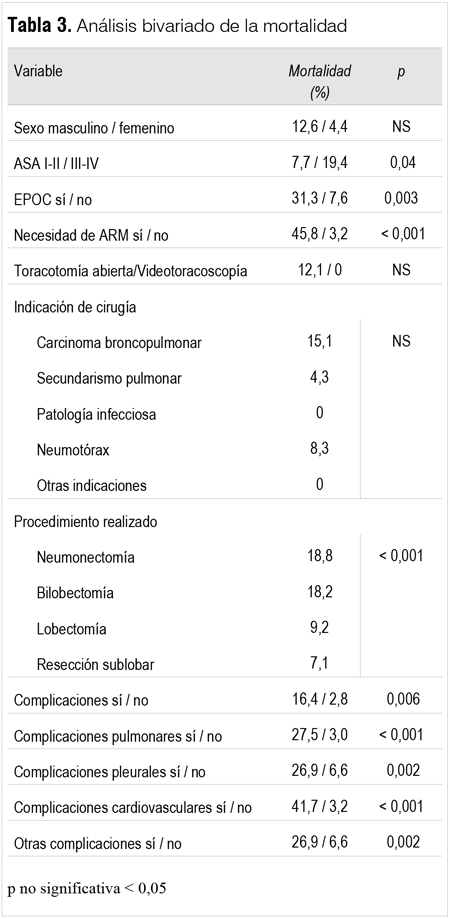
Se detectó una morbilidad de 51,3% para ASA I-II y 71% para el ASA III-IV (p=0,04). En relación con la vía de abordaje, en la toracotomía abierta posterolateral las complicaciones fueron 57,3% y en la cirugía videoasistida por toracotomía mínima 45,8% (p: NS). Según la indicación de cirugía, las complicaciones se presentaron en los CBP 56,9%, secundarismo pulmonar 47,8%, patología infecciosa 58,8%, neumotórax 46,1% y en otras indicaciones 33,3% (p: NS). En función del procedimiento realizado, en neumonectomías 56,2%, bilobectomías 72,7%, lobectomías 58,4% y resecciones sublobares 42,8% (p: NS).
La estancia media en UCI para aquellos pacientes sin complicaciones fue de 3,3 días (IC95%, 2,8-3,8), y para el grupo con complicaciones fue de 7,3 días (IC95%, 6,4-8,2).
El análisis bivariado de mortalidad se resume en la tabla 3.
Las causas de muerte fueron en nueve casos sepsis severa, dos casos EPRP e IRA posoperatoria, un caso de hemorragia digestiva alta y en tres casos la causa específica no fue registrada. El foco infeccioso de la sepsis grave fue en siete casos la neumonía posoperatoria y en dos casos el empiema pleural. El empiema pleural se presentó en resecciones sublobares (dos casos) y en lobectomías (cuatro casos). De los pacientes fallecidos, nueve presentaban un VEF1 posbroncodilatadores menor a 60% del predicho y en tres casos menor de 50%.
En el subgrupo de pacientes con enfermedad pulmonar obstructiva crónica (EPOC) (n = 16) se realizaron nueve lobectomías, seis resecciones sublobares y una bilobectomía. Las indicaciones de cirugía fueron en diez casos CBP, en tres secundarismo pulmonar, en uno patología infecciosa y en dos neumotórax. Se observó una incidencia de complicaciones de 62,5% en relación con los no EPOC con 52,2% (p: NS). Comparando el subgrupo EPOC versus no EPOC, la incidencia de complicaciones pulmonares fue de 43,7% versus 21,8% y cardiovasculares de 31,2% versus 14,3% (p: NS) con una necesidad de ARM de 31,2% y 14,4%, respectivamente (p: NS).
El requerimiento de ARM se presentó en 24 casos (16,2%), en 22 ARM invasiva y en dos ARM no invasiva. En este subgrupo la mediana de días de ARM fue de 8 con un RIC de 10. La IRA posoperatoria, el EPRP, la neumonía posoperatoria y la sepsis grave requirieron ARM en 59%, 81%, 51,9% y 100% de los casos respectivamente. La necesidad de ARM en relación con los procedimientos quirúrgicos realizados fue de tres casos en las neumonectomías (18,8%), dos en las bilobectomías (18,2%), 12 en las lobectomías (18,5%) y 7 en resecciones sublobares (12,5%) (p: NS). La media de estancia en UCI para aquellos pacientes que requirieron ARM fue de 12 días (IC95%, 8-16) en relación con el grupo que no requirió ARM, que fue de 3 días (IC 95%, 2-4).
En el análisis multivariado se asociaron a mortalidad la presencia de sepsis grave (OR 12,9 IC95%, 5,95-21,24 p < 0,001) y la necesidad de ARM (OR 3,7 IC95%, 1,80-8,93 p = 0,001).
Discusión
En el presente estudio se encontró una morbimortalidad elevada en esta población de pacientes durante su estancia en la UCI. Las complicaciones más frecuentes, como en la mayoría de las publicaciones, fueron las respiratorias (pulmonares o pleurales, o ambas) y las cardiovasculares.
La IRA posoperatoria es una causa común de muerte en cirugía torácica, siendo una manifestación habitual de complicaciones pulmonares graves(5). Un EPRP leve puede ocurrir hasta en 15% de los casos, y las cifras de mortalidad en varias publicaciones está entre 50% y 100% en función de la extensión de la resección realizada y la gravedad de la IRA(6).
Las arritmias son frecuentes en el período posoperatorio y son consideradas por algunos autores como un evento benigno con poca significación pronóstica. Sin embargo, en concordancia con nuestro estudio, el trabajo de Imperatori y colaboradores(7), en 454 pacientes sometidos a lobectomía pulmonar por cáncer, informó que la aparición de fibrilación auricular con una incidencia de 9,9% aumentó la morbimortalidad hospitalaria de forma significativa.
La sepsis grave y el requerimiento de ARM resultaron factores asociados de forma independiente a un aumento de la mortalidad. La necesidad de ARM está directamente relacionada con las complicaciones pulmonares como IRA, EPRP y neumonía. Tanto la injuria renal aguda como el shock se presentan en este contexto como parte del síndrome de disfunción orgánica múltiple. La neumonía y el empiema fueron los focos infecciosos de todos los casos de sepsis grave. Variables como las comorbilidades previas, la enfermedad neoplásica, las infecciones nosocomiales a microorganismos resistentes y la agresión del procedimiento quirúrgico contribuyen a la elevada mortalidad de la sepsis. El trabajo de Nan y colaboradores(8), en 295 pacientes, presentó una incidencia de infecciones nosocomiales de 25,8% y de neumonía de 3,4%, encontrándose una mortalidad para la neumonía y empiema de 60%. Brunelli y colaboradores(4), en 1.997 pacientes sometidos a resecciones pulmonares mayores, el 6,3% requirió ingreso a UCI por complicaciones mayores. La principal indicación de ingreso fue IRA con necesidad de ARM, con una mortalidad de 36,5%.
La Society of Thoracic Surgeons General Thoracic Surgery Database comunicó en su registro de 19.903 pacientes, cifras de mortalidad de 1,8%, una media de estancia hospitalaria de cinco días y una incidencia de complicaciones pulmonares de 18,5%(3).
En nuestro trabajo la presencia de complicaciones y el requerimiento de ARM se asociaron a un aumento significativo de la estancia en UCI. Se han estudiado factores que pueden predecir la estancia hospitalaria luego de una lobectomía(9). Blank y colaboradores(2) refieren una asociación significativa entre la aparición de complicaciones respiratorias y el aumento de la estancia hospitalaria. Asimismo, Amar y colaboradores(10) describen en 956 pacientes una incidencia de complicaciones respiratorias de 12,7%, siendo las más frecuentes la neumonía y la IRA. Kim y colaboradores(11), en su publicación sobre factores de riesgo de síndrome de dificultad respiratoria aguda (SDRA) y mortalidad posneumonectomía, reportan que las complicaciones respiratorias se presentaron en 18,3% de los casos, con 10% de incidencia de SDRA. La mortalidad precoz definida a los 30 días fue de 12,8% y las causas de muerte principales fueron SDRA, neumonía, fístula broncopleural (FBP), empiema y sangrado quirúrgico. Sen y colaboradores(12), en 143 pacientes con resecciones pulmonares, comunicaron una incidencia de SDRA de 7,5%, requerimiento de ARM de 18,2% y una mortalidad hospitalaria de 2,7%. La mayoría de las publicaciones coinciden en que complicaciones como neumonía, EPRP, empiema y FBP constituyen las principales causas de muerte posneumonectomía(13).
En un reciente metaanálisis sobre mortalidad perioperatoria en neumonectomías por cáncer después de tratamiento neoadyuvante, la misma fue de 7% y 12% a los 30 y 90 días, respectivamente. Las principales causas de muerte tanto a los 30 como a los 90 días fueron las complicaciones respiratorias e infecciosas(14). Tabutin y colaboradores(15), en pacientes con resección pulmonar parcial inicial, en los cuales se completó la neumonectomía en una segunda cirugía, comunicó una tasa de mortalidad a los 30 días de 13%. Otros estudios también informan tasas de mortalidad en neumonectomías de 5% a 13% a los 30 días(16). En la tabla 4 se resumen algunos resultados publicados en los últimos años.
En nuestro estudio, un ASA III-IV, la presencia de EPOC y la extensión de la resección pulmonar (neumonectomías y bilobectomías) fueron variables asociadas a mayor mortalidad. Resultados similares obtuvieron Brunelli y colaboradores(17) en pacientes con EPOC que presentaron mayor morbimortalidad, comparado con el grupo sin EPOC. Detterbeck y colaboradores(18), en pacientes sometidos a lobectomía, compararon un grupo operado por toracotomía mínima videoasistida y otro por toracotomía abierta, informando una significativa menor incidencia de complicaciones respiratorias a favor de la cirugía videoasistida. En nuestra serie se observó una menor incidencia de complicaciones en la cirugía videoasistida en relación con la toracotomía abierta; sin embargo, esta diferencia no fue estadísticamente significativa. Si bien todos los casos fallecidos ocurrieron en el grupo de toracotomía abierta, esta diferencia no fue estadísticamente significativa seguramente debido al bajo número de pacientes. Por otro lado, pueden intervenir variables de confusión como el tipo de procedimiento realizado, dado que las cirugías videoasistidas suelen ser procedimientos menores en cuanto a la extensión del tejido pulmonar resecado.
Algunos aspectos pueden explicar en parte el exceso de morbimortalidad encontrada. Nuestra serie incluyó solo a pacientes ingresados en UCI, lo que no siempre ocurre en nuestro medio, dado que un porcentaje variable pasa a áreas de internación general en el posoperatorio inmediato. Esto se puede considerar un sesgo en la población total de pacientes, seleccionando un grupo con mayor riesgo de desarrollar complicaciones, lo que justificaría su ingreso programado a la UCI. Asimismo, algunos de los ingresos a UCI ocurren luego de alguna complicación intraoperatoria, por lo que son pacientes de mayor gravedad. Dentro de las variables preoperatorias destacamos que los pacientes fallecidos en nuestra serie presentaban un VEF1 menor de 60% del predicho en la mayoría de los casos, lo que puede traducir una escasa reserva funcional respiratoria. Los estudios y las guías de evaluación preoperatoria sugieren un valor absoluto de VEF1 preoperatorio de 2 litros o 80% del predicho para neumonectomía y 1,5 litros o 60% del predicho para lobectomías como puntos de corte para optimizar el riesgo quirúrgico, tanto en pacientes con o sin EPOC(19-22).
Es importante destacar que al analizar los trabajos publicados se observan diferentes criterios diagnósticos y clasificación de las complicaciones, lo que genera gran heterogeneidad en la comparación de resultados. La principal limitación del estudio está dada por ser de tipo retrospectivo, en el cual el diagnóstico de determinadas complicaciones y su registro en la historia clínica quedan a criterio del equipo médico tratante. Al no ser el objetivo específico del estudio, no se obtuvieron datos de la reposición de fluidos, necesidad de hemoderivados, estrategias ventilatorias, uso de analgesia peridural, fisioterapia posoperatoria, variables que pueden incidir en la morbimortalidad de los procedimientos(23).
De acuerdo a los resultados, destacamos la importancia de que el control posoperatorio de pacientes sometidos a cirugía de resección pulmonar programada se efectúe en una UCI(24-26). Creemos necesario optimizar el manejo perioperatorio en este grupo de pacientes, desarrollando protocolos de manejo posoperatorio en la UCI basado en la evidencia, en la que intervengan intensivistas, anestesistas y cirujanos de tórax. Se requieren estudios futuros en nuestro medio con otro diseño que controlen algunas de las limitaciones mencionadas y confirmen o mejoren los resultados obtenidos.
Conclusiones
En nuestra población la morbimortalidad global fue algo mayor a la reportada por otros autores. Las complicaciones más frecuentes fueron las respiratorias y cardiovasculares. La necesidad de ARM, presencia de EPOC y extensión de la resección pulmonar se asociaron a mayor incidencia de complicaciones, aumento de la estancia en UCI y mayor mortalidad. La aparición de complicaciones incrementó de forma significativa la estancia en UCI. La sepsis severa por neumonía posoperatoria y la IRA posoperatoria fueron las principales causas de muerte. Se detectó que el desarrollo de sepsis grave y la necesidad de ARM fueron factores de riesgo independientes asociados a mortalidad. Los resultados destacan la importancia del control posoperatorio en UCI de este grupo de pacientes.
Agradecimientos
Agradecemos especialmente a los Dres. Alberto Deicas, Homero Bagnulo y Mario Cancela, jefes de los servicios de medicina intensiva de los centros participantes del estudio, por el apoyo brindado durante la realización del mismo.
Abstract
Objective: to describe frequency of post-operative complications and mortality in a number of patients undergoing a programmed pulmonary resection surgery who were admitted to intensive care units (ICU) immediately after surgery.
Method: observational, retrospective, multi-center study conducted in four health institutions in Montevideo, between 2009 and 2010. One hundred and forty eight patients were included to study demographic variables, personal history, indications and surgical procedure, complications ICU-stay and mortality. A descriptive, statistical, two-variable analysis was conducted, a 95% confidence interval was deemed significant, and p was < 0,05.
Results: crude post-surgery mortality rate during stay in the ICU was 10.1%. Incidence of postoperative complications was 53.3%, being average stay three days with a interquartile range of 3. The main complications were pulmonary, pleural and cardiovascular. Mortality was higher in larger pulmonary resections, patients with chronic obstruction pulmonary disease and in those who evidences respiratory and cardiovascular complications. The main cause of death was severe sepsis. The development of severe sepsis (OR 12.9 IC95%, 5.95-21.24 p < 0,001) and the need for mechanical ventilation (OR 3.7 IC95%, 1.80-8.93 p = 0,001) were independent risk factors associated to mortality.
Conclusions: postoperative morbi-mortality during stay in the ICU is high. The main complications are respiratory and cardiovascular. Development of severe sepsis la morbi-mortalidad and the need for mechanical ventilation were independent factors associated to a higher mortality.
Resumo
Objetivo: descrever a frequência de complicações e mortalidade pós-operatórias em um grupo de pacientes submetidos à cirurgia de ressecção pulmonar programada que foram admitidos a unidades de tratamento intensivo (UTI) no pós-operatório imediato.
Material e método: estudo observacional, retrospectivo, multicêntrico, realizado nos anos 2009 e 2010 em quatro centros de Montevidéu. Foram incluídos 148 pacientes e foram analisadas variáveis demográficas, antecedentes pessoais, indicação e procedimento cirúrgico, complicações, permanência na UTI e mortalidade. Um estudo estatístico descritivo, bivariado e multivariado foi realizado considerando como significativo um intervalo de confiança de 95% e p < 0,05.
Resultados: a mortalidade bruta pós-operatória durante a permanência na UTI foi de 10,1%. A incidência de complicações pós-operatórias foi de 53,3%, sendo a mediana da permanência na unidade três dias com um intervalo interquartílico de 3. As principais complicações foram pulmonares, pleurais e cardiovasculares. A mortalidade foi maior nos pacientes com ressecções pulmonares extensas, pacientes com doença pulmonar obstrutiva crônica e pacientes com complicações respiratórias e cardiovasculares. A principal causa de morte fue a sepsis grave. Sepsis grave (OR 12,9 IC95%, 5,95-21,24 p < 0,001) e necessidade de assistência respiratória mecânica (ARM) (OR 3,7 IC95%, 1,80-8,93 p = 0,001) foram fatores de risco independente associados à mortalidade.
Conclusões: a morbimortalidade pós-operatória durante a permanência na UTI é alta. As principais complicações foram respiratórias e cardiovasculares. Sepsis grave e necessidade de assistência respiratória mecânica foram fatores independentes associados a uma maior mortalidade.
Bibliografía
1. Izquierdo B, López S, Bonome C, Cassinello C. Complicaciones cardiovasculares y respiratorias postneumonectomìa. Rev Esp Anestesiol Reanim 2005; 52(8):474-89.
2. Blank RS, Hucklenbruch C, Gurka KK, Scalzo DC, Wang XQ, Jones DR, et al. Intraoperative factors and the risk of respiratory complications after pneumonectomy. Ann Thorac Surg 2011; 92(4):1188–94.
3. LaPar DJ, Bhamidipati CM, Lau CL, Jones DR, Kozower BD. The Society of Thoracic Surgeons General Thoracic Surgery Database: establishing generalizability to national lung cancer resection outcomes. Ann Thorac Surg 2012; 94(1):216–21; discussion 221.
4. Brunelli A, Ferguson M, Rocco G, Pieretti P, Vigneswaran W, Morgan-Hughes J, et al. A scoring system predicting the risk for Intensive care unit admission for complications after major lung resection: A Multicenter Analysis. Ann Thorac Surg 2008; 86(1):213-8.
5. Roberts JR. Postoperative respiratory failure. Thorac Surg Clin 2006; 16(3):235–41, vi.
6. Gandía Martínez F, Duque Medina JL, Andaluz Ojeda D, Iñigo Martínez G. Síndrome de distrés respiratorio agudo en el postoperatorio de resección pulmonar. Arch Bronconeumol 2007; 43(11):623-7.
7. Imperatori A, Mariscalco G, Riganti G, Rotolo N, Conti V, Dominioni L. Atrial fibrillation after pulmonary lobectomy for lung cancer affects long-term survival in aprospective single-center study. J Cardiothorac Surg 2012; 7:4.
8. Nan DN, Fernandez-Ayala M, Fariñas-Alvarez C, Mons R, Ortega FJ, González Macías J et al. Nosocomial infection after lung surgery. Chest 2005; 128(4):2647–52.
9. Gagarine A, Urschel JD, Miller JD, Bennett WF, Young JE. Preoperative and intraoperative factors predictive of length of hospital stay after pulmonary lobectomy. Ann Thorac Cardiovasc Surg 2003; 9(4):222-5.
10. Amar D, Munoz D, Shi W, Zhang H, Thaler HT. Clinical prediction rule for pulmonary complications after thoracic surgery for primary lung cancer. Anesth Analg 2010; 110(5): 1343–8.
11. Kim JB, Lee SW, Park S, Kim YH, Kim DK. Risk factor analysis for postoperative acute respiratory distress syndrome and early mortality after pneumonectomy: the predictive value of preoperative lung perfusion distribution. J Thorac Cardiovasc Surg 2010; 140(1):26-31.
12. Sen S, Sentürk E, Kuman NK. Postresectional lung injury in thoracic surgerypre and intraoperative risk factors: a retrospective clinical study of a hundred fortythree cases. J Cardiothorac Surg 2010; 5:62.
13. Chandrashekhara SH, Bhalla AS, Sharma R, Gupta AK, Kumar A, Arora R. Imagingin postpneumonectomy complications: A pictorial review. J Cancer Res Ther 2011; 7(1): 3-10.
14. Kim AW, Boffa DJ, Wang Z, Detterbeck FC. An analysis, systematic review, and meta-analysis of the perioperative mortality after neoadjuvant therapy and pneumonectomy for non–small cell lung cancer. J Thorac Cardiovasc Surg 2012; 143(1):55-63.
15. Tabutin M, Couraud S, Guibert B, Mulsant P, Souquet PJ, Tronc F. Completion pneumonectomy in patients with cancer. Postoperative survival and mortality factors. J Thorac Oncol 2012; 7(10):1556–62.
16. Slinger P. Update on anesthetic management for pneumonectomy. Curr Opin Anaesthesiol 2009; 22(1):31–7.
17. Brunelli A, Belardinelli R, Pompili C, Xiumé F, Refai M, Salati M. Minute ventilationto-carbon dioxide output (V?E/V?) slope is the strongest predictor of respiratory complications and death after pulmonary resection. Ann Thorac Surg 2012; 93(6):1802–6.
18. Detterbeck F. Thoracoscopic versus open lobectomy debate: the proargument. Thorac Surg Sci 2009; 6: Doc04.
19. Mazzone P. Preoperative evaluation of the lung resection candidate. Cleve Clin J Med 2012; 79 Electronic Suppl 1:eS17-22.
20. Tzani P, Chetta A, Olivieri D. Patient assessment and prevention of pulmonary side effects in surgery. Curr Opin Anaesthesiol 2011; 24(1):2–7.
21. Licker M, Widikker I, Robert J, Frey J, Spiliopoulos A, Ellenberger C, et al. Operative mortality and respiratory complications after lung resection for cancer: impact of chronic obstructive pulmonary disease and time trends. Ann Thorac Surg 2006; 81(5):1830-7.
22. Brunelli A, Al Refai M, Monteverde M, Sabbatini A, Xiumé F, Fianchini A. Predictors of early morbidity after major lung resection in patients with and without airflow limitation. Ann Thorac Surg 2002; 74(4):999-1003.
23. Berry MF, Onaitis MW, Tong BC, Harpole DH, D’Amico TA. A model for morbidityafter lung resection in octogenarians. Eur J Cardiothorac Surg 2011; 39(6):989–94.
24. Licker M, Diaper J, Villiger Y, Spiliopoulos A, Licker V, Robert J, et al. Impact of intraoperative lung-protective interventions in patients undergoing lung cancer surgery. Crit Care 2009; 13(2):R41.
25. Brunelli, A. Charloux A, Bolliger CT, Rocco G, Sculier JP, Varela G, et al. ERS/ESTS clinical guidelines on fitness for radical therapy in lung cancer patients (surgery and chemo-radiotherapy). Eur Respir J 2009; 34(1):17–41.
26. Ghosh S, Steyn RS, Marzouk JF, Collins FJ, Rajesh PB. The effectiveness of high dependency unit in the management of high risk thoracic surgical cases. Eur J Cardiothorac Surg 2004; 25(1):123-6.
27. Mun M, Kohno T. Video-assisted thoracic surgery for clinical stage I lung cancer in octogenarians. Ann Thorac Surg 2008; 85(2):406–11.
28. Voltolini L, Rapicetta C, Ligabue T, Luzzi L, Scala V, Gotti G. Short- and long-termresults of lung resection for cancer in octogenarians. Asian Cardiovasc Thorac Ann 2009; 17(2):147–52.
29. Igai H, Takahashi M, Ohata K, Yamashina A, Matsuoka T, Kameyama K, et al. Surgical treatment for non-small cell lung cancer in octogenarians—the usefulness of videoassisted thoracic surgery. Interact Cardiovasc Thorac Surg 2009; 9(2):274–7.
30. Mansour Z, Kochetkova E, Santelmo N, Meyer P, Wihlm J, Quoix E, et al. Riskfactors for early mortality and morbidity after pneumonectomy: A Reappraisal. Ann Thorac Surg 2009; 88:1737-44.
31. Berry MF, Hanna J, Tong BC, Burfeind WR, Harpole DH, D’Amico TA, et al. Risk factors for morbidity after lobectomy for lung cancer in elderly patients. Ann Thorac Surg 2009; 88:1093-9.
32. Billmeier SE, Ayanian JZ, Zaslavsky AM, Nerenz DR, Jaklitsch MT, Rogers SO. Predictors and outcomes of limited resection for early-stage non–small cell lung cancer. J Natl Cancer Inst 2011; 103:1621–29.














