Serviços Personalizados
Journal
Artigo
Links relacionados
Compartilhar
Revista Uruguaya de Cardiología
versão On-line ISSN 1688-0420
Rev.Urug.Cardiol. vol.21 no.2 Montevideo set. 2006
CASO CLÍNICO
Retrasplante cardíaco: a propósito del primer caso en Uruguay
Retrasplante cardíaco: a propósito del primer caso en Uruguay
DRES. SANTIAGO GRUN 1, BEATRIZ CERUTI 2, PEDRO CHIESA 2, PABLO DíAZ 3, ANíBAL MANFREDI 4, RUBEN LEONE 5
1. Cardiólogo e intensivista.2. Cardiólogo pediatra.
3. Cardiólogo.
4. Profesor Adjunto de Cardiología.
5. Cirujano cardiovascular
Instituto de Cardiología Infantil (ICI).
8 de Octubre 2519 bis. Montevideo, Uruguay. E-mail: icardinf@adinet.com.uy
ATC: angioplastia transluminal coronaria; CACG: cineangiocoronariografia; EVI: enfermedad vascular del injerto; FPI: falla primaria del injerto; ReTxC: retrasplante cardíaco; TxC: trasplante cardíaco.
RESUMEN
La enfermedad vascular del injerto es el principal factor limitante de la sobrevida de los pacientes sometidos a trasplante cardíaco, siendo el retrasplante la única alternativa de tratamiento de la enfermedad vascular del injerto severa.
El objetivo de esta comunicación es analizar el caso clínico del primer paciente sometido a retrasplante cardíaco en Uruguay, así como una serie de consideraciones respecto a las indicaciones del procedimiento y sus resultados.
Se trata de un paciente de 21 años, de sexo masculino, que fue sometido a procedimiento de trasplante cardíaco en julio de 1997. Buena evolución hasta marzo de 2004, en que comienza con elementos de insuficiencia cardíaca congestiva. El ecocardiograma demostró disminución severa de la fracción de eyección del ventrículo izquierdo (FEVI). Estudiado con cineangiocoronariografía se comprobó lesión severa de sector medio de arteria descendente anterior; se realiza angioplastia con stent con sirolimus. Buena evolución inicial con mejoría de la clase funcional y reaparición de elementos funcionales de insuficiencia cardíaca congestiva a los cinco meses de ese procedimiento. Una nueva cineangiocoronariografía confirmó lesión severa de tres vasos con aspecto de enfermedad vascular del injerto. El ecocardiograma demostró persistencia de severa disminución de la función ventricular izquierda. Evoluciona en clase funcional III-IV.
Se trata de una enfermedad vascular del injerto grave y rápidamente progresiva (seis meses) en fase dilatada con severa disminución de la FEVI. Se descartaron otras opciones de revascularización, por lo que se incluyó en lista de espera para retrasplante en carácter de urgente.
En octubre de 2004 se realiza procedimiento de retrasplante cardíaco, sin incidentes. Buena evolución.
Nuestro primer paciente sometido a retrasplante, a los 19 meses del procedimiento se encuentra asintomático, realizando vida normal, sin signos de rechazo, con ecocardiograma que muestra FEVI 68%, biopsia con rechazo grado 0 y arterias coronarias normales.
PALABRAS CLAVE: RETRASPLANTE CARDíACO
INSUFICIENCIA CARDíACA
CONGESTIVA
INFORMES DE CASOS
[TIPO DE PUBLICACIóN]
SUMMARY
Graft vascular disease represents the main restrictive factor in the survival of heart transplantation patients. Cardiac retransplantation remains the sole alternative for the treatment of severe graft vascular disease.
We analyze the first clinical case of cardiac retransplantation in Uruguay, as well as to provide some considerations regarding the indication for the procedure and its results.
We consider a 21 year old male patient, who underwent cardiac transplantation in July 1997 and showed a good evolution until March 2004, when symptoms of cardiac congestive insufficiency became evident. Through echocardiography, we noticed a severe decrease in the ejection fraction for the left ventricle. Through cineagiography, we remarked severe injury in the middle section of the descending anterior artery. We performed an angioplasty with sirolimus stent, followed by an intially positive evolution of the patient and function improvement, later followed by functional symptoms of congestive cardiac insufficiency 5 months after the procedure. New cineagiography studies confirmed the presence of a severe wound in three vessels, similarly to graft vascular disease signs. The echocardiographic studies showed the persistence of a severe decrease in the left ventricular function, with an function evolution class III-IV. It represents a case of severe and rapidly progressive graft vascular disease, (6 months) with a dilated phase presenting serious decrease in left ventricular ejection fraction. We discarted other options regarding revascularization, therefore included the patient in the waiting list for urgent retransplantation. In october 2004 the retransplantation procedure was performed without complications and with a positive evolution. The first patient we submitted to retransplantation shows, 19 months after the procedure was performed, no symptomatology of rejection nor other negative symptoms, now leads a normal life, and shows echocardiographic studies with LVEF of 68%, a biopsy with not rejection, and normal coronary arteries.
KEY WORDS: CARDIAC RETRANSPLANTATION
HEART FAILURE, CONGESTIVE
CASE REPORTS
[PUBLICATION TYPE]
INTRODUCCIóN
Luego de más de 30 años de comenzar con el procedimiento de trasplante cardíaco, su eficacia como tratamiento último de la insuficiencia cardíaca terminal está bien demostrada. Hay múltiples factores que han contribuido a mejorar el pronóstico a corto y mediano plazo de los pacientes sometidos a trasplante cardíaco (nuevos fármacos inmunosupresores, avances en las técnicas de circulación extracorpórea y protección miocárdica y antibioticoterapia profiláctica). No obstante, la enfermedad vascular del injerto ha emergido como la principal limitante en la sobrevida de los pacientes sometidos a trasplante cardíaco, siendo la principal causa de muerte de los pacientes que sobreviven más allá de un año luego del trasplante cardíaco (TxC).
En la actualidad la indicación más importante de retrasplante cardíaco (ReTxC) es la enfermedad vascular del injerto (EVI) sintomática con afectación grave de los vasos coronarios, sin posibilidad de revascularización alguna, con isquemia demostrada (por pruebas funcionales). De igual manera que como ocurre en un primer TxC, la adecuada selección de los candidatos es fundamental para el éxito del ReTxC. En este sentido el intervalo entre TxC se ha demostrado como el factor más consistente relacionado con la mortalidad y es en la actualidad el criterio de selección más importante (9-11). El intervalo entre el TxC primario y el ReTxC está relacionado con la causa del fallo primario del injerto, de modo que los intervalos menores a un año entre el primer trasplante y el ReTxC fueron exclusivamente secundarios a falla primaria del injerto (FPI) y rechazo hiperagudo refractario o intratable; estos pacientes tuvieron una mala evolución posterior al procedimiento (11). Por ello, desde 1993, en que se revisaron los criterios de selección para ReTxC, se excluyó a los pacientes con disfunción del injerto vinculado a FPI y rechazo hiperagudo que ocurrieron dentro de los nueve primeros meses después del TxC. Plantear un retrasplante cardíaco comporta siempre problemas éticos debido a que el número de donantes es limitado y la sobrevida luego de la intervención es menor, a pesar de lo cual sigue siendo la única opción terapéutica en casos muy seleccionados.
El programa de trasplante cardíaco del Instituto de Cardiología Infantil (ICI) comenzó con niños en 1996 con el primer trasplante cardíaco exitoso en Uruguay (1), y se amplió para adultos en 1999. Al momento de esta publicación se han realizado un total de 55 procedimientos de trasplante cardíaco, entre adultos y niños.
En octubre de 2004 se efectuó el primer procedimiento de retrasplante cardíaco a un adulto en Uruguay.
El procedimiento de retrasplante cardíaco en adultos puede ser realizado en nuestro país constituyendo en la actualidad una opción terapéutica real para pacientes especialmente seleccionados.
Se analizará la indicación, resultado inmediato y evolución.
CASO CLíNICO
Paciente de 21 años, sexo masculino, de raza blanca , buen medio socioeconómico y cultural, sin antecedentes familiares a destacar. Antecedentes personales de miocardiopatía dilatada idiopática diagnosticada a los 12 años de edad, que requirió TxC en situación de emergencia en el mes de julio de 1997. A los cinco meses de efectuado el TxC presentó rechazo celular agudo 3A (2), que retrocedió en forma inmediata y completa con administración de corticoides intravenosos. Buena evolución posterior. En el período posTxC y hasta la fecha se efectuaron controles regulares de acuerdo al protocolo: clínicos, paraclínicos, biopsias seriadas y coronariografía anual, que fueron normales en los seis primeros años de efectuado el TxC. Recibió tratamiento inmunosupresor con tacrolimus y mofetil micofenolato y como medicación complementaria atorvastatina, AAS, trimetropim-sufametoxazol y nistatina.
Buena evolución durante los seis primeros años, realizando vida normal y practicando deportes de alta competencia.
ENFERMEDAD ACTUAL
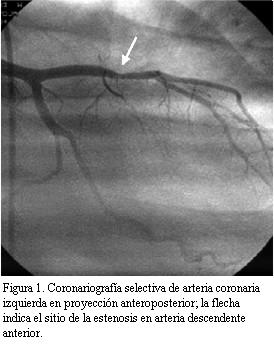
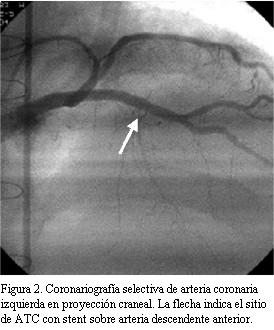
En buen estado de salud en marzo de 2004 (seis años y ocho meses después del TxC), instala astenia, adinamia y disnea clase funcional II-III (NYHA). Se realiza ecocardiograma transtorácico que mostró severa disminución de la FEVI. Se realizó cineangiocoronariografía (CACG) comprobándose lesión severa (75%) excéntrica del sector medio de arteria descendente anterior luego del origen de primera septal. Sector distal sin lesiones (figura 1). Se realiza angiograplastia transluminal coronaria (ATC) con implante de stent con sirolimus (Cypher) en forma primaria para arteria descendente anterior (figura 2). La estenosis residual fue 0%. La arteria descendente anterior presentó después de la ATC flujo TIMI III.
Buena evolución posterior con mejoría de la clase funcional, así como de la contractilidad ventricular izquierda en ETT de control.
En agosto de 2004 instala decaimiento y malestar general con elementos de insuficiencia cardíaca congestiva por lo que es ingresado. Ecocardiograma: dilatación biauricular (AI 56 mm). Disminución severa de la contractilidad de ambos ventrículos. Insuficiencia mitral leve. Hipertensión pulmonar (HTP) moderada (46 mmHg).
Se realizó un centellograma de perfusión miocárdica con isonitrilo sensibilizado con esfuerzo ergométrico: prueba ergométrica insuficiente, anormal por ritmo de galope. No presentó angor ni cambios isquémicos en el electrocardiograma (ECG). Estudio centellográfico: hipertrofia y dilatación del ventrículo izquierdo (VI). Defectos de perfusión antero-septal y posterolateral, de moderada extensión compatibles con áreas de fibrosis. No se verifica un patrón sugerente de isquemia inducida por el esfuerzo ergométrico realizado en condiciones de prueba insuficiente.
Mejora con tratamiento convencional (cardiotónicos, diuréticos y vasodilatadores), siendo dado de alta a domicilio.
En setiembre de 2004 reingresa con elementos de insuficiencia cardíaca congestiva clase funcional III-IV.
En esa oportunidad el ecocardiograma transtorácico demostró severa disminución de la FEVI. Válvula mitral con signos de hipoflujo. Insuficiencia mitral y tricuspídea moderadas. Hipertensión arterial pulmonar moderada (45 mmHg).
Se reitera CACG encontrándose ventrículo izquierdo severamente dilatado; hipoquinesia severa global y aquinesia apical. Insuficiencia mitral moderada.
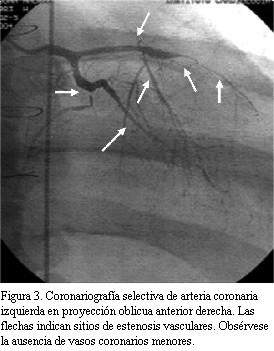
Tronco: fino, sin lesiones. Arteria descendente anterior: se ocluye inmediatamente luego del stent en unión de tercio medio y proximal. Lecho distal se llena tenuemente por circulación colateral homocoronaria. Malos lechos distales. Arteria circunfleja: severamente lesionada a neto predominio del sector distal. Leve mejoría con nitroglicerina intravenosa. Malos lechos distales. Arteria coronaria derecha: dominante, presenta severa enfermedad distal (figura 3).
En suma: lesión severa de tres vasos con aspecto de EVI.
Cateterismo derecho: hipertensión arterial pulmonar moderada con gradiente transpulmonar de 10 mmHg.
EN SUMA
Enfermedad vascular del injerto grave y rápidamente progresiva (seis meses) en fase dilatada con severa disminución de la FEVI. Clase funcional III-IV. Se incluye en lista de espera para retrasplante en carácter de urgente. Permanece internado en sanatorio.
RETRASPLANTE
El 24 de octubre de 2004 se realiza procedimiento de ReTxC con injerto de donante de sexo masculino, de 18 años, 60 kg, isogrupo (O+) con muerte cerebral por traumatismo cráneo-cervical. Tiempo de isquemia total: 156 minutos. Salida de circulación extracorpórea en buenas condiciones, con ritmo sinusal, con presión arterial media de 78 mmHg, presión de aurícula derecha de 7 mmHg y presión de aurícula izquierda de 10 mmHg; fármacos adrenérgicos de acuerdo a protocolo. Procedimiento sin incidentes.
EVOLUCIóN
Ingresa a centro de tratamiento intensivo (CTI) con intubación orotraqueal y hemodinamia estable bajo perfusión de fármacos adrenérgicos (dopamina, dobutamina e isoproterenol) a bajas dosis. Presión arterial media 59 mmHg, presión auricular derecha 7 mmHg y presión auricular izquierda 8 mmHg.
Se conecta a asistencia respiratoria mecánica de acuerdo a protocolo del servicio. Despertar anestésico rápido sin elementos neurológicos deficitarios; se extuba a las cuatro horas con excelente tolerancia clínica y gasométrica. Se suspende dopamina a las nueve horas y dobutamina e isoproterenol a las 24 horas.
Se retira catéter de presión auricular izquierda y drenajes a las 24 horas. Insuficiencia renal paraclínica con diuresis conservada que llegó a cifras de azoemia 2,11 y creatininemia de 3,38 mg al cuarto día; no requirió tratamiento dialítico y retrocedió rápidamente.
ECG: RS de 100 cpm, onda P e intervalo P-R normales. Eje a +60. BIRD.
Veinticuatro horas antes del alta a domicilio se drenan 600 ml de líquido hemático de pleura izquierda.
Alta de CTI a los cuatro días y a los siete días alta a domicilio.
TRATAMIENTO AL ALTA
Everolimus 1,5 mg por día; tacrolimus 4 mg por día y prednisona en dosis decrecientes. Recibe también al alta: furosemide, trimetropim-sulfametoxazol, nistatina (buches), estatinas, AAS y protección gástrica. En el post-TxC inmediato se realiza cateterismo cardíaco con biopsia endomiocárdica. El estudio hemodinámico demostró normotensión en circuito derecho y el informe anatomopatológico evidenció rechazo grado 0. Arterias coronarias normales.
Ecocardiograma: cavidades de tamaño normal; excelente función ventricular. Presión arterial pulmonar normal. No derrame pericárdico. Fracción de acortamiento 47%.
Nuestro primer paciente sometido a ReTxC se encuentra asintomático a los 15 meses del procedimiento, realizando vida normal, sin signos de rechazo, con ecocardiograma que muestra FEVI 68%, biopsia con rechazo grado 0 y arterias coronarias normales.
DISCUSIóN
El retrasplante cardíaco ha sido parte integral de los programas de trasplante cardíaco desde el comienzo, habiéndose realizado el primer procedimiento de ReTxC en 1974 (Stanford) (3).
Las principales indicaciones para ReTxC son la EVI tardía (60%), el rechazo agudo refractario y la falla primaria del injerto. Supone entre 1% y 2,5% de las indicaciones de TxC (4).
Para las indicaciones se deben considerar dos situaciones: fase aguda y fase crónica pos-TxC (5).
EN LA FASE AGUDA POSTRASPLANTE
La indicación es siempre urgente y se debe a falla primaria del injerto o a rechazo hiperagudo; condiciones ambas que llevan en forma rápida a disfunción severa del injerto recién implantado con severa inestabilidad hemodinámica y shock cardiogénico. La falla primaria del injerto (de causa inespecífica) es quizá la más devastadora de las complicaciones pos-TxC y se define como la pérdida del injerto dentro de los primeros 30 días de realizado el procedimiento con muerte del receptor o retrasplante.
Cuando la falla primaria del injerto y el rechazo hiperagudo son las indicaciones del retrasplante, el intervalo transcurrido entre el primer TxC y el ReTxC, es particularmente muy breve.
EN LA FASE CRóNICA
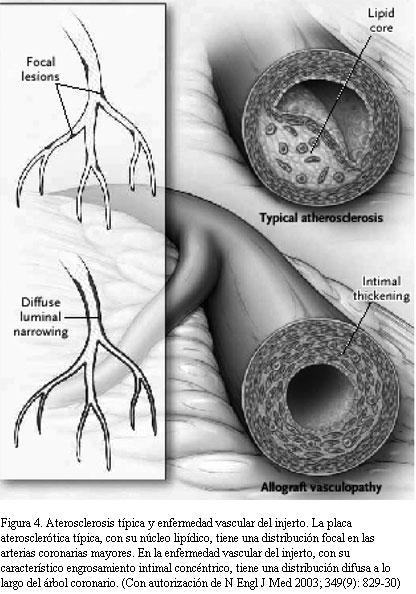
La indicación puede ser en forma electiva o también urgente. En este contexto la EVI progresiva es la indicación más frecuente de ReTxC electivo, constituyendo 60% de los casos. Se caracteriza por un estrechamiento rápidamente progresivo, difuso, concéntrico y uniforme a lo largo de toda la longitud de los vasos coronarios secundaria a una severa proliferación de la íntima, que puede afectar tanto a las arterias epicárdicas como a los pequeños vasos intramiocárdicos (figura 4). La EVI se diferencia de la aterosclerosis tradicional en que es concéntrica, difusa, libre de calcio y afecta los vasos intramiocárdicos (6,7). La proliferación celular es el evento más importante en la génesis de la EVI en la que una injuria endotelial inicial es seguida por la hiperplasia intimal y proliferación de las células musculares lisas. La EVI es angiográficamente visible en 20% de los pacientes a un año del TxC y en 50% a los tres años del procedimiento. Aunque la fisiopatología de la aterosclerosis del injerto no es conocida en su totalidad, se piensa que una combinación de factores inmunológicos y metabólicos actúan como mediadores de la lesión endotelial inicial, lo que favorece la aterosclerosis del injerto (7). Es la principal causa de muerte de los pacientes que sobreviven más allá de un año luego del TxC. Este proceso aterosclerótico también se desarrolla en el corazón retrasplantado, pero con un ritmo más acelerado.
La indicación cardiológica más importante de ReTxC en la EVI es la afectación grave de los vasos coronarios, sin posibilidad de revascularización alguna, con isquemia demostrada (por pruebas funcionales) y en aquellos casos que, independientemente de las lesiones coronarias, presenten insuficiencia cardíaca congestiva persistente con tratamiento médico óptimo, arritmias graves o intolerancia al ejercicio (8). A diferencia de la FPI y el rechazo hiperagudo, la EVI permite estabilizar el paciente y realizar el procedimiento en forma no emergente.
Una indicación de ReTxC urgente en esta fase crónica es el rechazo agudo refractario, corticorresistente con disfunción severa del injerto.
De igual manera que como ocurre en un primer TxC, la adecuada selección de los candidatos es fundamental para el éxito del ReTxC. En este sentido el intervalo inter TxC se ha demostrado que es el factor más consistente relacionado con la mortalidad y es en la actualidad el criterio de selección más importante (9-11).
Previo al procedimiento de ReTxC se debe despistar, en forma meticulosa, cualquier proceso infeccioso (en un paciente ya trasplantado y sometido a tratamiento inmunosupresor intenso), se debe calcular la resistencia vascular pulmonar y se debe revalorar el estado psicosocial del paciente y sus familiares, así como su adherencia al tratamiento y al equipo médico. Si la no complacencia al tratamiento contribuyó al rechazo crónico, el ReTxC debe contraindicarse.
En la mayoría de los casos el intervalo entre el TxC primario y el ReTxC está relacionado con la causa del fallo del injerto, de modo que los intervalos menores a un año entre el primer trasplante y el ReTxC fueron exclusivamente secundarios a FPI y rechazo hiperagudo refractario o intratable; estos pacientes tuvieron una mala evolución posterior al procedimiento (11-16). Por ello, desde 1993, cuando se revisaron los criterios de selección para ReTxC, se excluye a los pacientes con disfunción del injerto vinculados a FPI y rechazo hiperagudo que ocurrieron dentro de los 9 primeros meses post-TxC; en este contexto se están realizando avances promisorios en la asistencia circulatoria mecánica a largo plazo (12).
El candidato ideal para ReTxC es difícil de determinar con precisión; generalmente se trata de un paciente joven, no obeso, sin enfermedad vascular periférica y con un buen nivel de rehabilitación luego del primer TxC. Las contraindicaciones se superponen con las del TxC.
En el caso presentado: adolescente con procedimiento de TxC al que se diagnostica EVI a los 6 años de evolución que evoluciona a insuficiencia cardíaca clase funcional III-IV con procedimiento de revascularización endovascular infructuoso, la indicación de ReTxC es absoluta. Los factores que condicionan el éxito en nuestro caso son: edad del paciente, EVI e intervalo inter-TxC.
En la actualidad, cuando la disponibilidad de donantes es limitada, el ReTxC debe ser considerado con cautela, especialmente cuando el intervalo entre el primer TxC y el ReTxC es breve (13-16).
Cuando este intervalo fue mayor de dos años, la sobrevida a un año alcanza la del primer TxC.
En el ReTxC se deben considerar una serie de factores éticos, económicos y sociales, así como la menor sobrevida e incremento del número de receptores, lo cual obliga a plantear la siguiente pregunta: ¿debe un corazón ir a un paciente que ya ha sido sometido a un procedimiento de TxC o a un paciente que está esperando la oportunidad de un primer procedimiento de TxC y en el que su sobrevida estadística va a ser mayor que aquella del receptor de un ReTxC? (figura 5) (14). Las cuatro causas principales de muerte de estos enfermos son: la infección, la FPI, la EVI y el rechazo celular agudo. La incidencia de rechazo celular agudo en el ReTxC es mayor, ocurriendo la mayor parte de los fallecimientos en el posoperatorio y dentro del primer año, igual que en el primer TxC (10).
La sobrevida de los pacientes retrasplantados en la actualidad ha mejorado significativamente, siendo de 82% a un año, cuando el intervalo entre el ReTxC y el primer TxC fue mayor a un año, similar a la del primer TxC (83%); no constituye un factor de riesgo para aumento de mortalidad en este grupo de pacientes(15). Aunque el ReTxC de urgencia se puede realizar en forma satisfactoria, el riesgo de falla del injerto es mucho mayor que en los procedimientos de ReTxC electivos. Este procedimiento realizado en situación de emergencia, en el contexto de un rechazo hiperagudo, falla cardíaca o inmunosupresión intensa, ofrece un pronóstico muy pobre; este hecho, junto con la cada vez menor disponibilidad de donantes, determinan que el manejo de estos enfermos consista enteramente en dispositivos de asistencia circulatoria (16,17).
A pesar de que la experiencia en ReTxC en niños es limitada, hay trabajos que mencionan el hecho de que el procedimiento en esta población puede ser realizado con resultados comparables con aquellos sometidos a un primer TxC, constituyendo una razonable opción terapéutica(13,18).
No existe un protocolo inmunosupresor estandarizado para el ReTxC; generalmente se maneja un protocolo inmunosupresor con tres fármacos (incluyendo un corticoide).
CONCLUSIONES
La aterosclerosis acelerada del injerto o hiperplasia intimal concéntrica continúa siendo el factor limitante más importante de la sobrevida a largo plazo de cualquier receptor de un aloinjerto cardíaco, siendo el ReTxc la única opción terapéutica para la EVI grave.
La escasa disponibilidad de donantes en la actualidad mantiene la controversia del ReTxC frente a receptores jóvenes en espera de un primer TxC.
Aunque el ReTxC se asocia a una mayor morbimortalidad, la selección cuidadosa de pacientes, especialmente jóvenes y con intervalo intertrasplante prolongado, otorga una aceptable expectativa de vida inicial aunque con una clara disminución de la sobrevida a largo plazo respecto al primer TxC.
El ReTxC constituye en la actualidad y en nuestro país una opción terapéutica real para pacientes especialmente seleccionados.
BIBLIOGRAFíA
1. Nozar JV, Ceruti B, Picarelli D, Leone R. Bianchi D, Peluffo C, et al. Trasplante cardíaco en pediatría: a propósito del primer caso en Uruguay. Rev Urug Cardiol 1998;13: 42-5.
2. Billingham ME, Cary NR, Hammond ME, Kemnitz J, Marboe C,McCallisterç HA, et.al. A working formulation for the standardization of nomenclature in the diagnosis of heart and lung rejection: Heart Rejection Study Group. The International Society for Heart Transplantation. J Heart Transplant 1990; 9: 587-93.
3. Copeland JG, Griepp RB, Bieber CP, Billingham M, Schroeder JS, Hunt S, et al. Successful Retransplantation of de The Human Heart. J Thorac Cardiovasc Surg 1977; 73: 242-7.
4. Radovancevic B, McGiffin DC, Kobashigawa JA, Cintron GB, Mullen GM, Pitts DE, et al. Retransplantation in 7290 Primary Transplant Patients: A 10-year Multi-Institutional Study. J Heart Lung Transplant 2003; 22: 862-8.
5. Llancaqueo M, Roig E. Retrasplante cardíaco.[artículo en línea]. Bulletí Trasplantament 2003; 24.[4p]. Disponible en: http://www.fctransplant.org/PDF/Trasplantament.24CAS.pdf. (consultado 5/9/2006)
6. Dearani JA, Razzouk AJ, Gundry SR, Chinnock RE, Larsen R, del Rio MJ, et al. Pediatric Cardiac Retransplantation: Intermediate-Term Results. Ann Thorac Surg 2001; 71: 66-70.
7. Avery RK. Cardiac-Allograf Vasculopathy. N Engl J Med 2003; 349(9): 829-30.
8. Dec GW. Heart failure after cardiac transplantation: diagnostic evaluation and treatment options. ACC Current Journal Review 2002;11: 61-6.
9. Chan M, Hunt SA. Heart Retransplantation. Cardiol Rev 1998; 6: 350-5.
10. Smith JA, Ribakove GH, Hunt SA, Miller J, Stinson EB, Oyer PE, et al. Heart retransplantation: The 25-year Experience at a Single Institution. J Heart Lung Transplantation 1995; 14: 832-9.
11. Schnetzler B, Pavie A, Dorent R, Camproux AC, Leger P, Delcourt A et al. Heart Retransplantation: A 23-year Single-Center Clinical Experience. Ann Thorac Surg 1998; 65: 978-83.
12. John R, Chen JM, Weinberg A, Oz MC, Mancini D, Itescu S, et al. Long-Term Survival After Cardiac Retransplantation: A Twenty-Year Single-Center Experience. J Thorac Cardiovasc Surg 1999; 117: 543-55.
13. Razzouk AJ. Cardiac retransplantation. Curr Opin Organ Transplant 2000, 5: 154-7.
14. Michler RE, McLaughlin MJ, Chen JM, Geimen R, Schenkel F, Smith CR et al. Clinical experience with cardiac retransplantation. J Thorac Cardiovasc Surg 1993; 106: 622-31.
15. Taylor DO, Edwards LB, Boucek MM, Trulock EP, Deng MC, Berkeley KM et al. Registry of International Society of Heart and Lung Transplantation. Twenty-Second Official Adult Transplant Report. J Heart Lung Transplant 2005; 24: 944-55.
16. Rahman JE, Walinsky PE, Baumgartner WA. Retransplantation of de Heart. In: Baumgartner WA, Reitz B, Kasper E, Theodore J, eds. Heart and Lung Transplantation., 2da. ed. Philadelphia: WB Saunders, 2002: 489-494 (cap. 40).
17. Nair Bhaskaran RH, Pillay T, Hasan A, Dunning J. Can cardiac re-transplantation be performed with an acceptable survival after primary graft failure? Interactive Cardiovascular and Thoracic Surgary 2005; 4: 41-6 Kanter KR, Vincent RN, Berg AM, Mahle TW, Forbess JM, Kirshbom PM. Cardiac retransplantation in children. Ann Thorac Surg 2004; 78: 644-9.