Serviços Personalizados
Journal
Artigo
Links relacionados
Compartilhar
Revista Médica del Uruguay
versão On-line ISSN 1688-0390
Rev. Méd. Urug. vol.23 no.1 Montevideo mar. 2007
Demanda de camas en medicina intensiva. Proceso de ingreso al centro de tratamientos intensivos del Hospital de Clínicas durante un mes
Dres. Álvaro Giordano*, Leandro Moraes†, Andrea Iturralde†,
Mario Cancela‡
Cátedra de Medicina Intensiva. Hospital de Clínicas. Facultad de Medicina. Universidad de la República Oriental del Uruguay. Montevideo, Uruguay
Resumen
Objetivos: estudiar la demanda de camas críticas en el Hospital de Clínicas y el proceso de ingreso al centro de tratamientos intensivos (CTI) en junio de 2005.
Material y método: diseño prospectivo, observacional, no intervencionista.
Durante junio de 2005 se pesquisaron los pacientes críticos fuera del CTI, visitando diariamente: recuperación anestésica, emergencia, intermedios pisos 7 y 8.
Resultados: ingresaron al estudio 64 pacientes, 14 ingresaron a CTI en 24 horas (grupo 1), el resto no ingresó o lo hizo en un plazo mayor (grupo 2). La edad fue mayor en el grupo 2, sin diferencias en Apache II. Del seguimiento del grupo 2 se observó un subgrupo que pierde la condición de crítico por mejoría o por considerarlo irrecuperable, mientras otro subgrupo permanece con indicación de ingreso: subgrupo B. Este duplicaba la mortalidad del grupo 1 (35,7% versus 70,8%, p=0,038) sin diferencias en el Apache II. Parte del subgrupo B logró ingresar en forma tardía (3,5 días) a CTI: subgrupo T, cuyo Apache II al ingreso a CTI es mayor que el grupo 1 (31,5 versus 16, p=0,012). En total se registraron 271 días/cama no satisfecha, mediana nueve camas por día.
Conclusiones: en junio de 2005 se documentó un déficit de camas de medicina intesiva (MI) en el Hospital de Clínicas. El grupo que ingresaba en menos de 24 horas observaba menor edad y mortalidad. El grupo de ingreso tardío a 24 horas presentaba una agravación documentada. La deliberación bioética y el ingreso precoz de aquellos que requieren MI, son elementos fundamentales en el proceso de atención progresiva del paciente.
Palabras clave: CAPACIDAD DE CAMAS EN HOSPITALES.
UNIDADES DE TERAPIA INTENSIVA.
NECESIDADES Y DEMANDAS DE SERVICIOS DE SALUD.
* Asistente de Medicina Intensiva, Cátedra de Medicina Intensiva. Hospital de Clínicas. Facultad de Medicina.
† Residente de Medicina Intensiva, Cátedra de Medicina Intensiva. Hospital de Clínicas. Facultad de Medicina.
‡ Profesor Titular de Medicina Intensiva, Cátedra de Medicina Intensiva. Hospital de Clínicas. Facultad de Medicina.
Correspondencia: Dr. Álvaro Giordano
Concepción del Uruguay 1526, CP 11400. Montevideo, Uruguay
Correo electrónico: agiordan@adinet.com.uy
Recibido: 18/9/06.
Aceptado: 11/12/06.
Introducción
El desarrollo de la medicina intensiva (MI) ha sido uno de los elementos de mayor dinamismo en la salud pública de Uruguay. En los últimos 30 años se han modificado los conceptos de gravedad real o potencial y los recursos tecnológicos, farmacológicos y clínicos en general, logrando mantener la vida y la calidad de vida de pacientes que hasta hace pocos años se consideraban desahuciados(1).
A nivel social también se han modificado progresivamente los conceptos de salud y enfermedad y las demandas de asistencia en base a múltiples factores socioculturales. En este proceso, a su vez, se registra un aumento de la expectativa de vida y un envejecimiento de la población en todos los países de Occidente, observando en todos ellos un incremento de la demanda de MI más allá de la densidad de camas de críticos del país(2). La demanda de camas críticas excede la capacidad y, en consecuencia, muchos pacientes críticos son asistidos fuera de las unidades de cuidados intensivos en Europa occidental(3).
Sobre esta tendencia general se han producido cambios agudos en Uruguay, vinculados a la crisis económica y al sistema sanitario nacional, observando en los últimos años un aumento de los pacientes que se asisten en el sistema público. A esta situación debemos asociar la diferente distribución de camas críticas en los subsistemas público y privado, con una clara menor relación de camas/población a nivel público(4).
El Hospital de Clínicas es un centro de nivel terciario con más de 400 camas en actividad. El centro de tratamiento intensivo (CTI), situado en el piso 14, posee 12 camas de cuidados críticos polivalentes, a las que se suman tres camas de cuidados cardiológicos. Otras áreas integrantes del sistema de atención progresiva del paciente son los cuidados intermedios (CI) situados en la emergencia, en piso 7 y en piso 8, además de la recuperación posanestésica de piso 17. En los CI del hospital frecuentemente se asisten pacientes críticos y son las áreas naturales de origen y destino de los pacientes de CTI en la organización actual. Otra unidad es el Centro Nacional de Quemados, que utiliza la planta física del piso 13, pero que ha tenido una administración y población diferente de las otras unidades. Quienes trabajan en el hospital y deben administrar las demandas de camas de MI se ven sometidos a una constante toma de decisiones límites con implicancias éticas y legales que generan un sobreestrés a su trabajo cotidiano.
Objetivos
Estudiar la demanda de camas de MI que se generan en el Hospital de Clínicas.
Estudiar el proceso de ingreso al CTI y la evolución de los pacientes hasta el alta hospitalaria.
Material y método
El diseño es prospectivo, observacional, no intervencionista.
Durante el mes de junio de 2005 se pesquisaron todos los pacientes críticos que se encontraban en el Hospital de Clínicas a excepción del Centro Nacional de Quemados por tener una población y dependencia diferente. Para ello un grupo de investigadores visitaba en forma diaria los diferentes puntos del hospital que son normalmente proveedores de pacientes al CTI: Recuperación posanestésica, CI de piso 7, piso 8 y emergencia.
Se registraron, además, todos los ingresos al CTI que provenían de las áreas mencionadas o de otras partes del hospital.
El investigador entablaba un diálogo con los médicos responsables de cada área y se interesaba por los pacientes graves, se explicaba a los colegas el estudio destacando que no era una visita de consulta habitual, y los datos que se necesitaban. En todo momento se tuvo especial cuidado en respetar las apreciaciones clínicas de los médicos tratantes. Luego, los investigadores tomaban los datos de los pacientes candidatos a ingresar siguiendo un protocolo predeterminado (Anexo). En este se incluían datos patronímicos, fechas de ingreso al HC y a la unidad, diagnóstico positivo, datos funcionales para cálculo de APACHE II, aspectos de tratamiento como ventilación mecánica, fármacos vasoactivos, nutrición y antibióticos.
Finalmente el investigador consideraba la situación clínica y juzgaba según su propio criterio sobre cuatro posibilidades respecto del ingreso a CTI: 1) indicado; 2) condicionado a la evolución (esta situación era considerada de excepción en el protocolo y se aplicaba solo por un día, por ejemplo, espera de un examen o la consulta con otro especialista); 3) rechazado por baja probabilidad de recuperación (limitación al esfuerzo terapéutico), y 4) rechazado por estabilidad del paciente (no indicado).
Los pacientes que revestían los criterios 1 y 2 ingresaban al estudio y eran seguidos por el equipo en forma diaria, también aquellos que el equipo tratante solicitaba ingreso aunque fueran considerados sin posibilidad de recuperación por el investigador (criterio 3). Para contabilizar la demanda de camas solo se sumaban aquellos con indicación de ingreso (criterio 1). Además, se incluían en el estudio todos los ingresos o solicitudes a CTI que por alguna causa no fueron detectados por el equipo de investigación en forma previa (por ejemplo, ingresos directos de block quirúrgico o de sala general no previstos, no solicitados).
Una vez que el paciente ingresaba al estudio era seguido en forma diaria hasta el alta a sala general, cada día se consignaban los mismos criterios de ingreso ya descriptos (1, 2, 3, 4) de manera de observar si era un demandante de cama de CTI ese día o si había cambiado su situación, ya sea por mejoría o por peoría (anexo, cuadro de seguimiento). Al alta de CI se consignaba la fecha, la situación clínica y el destino.
Cuando los pacientes ingresaban a CTI se consignaba la hora de ingreso y el APACHE II al ingreso, manteniendo el mismo seguimiento diario. Si el paciente era transferido a otra unidad por carencia de camas, se realizaba seguimiento telefónico diario hasta el alta de la unidad. El seguimiento alejado se realizó mediante la base de datos del hospital o el seguimiento telefónico a fines de setiembre de 2005, registrando la condición y fecha del alta.
Análisis estadístico
Se consignaron, entre otros, mortalidad; tiempo de estadía en CTI, en CI y en el hospital; escala de coma de Glasgow (GCS) al ingreso al estudio; Apache II al ingreso al estudio, al ingreso a CTI y la diferencia entre ambos. Se revisó día por día la demanda de camas, se consideraba demanda satisfecha ese día si el paciente ingresaba antes de la hora 17. El tiempo de demora en ingreso a CTI se consignó en días o fracción.
Todos los datos se codificaron e incluyeron en una planilla Excel y se analizaron en SPSS. Se aplicó chi 2 para mortalidad y test U de Mann-Whitney para edad, estadía y Apache.
Normas éticas: el proyecto se realizó respetando las recomendaciones internacionales sobre investigación clínica, Declaración de Helsinki de la Asociación Médica Mundial, revisión de 1996. Si bien el estudio se plantea ser no intervencionista en línea general, los investigadores, que tenían formación en MI, brindaban su apoyo en situaciones excepcionales o lo derivaban a otro intensivista, minimizando la intervención.
Resultados
Durante todo el mes de junio se visitaron al menos una vez al día los CI del Hospital de Clínicas, obteniendo muy buena respuesta y colaboración de los colegas y licenciadas/os.
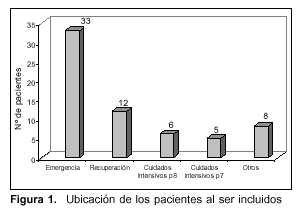
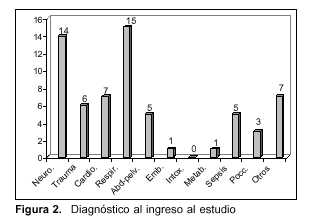
Ingresaron al estudio 64 pacientes, 33 de sexo masculino (51,6%), 40 presentaban vía aérea artificial (62,5%), en la tabla 1 se observan las características generales. Según la clasificación inicial, 57 presentaban indicación de ingreso, cinco con ingreso condicionado, dos con ingreso limitado, criterios 1, 2 y 3, respectivamente. En la figura 1 se observa el sitio donde se hallaba el paciente al ser incluido en el estudio. En la figura 2 se observa la distribución por diagnóstico.
De los 64 pacientes, 14 ingresaron a CTI en un plazo menor a 24 horas (grupo 1) mientras el resto no ingresó o lo hace en un plazo mayor (grupo 2). En la tabla 2 se observan las características de los dos grupos. La edad es mayor en el grupo 2 y la mortalidad muestra una tendencia a ser mayor (35,7% versus 56%, p=0,15 no significativo). No se observan diferencias en estadía, GCS y Apache II.
Del seguimiento de los pacientes del grupo 2 se evidencian cambios evolutivos que modifican la clasificación inicial referida al criterio de ingreso. Algunos pacientes mejoran estando asistidos en CI y dejan de ser demandantes (subgrupo A), otros pacientes permanecen con indicación de ingreso (subgrupo B), mientras que otros pierden la indicación de ingreso por muy baja posibilidad de recuperación, y se realizó limitación del ingreso por los médicos tratantes (subgrupo C). En la tabla 2 se observan las características del subgrupo B y se compara con el grupo 1. El subgrupo B tiene mayor edad y presenta una mortalidad que duplica al grupo 1 (35,7% versus 70,8%, p=0,038) aunque no se observan diferencias en el Apache II. No se observan diferencias significativas en estadía ni en GCS.
Una última consideración evolutiva es comparar el grupo 1 con los que ingresan en forma más tardía, aquellos pacientes del subgrupo B que finalmente logran ingresar a CTI (subgrupo T), los pacientes que no ingresaron mueren en CI a excepción de un paciente que pasó a sala directamente. En la tabla 3 se compara el grupo 1 con el subgrupo T, este último muestra mayor edad y mantiene la tendencia a mayor mortalidad (57,1 versus 35,7%) aunque no tiene significación estadística. Los días de espera para ingresar son 4,7 + 3,1 (mediana 3,5). No se observan diferencias en el Apache al ingreso al estudio, pero el Apache al ingreso a CTI muestra una duplicación del índice en el subgrupo T (mediana de Apache 16 versus 31,5, p=0,012). Si se calcula caso a caso la diferencia de Apache se observa un pequeño descenso en el grupo 1 y un aumento de diez puntos promedio en el subgrupo T (p< 0,001).
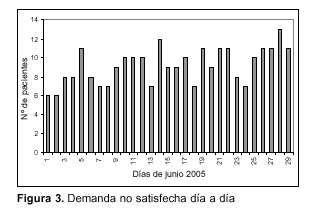
Durante el período del estudio ingresaron al CTI del Hospital de Clínicas 22 pacientes y siempre se mantuvo la unidad completa, el índice de ocupación fue de 100%, además se transfirieron cinco pacientes a otras unidades: Hospital Italiano (dos pacientes), IMPASA, Círculo Católico y Hospital Maciel. En julio ingresó una paciente que estaba en seguimiento por el estudio. Se incluyeron como demandantes de cama aquellos pacientes que fueron transferidos durante su estadía en otra unidad. En total se registraron 271 días/cama no satisfecha a lo largo de junio de 2005 (figura 3). El día de menor demanda fue el 1º de junio (cuatro pacientes) y el de mayor demanda el 29 de junio (13 pacientes), media de 9,03 + 2,075, mediana 9, percentil 10: 6 y percentil 90:11.
Discusión
Los resultados que hemos presentado documentan una realidad cotidiana en el Hospital de Clínicas al 2005 que reflejan diversas situaciones del sistema de salud del país. A nivel internacional se han descripto situaciones similares y varios estudios relatan la problemática generada en torno a la demanda de camas críticas. Resultan ilustrativos los diferentes resultados a que arriban Reis Miranda y Lyons, en artículos que difieren sólo en diez años(5,6), ya en 1983 un artículo trata el tema en forma explícita(7). En América del sur no existen trabajos claros al respecto, pero en diversos congresos internacionales se han relatado situaciones de carencia de camas y de acceso a la asistencia. Los problemas generados entre el personal, entre los diferentes servicios del hospital e incluso con la familia de los pacientes, relacionados con la asignación de camas y con la práctica de la medicina defensiva, aparecen como anotaciones al margen de los investigadores. Estos datos, importantes por cierto, no serán analizados en este estudio.
El abordaje bioético de este problema es, sin duda, capital. La sociedad ha depositado en el cuerpo médico la responsabilidad de velar por los principios de la bioética: beneficencia, no maleficencia, autonomía y justicia. En la práctica diaria, los intensivistas deben realizar un esfuerzo permanente para la ponderación equilibrada de tan caros principios, de modo que la deliberación bioética clínica es un componente ineludible de nuestra profesión(8). El criterio clínico era la base de la calificación de ingreso, constituyendo un juicio implícito que tiene muchas ventajas y otras desventajas como la subjetividad. En este caso ese criterio era apoyado por elementos objetivos, juicios explícitos como el Apache II, la escala de coma de Glasgow, la presencia de intubación y ventilación mecánica, y otros datos que se incluyen en un protocolo (Anexo) de modo de acotar la variabilidad del juicio clínico.
Los resultados del estudio evidencian a nivel nacional que es obligatoria la selección de los pacientes a ingresar a MI, valorando el costo de oportunidad del ingreso ya que implica en muchos casos otro paciente que no ingresa. En nuestro estudio se observa una clara selección que realiza todo el cuerpo médico, desde el residente que consulta e insiste a su médico de referencia, hasta las llamadas a la dirección del hospital que administra en una situación de recursos escasos. Si analizamos el grupo 1, vemos que la única diferencia estadísticamente significativa con el grupo 2 fue la edad. Es decir que tanto a nivel de los CI como de CTI hubo una elección de priorizar a los más jóvenes. A su vez, observando los subgrupos evolutivos queda claro que aquellos que el cuerpo médico juzgaba aún fuertes y no tan graves, no ingresaban y eran asistidos en intermedios muchas veces en forma exitosa, (subgrupo A). Otro grupo de pacientes, inicialmente candidatos a ingresar, pierden su indicación porque se los considera fuera de las posibilidades de recuperación. Aunque esta constatación puede resultar "dura" coincide con la normativa vigente y la definición de paciente crítico como aquel recuperable (grupo C).
El grupo de pacientes que permanece con indicación de ingreso (subgrupo B) tiene una edad mayor que el grupo 1, pero no muestra diferencia en el Apache II al ingreso del estudio, es decir que a priori estos grupos no tendrían diferencias en la mortalidad. El subgrupo B continuó siendo asistido con todos los recursos disponibles de CI en espera de cama de CTI y presentó, finalmente, una mortalidad que duplicaba al grupo 1. En esa espera el paciente moría o ingresaba en forma tardía. En nuestro concepto este grupo debió haber ingresado a MI en forma precoz. Importa señalar que esta afirmación se realiza para el grupo a la luz de los datos obtenidos, y no emite de ninguna manera un juicio sobre decisiones particulares, que como ya relatamos se toman en un contexto de alta demanda.
Las comparaciones del grupo 1 con aquellos que finalmente ingresaron (subgrupo T) resultan muy interesantes. Se mantiene la diferencia en la edad y la tendencia a mayor mortalidad, pero resulta llamativa la evolución del Apache II al ingreso a la unidad. Estos pacientes, que tenían criterios de ingreso, esperaron durante varios días la cama y al ingresar la situación clínica era mucho más grave. Cabe la pregunta ¿hubieran mejorado en CTI? Si bien con nuestros datos no podemos dar una respuesta absoluta, podemos afirmar que los recursos humanos y tecnológicos de la MI estaban indicados y eran la mejor opción para evitar la agravación.
Nuestros resultados muestran, además, en el subgrupo T una tendencia a aumentar la estadía hospitalaria, pese a tener una mayor mortalidad que disminuye la estadía. La falta de significación estadística puede vincularse a la alta mortalidad del subgrupo T, al bajo n del estudio, que sólo abarcó un mes, y posiblemente a las largas estadías en sala general que diluyen el efecto. El ingreso tardío es una causa demostrada de mal pronóstico y de aumento en los costos totales. En un artículo de 2004 se observa que los pacientes que se favorecen de ingresar a MI son aquellos que lo hacen en forma precoz, planteando incluso el concepto de "ventana de tiempo" para que la MI logre disminuir la mortalidad(3). Otro estudio señala que la estadía prolongada previo al ingreso a MI y la falta de médicos full time en la unidad se asocia a una mayor estadía y aumento de los costos(9). Los pacientes que ingresan tardíamente tienen mayor costo por mayor estadía y además mayor mortalidad; si calculamos los costos por vida recuperada se observaría un aumento mayor aun de los costos, revelando una mala relación costo-efectividad. Una baja disponibilidad de camas como medida de ahorro puede entonces ser más costosa que una asignación apropiada.
¿Cuántas camas de MI debe tener el Hospital de Clínicas? Esta pregunta no puede ser respondida si no sabemos cuál es la población que debe asistir el hospital, cuál es el grado de complejidad de los pacientes que recibe, cuál es el rol del hospital en el sistema de salud. No obstante, podemos describir las necesidades de camas de MI en un lapso concreto: junio de 2005, sabiendo que es un punto de partida real, a considerar en un sistema de salud que se está reformulando.
Las camas faltantes (demanda insatisfecha) son nueve por día (mediana), el percentil 90 se ubica en 11 camas, lo cual dejaría a cubierto en la mayoría de los casos. Otra forma de cálculo ha sido propuesta utilizando un programa que analiza las variables día por día y puede ser aplicable(10). De todas maneras nuestros resultados están acotados. Por una parte deben ser limitados a un mes y se puede plantear extrapolar a los meses de invierno, pero seguramente no a meses de verano. La variabilidad estacional de la demanda de camas de MI debe ser motivo de otros estudios. Otra limitante es que debe considerarse referido a un hospital concreto, aunque varios elementos hacen sospechar que el sistema público está en una situación comparable. El número de camas de críticos en relación con la población dentro del sector público es del orden del observado en el Reino Unido(3,4), y diversos artículos claman por camas en ese país(11-13), pero además las "salas generales" en el Reino Unido seguramente son diferentes a las nuestras. La capacidad resolutiva y de diagnóstico de la sala general así como la integración de la MI con los diferentes servicios del hospital afecta directamente la demanda de camas críticas. Otro elemento clave es la organización a la interna del trabajo en las unidades, la "productividad" de esas unidades es un tema central en situación de alta demanda y que cambia la pregunta de ¿cuántas camas? por ¿cómo y cuánto produce la unidad? Por último, el número de camas críticas dependerá en gran medida de la función que se asigne al Hospital de Clínicas en un nuevo sistema de salud.
Conclusiones
En junio de 2005 se documenta un déficit de camas de MI en el Hospital de Clínicas.
Los pacientes que ingresaban al CTI en un plazo de 24 horas observaban menor edad y mortalidad que aquellos que no lo hacían en ese plazo.
Los pacientes que ingresaban al CTI en un plazo mayor a 24 horas presentaban una agravación documentada por la duplicación del Apache II.
La deliberación bioética clínica, el ingreso precoz de los pacientes que requieren MI, la organización y productividad de las unidades, son elementos fundamentales en el proceso de atención progresiva del paciente.
Agradecimientos
Al doctor Alejandro Ferreiro, por la ayuda en el análisis estadístico.
Summary
Objective: to study bed supply and access to an intensive care unit of the Hospital de Clínicas in June 2005.
Methods: a prospective, observational design to inquire critical patients not located at ICU was displayed during a month. Patients from the anaesthesia recovering, emergency and intermediate units were visited every day in June 2005.
Results: sixty four patients took part of the study, 14 were referred to ICU within 24 hours (group 1), the remaining patients went to ICU after 24 hours or were not referred to ICU (group 2). Age was higher in group 2, no differences were seen in APACHE II. Follow-up of group 2 showed that part of this population was no longer critical patients (recovered or non-recuperable patients), while other part had ICU indication: subgroup B. This subgroup duplicated mortality of group 1 (35,7% vs 70,8%, p = 0,038) and no differences in APACHE II. Part of subgroup B accessed ICU lately (3,5 days): subgroup T. APACHE II of subgroup T at entry of ICU was higher than group 1 (31,5 vs 16, p = 0,012). To sum up, 271 days/no bed supply (median 9 beds/day) were recorded.
Conclusions: a bed deficit in Intensive Medicine was recorded in the Hospital de Clínicas. The group that entered to ICU within 24 hours had younger patients and lower mortality. The group of later access to ICU had documented deterioration.
Bioethics discussion and early access to ICU are main factors to treat patients.
Résumé
Objectifs: étudier la demande de lits critiques à l’Hôpital de Clínicas et le processus d’admission à l’Unité de Soins Intensifs en juin 2005.
Matériel et méthode: dessin prospectif, observa-tionnel, non interventionniste.
Pendant le mois de juin 2005, on a recensé les patients critiques hors l’ USI, en visitant quotidiennementles secteurs suivants: récupération anesthésique, les urgen-ces, intermédiaires des 7ème et 8ème étages.
Résultats: 64 patients sont entrés dans l’étude, dont 14 sont admis à l’USI au cours de 24hrs (groupe I); le reste n’y est pas admis ou bien il l’a été mais dans un délai plus long (groupe 2). L’âge a été supérieur dans le groupe 2, sans différences en APACHE II. Du suivi du groupe 2, on a observé un sous groupe qui perd sa condition de critique par l’amélioration ou parce qu’on les a considérés irrécupérables, alors qu’un autre sous groupe garde l’indication d’admission: sous groupe B. Celui-ci doublait la mortalité du groupe 1 (35,7% versus 70,8%, p=0,038) sans différences à l’APACHE II. Une partie du sous groupe B a pu être admis tardivement (3,5 jours) à l’USI: sous groupe T, dont APACHE II à l’admission à l’USI est plus grand que le groupe I (31,5 versus 16, p=0,012). En tout, on a enregistré 271 jours/lit non satisfait, en moyenne neuf lits par jour.
Conclusions: en juin 2005 on a documenté un déficit de lits de Médecine Intensive (MI) à l’ Hôpital de Clínicas. Le groupe qui était admis en moins de 24 heures affichait un âge plus jeune et moins de mortalité. Le groupe qui était admis tardivement, présentait une aggravation documentée. La délibération bioéthique et l’admission précoce de ceux qui ont besoin de MI, sont des éléments fondamentaux dans le processus de l’attention progressive du patient.
Resumo
Objetivos: estudar a demanda de camas críticas no Hospital das Clínicas e o processo de ingresso á unidade de tratamientos intensivos (CTI) em junho de 2005.
Material e método: estudo prospectivo, observacional, não intervencionista.
Durante junho de 2005 se estudaram os pacientes críticos fora da UTI realizando-se visitas diárias nas salas de: recuperação anestésica, emergencia e unidades semi-intensivas no 7º e 8ª andares.
Resultados: ingressaram ao estudo 64 pacientes; 14 ingressaram a UTI em 24 horas (grupo 1), os restantes não ingressaram ou ingressaram em um prazo más longo (grupo 2). A idade foi maior no grupo 2, sem diferenças em Apache II. Do acompanhamento do grupo 2 observou-se um sub-grupo que deixou de ser crítico por melhoria ou por ser considerado como irrecuperável, sendo que outro grupo manteve a indicação de ingresso: subgrupo B. A mortalidade deste grupo era o dobro do grupo 1 (35,7% versus 70,8%, p=0,038) sem diferenças no Apache II. Parte do sub-grupo B pode ingresar mais tarde (3,5 días) à UTI: sub-grupo T, cujo Apache II no ingresso a UTI é maior que o grupo 1 (31,5 versus 16, p=0,012). Foram registrados 271 días/cama não satisfeita, mediana nove camas por dia.
Conclusðes: en junho de 2005 foi registrado um déficit de camas de Medicina Intesiva (MI) no Hospital das Clínicas. O grupo que ingressava em menos de 24 horas apresentava menos idade e mortalidade. O grupo de ingresso depois de 24 horas apresentava um quadro mais grave registrado. A decisão bioética e o ingresso precoce daqueles que necessitam MI, são elementos fundamentais no processo de atenção progressiva do paciente.

Bibliografía
1. Correa H, Rivara D, Cancela M, Hiriart C, Biestro A, Olivera W, et al. CTI Universitario: 25 años. Montevideo: Dos Puntos, 1996: 296 p.
2. Wild C, Narath M. Evaluating and planning ICUs: methods and approaches to differentiate between need and demand. Health Policy 2005; 71(3): 289-301.3. Simchen E, Sprung CL, Galai N, Zitser-Gurevich Y, Bar-Lavi Y, Gurman G, et al. Survival of critically ill patients hospitalized in and out of intensive care units under paucity of intensive care unit beds. Crit Care Med 2004; 32(8): 1654-61.
4. Giordano A, Grecco G, Pittini G, Fariña G, Fischer D, Ribeiro D, et al. La medicina intensiva en el Uruguay antes de la crisis bancaria. Estudio de corte en octubre de 2001. Paciente Crít (Uruguay) 2003; 16(2): 131-42.
5. Reis-Miranda D. The regionalisation of intensive care. Advance Hospital Technology 1990; 4-5.
6. Lyons RA, Wareham K, Hutchings HA, Major E, Ferguson B. Population requirement for adult critical-care beds: a prospective quantitative and qualitative study. Lancet 2000; 355(9204): 595-8.
7. Williams SV. How many intensive care beds are enough? Crit Care Med 1983; 11(6): 412-6.
8. Gracia D. La deliberación moral: el método de la ética clínica. Med Clin (Barc) 2001; 117: 18-23.
9. Higgins TL, McGee WT, Steingrub JS, Rapoport J, Lemeshow S, Teres D. Early indicators of prolonged intensive care unit stay: Impact of illness severity, physician staffing, and pre intensive care unit length of stay. Crit Care Med 2003; 31: 45-51.
10. Nguyen JM, Six P, Parisot R, Antonioli D, Nicolas F, Lombrail P. A universal method for determining intensive care unit bed requirements. Intensive Care Med 2003; 29(5): 849-52.
11. Goldhill DR, Sumner A. Outcome of intensive care patients in a group of British intensive care units. Crit Care Med 1998; 26(8): 1337-45.
12. Goldfrad C, Rowan Consequences of discharges from intensive care at night. Lancet 2000; 355(9210): 1138-42.
13. McPherson K, Metcalfe A. Bed numbers. Inadmissible evidence. Health Serv J 2000; 110(5698): 26-7.