Introducción
El Lupus Eritematoso Sistémico (LES) es una enfermedad inflamatoria crónica, con afectación multisistémica, de etiología desconocida, patogenia autoinmune, con manifestaciones clínicas diversas de acuerdo al órgano o sistema comprometido, presentando episodios de actividad seguido de períodos de remisión 1,2.
Las manifestaciones neuropsiquiátricas del LES (LESNPS) constituyen un amplio espectro de situaciones clínicas, pudiendo presentar compromiso del Sistema Nervioso Central (SNC) y Sistema Nervioso Periférico (SNP). Su prevalencia oscila en torno al 56% (14 - 80%) 3.
Sus manifestaciones suelen aparecer previo o próximo al diagnóstico de LES (28-40%), un 50-60% en el primer año de la enfermedad. Constituye un desafío diagnóstico, sobre todo en pacientes sin diagnóstico previo de LES, pudiendo presentarse de manera aislada o en contexto de manifestaciones de actividad inflamatoria sistémica (40-50%) 4.
El LESNPS genera impacto en el daño acumulado 5,6) determinando, junto a las manifestaciones renales, un peor pronóstico 5,6. Su diagnóstico es de exclusión, siendo fundamental descartar entidades con manifestaciones similares, sobre todo aquellas de etiología infecciosa a nivel del sistema nervioso central. No existe un "patrón oro" para su diagnóstico, actualmente se encuentra en revisión el rol de algunos auto-anticuerpos (Ac), siendo de gran utilidad, aunque no determinante, las técnicas de neuroimagen para establecer su diagnóstico.
Presentamos tres casos de NPSLE asistidos en nuestro Hospital y realizamos una revisión de la literatura.
Casos clínicos
Caso 1. Mujer, 61 años. Presenta un cuadro de 2 meses de evolución caracterizado por cefalea, bradipsiquia, deterioro psicointelectual, astenia, adinamia y adelgazamiento. Dos episodios ictales tónico clónico generalizados. Examen físico: apática, compromiso extrapiramidal de los cuatro miembros, síndrome tónico-frontal. No signología focal neurológica. Tomografía Computada (TC) y Resonancia Magnética (RM) de cráneo: Involución encefálica. Líquido Cefaloraquídeo (LCR): glucosa 0,52 gr/l, proteínas 0,25gr/l, glóbulos rojos 3/mm3, glóbulos blancos 14/mm3. Estudio microbiológico (bacteriológico, virológico y micológico), Adenosín de Aminasa (ADA) y reacción en cadena de la polimerasa para Bacilo de Koch negativos. Urocultivo y Hemocultivo (HC) negativos. VES 110 mm/hora, proteína C reactiva (PCR) 88.3 mg/dl. Linfopenia 700/mm3. Anemia leve. C3 - C4 descendidos. PEF: hipergamaglobulinemia policlonal. Anticuerpos antinucleares (ANA) positivos a títulos de 1/1250. Anticuerpos anti-ADN, anti-Ro, Anti-La, anti RNP y anti-Smith positivos, anti-P-ribosomal negativo. Anticuerpos Antifosfolipídicos negativos. Serología para VIH, VDRL, Hepatitis B y C negativas.
Se plantea que el cuadro clínico es compatible con LESNPS, SLEDAI 14. Se realiza pulsos de Metilprednisolona 1 gr/día intravenoso por 5 días, con buena respuesta y evolución, quedando con Prednisona en pauta descendente, Azatioprina e Hidroxicloroquina.
A 6 meses del episodio índice presentó evolución clínica y humoral favorable, con SLEDAI < 4.
Como complicación aguda, presentó luego del quinto pulso registro febril, desarrollando en los hemocultivos Staphylococcus aureus meticilino-sensible. Recibió antibiótico intravenoso por 14 días con respuesta favorable.
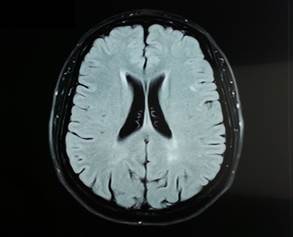
Caso 2. Mujer, 35 años. LES conocido, con manifestaciones cutáneas, articulares y hematológicas previas. Cursando puerperio tardío, comienza con cefalea y trastornos de conducta, constituyendo una psicosis. Examen físico: sin focalidad neurológica. Paraclínica: Linfocitos 800/mm3. C3 - C4 descendidos. VES: 108 mm/hora, PCR: 78 mg/dl, Anti-DNA, Anti.Smith y Anti P Ribosomal positivos. Anticuerpos antifosfolipídicos negativos. RM cráneo: lesiones hiperintensas en T2 y FLAIR a nivel supratentorial bilateral. (Figura 1)
Spect de perfusión cerebral: hipoperfusión leve prefrontral mesial dorsal bilateral. LCR: proteínas 0.64 g/l, gluocosa 0.50 g/l, glóbulos blancos 2/ml, sin glóbulos rojos. Estudio microbiológico (bacteriológico, virológico y micológico), Adenosín de Aminasa y reacción en cadena de la polimerasa para Bacilo de Koch negativos. Serología para VIH, VDRL, Hepatitis B y C negativas.
Se planteó psicosis lúpica, SLEDAI 20. Se realizó pulsos de Metilprednisolona 500 mg intravenoso por día por 3 días y Ciclofosfamida 500 mg cada 15 días por 3 meses totalizando 3 gramos. Buena respuesta y evolución. Continúa con Prednisona en pauta descendente, Azatioprina e Hidroxicloroquina.
A 6 meses del episodio índice presentó evolución clínica y humoral favorable, con SLEDAI < 4.
Caso 3. Mujer, 37 años. LES conocido, con manifestaciones cutáneas y articulares, en tratamiento con hidroxicloroquina. Consulta por cuadro de 2 meses de cefaleas, vértigos objetivos, alteraciones en la marcha con lateralización a izquierda, agregando en la evolución disfagia y disfonía. El día del ingreso alucinaciones visuales. Examen físico: confusa, bradispsíquica, trastornos conductuales, nistagmus horizontal a derecha, parálisis facial izquierda, disfagia y disfonía. Aumento base de sustentación, Signo de Romberg positivo a izquierda, danza tendinosa.
TC cráneo: Imagen secuelar en asta frontal izquierda. RM cráneo: múltiples imágenes de isquemia cerebral recientes y evolucionadas en región supra e infratentorial. Compromiso de tronco encefálico y cerebelo. (Figura 2)
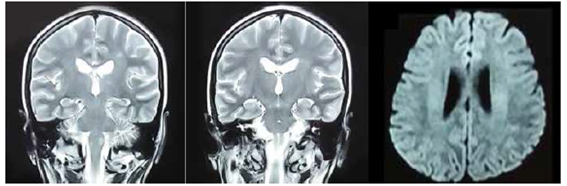
Figura 2: RM cráneo se aprecian múltiples imágenes de isquemia cerebral recientes y evolucionadas en región supratentorial.
LCR: serohemático, normotenso, glucosa 0,73 g/l prot 0,61 g/l, glóbulos blancos 180 (70% PMN)/mm3. Estudio microbiológico (bacteriológico, virológico y micológico), Adenosín deaminasa y reacción en cadena de la polimerasa para Bacilo de Koch negativos. Ecocardiograma transesofágico, Eco-Doppler de vasos de cuello normales. Linfopenia 850/mm3. VES 120mm/h. ANA+ 1/640. Ac anti SM y RNP+ Ac anti DNA+. Complemento descendido. Inhibidor lupico positivo, Anti-cardiolipina y Antiβ2-glicoproteina-1 positivos por encima del percentilo 99, en dos oportunidades, repetidos 12 semanas entre ambas determinaciones. Serología para VIH, VDRL, Hepatitis B y C negativas.
Se planteó Ataque Cerebrovascular (ACV) de fosa posterior siendo expresión de NPSLE y Síndrome Antifosfolípido. SLEDAI 24.
Se realizaron bolos de Metilprednisolona 500mg iv por 3 días, consolidando el tratamiento con Ciclofosfamida 500 mg iv cada 15 días por 3 meses totalizando 3 gramos. En la evolución se continuó con Micofenolato de Mofetilo y Prednisona en pauta descendente.
Por el compromiso vascular se inició anticoagulación en base a HBPM y luego anticoagulantes orales dicumarínicos, con INR objetivo entre 2 y 3, asociado a antiagregantes plaquetarios del tipo de ácido acetil salicílico (AAS) 100mg/día de forma indefinida.
A 6 meses del episodio índice presentó evolución clínica y humoral favorable, con SLEDAI < 4.
Discusión
Presentamos tres casos clínicos de LESNPS, con un perfil clínico diferente. La cefalea es la manifestación más frecuente, aunque inespecífica, constatada en los tres casos. De las manifestaciones mayores, se destacan convulsiones, presentes en el caso 2, la enfermedad cerebrovascular, presente en el caso 3 y las alteraciones psiquiátricas, presentes en los casos 2 y 3 respectivamente. Los trastornos cognitivos y del humor se constatan hasta en 2/3 de los casos, evaluados mediante estudio neuropsicológico, como sucedió en el caso 1 y 3 3.
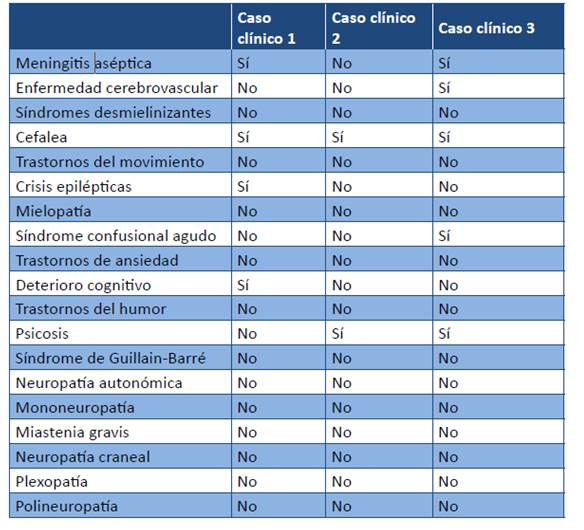
Desde hace ya algunos años se han establecido 19 manifestaciones neurológicas compatibles con LESNPS. Se agrupan en manifestaciones del Sistema Nervioso Central y Periférico.6 Las primeras representan el 90% de los síndromes neurolúpicos, siendo las tres manifestaciones más frecuentes cefalea, depresión y ansiedad y los trastornos neurocognitivos. (Tabla 1).
Tabla 1: Síndromes neuropsiquiátricos del LES, especificando los presentes en los casos clínicos presentados
Como se mencionó previamente, 40% ocurren dentro del primer año de diagnóstico del LES. Por su parte, las manifestaciones incorporadas en los criterios clasificatorios del Colegio Americano de Reumatología del año 1997, psicosis y convulsiones, ocurren en menos del 10% de los casos.6,7
No existe un patrón oro diagnóstico, por lo que el diagnóstico es de exclusión requiriéndose un alto índice de sospecha, debiéndose descartar los diagnósticos diferenciales más prevalentes, en particular causas infecciosas, tóxicas, metabólicas y farmacológicas. Esto es fundamental en pacientes sin diagnóstico de LES como el caso 1, donde asistimos al debut de la enfermedad. En los tres casos se acompañó de actividad inflamatoria sistémica.
Destacamos el rol de los exámenes complementarios en la estrategia diagnóstica y en vistas al seguimiento. Dentro de éstos, la RM de cráneo es el estudio de elección, aunque puede presentarse normal hasta en el 40% de los casos, como el primero presentado 7,8. Los hallazgos típicos consisten en lesiones hiperintensas en T2, subcorticales y en sustancia blanca periventricular, a nivel frontoparietal más frecuentemente, pero pueden afectar cualquier sector del encéfalo (80%) 8. El caso 3 presenta lesiones isquémicas vinculadas a la presencia de anticuerpos antifosfolípidos.
Si bien la utilidad del SPECT de perfusión cerebral ha disminuido en la medida que ha sido sustituido por varios métodos de imagen complementarios y especialmente por la mejora de las técnicas de resonancia magnética, aún puede tener utilidad en el diagnóstico y pronóstico. Su rendimiento es mayor cuanto más severas son las manifestaciones clínicas, alcanzando una sensibilidad de 80-100%. Si la hipoperfusión es mantenida tras inicio de tratamiento predice una menor tasa de respuesta y mayor probabilidad de recaídas 8. En el caso 2 constatamos alteraciones en la topografía descrita.
El PET-TC aporta información anátomo-funcional, diferencia lesiones isquémicas o secuelares (hipometabolismo) de lesiones inflamatorias (hipermetabolismo), útil en el diagnóstico precoz 8.
Es importante analizar los autoanticuerpos de estos pacientes, ya sea los habitualmente asociados al lupus, así como otros que pueden asociarse de manera más específica al LESNPS. Dentro de éstos, se ha estudiado el anticuerpo P Ribosomal, relacionándoselo fundamentalmente con manifestaciones psiquiátricas como psicosis, tal como se observa en el caso 2 9,10. Existe evidencia que sugiere asociación entre los anticuerpos anti-receptor-N-metyl-D-Aspartato (NMDA) con el LESNPS, en particular relacionado con deterioro cognitivo y manifestaciones psiquiátricas, habiéndose comprobado concentraciones elevadas en el líquido cefaloraquídeo de pacientes con
manifestaciones graves 10,11. Estos anticuerpos están presentes en 30% de pacientes con LES, aún sin manifestaciones neuropsiquiátricas. Por el momento su rol no está aclarado en el LESNPS y aún no se encuentran disponibles en nuestro medio. Se plantea una asociación con otros anticuerpos como los Ac.dna en su patogénesis pero esto no ha sido aún documentado en seres humanos.12 Por su parte, los anticuerpos antifosfolípidos (AAF) se asocian a ACV, convulsiones y trastornos del movimiento, siendo positivos en un 20% de los pacientes con LES y en un 40% de los pacientes con LESNPS, como se observa en el caso 3. Así mismo es bien conocida su asociación con las manifestaciones neurológicas focales dentro de las cuales también destaca la mielitis transversa, donde algunos estudios observacionales plantean su presencia hasta en un 70%, vinculando esto a sus propiedades protrombóticas y a la posibilidad de producir obliteración vascular en los territorios medulares afectados. Por otra parte también se ha establecido con cierta certeza la asociación entre estos anticuerpos y el deterioro cognitivo de los pacientes con LES, planteándose la vasculopatía y la microangiopatía como responsables de los síntomas.12
Los hallazgos analíticos aportan información útil, pero es su correlación con el resto de las manifestaciones lo que permite establecer la presencia de LESNPS. Destacamos el rol del estudio del LCR para evidenciar la presencia de un líquido inflamatorio y descartar diagnósticos diferenciales de etiología infecciosa.
El tratamiento implica determinar la naturaleza inflamatoria o vascular de las manifestaciones, si bien frecuentemente no es sencillo diferenciar unas de otras por lo que el tratamiento debe ser combinado. Así mismo podríamos decir que se debe pensar el tratamiento de esta entidad en función de los síntomas que presente cada paciente debido a la gran variabilidad clínica que puede tener esta enfermedad. No obstante y dado que sería demasiado extenso el abordaje de cada síntoma en particular, trataremos de mencionar los más relevantes y vinculados a nuestros casos clínicos. En los casos 1 y 2 predominaban las manifestaciones inflamatorias, mientras que el caso 3 presentaba un compromiso vascular e inflamatorio. El tratamiento con glucocorticoides (GCC) en pulsos intravenosos e inmunosupresores alcanza una respuesta cercana al 50-60%.
El tratamiento habitual consiste en emplear Metilprednisolona asociado a Ciclofosfamida en pulsos como terapia de inducción seguida de otra de mantenimiento en base a inmunosupresores y corticoides en pauta descendente (13 - 17). Las dosis de metilprednisolona y ciclofosfamida varían según el esquema utilizado y la severidad de las manifestaciones, en nuestros casos se siguieron las pautas de la EULAR para el manejo de lupus neuropsiquiátrico.18 En el caso 3 se asoció terapia con anticoagulantes para el tratamiento del Síndrome Antifosfolípido de la paciente, y en la medida que se trata de una manifestación cerebrovascular, del territorio arterial, se asoció aspirina a dosis bajas.18
Es bien sabido que nuestro grupo pregona el uso de terapia en pulsos con Metilprednisolona no superando la dosis acumulada de 1,5 gr, seguidos de dosis de Prednisona no superiores a 30mg/dia durante un mes 15,16. En el caso que no se siguió este esquema, y se emplearon dosis mayores, se observó una bacteriemia, algo bien descrito con el uso de dosis altas de Metilprednisolona.19,20 Por otro lado, se ha reportado asociación entre dosis altas (mayores a 30 mg/día de Prednisona o equivalente) de glucocorticoides con aumento significativo de riesgo relativo de depresión y convulsiones en pacientes con LES.
De igual modo, solemos emplear el esquema de Ciclofosfamida en pulsos quincenales a dosis fijas de 500mg, extrapolando la terapéutica del EUROLUPUS Nephritis Trial y de la estrategia terapéutica largamente probada por el grupo del St. Thomas. La dosis acumulada será variable en función de la respuesta pero suele estar entre 3 y 6 gramos 14,17. Por último, para casos refractarios puede recurrirse al uso de Rituximab o Inmunoglobulinas, con nivel de evidencia modesto aunque convincente21. Así mismo hay descripciones de casos clínicos donde se han utilizado plasmaféresis y transplante de células madres con resultados prometedores 20.
El tratamiento de mantenimiento suele realizarse con Azatioprina o Micofenolato de Mofetilo, asociado a Hidroxicloroquina y la menor dosis posible de glucocorticoides. En relación a estos últimos, es aconsejable llegar a dosis de mantenimiento de Prednisona o equivalente menores o iguales a 5 mg/día dentro de los primeros tres meses de tratamiento.
Por último cabe mencionar el manejo no inmunosupresor de estos pacientes, orientado al tratamiento de la depresión cuando la misma esta presenta, el uso de anticomiciales o antiepilépticos para las crisis ictales, así como los antipsicóticos para el manejo de la psicosis lúpica.
De las complicaciones del tratamiento, destacan las infecciosas, constatada en el caso 1, derivada del uso de dosis altas de MTP. Se reconoce como factores de riesgo el uso de GCC, accesos vasculares, internación prolongada y la enfermedad de base.19,20 La Hidroxicloroquina no puede omitirse nunca puesto que es la piedra angular del tratamiento del Lupus y porque además se ha establecido un rol protector para algunas de estas manifestaciones y eventuales complicaciones 22).
Conclusiones
Si bien se trata de una patología infrecuente, debe ser considerada en el estudio de manifestaciones neuropsiquiátricas de etiología no aclarada. Suele manifestarse con compromiso del Sistema Nervioso Central, con cefalea, trastornos neurocognitivos y ansiedad o depresión. Las manifestaciones ocurren frecuentemente cercanas al diagnóstico del LES. El diagnóstico es de exclusión, debiendo descartarse siempre causas infecciosas. El estudio de elección es la RM, pudiendo ser normal hasta en una 40%. El rol de ciertos auto-anticuerpos es aún controversial.
El tratamiento precoz con pulsos de glucocorticoides, Ciclofosfamida e Hidroxicloroquina es la base para las manifestaciones inflamatorias.
La anticoagulación asociada o no de antiagregación, es la base del tratamiento de las complicaciones isquémicas cuando asocian anticuerpos antifosfolipídicos