Services on Demand
Journal
Article
Related links
Share
Revista Uruguaya de Medicina Interna
Print version ISSN 2393-6797On-line version ISSN 2393-6797
Rev. Urug. Med. Int. vol.1 no.2 Montevideo Aug. 2016
Trabajo original
Cohorte de pacientes con ACV isquémico
-trombolizados y candidatos a trombectomía mecánica- de la Unidad ACV - Hospital de Clínicas
(período marzo 2014-16) - Uruguay
Cohort of patients with ischemic stroke
-
thrombolyzed and thrombectomy mechanically candidates - ACV Unit - Hospital de Clinicas (March period 2014-16) - Uruguay
Dr. Federico Preve Cocco (1)
Asistente de Neurología.
Dr. Andrés Gaye (1)
Prof. Adjunto de Neurología.
Dr H. Jochen Hackembruch (2)
Ex Asistente de Neurología. Asistente de Neurofisiología.
Recibido: 18/6/16 - Aceptado: 6/8/16
Departamento e Institución responsables: (1) Unidad de ACV (Instituto de Neurología - Centro Cardiovascular Universitario), Hospital de Clínicas. Facultad de Medicina. Universidad de la República. Montevideo - Uruguay. (2) Sección de Neuro Epidemiología, Instituto de Neurología, Hospital de Clínicas. Facultad de Medicina. Universidad de la República. Montevideo - Uruguay.
Correspondencia: Dr. Andrés Gaye. Dirección: Av Italia s/n Hospital de Clínicas piso 2 secretaría. Telefax 24871515 int 2404. Correo electrónico: gayeandres@hotmail.com
RESUMEN
Introducción: El ataque cerebrovascular (ACV) es un problema sanitario trascendente en Uruguay. La trombolisis intravenosa, la internación en unidad de ACV y la trombectomía mecánica disminuyen la morbimortalidad y las secuelas en los pacientes con ACV isquémicos hiperagudos (nivel de evidencia IA). El objetivo del estudio es analizar la evolución de los casos de ACV isquémico y trombolizados en la Unidad de ACV del Hospital de Clínicas y valorar la posibilidad de trombectomía mecánica en quienes hubiera estado indicada.
Metodología: Estudio de cohorte observacional y retrospectivo de pacientes que consultaron por ACV isquémico durante el periodo 2014 - 2016 en el Hospital de Clínicas de Montevideo. Se describen variables como: edad, sexo, mecanismo etiopatógenico, tiempo síntoma - aguja, pacientes trombolizados vía endovenosa, cambio en la escala de National Institute of Health Stroke Scale (NIHSS) pos tratamiento, indicación de trombectomía mecánica y mortalidad por subgrupos. Se utilizaron los test de Chi cuadrado, test de Student y el test de Wilcoxon.
Resultados: De los 319 pacientes asistidos con ACV, 68 pacientes fueron trombolizados, con un promedio en la escala de NIHSS a su ingreso de 11,5 puntos, con mejoría clínica significativa y al alta con un NIHSS promedio de 5,5 puntos (Test de Wilcoxon p<0,05). Etiología principal: 34% cardioembolia. Tiempo síntoma aguja promedio: 169 minutos. Mortalidad de los trombolizados 13%. Hemorragia intracraneana no fatal: 4 pacientes (6%). Candidatos a trombectomía 38 pacientes (12%).
Conclusiones: Desde la inauguración de la Unidad de ACV, el porcentaje de trombolisis ha ido en aumento. El tiempo síntoma-aguja es de 169 minutos, comparable con otros estudios. La trombolisis generó un beneficio clínico estadísticamente significativo (p<0,05) en la escala de NIHSS con una reducción promedio de 6 puntos. El porcentaje de candidatos a trombectomía mecánica es de 12% del total de la población asistida con ACV, similar al descrito en la literatura. De acuerdo a dichos hallazgos el Centro Cardio Vascular Universitario (CCVU) y la Unidad de ACV deben continuar como centro de referencia en la materia y complementar con el desarrollo de un área de neurointervencionismo.
Palabras clave: Estudios de cohortes. ACV Uruguay. Trombolisis endovenosa. Trombectomía mecánica.
ABSTRACT
Introduction: Stroke is an important health issue in Uruguay. Intravenous thrombolysis, Stroke Unit care and mechanical thrombectomy reduce morbidity and mortality in patients with hyperacute ischemic stroke (level of evidence IA). The objective of this study is to analyze the evolution of patients treated with intravenous thrombolysis for ischemic stroke in Stroke Unit of Hospital de Clinicas and to assess the possibility of mechanical thrombectomy in whom had been indicated.
Methodology: Observational and retrospective cohort of patients who consulted for Ischemic stroke during the period 2014 - 2016 in the Hospital de Clinicas in Montevideo. Variables like age, sex, etiology, intravenous thrombolysis, symptom to needle time, change in the National Institute of Health Stroke Scale (NIHSS) score post-treatment, indication of mechanical thrombectomy and mortality by subgroups are described. Chi square tests, Student's t test and the Wilcoxon test were used.
Results: Of the 319 patients assisted with stroke, 68 patients were thrombolyzed, the media in the NIHSS at income was 11.5 points, with significant clinical improvement at discharge: NIHSS: 5.5 points (Wilcoxon test p <0.05). Main etiology: 34% cardioembolism. Symptom to needle average time: 169 minutes. Mortality in thrombolysed patients of 13%. Nonfatal intracranial hemorrhage: 4 patients (6%). Candidates for thrombectomy 38 patients (12%).
Conclusions: Since the Stroke Unit is fully working, the percentage of thrombolysis has been increasing. Symptom to needle time is 169 minutes, comparable with other studies. Thrombolysis resulted in a statistically significant clinical benefit (p <0.05) in the NIHSS scale with an average reduction of 6 points. The percentage of mechanical thrombectomy candidates is 12% of the population with stroke, similar to that described in the literature. According to these findings the Centro Cardio Vascular Universitario (CCVU) and Stroke Unit should continue as a Stroke reference center and advance to the development of endovascular treatment.
Keywords: Cohort studies. Stroke Uruguay. Intravenous thrombolysis. Mechanical thrombectomy.
Introducción
El ataque cerebrovascular (ACV) constituye un problema de salud muy prevalente en el mundo. En nuestro país es la segunda causa de muerte luego del infarto agudo de miocardio (IAM)(1) y genera una morbimortalidad importante con costos muy elevados para el sistema sanitario.
Aproximadamente 80% de los ACV son isquémicos (2) y existen tres tratamientos que disminuyen la morbimortalidad en la fase aguda con nivel de evidencia IA: las unidades de ACV (3), la trombolisis intravenosa con activador tisular recombinante del plasminógeno (r-TPA), con una ventana terapéutica de cuatro horas y media desde el inicio de los síntomas (4) y la trombectomía mecánica con criterios de selección precisos con una ventana terapéutica de seis horas desde el inicio de los síntomas (Mr CLEAN – REVASCAT).(5-6)
Las unidades de ACV, independientemente del uso de trombolíticos y de trombectomía, disminuyen la mortalidad, morbilidad y los costos de atención de los pacientes (3).
La introducción del rTPA como terapia de reperfusión cambió el tratamiento agudo del infarto cerebral. La trombolisis ha sido evaluada en estudios controlados randomizados (4,7,8), pool de análisis (8,9) y estudios de monitorización y seguridad. Entre 10% a 25% de los pacientes con ACV isquémicos son candidatos a trombolíticos intravenosos.
La trombolisis intravenosa con r-TPA se aprobó por la Food and Drug Administration (FDA) de Estados Unidos en 1995, luego del estudio pivotal The National Institute of Neurological Disorders and Stroke 2 (NINDS2) (4) con una ventana terapéutica de tres horas. En 2002 es aprobado por la European Medicine Agency (EMA).
El estudio realizado por European Cooperative Acute Stroke Study (ECASS III) (10-12) permitió extender la ventana terapéutica a 4,5 horas.
El beneficio del tratamiento decrece con el tiempo que transcurre desde el comienzo de los síntomas hasta el inicio del rTPA intravenosa incluso dentro de la ventana terapéutica.
El principal riesgo del tratamiento es la hemorragia intracraneal sintomática.
La trombectomía mecánica ha resultado controvertida para el tratamiento del ACV agudo durante mucho tiempo hasta que finalmente en los años 2014 y 2015 dos estudios randomizados (Mr CLEAN y REVASCAT) (5-6) demostraron su eficacia terapéutica y se aprobó su indicación para situaciones específicas en el ACV agudo con una ventana terapéutica de seis horas desde el inicio de los síntomas. (13)
El rTPA se realiza en el Hospital de Clínicas desde 2010 y la trombectomía mecánica aún no puede ser realizada en nuestro centro.
Las nuevas recomendaciones de la ASA/AHA en 2015 basadas en la lectura y revisión sistemática de la literatura muestran nuevas evidencias:
1. Ciertos procedimientos endovasculares han demostrado beneficio clínico en pacientes seleccionados con ataque vascular agudo. Los sistemas de atención deben organizarse para facilitar la posibilidad de este tratamiento. (13)
2. La administración endovenosa rápida del activador tisular del plasminógeno recombinante (r-TPA) a los pacientes apropiados se mantiene como el pilar del tratamiento temprano del ataque cerebrovascular isquémico. (14,15)
3. Si los pacientes elegibles para r-TPA no tienen imagen vascular intracraneana como parte de su evaluación inicial, deben comenzar a recibir el r-TPA antes de ser transportados a la imagen adicional o al procedimiento intravascular. Este enfoque ayuda a minimizar el tiempo de inicio del tratamiento, guía clave de la eficacia del r-TPA.
Esta es la primera serie de pacientes con ACV tratados con trombolíticos desde el inicio de la guardia interna de neurología en la Unidad de ACV del Hospital de Clínicas reportada en nuestro país. Período marzo 2014 – marzo 2016.
Los objetivos de este estudio fueron describir una población de pacientes con ACV isquémico tratados con rTPA, su evolución durante la internación, mortalidad y sus complicaciones en el período marzo 2014 – marzo 2016; y evaluar la potencial terapéutica con trombectomía mecánica en la población asistida en el período en el Hospital de Clínicas (incluyendo la población anteriormente mencionada), de acuerdo al análisis del perfil clínico, tiempo de inicio de los síntomas y criterios estrictos para indicación de dicho procedimiento.
Metodología
Estudio descriptivo, observacional y retrospectivo de cohorte única. Se analizaron todos los pacientes que consultaron desde marzo del 2014 hasta marzo 2016 en el Hospital de Clinicas de Montevideo. Los datos se obtuvieron del registro de pacientes de la Unidad de ACV.
Se utilizaron las siguientes variables de clasificación: valoración clínica inicial: Oxfordshire Community Stroke Project (OXFORD) (16); cuantificación de la severidad clínica: escala de NIHSS ; etiológica: Trial of Org 10172 in Acute Stroke Treatment (TOAST 14).
Los pacientes candidatos a trombolisis intravenosa se seleccionaron por criterios estrictos de inclusión y exclusión aplicados por el neurólogo de guardia de acuerdo al protocolo institucional basado en guías internacionales (4,8,15,17).
Los estudios paraclínicos necesarios para el tratamiento fueron: Tomografía (TC) de cráneo, glicemia capilar; hemograma y crasis (no indispensables para iniciar el tratamiento). Se solicitó la firma del consentimiento informado por parte del paciente o del familiar responsable.
La dosis utilizada de r-TPA fue de 0,9 mg/kg (máximo 90 mg) administrada el 10% en bolo y el 90% restante en bomba de infusión en 60 minutos.
La recepción del paciente y las primeras 6 horas de evolución se desarrollaron en el área de reanimación y en la Unidad de Cuidados Especiales del Departamento de Emergencia. De acuerdo a su nivel de conciencia, complicaciones y la TC de control se trasladaron a la Unidad de ACV o a unidad de tratamiento intensivo (CTI).
Luego de realizado el tratamiento se realizó un estricto control (escala de NIHSS, escala canadiense por profesional de enfermería, controles frecuentes de PA, hemoglucotest [HGT], vigilia y monitorización cardíaca durante las primeras 48 horas). La TC de cráneo de control se realizó dentro de las primeras 24 horas.
Para la selección de pacientes para tratamiento endovenoso con rTPA en agudo y potenciales candidatos a trombectomía mecánica se utiliza la escala clínica de NIHSS e imagenológica de ASPECTS (18-19), que evalúan la gravedad clínica y del compromiso parenquimatoso del cerebro de acuerdo a un score tomográfico que se realiza con un puntaje total de 10 puntos, respectivamente.
La población de pacientes potencialmente candidatos a trombectomía mecánica a través de procedimientos intervencionistas se definió como aquellos que cumplen los siguientes criterios:
a) tiempo de inicio de síntomas menor de 6 horas; b) NIHSS inicial >= 6; c) puntaje de ASPECTS > 6; d) edad entre 18 y 80 años; e) estudio vascular con demostración de oclusión de gran vaso y/u Oxford TACI-POCI-PACI extenso (13,18)
Para las variables cualitativas se utilizaron porcentajes, para las variables cuantitativas se utilizaron medidas de resumen y de dispersión. Para las variables categóricas se estudió la existencia de asociación estadística mediante test de Chi-cuadrado. Para la comparación de medias se utilizó test de Student. Para la comparación de valores pre y postratamiento en la escala de NIHSS se utilizó el test de Wilcoxon. En todos los casos, el nivel de significación fue de α = 0,05.
Resultados
El total de pacientes asistidos en el Hospital de Clínicas con ACV en dicho período fue de 319, de los cuales 68 (21%) recibieron tratamiento con trombolíticos endovenosos. Se analizaron los casos de los 68 de pacientes trombolizados.
El promedio de edad de todos los pacientes con ACV asistido fue de 65 años con un desviación estándar (D.E.) de 13 años (rango 52 - 78 años), mientras que en la población trombolizada fue de 63 años con un D.E. de 12 años (rango 51 - 75 años), sin diferencias significativas (p>0,05 - test de Student). Se realizaron trombolíticos en 44 hombres (59%) y en 24 mujeres (41%).
Con respecto a los factores de riesgo vascular, de los pacientes trombolizados: 78% eran hipertensos, 25% dislipémicos, 12% tenían arritmia como antecedente personal, 28% diabéticos y el tabaquismo estuvo presente en un 40% de los pacientes.
Clínicamente se presentaron como infarto total de la circulación anterior (TACI, 21 pacientes (31%); como infarto parcial de la circulación anterior (PACI) 18 (26,5%); como infarto lacunar (LACI) 19 (28%), y 10 pacientes (14,5%) como infarto de la circulación posterior (POCI).
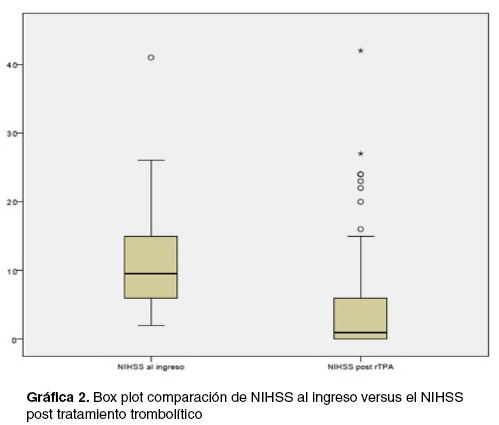
Al ingreso, la media de la escala de NIHSS fue de 11,5 puntos (rango 4,5 – 18,5) y luego de la trombolisis 5,5 puntos (rango 0 – 16,5), siendo dicha diferencia en la escala de NIHSS significativa (test de Wilcoxon, p < 0,05). La mediana al ingreso fue de 9,5 puntos en la escala de NIHSS y post trombolisis NIHSS de 1 punto, siendo esta diferencia significativa (test de Wilcoxon, p < 0,05). (Tabla 1)

A su vez la media inicial de NIHSS del total de la población asistida con ACV en el HC en dicho período fue de 7,6 puntos (rango de 0 – 15,6 puntos), este promedio fue menor con respecto a la media NIHSS inicial de los pacientes trombolizados. Diferencia que fue significativa (p<0.05 - test Wilcoxcon).
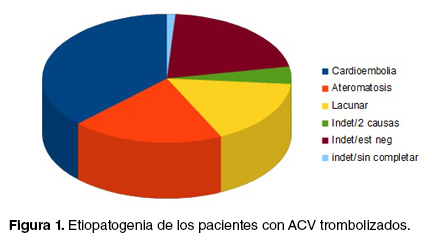
Desde el punto de vista etiopatogénico, 34% fueron cardioembólicos, 18% aterotrombóticos, 15% por enfermedad de pequeño vaso, 27% indeterminados (por estudios negativos 19%, por dos causas 4% y por estudios incompletos 1%). (Gráfico 1)
El tiempo síntoma-aguja (S-A) promedio fue de 169 minutos (2 horas y 49 minutos). Con respecto a la demora de llegada al servicio de emergencia, la media fue de 105 minutos (1hora y 45 minutos). El tiempo desde la llegada al servicio de emergencia y la realización del tratamiento trombolítico (tiempo intrahospitalario o Puerta Aguja -P.A-) fue de 62 minutos.
Durante la internación fallecieron 9 pacientes (13%) del total de los trombolizados. La media en la escala NIHSS inicial de los pacientes fallecidos fue de 19; ninguno de ellos logró reperfusión clínica ni imagenológica. De ellos 5 se presentaron como TACI configurando en 4 casos un infarto silviano total; 3 se presentaron como POCI y 1 como LACI (fallecido por sepsis de origen respiratorio a causa de una neumonía aspirativa).
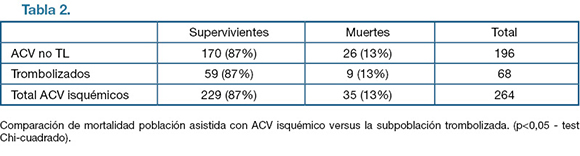
De la población general ingresada con ACV isquémico al Hospital de Clínicas en dicho período (excluyendo ACV hemorrágicos y AIT) la mortalidad es del 13%, resultado igual que el de la población trombolizada. Se concluye que no hay diferencias en la mortalidad entre ambas poblaciones (Chi cuadrado p >0,05). (Tabla 2)
Del total de pacientes trombolizados, un 30% (20) presentaron algún tipo de complicación.
Como complicaciones neurológicas se observaron 4 (6%) hemorragias intracraneanas (HIC), 4 (6%) hipertensión endocraneana (HEC) y 1 (1,5%) reinfarto contralateral. Sólamente 1 (1,5%) de las hemorragias intracraneanas fue sintomática (HICs), de todas formas presentó mejoría del puntaje de NIHSS al alta (4) con respecto al de su ingreso (8). Las otras 3 (4,5%) hemorragias intracraneanas fueron asintomáticas (sin ningún tipo de significación clínica). De los pacientes que se presentaron con HEC, 3 (4,5%) requirieron cirugía decompresiva y 2 (3%) de ellos infartectomía.
Como complicaciones extraneurológicas se observaron 7 (10,5%) neumonías aspirativas, 2 (3%) insuficiencias cardíacas descompensadas, 1 (1,5%) síndrome coronario agudo sin elevación del ST, 1 (1,5%) shock anafiláctico y 1 (1,5%) hemorragia extracraneana (hematoma retroocular). De las neumonías aspirativas 2 fallecieron (3%).
Los pacientes trombolizados permanecieron internados en la Unidad de ACV un promedio de 3,4 días D.E. de 2,7 días (rango 0,7 – 6,1) y una estadía total media en el hospital de 15 días. Del total de pacientes trombolizados en el período ingresaron 58 (87%) a la Unidad de ACV. Se derivaron solamente 8 pacientes (12%) a CTI.
Del total de pacientes asistidos en dicho período marzo 2014-2016 (319 pacientes), 146 (44%) arribaron al servicio de emergencia antes de las 6 horas de inicio de los síntomas, 89 de estos presentaron un NIHSS >= 6. De dicho subgrupo (< 6hrs y NIHSS >= 6) y descartando los ACV hemorrágicos, los trombolizados, lacunares constatados en diferido y mayores de 80 años, hubieran sido candidatos a trombectomía mecánica 21 pacientes. De esos 21 pacientes fueron clasificados según OXFORD, 11 TACI (NIHSS promedio de 19 puntos, 5 fallecieron) – 2 POCI (ambos fallecidos, NIHSS promedio de 21 puntos) – 3 PACI (NIHSS promedio de 14 puntos, 2 de los cuales fallecieron).
Del total de trombolizados, cabe destacar que 17 (un 25% de los trombolizados) hubieran sido candidatos a dicho procedimiento por no presentar mejoría clínica inicial con rTPA. Dichos pacientes fueron, clasificados según OXFORD, 13 TACI (NIHSS promedio de 19 puntos, 4 de ellos fallecieron) – 3 POCI (todos fallecidos con NIHSS promedio de 23 puntos) – 1 PACI (NIHSS de 13 puntos sin mejoría inicial).
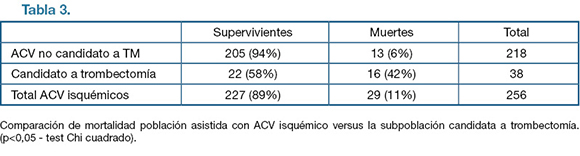
En definitiva, destacamos que de los 319 pacientes asistidos en el Hospital de Clínicas en el período mencionado, 38 pacientes (12%) hubieran sido candidatos a trombectomía mecánica (si hubiera estado disponible), 17 de ellos trombolizados y 21 no trombolizados (6 por llegar luego de las 4,5 horas y el resto por contraindicaciones para rTPA). La mortalidad global de esos pacientes fue de 42%, proporción mayor que la población general ingresada por ACV isquémico. Diferencia estadísticamente significativa (p < 0.05 – test Chi cuadrado). (Tabla 3)
Discusión
Las características basales (edad, género y FR para ECV) de la población trombolizada no difiere en forma significativa en cuanto a la población total de ACV de la Unidad de ACV analizada por C. Camejo y colaboradores en la RMU. (20)
Los pacientes trombolizados tienen una gravedad clínica inicial mayor que los no trombolizados [media de NIHSS más alto de 11,5 puntos en trombolizados versus NIHSS 7,5 puntos en no trombolizados (p<0,05, test de Wilcoxon); y mayor proporción de TACI], a pesar de lo cual su evolución fue globalmente buena luego del tratamiento trombolítico instaurado, con un descenso significativo del NIHSS (mediana al ingreso de NIHSS 9,5 versus 1 punto post tratamiento). A su vez, la moda (mayoría de los pacientes) del NIHSS al ingreso de los TL fue de 7 puntos (9 pacientes) y al alta de 0 punto (23 pacientes), o sea que 23 pacientes se fueron de alta asintomáticos según valoración con escala de NIHSS. Cabe mencionar que la mayoría de los pacientes fallecidos fueron los que presentaron NIHSS inicial más alto (TACI) o presentaban síntomas de la circulación posterior (POCI). (Gráfico 2)
A su vez, esta mayor gravedad inicial se refleja en el hecho que un 25% de los pacientes TL hubieran sido candidatos a TM (mientras que el porcentaje de TM en el total de la población con ACV hubiera sido de 12%).
La etiología del evento fue principalmente cardioembólica. Esta proporción es mayor que en la población general de ACV. Dado que los ACV cardioembólicos suelen ser más graves, podría explicar la concordancia con el mayor NIHSS inicial en la sub-población trombolizada.
El porcentaje de pacientes trombolizados/total de ACV asistidos ha tenido un ascenso sostenido desde el inicio de la utilización de los trombolíticos por el equipo de la Unidad ACV en el Hospital de Clínicas (julio 2010) 2,4%; 9%; 15,6%; 16% y 21% (2010 a 2014-15 respectivamente). Actualmente el porcentaje de pacientes trombolizados ronda el máximo descrito en la literatura mundial; se debe considerar que somos un hospital de referencia para ACV hiperagudo (sesgo de selección), por lo que esta cifra no representa la realidad nacional.
Los tiempos S-A son buenos, mejores incluso que los publicados en el sector público de Chile (15) y creemos se debe principalmente al trabajo realizado en el sector prehospitalario, que es de buena calidad en nuestro país. También el tiempo P-A es bueno (62 minutos) y casi idéntico al recomendado por la AHA-stroke (60 minutos). De todas formas, pensamos que puede ser mejorable y de ser así, tendría impacto directo en el pronóstico del paciente.
La mortalidad de la sub-población trombolizada es comparable a la de la población general que ingresa por ACV (p>0,05, test Chi cuadrado). Este hecho es similar al ya descrito en cuanto a que el tratamiento trombolítico no afecta la mortalidad en forma significativa, aunque sí mejora significativamente el pronóstico funcional entre los supervivientes. Es conveniente aclarar un hecho no menor que es que la sub-población de trombolizados tiene mayor gravedad inicial que la población general con ACV.
El mayor componente de mortalidad los llevan los infartos cerebrales por oclusión de gran vaso, ya de por si con menor posibilidades de reperfusión con trombolisis sistémica; y a los cuales la trombectomía mecánica puede beneficiar en mayor medida.
La complicación más grave (HICs) se dio en un porcentaje de pacientes muy bajo, que no empeoró la clínica neurológica aun utilizando la definición más estricta de peoría clínica (NINDS). Este porcentaje es menor que lo internacionalmente reportado y ha bajado drásticamente desde la instauración de la guardia neurológica interna en la Unidad ACV (UACV). Creemos que la adecuada selección del paciente y el mejor control post trombolisis es responsable de esta baja tasa de sangrados.
El porcentaje de neumonías aspirativas es alto a pesar del control estricto y manejo de la disfagia en la UACV, lo que lleva a la interrogante de si el protocolo de evaluación y manejo de la disfagia es el adecuado. Creemos necesario revisar y actualizar el manejo de la disfagia en agudo para prevenir con mayor eficacia dicha complicación.
El promedio de días de internación en UACV es bajo y entra dentro del objetivo planteado a nivel internacional de estadías entre 3 a 5 días, lo que evidencia un manejo eficiente en el control y estudios paraclínicos realizados.
Sólo 1 de cada 10 pacientes trombolizados requirieron ingreso a CTI, lo que muestra de hecho que el ingreso de todas las personas trombolizadas a CTI no sólo aumenta en forma innecesaria el gasto sanitario, sino que expone a los pacientes a más complicaciones (sobre todo infecciosas pero también vinculadas al retraso de la fisioterapia e inmovilidad).
Se realizó una estimación de candidatos a trombectomía mecánica con un criterio amplio, incluyendo no sólo las indicaciones IA-AHA/ASA. Se incluyeron también a los pacientes que aunque no cumplieran dichas indicaciones, se hubieran razonablemente beneficiado del procedimiento: indicación II. Si solamente se hubieran incluido los pacientes con indicación IA, el porcentaje hubiera sido menor, pero la realidad asistencial hace que en ciertos pacientes (por ejemplo: oclusión basilar) haya que actuar con un nivel de evidencia menor.
Una debilidad del estudio es que recién en mayo de 2015 se empezaron a realizar en forma sistematizada estudios vasculares (angio TC a todos los candidatos a TM), por lo que muchas veces la oclusión de gran vaso no estaba demostrada. De todas formas este hecho era sugerido con contundencia por la presentación clínica en casi todos los pacientes candidatos. En la actualidad dicho estudio vascular es sistemático.
El hecho de que un 25% de los trombolizados sean candidatos a trombectomía mecánica sucesiva a la trombolisis concuerda con la opinión de expertos en el tema (se refiere de entre 15-25% de candidatos a trombectomía dentro de los trombolizados). Creemos que estamos en los limites superiores dada la mayor gravedad inicial de los pacientes trombolizados de nuestra Unidad.
Dentro de los no trombolizados candidatos a TM, la mayoría fueron por contraindicaiones para recibir trombolisis endovenosa, y solo 6 de ellos por llegar entre las 4,5-6 horas de iniciados los síntomas. El acceso de pacientes al tratamiento en este último tramo horario se puede aumentar incrementando las campañas para la consulta precoz, y podría extenderse la ventana de utilizar técnicas multimodales que evalúen penumbra isquémica favorable.
Es importante recordar, que al igual que para la trombolisis endovenosa, el porcentaje estimado de potenciales candidatos a trombectomía mecánica de 12% es calculado en el contexto de un centro de referencia para ACV hiperagudo (sesgo de selección), por lo que no sería correcto extrapolarlo a la población general nacional de pacientes con ACV.
Como era de esperar, la mortalidad en este grupo de pacientes muy graves fue de 42%, significativamente mayor que la población total de ACV y de trombolizados., lo que hace que a pesar de ser un grupo cuantitativamente menor de pacientes, el impacto del neurointervencionismo puede ser alto.
Con estos resultados de la cohorte de pacientes asistidos por el equipo de ACV del Hospital de Clínicas estimamos una cantidad mensual de trombectomías mecánicas de 1,6 procedimientos por mes, número relativamente bajo a pesar de contar con una población de referencia de 250.000 usuarios del H. de Clínicas - ASSE. Esto, sumado a las características favorables de la organización y profesionalización de la atención del ACV en el Hospital de Clínicas, consolidado como centro de referencia nacional en la materia, hace que sea razonable la realización de estas técnicas allí para todo el subsector público de salud de Montevideo y área metropolitana (aproximadamente 600.000 usuarios: ASSE, HC, Sanidad policial, militar y BPS); lo que estima un incremento de más de el doble de procedimientos potenciales mensuales (3,8 trombectomías por mes).
A su vez si la población referenciada para ACV aumenta de 250.000 a 600.000 usuarios, el número de pacientes trombolizados anualmente pasaría de 34 a 82 aproximadamente, con un claro beneficio para los usuarios allí asistidos integralmente en un centro de referencia nacional de ACV.
Cabe mencionar de forma destacada que la realización de trombectomía mecánica sin: un equipo interdisciplinario de referencia y con experiencia en la materia, una unidad de ACV con funcionamientos protocolizados, la realización de los estudios necesarios en tiempo y forma, el sistema pre hospitalario coordinado, la correcta selección de candidatos, el abordaje neurológico e interdisciplinario, y la realización de trombolisis endovenosa, no es recomendable y no se obtendrían los mayores beneficios posibles de la técnica; que debe incluirse de forma sistematizada en un centro de referencia en la materia.
Bibliografía
1. Uruguay. Comisión Honoraria para la Salud Cardiovascular. Área de Epidemiología y Estadística. Mortalidad por enfermedades cardiovasculares en el Uruguay 2008. Montevideo: CHSC, 2010.
2. Castillo J, Zarranz JJ, Larracoechea J. Enfermedades vasculares cerebrales. En: Zarranz JJ. Neurología. 3 ed. Madrid: Elsevier Science, 2004. p. 357-435.
3. Govan L, Langhorne P, Weir CJ; Stroke Unit Trialists Collaboration. Does the prevention of complications explain the survival benefit of organized inpatient (stroke unit) care?: further analysis of a systematic review. Stroke 2007; 38(9):2536-40.
4. The National Institute of Neurological Disorders and Stroke rt-PA Stroke Study Group. Tissue plasminogen activator for acute ischemic stroke. N Engl J Med 1995; 333(24):1581-7.
5. Berkhemer OA, Fransen PS, Beumer D, van den Berg LA, Lingsma HF, Yoo AJ, et al. A randomized trial of intraarterial treatment for acute ischemic stroke. N Engl J Med. 2015; 372(1):11-20.
6. Jovin TG, Chamorro A, Cobo E, de Miquel MA, Molina CA, Rovira A, et al. Thrombectomy within 8 hours after symptom onset in ischemic stroke. N Engl J Med. 2015;372:2296-306.
7. Hacke W, Kaste M, Fieschi C, Toni D, Lesaffre E, von Kummer R, et al. Intravenous thrombolysis with recombinant tissue plasminogen activator for acute hemispheric stroke. The European Cooperative Acute Stroke Study (ECASS). JAMA 1995; 274(13):1017-25.
8. Hacke W, Kaste M, Fieschi C, von Kummer R, Davalos A, Meier D, et al. Randomised double-blind placebo-controlled trial of thrombolytic therapy with intravenous alteplase in acute ischaemic stroke (ECASS II). Second European-Australasian Acute Stroke Study Investigators. Lancet 1998; 352(9136):1245-51.
9. Hacke W, Donnan G, Fieschi C, Kaste M, von Kummer R, Broderick JP, et al Association of outcome with early stroke treatment: pooled analysis of ATLANTIS, ECASS, and NINDS rt-PA stroke trials. Lancet 2004; 363(9411):768-74.
10. Lees KR, Bluhmki E, von Kummer R, Brott TG, Toni D, Grotta JC, et al. Time to treatment with intravenous alteplase and outcome in stroke: an updated pooled analysis of ECASS, ATLANTIS, NINDS, and EPITHET trials. Lancet 2010; 375(9727):1695-703.
11. Del Zoppo GJ, Saver JL, Jauch EC, Adams HP Jr. Expansion of the time window for treatment of acute ischemic stroke with intravenous tissue plasminogen activator: a science advisory from the American Heart Association/American Stroke Association. Stroke 2009; 40(8):2945-8.
12. Hacke W, Kaste M, Bluhmki E, Brozman M, Dávalos A, Guidetti D, et al. Thrombolysis with alteplase 3 to 4.5 hours after acute ischemic stroke. N Engl J Med 2008; 359(13):1317-29.
13. Powers WJ, Derdeyn CP, Biller J, Coffey CS, Hoh BL, Jauch EC, et al. 2015 American Heart Association/American Stroke Association Focused Update of the 2013 Guidelines for the Early Management of Patients With Acute Ischemic Stroke Regarding Endovascular Treatment: A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association. Stroke. 2015; 46(10):3020-35.
14. Wahlgren N, Ahmed N, Dávalos A, Ford GA, Grond M, Hacke W, et al. Thrombolysis with alteplase for acute ischaemic stroke in the Safe Implementation of Thrombolysis in Stroke-Monitoring Study (SITS-MOST): an observational study. Lancet 2007; 369(9558):275-82.
15. Figueroa Reyes T, Sáez D, Mansilla E, Sánchez R, Nogales Gaete J, Delgado I. Experiencia de trombolisis sistematizada en infarto cerebral agudo en un hospital público de Chile. Rev Med Chile 2011; 139(9):1118-27.
16. Adams HP Jr, Bendixen BH, Kappelle LJ, Biller J, Love BB, Gordon DL, et al. Classification of subtype of acute ischemic stroke, definitions for use in a multicenter clinical trial, TOAST: Trial of Org 10172 in Acute Stroke Treatment. Stroke 1993; 24(1):35-41.
17. Wardlaw JM, Dennis MS, Lindley RI, Sellar RJ, Warlow CP. The validity of a simple clinical classification of acute ischaemic stroke. J Neurol 1996; 243(3):274-9.
18. Jauch EC, Saver JL, Adams HP Jr, Bruno A, Connors JJ, Demaerschalk BM,et al. Guidelines for the early management of patients with acute ischemic stroke: a guideline for healthcare professionals from the American Heart Association/American Stroke Association. Stroke. 2013; 44:870-947.
19. Pexman JH, Barber PA, Hill MD, Sevick RJ, Demchuk AM, Hudon ME, et al. Use of the Alberta Stroke Program Early CT Score (ASPECTS) for assessing CT scans in patients with acute stroke. AJNR Am J Neuroradiol. 2001;22(8):1534-42.
20. Camejo C, Legnani C, Gaye A, Arcieri B, Brumett F, Castro L, et al. Unidad de ACV en el Hospital de Clínicas: comportamiento clínico-epidemiológico de los pacientes con ACV (2007-2012). Arch Med Int. 2015; 37(1):30-35.














