Introducción
La neuro artropatía o enfermedad de Charcot (NAC) es una enfermedad sistémica destructiva que genera cambios patológicos en el sistema músculo esquelético, causando fracturas, luxaciones y deformidades con riesgo de ulceración e infección, que comprometen entre otros al pie y tobillo.
Una causa habitual de NAC es la diabetes mellitus. Dicha enfermedad en los pacientes diabéticos crea un impacto muy negativo en su calidad de vida, llevando a discapacidad y carga económica de los sistemas de salud.1) La morbilidad atribuible al pie diabético puede dividirse en tres categorías:
Una de las causas más comunes de hospitalización del diabético es la úlcera o la infección del pie.2,3
Una vez que ocurre una úlcera en el pie o una infección, el riesgo de amputación de miembros inferiores (MMII) se incrementa por 8 y a los dos años de dicha amputación el 36% habrá muerto3,4,5
La mayoría de las úlceras ocurren con estado vascular aceptable, aunque aquellos pacientes con estado vascular comprometido evolucionan peor. Para Pinzur2 el mayor enemigo para la instalación de las complicaciones sería la neuropatía.
Entre un 60 y 70% de personas con diabetes tiene formas moderadas o severas de daño del sistema nervioso, lo que incluye dolor o alteración de sensibilidad en las manos o pies; las formas severas de neuropatía periférica son el principal contribuyente a las amputaciones de miembros inferiores (MMII).2
El objetivo principal fue conocer si hubo reconsultas en una población de diabéticos con NAC previamente tratados por ésta. Conocer las causas de las reconsultas es importante, pues permite observar si estas últimas fueron porque instalaron una complicación vinculada a una secuela de artropatía o por el avance de una deformidad osteoarticular. De esa manera se pueden plantear otras conductas terapéuticas tendientes a evitarlas o adoptar tratamientos derivados de investigaciones efectuadas en contextos diferentes, aportando conocimiento a lo que ya se sabe del tema.
Como objetivos específicos se plantea observar y registrar qué lesiones neuroartropáticas tuvieron los pacientes, basados en la topografía lesional de acuerdo a la clasificación de Sanders y Frickberg7; constatar la existencia de polineuropatía y arteriopatia de miembros inferiores; indagar a qué tratamiento fueron sometidos al inicio de la enfermedad; conocer cómo se trataron en las reconsultas y por cuánto tiempo, y analizar si se obtuvo un pie plantígrado, estable, capaz de utilizar un calzado y libre de lesiones. Por último, sugerir estrategias de tratamiento ventajosas que optimicen los resultados en pacientes de riesgo.
Materiales y métodos.
Se realiza un proceso de investigación cuantitativo, observacional, retrospectivo, mediante recopilación de información de las bases de datos de un centro de tercer nivel de salud hospitalario de Montevideo - Uruguay, donde existe la unidad de atención de pacientes con pie diabético, integrado por un equipo multidisciplinario, ortopedista dedicado a la patología del pie y entrenado específicamente en dicha patología, diabetólogo, podólogo y cirujano vascular .
Se trató de un instrumento de obtención de datos confiable (los datos correspondían a los obtenidos por médicos entrenados y subespecializados en la patología del pie de pacientes diabéticos), por tanto tambien válido y objetivo.
Se recogieron los datos del mismo modo que otras series ya publicadas (validez de constructo) 8,9,10
Se obtuvo la autorización del Comité de Etica del centro y consentimiento informado a los pacientes participantes.
Como criterios de inclusión se establecieron:
- que el paciente fuera diabético basado en los criterios diagnósticos de la Asociación Americana de Diabetología 11
- presentar polineuropatía (PNP) en los MMII;
- diagnóstico de NAC entre enero de 2014 y enero de 2018, por lo tanto tenían por lo menos un año de evolución al inicio de esta investigación que abarcó los primeros cinco meses del año 2019;
- no haber tenido NAC previamente por otra causa (se descartó un caso de enfermedad de Hansen);
- la NAC debía estar en fase inactiva (grado 3 de la clasificación de Eichenholtz 12)
La fase inactiva se determina clínicamente por: ausencia de rubor, de edema y de aumento de temperatura cutánea y radiológicamente por consolidación ósea del proceso neuroartropático. Se excluyen los pacientes fallecidos durante el proceso de tratamiento por causas no relacionadas con el mismo o con la enfermedad diabética y sus complicaciones.
Se confeccionó un formulario para cada paciente (formulario 1, ver anexo) en el que se recogieron los datos de los registros de las historias clínicas y de la observación de la imagenología de cada uno de ellos (radiografías simples con enfoques de frente y de perfil de cuello de pie y pie).
De aquellos que aún estaban en tratamiento y presentaban lesiones cutáneas al momento de la revisión, se obtuvieron imágenes fotográficas, previo consentimiento.
En cada paciente la NAC se evaluó clínica y radiológicamente por el mismo técnico (dichos datos surgen de las historias clínicas). En el análisis clínico se tuvo en cuenta la topografia lesional, las secuelas morfológicas y las lesiones en piel. En cuanto al análisis radiológico se utilizó la Clasificación de Sanders y Frykberg7) para la topografia de la lesión artropática y el estadio radiológico se evaluó según la clasificacion de Eichenholtz.12
La PNP fue valorada clínicamente, por el test de monofilamento de Semmes-Weinstein, la obtención de reflejo aquiliano y la exploración de sensibilidad vibratoria mediante diapazón 128Hz.
La enfermedad vascular periférica fue evaluada por especialista Cirujano vascular mediante la exploración de los pulsos periféricos de los MMII, la oximetría, el índice tobillo brazo (ankle braquial index ABI) y estudio Doppler arterial.
Se analizó específicamente el tipo de tratamiento a que fueron sometidos inicialmente y si tuvieron re consultas una vez finalizado el tratamiento inicial. Además se evaluó cual fue tratamiento en las re consultas y si el mismo fue por secuelas o por nuevas lesiones no vinculadas a la original.
Análisis
Para la realización del análisis estadístico y la obtención de resultados se utilizó Minitab 17TM software.
El motivo de re consulta se definió como variable dependiente y se mencionan a continuación:
-la presencia de úlcera o re-ulceración (definida como nueva lesión luego de la curación por
epitelizacion completa de una lesión previa);
-recurrencia crónica de la úlcera, es decir reaparición de la úlcera en un mismo lugar;
-hospitalización por causas vinculadas a la lesión original, infección, amputación mayor, procedimientos quirúrgicos complementarios tales como alargamientos tendinosos, limpiezas quirúrgicas o necrectomías e injerto de partes blandas;
- necesidad de recomenzar un nuevo tratamiento por nuevo diagnóstico de Charcot.
En cuanto a las cirugías realizadas fueron agrupadas de la siguiente forma:
a) pacientes que tuvieron infección con abscesos profundos o compromiso óseo a los que se les
realizó limpieza quirúrgica;
b) pacientes que tuvieron úlceras recurrentes no infectadas en prominencias óseas de pies clínicamente estables a los que se les realizó exostectomía de la prominencia ósea;
c) pacientes que tuvieron úlceras recurrentes en pies clínicamente inestables o deformidades no controlables a los que se les realizó artrodesis;
d) pacientes que tuvieron infección profunda extensa proveniente del pie, no controlable y con riesgo vital por infección generalizada, a los que se les realizó amputación.
Se identifican otros procedimientos de tratamiento no quirúrgico a los que fueron sometidos los pacientes como ser tratamiento de las úlceras a aquellos que la presentaban, mediante resecado de callosidades, prescripción de tratamiento para higiene y cuidado local de las úlceras y antibiótico terapia.
Resultados
Se incluyeron 22 casos, realizándose la evaluación de los pacientes con diagnóstico de NAC entre los años 2014 y 2018, siendo el tiempo de evolución mínimo desde dicho diagnóstico de 12 meses al momento de la revisión (promedio 31, máximo 48, mínimo 12) con 100% de seguimiento para los 22 casos al momento de finalizado el estudio.
Se obtuvieron datos demográficos que se citan en la Tabla 1.
Tabla 1: Datos demográficos
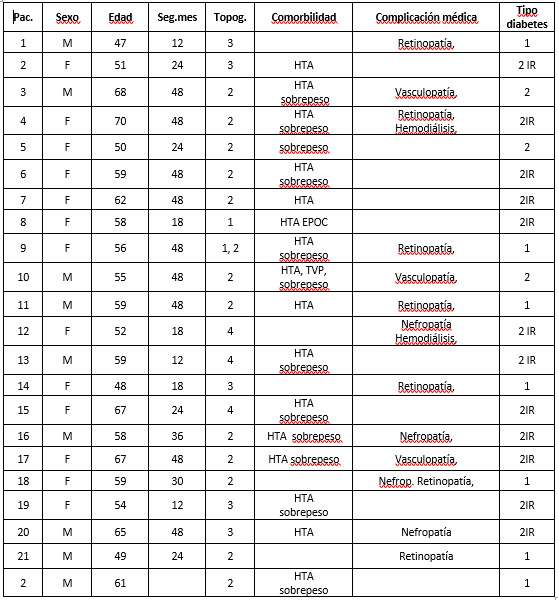
F: femenino; M: masculino; HTA: hipertensión arterial; EPOC enfermedad pulmonar obstructiva crónica; IR insulino requirente. Elaboración propia.
De los pacientes incluidos, la edad promedio fue de 56 años (máximo de 70 años y mínimo de 48 años) y el sexo predominante fue femenino (14 mujeres y 8 hombres). No hubo fallecidos en el transcurso del estudio.
El tipo de diabetes predominante fue tipo 2 insulino requirente en 12 casos, (diabetes Tipo 1 en 7 casos y Tipo 2 sin requerimiento de insulina 3 casos). La comorbilidad más frecuente fue la hipertensión arterial con 12 casos y las complicaciones vinculadas a su diabetes fuera de las complicaciones en el pie fueron la retinopatía en 7 casos y la polineuropatía de miembros inferiores en 22 casos. (Ver figuras 1 y 2).
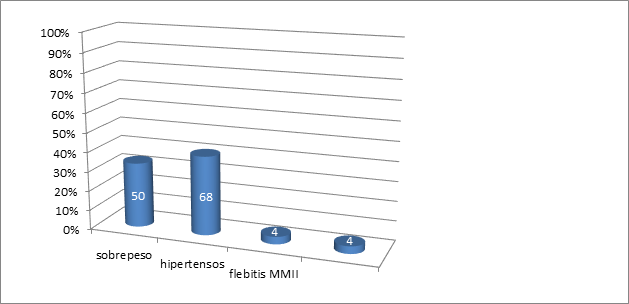
Figura 1: Número y porcentaje de casos con comorbilidades en la población total de pacientes con polineuropatía diabética incluidos.
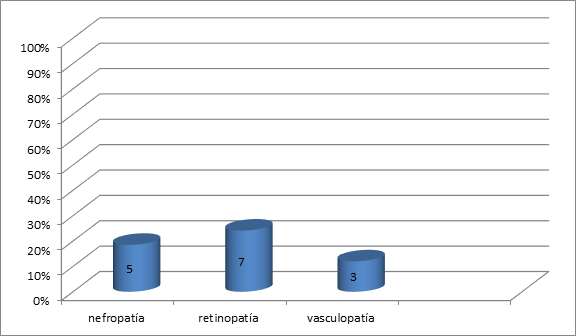
Figura 2: Número y porcentaje de complicaciones en pacientes con diabetes y polineuropatía en la población estudiada.
Dentro de los objetivos generales del estudio nos planteamos saber si los pacientes reconsultaban.
De los 22 pacientes hubo 14 que reconsultaron (63% de la población en estudio), por la existencia de secuelas de neuroartropatía que generaron úlceras en 13 casos y por progresión de la enfermedad con inestabilidad en dos casos.
Todos los pacientes presentaban polineuropatía de miembros inferiores y en tres casos arteriopatía obstructiva, si bien ninguno requirió revascularización.
De los objetivos específicos planteados, se obtuvo que la topografia más frecuente de NAC fue de acuerdo a la Clasificacion de Sanders y Frikberg7 tipo 1 en 2 casos, tipo 2 en 12 casos, tipo 3 en 5 casos y tipo 4 en 3. Por otro lado en 1 caso se observó más de una topografia y sucesiva.
Analizando la consulta inicial no hubo pacientes captados en forma precoz (1 de la clasificación de Eichenholz12). Fueron captados en estadio 2 y 3, y los cuatro que no recibieron tratamiento inicial corresponden al estadio 3 al momento de su captación.
En cuanto al tratamiento inicial realizado, fue mayoritariamente YCT (yeso de contacto total en 18 casos) seguido de férula CROW (Charcot Restraint Orthotic Walker). No pudimos obtener de los registros la comprobación del cumplimiento estricto de no apoyo por parte de los pacientes, no figuraba en los mismos, si bien figuraba la indicación médica.
Solo en cuatro casos no se hizo tratamiento en fase aguda porque pasaron desapercibidos. Por otra parte existe un caso, donde el paciente fue amputado luego del yeso por incapacidad de controlar la inestabilidad de la lesión; por tener lesiones cutáneas e infección profunda no controlada.
Los pacientes que usaban ortesis y zapato adecuado luego del primer tratamiento fueron menos de la mitad (10 de los 22 pacientes).
Los tratamientos en las reconsultas fueron en 12 casos YCT, asociándose otros procedimientos en 9 casos.
No se incluyen los datos de tratamientos complementarios, tales como tratamientos podológicos resección de callosidades plantares, tratamiento antibioticoterápico, uso de apósitos especiales para el tratamiento de úlceras o descargas con ortesis o zapatos especiales, dado que en muchos pacientes había falta de estos datos en los registros de sus historias clínicas.
Aquellos casos en los que se asoció YCT más procedimientos quirúrgicos fueron todos para tratamiento de úlceras y posteriormente gestos quirúrgicos complementarios tales como exostectomía, amputaciones menores, necrectomía, atrodesis, tenotomía de tendón de Aquiles y plastia de dedos.
El porcentaje de pacientes que tuvieron reulceración y cirugías complementarias en este estudio fue 59%.
A su vez, el porcentaje de pacientes que debieron repetir el uso de YCT fue 54% y el de amputados fue 9%. (Ver Tabla 2).
Tabla 2: Tratamientos realizados en la cohorte de pacientes incluidos.
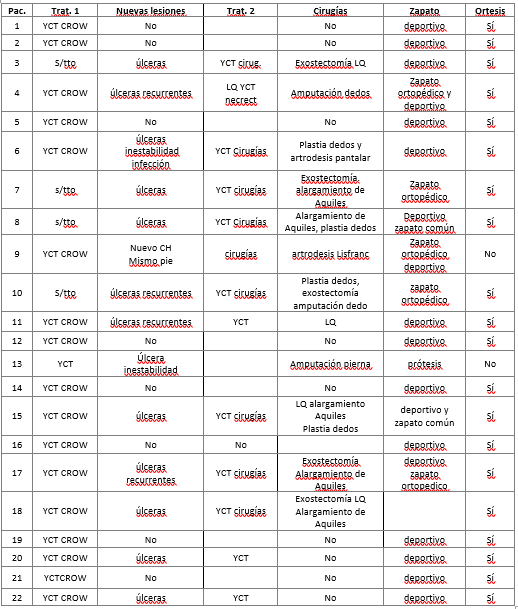
Trat: tratamiento / YCT: yeso de contacto total / CROW: férula Crow / LQ: limpieza quirúrgica Necrect: necrectomía. Autoría propia.
Tratamientos
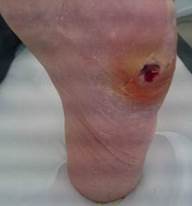
La presencia de úlcera se encontró en 13 casos. Más de la mitad de los pacientes tuvieron nuevas lesiones en la piel, en área de cuboides, medio pie, base de quinto metatarsiano, hallux y maléolo externo. (Ver figuras 3 y 4). La presencia de úlcera recidivante se encontró en 4 casos.
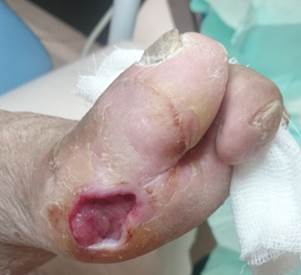
Figura 4: Lesión bajo cabeza de primer metatarsiano. Deformación en valgo severo de hallux, secuela de pie en mecedora.
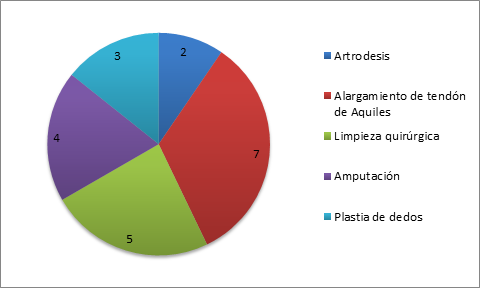
En cuanto a los procedimientos quirúrgicos complementarios fueron 21 procedimientos en 12 pacientes. Hubo cuatro casos de pacientes a los que se les amputaron dedos del pie por infección secundaria a deformaciones e intolerancia al calzado.
En cuanto al tipo y número de procedimientos quirúrgicos remitimos al lector observar la figura 5.
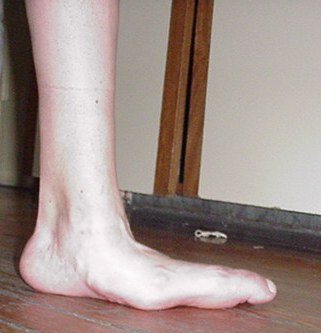
Se requirió de hospitalización en 13 casos. Por otro lado, dos de los pacientes presentaban al final del seguimiento lesiones persistentes y en un caso deformación mayor con pie no plantígrado con varo de talón y supinación rígida severa. (Ver figuras 6 y 7)
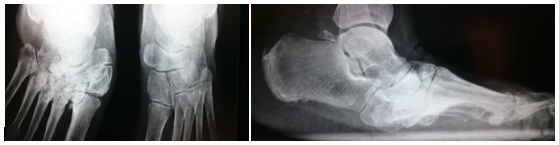
Figura 7: Rx simple frente y perfil del paciente de figura 6. Secuela de NAC en articulación de Lisfranc. Pie en mecedora con desestructuración de la anatomía normal de articulación tarso metatarsiana con piezas óseas desplazadas hacia la planta del pie. Observar el equino de retropie severo.
Al final de la revisión, todos usaban zapato deportivo o zapato especial para diabéticos, excepto el amputado en pierna que estaba equipado con prótesis. De los 21 restantes ninguno requirió el uso de ortesis tobillo pie. (Ver figura 8). La mayoría usan ortesis tipo plantar dentro del calzado (20 casos).

Figura 8: Ortesis con descarga en área de primer metatarsiano y área de complemento distal para evitar lesiones en dedos menores y relleno en zona de áreas amputadas.
De los cuatro pacientes que se captaron en fase tardía inicialmente, dos presentaron lesiones ulceradas recidivantes y necesidad de cirugías complementarias; los otros dos, si bien evolucionaron con deformaciones óseas, no presentaron úlceras ni otras lesiones.
Cabe destacar que un paciente presentó una nueva localización de artropatía de Charcot, contralateral (localización tipo 1 de Sanders y Frikberg7) no habiéndose captado en forma precoz por consulta tardía. Se volvió a tratar con YCT, evolucionando sin lesiones posteriores.
Discusión
Este es el primer estudio de evaluación de resultados que se realiza desde la creación de la policlínica especializada de pie diabético del Hospital Policial.
En la literatura se cita que la persistencia de una morfología inadecuada del pie que además tiene PNP es causa de la aparición de lesiones en la planta del pie. (10,13
En nuestra serie más del 50% de los casos reconsulta en la evolución y lo hacen porque reiteran lesiones ulceradas tipo MPP (mal perforante plantar) (59%) siendo la necesidad de reiterar el tratamiento con YCT (yeso de contacto total) de 11 pacientes en 22.
El porcentaje de reulceración de 59% supera porcentajes de otras series publicadas, por ejemplo 35% Game 14 y 38% O´Loughlin 10.
En nuestra revisión, si bien todos los pacientes tenían secuelas morfológicas al momento de esta evaluación, hay pacientes que no se vuelven a lesionar y reconsultan por otras causas. Debió categorizarse como riesgo la morfología alterada después del diagnóstico y tratamiento inicial de la NAC y actuar previniendo lesiones.
Se realizaron cirugías complementarias en el 59% de los casos, pero no todas se realizaron como medida preventiva para que no aparecieran lesiones en la evolución, sino que algunas son cirugías llevadas a cabo cuando ya la lesión ocurrió (limpiezas quirúrgicas, necrectomías, corrección de inestabilidades, etc.)
Analizando los tratamientos iniciales para NAC de los pacientes, excepto los cuatro que se captaron tardíamente, debemos suponer que todos cumplieron los protocolos de tratamiento sugeridos en la literatura, inmovilización precoz, reposo, YCT y no apoyo. (15,16) si bien indicados no se consigna en los registros el cumplimiento estricto de no apoyar.
No obstante, las medidas acomodativas para el pie mediante el uso de zapatos con ortesis adecuadas se cumplió en menos de la mitad de los pacientes.
Recordemos que la prevención de ulceración es importante para la reducción del índice de amputaciones. La posibilidad de que un pie se ampute depende de la habilidad de mantener la piel sana sumado al control del estado vascular, el control glicémico, el peso del paciente y sobrecarga mecánica del pie y el uso del zapato y/u ortesis acomodativa si requiere. Existen muchos factores que se complementan. En nuestra serie algunos con deformaciones no se volvieron a lesionar. En la literatura se citan valores de hasta 65% de reulceración a los tres años de la primera, y aumenta el riesgo si ya tuvieron úlceras o tuvieron amputaciones previas cualquiera fuese la localización (17. En nuestra población de pacientes el uso de zapato adecuado no se cumplió adecuadamente.
Shon13,18 en su serie cita hasta 12 veces más de chance de amputación si existen úlceras.
Con el porcentaje de re-lesiones obtenido, siendo esto una de las causas con más riesgo de amputación, podemos establecer la hipótesis de que el resultado final habría sido mejor si se hubiera actuado más precozmente para corregir la secuela morfológica y disminuir el riesgo secundario de amputación.
Autores como Shon18, Simon19, Stone 20, Sanmarco 21 afirman que debe corregirse antes de que se instalen lesiones.
Para poder afirmar lo que dicen estos autores deberíamos haber realizado una evaluación comparando con series similares a aquéllas, con iguales criterios de inclusión, pacientes con similares características, con igual tratamiento inicial, etc. Solo en ese caso podríamos aseverar que esas recomendaciones valen también para nuestra serie.
Hubo pacientes, al igual que como se publica en otros medios (9, que fueron diagnosticados en forma tardía cuando las lesiones ya estaban establecidas.
De acuerdo a los hallazgos podemos decir que no fueron categorizados los pacientes de riesgo, no se consideró como riesgo el tener una deformación en un pie con polineuropatía, no se cuidó en forma exhaustiva el uso de un zapato anatómico con medidas acomodativas de ese pie con deformidad y poca sensibilidad, ni se actúo quirúrgicamente en forma precoz sobre las deformaciones secuelares.
En el análisis de la literatura (2,4,6,8 se está de acuerdo en realizar prevención y educación en salud, identificando factores de riesgo, tomando decisiones apropiadas y precoces que cambien la estrategia de tratamiento de acuerdo a la situación y necesidades del paciente, lo que puede disminuir la morbilidad en el diabético en especial en lo que refiere a riesgo de ulceración infección y amputación de MMII. 2,3)
Proponemos como primer paso para disminuir el impacto negativo en la calidad de vida del diabético y el consumo inadecuado y superpuesto de recursos, el desarrollo de equipos multidisciplinarios tal como se propone en la literatura. 2,3,4,22
Como siguiente paso, el desarrollo de una estrategia proactiva del sistema sanitario en que se logre identificar el riesgo de salud. De acuerdo a la magnitud de riesgo será la cuantía y profundidad de educación brindada para los cuidados del pie. Se debe categorizar el nivel de riesgo del diabético para el desarrollo de úlceras, lesiones y/o infección.
Cuando los factores de riesgo son mejorados, la seguridad del paciente es mejorada y en términos financieros, cuando los pacientes con patologías crónicas están más saludables y compensados, los costos disminuyen al disminuir el potencial de desarrollar complicaciones asociadas a los factores de riesgo.
En un extremo estarían los de más bajo riesgo, con un pie sin deformidades con buena circulación, pulsos palpables y sin PNP, estos requieren educación continua y recomendación de zapatos apropiados. Las ortesis y los zapatos ortopédicos se han encontrado altamente efectivos en reducir las presiones plantares y por consiguiente el riesgo de ulceración. (23
En el otro extremo estarían los pacientes con deformidades osteoarticulares, PNP y ausencia de pulsos distales; ellos requieren manejo multi especializado de manera ininterrumpida, con correctos controles de glicemia, perfil lipídico y obesidad, además de lo antes mencionado.
Cada uno de los centros de salud debería tener un educador en diabetes y agregar en sus tareas el despistaje de pacientes de riesgo por causa de sus pies. Si uno de los problemas que genera internación en el diabético está relacionado con su pie, entonces debería incluirse al pie dentro de los cuidados básicos de un diabético.
Las intervenciones en educación y uso de zapato apropiado son más eficaces que tomar acciones cuando las heridas o infecciones ya se produjeron. En algunos países se incluyen dentro de las prestaciones de salud, que al paciente se le otorgue zapatos apropiados. (4,23
Se necesita definir categorías de pacientes que se beneficiarían de intervenciones preventivas y qué intervenciones preventivas serían, dado que las intervenciones con alguna evidencia no están exentas de riesgos. Faltan datos de alta calidad y con buena recomendación que surjan de estudios con casos y controles. El beneficio de intervenciones sería para prevención y no como tratamiento cuando ya los problemas están instalados. (16
Conclusión
Se cumplieron los objetivos generales y específicos de la investigación. Se sugieren estrategias de prevención tendientes a que el problema se conozca y se establezcan cuáles son los pacientes de riesgo y que éstos sean derivados precozmente para que sean tratados en forma óptima, evitando las secuelas morfológicas que llevan a reconsultas por reulceraciones en tan alto porcentaje (63 % de re consultas totales, 59% de re ulceraciones, 9% de amputados). Esto redundará en disminución del riesgo de amputación y riesgo vital, intentando mejorar la calidad de vida de los pacientes con esta patología, dado que la instalación de una artropatía de Charcot es una complicación devastadora.
En cuanto a las limitaciones del estudio, se cita el escaso número de casos y el ser retrospectivo.
Al ser retrospectivo no podemos concluir enfáticamente que de haberlos tratado quirúrgicamente en forma precoz o de haberse tratado de otra manera, podrían haber disminuido los porcentajes de reulceración y riesgo de infección u otras lesiones tales como nuevo inicio de artropatía. Se propone que los estudios futuros sean prospectivos y comparativos tratando más precozmente la deformación secuelar de la NAC a los efectos de poder aseverar que la deformación es igual a re consulta y re ulceración.