Importancia del tema y objetivos
La anemia es un problema de salud a nivel mundial. Un estudio de “carga de enfermedad” realizado en 2013 reporta que afecta a 27% de la población mundial (1,93 billones de personas). Ochenta y nueve por ciento de esa carga se debe a los países en desarrollo. En América Latina y el Caribe, un informe de OPS de 2016 reporta que la prevalencia de anemia en mujeres no embarazadas, entre 15 y 49 años, es de 18,7%. Sin embargo, este promedio global no refleja las diferencias entre países, que varían por ejemplo entre 1,5% en Nicaragua (2008) y 49,3% en Haití (2012).1) No se han encontrado datos de anemia en adultos en Uruguay en los últimos 5 años. La anemia puede ser la forma de presentación de múltiples patologías digestivas o la consecuencia de sus tratamientos, por lo que es causa frecuente de consulta al médico general y al gastroenterólogo.
Esta revisión, pretende proporcionar un enfoque útil para la práctica clínica. Para ello se ha revisado la información actualizada acerca de la patogénesis, diagnóstico y tratamiento de la anemia vinculada a patologías digestivas y se han confeccionados cuadros y algoritmos para facilitar su comprensión.
Definiciones y clasificaciones
La OMS define anemia como Hb menor a 13 mg/dl en varones, 12 mg/dl en mujeres no embarazadas y 11mg/dl en mujeres embarazadas.
El hemograma completo con lámina permite valorar si se trata de anemia pura, mediante la exclusión del compromiso de la serie blanca y plaquetaria. Su severidad se evalúa a través de la repercusión hematimetríca y hemodinámica. (2 Primariamente, la anemia leve se define por concentración de Hb mayor a 10 g/dl, moderada entre 10 y 8 g/dl y severa cuando es menor de 8 g/dl. (3) Según el contexto clínico del paciente, una anemia moderada del punto de vista hematimétrico puede transformarse en severa por su repercusión hemodinámica.
Se puede clasificar además según patogénesis, morfología de los glóbulos rojos y presentación clínica.
Los mecanismos patogénicos implicados son: la producción inadecuada y la pérdida de eritrocitos como resultado de hemorragia o hemólisis. Según estos mecanismos, la anemia se puede dividir en dos tipos: hiporregenerativa por función deteriorada de la médula ósea o regenerativa cuando la médula ósea responde adecuadamente a una masa baja de eritrocitos aumentando su producción. (4
Desde el punto de vista clínico se puede clasificar como aguda (generalmente sangrado o hemólisis) o crónica (vinculada a todas las demás afecciones)
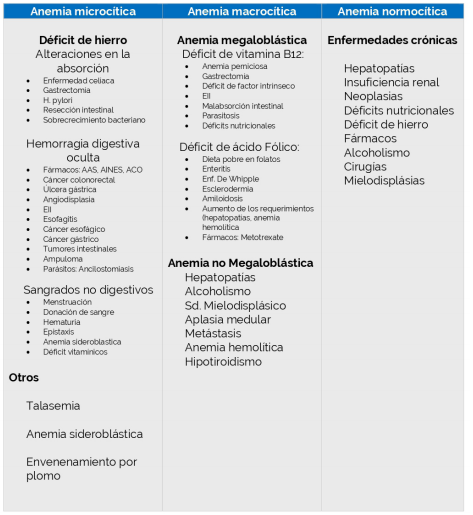
La clasificación basada en parámetros básicos de la morfología de los glóbulos rojos, como el volumen corpuscular medio (VCM), clasifica la anemia en microcítica (menor a 80fl), normocítica (80-100fl) o macrocítica (mayor a 100fl), y permite un enfoque práctico. (Tabla 1)
La causa más frecuente de anemia microcítica es la AF. Otras incluyen talasemia y anemia sideroblástica. En la anemia normocítica la causa más prevalente es la anemia de la enfermedad crónica. Otras incluyen: anemia aplásica, hemólisis, poshemorrágica o condiciones que producen microcitosis y macrocitosis simultáneamente (por ejemplo, Enfermedad celíaca con afectación extensa). La prevalencia de anemia macrocítica es 1.7-3.9%.
Las causas más frecuentes de anemia macrocítica incluyen deficiencia de vit B 12 y ácido fólico (anemia megaloblástica). Otras causas no megaloblásticas incluyen hipotiroidismo, fármacos (azatioprina, quimioterapia), síndromes mielodisplásicos, etc. Resulta interesante que más de 60% de los pacientes con macrocitosis no tienen anemia, evidenciando que la macrocitosis puede ser fisiológica en algunas circunstancias (lactantes, embarazo, herencia familiar). (5
Del punto de vista etiológico la causa más frecuente de anemia es la deficiencia de hierro (≥ 60%). Ésta ocurre en 2-5% de los hombres adultos y mujeres posmenopáusicas en los países desarrollados y representa un motivo frecuente de derivación al gastroenterólogo. Puede deberse a ingesta o absorción reducida de hierro o pérdida de sangre. La ingesta reducida se ve fundamentalmente en dietas muy insuficientes o restrictivas.
Aproximadamente 2/3 de los pacientes con AF presentan lesiones gastrointestinales.6 La deficiencia de absorción de hierro es una causa menos frecuente. La absorción de hierro es un proceso complejo que ocurre principalmente en el duodeno. Varios factores determinan la eficacia de su absorción y una serie de condiciones médicas pueden interferir en ella. Los más importantes clínicamente son los trastornos que afectan las células de la mucosa responsables de la absorción de hierro (Enfermedad celíaca, por ejemplo), gastritis atrófica, infección por Helicobacter pylori y cirugía bariátrica. Los trastornos hereditarios que interfieren con la absorción de hierro son muy raros.
Otras etiologías de la anemia se deben a deficiencias por vit B12 y ácido fólico, éstas son menos frecuentes que la deficiencia de hierro y serán abordados más adelante.
La anemia inflamatoria o de la enfermedad crónica inicialmente se pensó que estaba asociada únicamente con enfermedades infecciosas, inflamatorias o neoplásicas. Sin embargo, más recientemente se la ha vinculado a otras como obesidad, diabetes mellitus, insuficiencia cardíaca congestiva, trauma severo y otras formas de activación inmune aguda o crónica. (7
La anemia es un síndrome, no una enfermedad per se, y por lo tanto conocer las posibles etiologías es esencial para dirigir los procedimientos diagnósticos y terapéuticos.
Anemia ferropénica
La deficiencia de hierro se define como la disminución del contenido total de hierro del organismo. La AF ocurre cuando la deficiencia de hierro es suficientemente severa para reducir la eritropoyesis. (8) Desde el punto de vista paraclínico la ferropenia se asocia a niveles descendidos de saturación de transferrina, sideremia y ferritina. Esta última es la prueba no invasiva más específica para su diagnóstico. Según las guías de la Sociedad Americana de Gastroenterología 2020, niveles menores de 45 ng/ml se consideran patognomónicos (sensibilidad de 85% y especificidad de 92%).9 Es importante tener en cuenta que la ferritina es un reactante de fase aguda, y su síntesis puede verse aumentada por los efectos de algunas citoquinas, como la IL1, neoplasias, infecciones o inflamación. Recientemente, ha sido reconocida la importancia del receptor soluble de la transferrina para diferenciar la AF de la anemia de la enfermedad crónica. Este receptor está únicamente aumentado en la AF. (8, 9) Otra forma de diferenciarlas sería titulando la hepcidina, principal regulador del metabolismo del hierro, ya que su producción esta disminuida en la AF y elevada si hay un proceso inflamatorio.
Metabolismo del Hierro
El hierro corporal total es de alrededor de 3500 mg, 65% se distribuye en los glóbulos rojos. En condiciones normales se utilizan 25mg de hierro diarios para la eritropoyesis. (10 La mayor fuente de hierro es proporcionada por los macrófagos que reciclan el hierro procedente de la destrucción de los eritrocitos.
A diario se consume alrededor de 10 mg de hierro proveniente de la dieta. De éstos, solo 10% es absorbido en los enterocitos (1 - 2 mg día). El hierro proveniente de la dieta se encuentra mayoritariamente en forma férrica por lo que debe ser reducido a hierro ferroso para ser absorbido. De este modo, podrá atravesar el borde en cepillo de los enterocitos a través del transportador específico (DMT1), que transporta metales divalentes como el hierro, el cobalto, el magnesio o el zinc. (11 La transferrina, una glucoproteína de 79,6KDa, es la responsable de su transporte en el plasma. El exceso de hierro se almacena en una glucoproteína llamada ferritina, compuesta por 24 subunidades unidas entre si por enlaces no covalentes, de forma esferoidal. Cuando el hierro es necesario para la eritropoyesis, es transferido a través de la membrana basolateral del enterocito mediante la ferroportina y entregado a los eritroblastos a través del receptor de la transferrina. En situaciones de ferropenia se produce una disminución de la síntesis de hemoglobina y aumento del número de mitosis de los eritroblastos que conducen a la microcitosis e hipocromía. 12
El regulador más importante de la homeostasis de hierro a nivel sistémico es la hepcidina. Se sintetiza en el hígado, actúa produciendo la internalización y degradación de la ferroportina, y en consecuencia inhibiendo el paso del hierro desde los enterocitos, macrófagos y hepatocitos a la sangre. Su síntesis se ve aumentada en respuesta a la sobrecarga de hierro y a la inflamación, y disminuida en respuesta a las situaciones de deficiencia de hierro, hipoxia o eritropoyesis ineficaz. Las situaciones de inflamación aumentan los niveles de hepcidina, a través de señales mediadas por interleuquinas, contribuyendo así a la anemia asociada a los procesos crónicos. Por el contrario, en el caso de anemia ferropénica, la hepcidina se encuentra disminuida para lograr el aumento de la absorción de hierro a nivel intestinal y liberación desde los sitios de depósito. (13) (Figura 1)
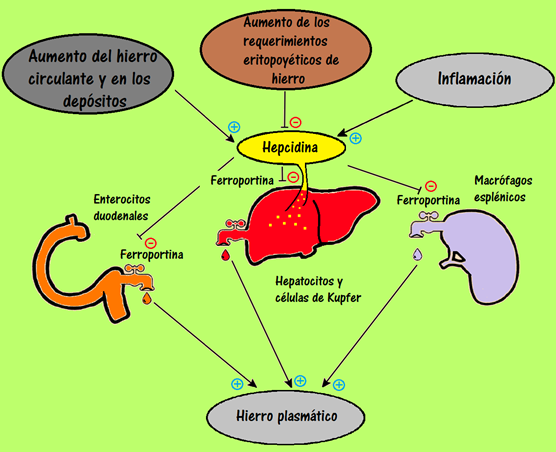
Figura 1: Rol de la hepcidina en la homeostasis del hierro. La hepcidina actúa produciendo la degradación de la ferroportina inhibiendo el paso del hierro desde los enterocitos, macrófagos y hepatocitos a la sangre. Su síntesis se ve aumentada en respuesta a la sobrecarga de hierro y a la inflamación, y disminuida en situaciones de aumento de los requerimientos eritropoyéticos de hierro. Al disminuir la hepcidina se incrementa la absorción intestinal de hierro y su liberación desde los depósitos.
La anemia causa hipoxia tisular y desencadena mecanismos de compensación. Como consecuencia se producen síntomas y signos característicos del síndrome funcional anémico como: palidez cutáneo-mucosa, fatiga, mareos, disnea, acúfenos, fosfenos, somnolencia, taquicardia, soplos y dolor anginoso.6)
Importa determinar si se trata de anemia pura descartando el compromiso de otras series (sangrados cutáneos, mucosos o viscerales e infecciones), así como buscar la presencia de adenopatías y visceromegalias.
Específicamente la anemia ferropénica se caracteriza por depapilación de los bordes de la lengua, coiloniquia, pelo quebradizo, trastornos de la conducta alimentaria como hábito de pica, síndrome de piernas inquietas y en casos severos, disfagia por la presencia de membranas esofágicas (Síndrome de Plummer Vinson). (1
Es necesario pesquisar síntomas de la esfera digestiva que orienten a la etiología: dolor abdominal, pirosis, regurgitaciones, diarrea, distensión abdominal, constipación o alteración del tránsito digestivo. Es importante conocer si el paciente tiene una dieta baja en hierro, si recibe anticoagulantes o AINE. Los antecedentes personales de enfermedades autoinmunes, insuficiencia renal, enfermedades hematológicas o resecciones quirúrgicas pueden orientar al diagnóstico etiológico. Del punto de vista gineco-obstétrico es necesario descartar la presencia de menometrorragias, hipermenorrea, metrorragia postmenospáusica, periodos intergenésico muy cortos que justifiquen las pérdidas, así como la presencia de menarca tardía y menopausia precoz que orienten a EC. Los antecedentes familiares de EII, neoplasias del tracto gastrointestinal, EC, talasemia, Rendu Osler Weber, entre otros, cobran relevancia.
Enfoque diagnóstico
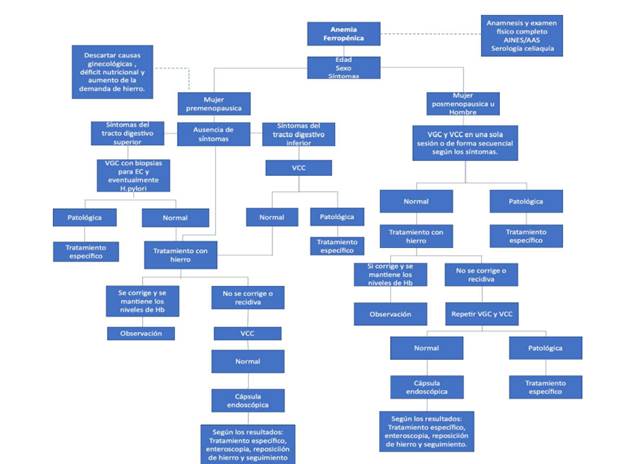
El enfoque diagnóstico de la AF es diferente en mujeres premenopaúsicas de los hombres y mujeres postmenopáusicas por lo que se tratarán por separado. (Figura 2)
Estudio de anemia ferropénica en mujeres premenopáusicas
La AF se produce en 5-12% de mujeres premenopáusicas. Por frecuencia, las principales etiologías son los sangrados ginecológicos, la deficiencia nutricional o el incremento de la demanda durante el embarazo y la lactancia. Las causas gastrointestinales son infrecuentes (13-30%) y son debidas a malabsorción de hierro o pérdida de sangre por el tracto gastrointestinal. (7 Sus etiologías más frecuentes están en los sectores proximales: EC, gastropatía por AINE, gastritis atrófica e infección por H. pylori. Los mecanismos de ferropenia vinculados a la infección por H. pylori son: disminución de la absorción (menor captación del hierro de la dieta, reducción de ácido ascórbico, inflamación de la mucosa que eleva la hepcidina) y aumento de las pérdidas (microerosiones).
Otras causas menos frecuentes de AF en estas pacientes incluyen úlcera péptica, cáncer gástrico, parasitosis (giardiasis, por ejemplo), sobrecrecimiento bacteriano, gastrectomía parcial o total, resección o bypass intestinal. (7) Entre las lesiones colónicas se destaca la EII, especialmente Enfermedad de Crohn, siendo infrecuente el cáncer colorrectal en este grupo etario.
El rendimiento diagnóstico de las diferentes exploraciones no ha sido adecuadamente evaluado y no existe consenso sobre qué exploraciones realizar y en qué orden deben solicitarse. Las guías clínicas recomiendan realizar al menos hemograma, metabolismo del hierro y serología para EC (anticuerpos anti-transglutaminasa y anti-antiendomisio con dosificación de IgA). (14) Se considerará realizar VGC en caso de presentar factores de riesgo adicionales: edad >40 años, hemoglobina <10g/dl, melenas, dolor abdominal, pérdida de peso o falta de respuesta a la suplementación con hierro.15 Es mandatorio la exploración hasta duodeno distal y la toma de biopsias gástricas para investigación de la infección por H. pylori y duodenales (bulbo y DII para descartar atrofia vellositaria) (Figura 3). La VCC debe reservarse a pacientes con síntomas colónicos, antecedentes familiares de primer grado de cáncer colorrectal o con AF persistente después de la suplementación de hierro y corrección de las posibles pérdidas. Es esencial que tenga una adecuada preparación y visualización de la última asa ileal.
Si todos los estudios anteriores son negativos se deberá estudiar el intestino delgado como se especifica más adelante.
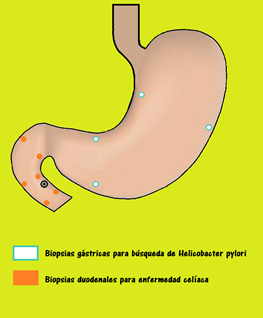
Figura 3: Toma de biopsias en la VGC por anemia ferropénica. Se deben realizar 2 biopsias de bulbo duodenal y 4 biopsias de duodeno II (2 proximales y 2 distales a la papila) en frascos separados para valoración de EC. Para búsqueda de H. pylori, según Mastrich V, se deben realizar 2 biopsias de cuerpo alto en la curvatura menor y mayor y 2 biopsias de antro en curvatura menor y mayor.
Estudio de anemia ferropénica en mujeres posmenopáusicas y hombres
En este grupo la causa más frecuente de AF es la pérdida crónica a través del tubo digestivo y la malabsorción de hierro de la dieta (EC, gastrectomizados, gastritis atrófica).
La evaluación inicial se realiza con hemograma, metabolismo del hierro y serología específica para EC. Comenzar la exploración endoscópica con VGC o VCC se hará de acuerdo con los síntomas o en una misma sesión endoscópica para acelerar el proceso diagnóstico y optimizar el acto anestésico. La combinación de VGC y VCC permite identificar el origen de la AF en 60 a 70% de los casos.16) De igual manera que en las mujeres premenopáusicas, los estudios endoscópicos deben optimizarse.
En caso de no obtener el diagnóstico mediante el estudio endoscópico alto y bajo y descartada la EC con marcadores serológicos y biopsia, se convierte en un desafío clínico que se denomina “sospecha de sangrado de intestino delgado” en su forma oculta. Una alternativa sería repetir las exploraciones previas lo que podría identificar hasta 10% de lesiones adicionales en el tracto gastrointestinal superior, y hasta 7% en el colon. (17 Las lesiones más frecuentemente inadvertidas son las de origen vascular. (18
Una estrategia aceptada en estos casos sería corregir las deficiencias dietéticas, suspender (si es posible) el tratamiento con AINE o antiagregantes, realizar una pauta de tratamiento con hierro y controlar los niveles de hemoglobina y ferritina. Si el paciente presenta una respuesta adecuada, sin recidiva de la AF, parece seguro no realizar nuevas exploraciones. En caso de una respuesta inadecuada o rápida recidiva de la AF deberá plantearse el estudio del intestino delgado.
Transfusión sanguínea
La transfusión sanguínea se realizará con el objetivo de conseguir niveles seguros de Hb (no niveles normales). Aunque cada concentrado de glóbulos rojos aporta aproximadamente 200 mg de hierro, no debe ser utilizada como terapia de reposición. Debe reservarse para pacientes con anemia sintomática, especialmente en los casos con alto riesgo de descompensación cardiovascular. El nivel de Hb no debe ser el único factor para decidir su utilización. Esta decisión debe ser basada además en la necesidad de mejorar los signos y síntomas clínicos y prevenir la morbilidad y mortalidad en estos pacientes. Las pautas de transfusión recomiendan la administración de los concentrados globulares de uno en uno hasta la estabilización. (26
Seguimiento
La guía británica para manejo de la AF propone controles trimestrales durante un año, posteriormente al año y en adelante si reaparecen los síntomas. En caso de recidiva deberá revalorarse y considerar estudios adicionales. (14
Anemia por déficit de vitamina b12 y Ácido fólico
La anemia megaloblástica se debe con mayor frecuencia a la deficiencia específica de la vit B12 (cobalamina) y ácido fólico, que son necesarios para la síntesis de ADN. (5
La vit B12 es sintetizada por el ser humano en cantidades mínimas. En el estómago la vit B12, se separa de las proteínas de los alimentos gracias al pH ácido y a las enzimas pancreáticas. Se absorbe por medio de dos mecanismos; uno pasivo (absorbe menos de 1% de la dosis oral y ocurre en la mucosa bucal, duodeno y en el íleon) y otro activo (que permite la absorción de más del 90% de la dosis oral). Este último mecanismo se lleva a cabo en el íleon distal y depende del factor intrínseco gástrico. Éste es secretado por las células parietales del estómago, se une a la vit B12 y forman un complejo que es reconocido por receptores presentes en las células de la mucosa ileal. Los depósitos de vit B12 se localizan en el hígado, son muy abundantes (2-5 mg), lo que hace que su deficiencia tarde años en manifestarse. (27
La deficiencia de vit B12 está causada por disminución en la ingesta (vegetarianos estrictos) o alteraciones en su absorción y transporte como en: enfermedades gástricas (anemia perniciosa, gastrectomía, gastritis crónica atrófica), enfermedades del intestino delgado (malabsorción, resección ileal, síndrome de asa ciega), insuficiencia pancreática y fármacos (IBP, anti H2, metformina, colchicina, neomicina, colestiramina).
La anemia perniciosa es la principal causa de deficiencia de vit B12. Es una enfermedad autoinmune debida a la presencia de anticuerpos dirigidos contra las células parietales y/o contra el factor intrínseco, lo que produce gastritis crónica atrófica (autoinmune o tipo A) en el cuerpo y fundus del estómago. No suele presentar síntomas y produce aclorhidria. Se asocia a otras enfermedades autoinmunes (tiroiditis, diabetes mellitus tipo I, vitíligo, etc.). (28
Otra causa de anemia megaloblástica es la deficiencia de ácido fólico. Las necesidades diarias del adulto varían entre 50 a 100 µg. El ácido fólico se absorbe principalmente en duodeno y yeyuno proximal. El cuerpo almacena alrededor de 5 mg de ácido fólico en el hígado, suficiente para cubrir las necesidades fisiológicas durante 3 a 4 meses. La deficiencia de ácido fólico puede estar relacionada con la disminución de la ingesta (alcoholismo o desnutrición) o aumento de la demanda (embarazo, malabsorción, hemólisis y hemodiálisis). (29
Historia clínica y exploración física
Por lo general, la anemia se desarrolla gradualmente y los síntomas están presentes solo en pacientes con anemia grave. Los síntomas y signos comunes incluyen SFA, depapilación de la lengua, glositis (que en este caso recibe el nombre “de Hunter”) y esplenomegalia. De presentarse ictericia puede deberse a hemólisis.
Las manifestaciones clínicas predominantes de la deficiencia de vit B12 son neurológicas: parestesias y síndrome cordonal posterior (alteración de la sensibilidad vibratoria, ataxia, hiper o hiporreflexia). Pueden presentar dolores lancinantes causados por neuropatía periférica que afecta principalmente a las extremidades inferiores. Con menos frecuencia, puede haber trastornos visuales causados por atrofia óptica. Otras manifestaciones incluyen: alteraciones de la memoria o de la concentración, demencia, depresión, angustia y estrés. (27,28
El examen físico generalmente muestra pérdida de la sensibilidad vibratoria y propiocepción con una prueba de Romberg positiva. También se presenta, el reflejo de Babinski, la hiporreflexia y clonus. Estos trastornos neurológicos pueden no ser reversibles después de la terapia de reemplazo.
Enfoque diagnóstico
El diagnóstico de la anemia megaloblástica debe sospecharse frente a la presencia de los síntomas antes mencionados y/o los resultados del hemograma, donde se observa anemia con macrocitosis. El recuento de reticulocitos es bajo. En el frotis de sangre periférica los megaloblastos, aunque no son patognómicos, son altamente sugestivos de anemia megaloblástica. Otros cambios que se pueden observar son los cuerpos de Howell-Jolly, anisocitosis y poiquilocitosis, además pueden verse neutrófilos hipersegmentados. Para el diagnóstico es imprescindible evaluar los niveles plasmáticos y séricos de vit B12 y ácido fólico. La deficiencia de vit B12 es considerada cuando los niveles están por debajo de 200 pg/ml. Se solicitan simultáneamente los valores de ácido fólico y hierro ya que puede asociarse carencia de ambos. Asimismo, se debe solicitar los anticuerpos contra factor intrínseco (más específico) y células parietales: positivos en 75% de los casos de anemia perniciosa, aunque su negatividad no excluye el diagnóstico. (29
Para el estudio etiológico, la VGC cobra relevancia ya que permite evidenciar elementos endoscópicos de atrofia gástrica: visualización de los vasos submucosos, disminución de la altura/extensión de los pliegues gástricos, aumento de la refractariedad de la luz. Se confirma histológicamente por la toma de biopsias del antro, sinus y cuerpo gástrico (Mapeo de Sydney).30Además la VGC permite valorar elementos de atrofia duodenal, como pliegues duodenales festoneados, patrón mucoso en mosaico, bulbo nodular, así como disminución del número/altura de pliegues y visualización de los vasos submucosos. Se confirman con biopsias de bulbo y duodeno II ya descriptas previamente.
Tratamiento
En casos de deficiencia de vit B12, el tratamiento se centra en inyecciones intramusculares de hidroxocobalamina. Por lo general, los pacientes reciben 1000 μg de vit B12 diariamente en la primera semana de tratamiento, luego una dosis semanal durante el primer mes y posteriormente dosis mensuales hasta la corrección de los niveles. En algunos casos, en particular, en pacientes con anemia perniciosa, gastrectomía total previa o resección ileal extensa, el tratamiento con vit B12 es de por vida.
En el caso de la deficiencia de ácido fólico, es esencial determinar la ausencia de deficiencia concomitante de vit B12 antes de comenzar la terapia. De hecho, la neuropatía puede empeorar si se administran grandes dosis de ácido fólico en presencia de una deficiencia concomitante. El tratamiento con ácido fólico, de 1 a 5 mg /día, generalmente se administra por vía oral. En pacientes con malabsorción, se recomienda la preparación parenteral. Para evitar recaídas, el tratamiento debe continuar por un mínimo de dos años.31
Anemia en patologías gastroenterológicas específicas
Enfermedad celíaca
Es una enfermedad inflamatoria de origen autoinmune que afecta la mucosa del intestino delgado en pacientes genéticamente susceptibles y cuyo desencadenante es la ingesta de gluten. Se presenta con gran heterogeneidad clínica y en todos los grupos etarios. (32
La anemia podría ser la única expresión clínica de la enfermedad, y la AF se considera la manifestación clínica extraintestinal más frecuente. Tiene una patogénesis multifactorial y, aunque en la mayoría de los casos es consecuencia de deficiencia de hierro, puede ser causada por deficiencias de ácido fólico o vit B12, anemia de las enfermedades crónicas o ser consecuencia de otras enfermedades asociadas. (33
Los celíacos que se presentan con anemia tienen una enfermedad más grave que los que se presentan con diarrea. Un estudio norteamericano, sugiere que la presentación con anemia se asoció con atrofia vellositaria severa y predijo mayor gravedad de la enfermedad; asimismo los pacientes con anemia tenían mayor prevalencia de osteoporosis y niveles séricos más altos de antitransglutaminasa. (34
La AF es un hallazgo frecuente en pacientes con EC manifiesta (10-20% de los casos) y se debe principalmente a la deficiencia de hierro como consecuencia de su malabsorción en el duodeno. En pacientes con AF y falta de respuesta al tratamiento con hierro oral se debe pensar en esta enfermedad. Un metaanálisis reciente encontró que más de 3% de los pacientes con anemia por deficiencia de hierro tenían evidencia histológica de EC, lo que refuerza la necesidad de su detección. 27
Es de vital importancia incluir la biopsia duodenal en el protocolo de diagnóstico de AF. Asumir que la presencia de lesiones gastrointestinales menores justifica la AF soslayando la necesidad de biopsia duodenal, podría dejar sin diagnosticar una condición clínica importante y tratable. 35
Por otro lado, varios estudios en pacientes celíacos adultos han demostrado un mayor riesgo de deficiencia de ácido fólico, que puede alcanzar hasta 20-30% al momento del diagnóstico. Antes de la absorción, el ácido fólico debe ser desconjugado por una peptidasa de membrana. El daño de la mucosa intestinal en la EC puede afectar la actividad enzimática que conduce a su deficiencia. (36
Un trabajo realizado en este servicio, no publicado, demostró que luego del inicio de la dieta libre de gluten, la anemia revirtió en 64% de un grupo de pacientes celíacos. Sin embargo, los valores de ácido fólico inicialmente normales tendieron al descenso en 70% de los pacientes. Es frecuente que no exista suplementación con ácido fólico de las harinas que utilizan los celíacos para elaboración de sus alimentos. Esto podría explicar la carencia a largo plazo en celíacos bajo dieta libre de gluten.
Autores como García-Manzanares y Lucendo informaron una prevalencia de deficiencia de vit B12 entre 8% y 41% en pacientes con diagnóstico reciente de EC. Las causas podrían relacionarse con disminución de la acidez gástrica, consumo de cobalamina debido al hallazgo frecuente de sobrecrecimiento bacteriano, gastritis autoinmune y disminución de la eficiencia de factor intrínseco o incluso disfunción del intestino delgado distal. (33, 37
La prevalencia de anemia de enfermedades crónicas en la EC varía de 3,9-17%.37 Se plantea como mecanismos patogénicos una producción defectuosa de eritropoyetina endógena, así como la producción de citoquinas proinflamatorias que estimulan la producción de hepcidina. (38
Enfermedad Inflamatoria Intestinal
La anemia en la EII es causa de aumento de los requerimientos transfusionales, así como de la admisión y estancia media hospitalaria. (35
Es mayor su frecuencia en la enfermedad de Crohn y en pacientes hospitalizados (70%). 39 Las causas suelen ser multifactoriales, entre ellas la más importante es la ferropenia que se presenta hasta en 45% de estos pacientes. Es consecuencia del sangrado de la mucosa inflamada, absorción disminuida si el duodeno está afectado, restricciones dietéticas y la presencia de múltiples cirugías. (40
La valoración de la deficiencia de hierro es importante en esta patología. Para ello es necesario tener en cuenta que en pacientes sin evidencia bioquímica y/o clínica de inflamación, para definir ferropenia es necesario valores de ferritina sérica inferiores a 45 ug/l. Sin embargo, en presencia de inflamación, se considera ferropenia con valores inferiores a 100 ug/l. (41
También es frecuente la anemia de los trastornos crónicos producida por disminución de la vida media y de la producción de los hematíes en el contexto de inflamación crónica. (Ver metabolismo del hierro) (7
La anemia por deficiencia de vit B12 y ácido fólico es menos frecuente, explicando solo 1.5 % y es mayormente de origen carencial. La deficiencia de vit B12 se debe a malabsorción por afectación extensa de la mucosa, sobrecrecimiento bacteriano, afectación gástrica en la Enfermedad de Crohn y enteropatía pierde proteínas. La deficiencia de ácido fólico es consecuencia de la ingesta de fármacos mielo-tóxicos como la sulfasalazina y tiopurinas.
Debido al carácter multifactorial de la anemia, es necesario antes de instaurar un régimen terapéutico, intentar identificar su etiología. La primera maniobra terapéutica será el correcto control de la inflamación. 36,42
Las guías ECCO sobre anemia en EII recomiendan realizar controles analíticos que incluyan hemograma, ferritina sérica y proteína C reactiva cada 6-12 meses en sujetos en remisión y cada 3 meses en pacientes ambulatorios con enfermedad activa. Aquellos casos con riesgo de deficiencia de vit B12 o ácido fólico también deben ser específicamente controlados, midiendo sus niveles al menos anualmente. En sujetos con resección extensa del intestino delgado, Enfermedad de Crohn ileal amplia y portadores de reservorios el control debe ser más frecuente. (43
La reaparición de la anemia es habitual (50% a los 10 meses). La recurrencia es menor si se han normalizado los depósitos de ferritina tras el tratamiento. Una ferritina postratamiento > 400 ug/l, se relaciona con tasas de recurrencia inferiores. 44
El objetivo del tratamiento es normalizar la Hb y los depósitos de hierro lo que se verá reflejado en una mejoría de la calidad de vida. Actualmente se prefiere el hierro intravenoso frente a la vía oral, dado que la absorción intestinal de hierro puede estar comprometida por el ascenso de hepcidina. Además, evita sus efectos adversos gastrointestinales, es eficaz y rápido en casi todos los escenarios y asegura el cumplimiento. En general, la indicación principal es anemia con componente ferropénico «moderada-grave». También estará́ indicado en aquellos pacientes que, aún con cifras mayores, no toleren o no respondan al hierro oral y en aquellos en que se necesite una rápida recuperación de la anemia o se precise asociar eritropoyetina. El uso de transfusiones está restringido a casos refractarios o situaciones agudas que ponen en riesgo la vida. (10
Una vez corregida la anemia, se recomienda valorar ferropenia cada 3 meses durante el primer año, y cada 6-12 meses posteriormente. Tratar la enfermedad correctamente es clave para prevenir la reaparición de anemia. (43
Hemorragia digestiva
La hemorragia gastrointestinal aguda o crónica constituye un problema relevante cuya mortalidad oscila entre 3-14% al año. 45
La incidencia de la HDA ha disminuido en las últimas décadas, debido en parte al tratamiento de la infección por H. pylori y al uso de gastroprotección en pacientes que requieren AINE o antiagregantes plaquetarios. Por el contrario, la incidencia de HDB ha experimentado un crecimiento relacionado con el envejecimiento poblacional, la presencia de comorbilidades y el aumento de la necesidad de tratamientos anticoagulantes y antiagregantes.
El manejo agudo de la hemorragia digestiva está bien estandarizado y se basa en la evaluación de la magnitud del sangrado y medidas de reanimación inmediata, así como estratificación del riesgo basado en las características del paciente (edad, comorbilidades), y del propio sangrado (etiología, cuantía y/o velocidad de la extravasación, y estigmas endoscópicos premonitorios de recidiva). (46
Tras una hemorragia digestiva aguda la pérdida de masa eritrocitaria y la necesidad de regeneración de hematíes contribuyen al desarrollo de una deficiencia de hierro que debe ser corregida para evitar el desarrollo de AF. Todavía faltan pautas claras para el manejo de estos pacientes. Un estudio retrospectivo evidenció que más de 80% de los pacientes ingresados en el hospital por HDA no variceal presentaban anemia al momento del alta. (47) De éstos, solo 16% recibió una recomendación para comenzar tratamiento con suplementos de hierro por vía oral, lo que demuestra que la anemia posterior al episodio agudo no es tenida en cuenta en la mayoría de los casos.
Se ha evaluado el impacto clínico y los riesgos asociados con anemia después de HDA. Se ha demostrado que los pacientes con valores de Hb <10 g/dl tenían un riesgo dos veces mayor de resangrado y mortalidad que los pacientes con Hb ≥ 10 g/dl. Claramente estos pacientes se beneficiarían de una suplementación con hierro. (48
Enfermedad hepática
La anemia es común en la enfermedad hepática crónica y se caracteriza por su etiología multifactorial, incluyendo deficiencia de ácido fólico, hiperesplenismo, hemodilución, hemólisis, supresión de la médula ósea por virus o alcohol, insuficiencia renal y la causa más importante, hemorragia gastrointestinal. La prevalencia varía según la etapa de la enfermedad, siendo reportada % de la cirrosis hepática compensada, 50-70% de la descompensada y 67% en los pacientes con hepatocarcinoma. (49
El hígado desempeña un papel importante en la homeostasis del hierro. Es el órgano principal para la producción de la hormona reguladora del hierro: hepcidina. Los niveles bajos de hepcidina en las enfermedades hepáticas, con o sin cirrosis, son probablemente uno de los factores que contribuyen a la anemia por enfermedad crónica presente en una variedad de afecciones hepáticas. (50
Las enfermedades hepatocelulares agudas y crónicas generalmente se asocian con coagulación sanguínea defectuosa debido a varias causas: disminución de la síntesis hepática de los factores II, VII, IX y X, la presencia de inhibidores de estos factores, trombocitopenia, función plaquetaria deteriorada, hiperfibrinolisis, y coagulación intravascular diseminada. Los defectos de coagulación que complican la enfermedad hepática predisponen a la hemorragia y AF, lo que aumenta tanto la morbilidad como la mortalidad. (51
La hemorragia aguda en estos pacientes puede ocurrir por várices esofágicas-gástricas secundarias a hipertensión portal o úlceras pépticas, frecuentes en pacientes con cirrosis. Las fuentes de hemorragia crónica en el paciente con patología hepática incluyen la ectasia vascular antral y gastropatía por hipertensión portal. 50,52
La esplenomegalia, que generalmente es causada por hipertensión portal, puede provocar hemólisis secundaria, aumento en el volumen plasmático y macrocitosis. Puede observarse también anemia hemolítica debido a la destrucción intraesplénica de eritrocitos.53
En algunos pacientes, la insuficiencia de la médula ósea y la anemia aplásica se desarrollan después de un episodio de hepatitis. La aplasia severa de la médula puede ser inducida por los virus de las hepatitis B, C y también por otros, como el de Epstein-Barr y el de la inmunodeficiencia humana. Se ha postulado que a través de la mediación del interferón γ o la cascada de citoquinas, los virus inducen la activación de los linfocitos y finalmente la muerte apoptótica de las células hematopoyéticas. Las dos opciones principales para tratar la aplasia medular inducida por hepatitis son el trasplante de células hematopoyéticas y la terapia inmunosupresora. (54
En pacientes con hepatitis C crónica, la anemia es una complicación del tratamiento con Ribavirina La hemólisis inducida se puede revertir al reducir la dosis del medicamento o suspenderlo por completo.50
Finalmente, el alcohol como factor etiológico común en la cirrosis, es tóxico para la médula ósea. La toxicidad directa del alcohol causa la supresión reversible de la hematopoyesis y posteriormente, anemia con producción y función de plaquetas deterioradas. La mayoría de los pacientes con abuso crónico de alcohol también presentan deficiencias carenciales de hierro, ácido fólico, vitamina B12 y B6. (55
El diagnóstico de anemia en la enfermedad hepática crónica es muy desafiante, ya que los métodos de laboratorio, que incluyen hierro sérico, ferritina, saturación de transferrina y volumen corpuscular medio se ven afectados por la enfermedad o su causa. Se están estudiando nuevos parámetros para identificar una deficiencia verdadera de hierro en estos pacientes: ferritina de glóbulos rojos, prueba e índice del receptor de transferrina sérica y hepcidina.49
El manejo terapéutico inicial se basa en identificar y tratar la etiología y reponer la anemia. En pacientes con cirrosis hepática, el objetivo debe ser la prevención y el tratamiento de las complicaciones de la hipertensión portal, con betabloqueantes no selectivos y terapia endoscópica (ligadura de las VE). En la ectasia vascular antral, es frecuentemente la falta de respuesta a los tratamientos que reducen la presión portal y el tratamiento se basa en técnicas endoscópicas de coagulación con gas argón.54
La segunda parte del manejo terapéutico es restaurar los depósitos de hierro y normalizar los índices hematimétricos. La forma más conveniente y efectiva de lograrlo es la prescripción de hierro por vía oral siempre que el paciente esté estable. En pacientes cirróticos se debe tener precaución debido a su menor absorción y riesgo de encefalopatía hepática a consecuencia de estreñimiento secundario a su uso. Para aquellos que son intolerantes o no responden al hierro oral, se administra hierro i/v. La transfusión de sangre debe reservarse para pacientes que son inestables o que permanecen sintomáticos a pesar de la terapia con hierro. Éstas no apuntan a un nivel normal de Hb, sino a un nivel seguro (para evitar el incremento de la presión portal). (49
Pólipos y cáncer colorrectal
La presencia de anemia y la deficiencia de hierro son un hallazgo frecuente en el CCR, con prevalencia de 50% a 60%. Es consecuencia de las pérdidas sanguíneas endoluminales provocadas por el tumor. Generalmente ésta se presenta de manera asintomática hasta estadios avanzados de la enfermedad. Los factores de riesgo de anemia en el CCR son el mayor diámetro del tumor y la localización en el colon derecho. 56
La anemia en el CCR se ha asociado a peor pronóstico y reducción en la sobrevida. Un estudio, realizado en Uruguay con 411 pacientes evidenció que la presencia de anemia en pacientes con CCR tiene incidencia negativa en el pronóstico, aumentando tanto la mortalidad global como quirúrgica. Por lo que se sugiere tratamiento adecuado e individualizado en el preoperatorio. (57
Los pólipos colorrectales son lesiones frecuentes, peerse no son causa de anemia. En ocasiones las complicaciones dadas por el gran tamaño, erosiones y microsangrados, podrían justificar una AF. De esto se infiere que no se debería atribuir la anemia a pólipos menores de 10 mm
Cirugías gastrointestinales
Las técnicas de cirugía bariátrica se dividen en tres grupos, técnicas restrictivas que sirven para limitar la ingesta de alimentos, malabsortivas que interfieren con el proceso digestivo normal y mixtas que comparten características de los dos grupos anteriores.
En el período postoperatorio se estima que 20-30% de los pacientes presentan anemia y hasta 50% ferropenia. Estas pueden deberse a múltiples causas como descenso de la ingesta, disminución de proteasas e hipoclorhidria y déficit de factor intrínseco. (58
La úlcera marginal también puede ser causa de anemia crónica o hemorragia digestiva en el paciente sometido a cirugía bariátrica. Existen dos tipos, la precoz que es la más frecuente y se presenta en las primeras 48 horas post cirugía, y la tardía. Generalmente se localiza en la vertiente yeyunal de la anastomosis gastroyeyunal. Los factores relacionados a presencia de la úlcera son la estenosis del estoma, material de sutura en el local de la anastomosis, tabaquismo, infección por H.pylori y consumo de AINE. 59
Los pacientes sometidos a una cirugía bariátrica malabsortiva deben recibir suplementación con hierro de por vida. Además, debe considerarse la administración de otros nutrientes, como vit B12 y ácido fólico. La deficiencia de hierro y la anemia pueden desarrollarse años después de la cirugía. En pacientes con bypass gástrico, el duodeno y yeyuno proximal quedan excluidos por lo que la reposición con hierro I/V es la mejor opción.
En otro tipo de gastrectomías se produce malabsorción de hierro por disminución de la producción de ácido clorhídrico. También pueden verse úlceras en la anastomosis y riesgo aumentado de cáncer gástrico postgastrectomía tanto en la cirugía realizada por patología benigna como maligna.
Las resecciones intestinales también son causa de anemia por malabsorción de hierro, vit B 12 y ácido fólico. El tipo y grado de malabsorción dependen de diversos factores como la longitud y sector de intestino resecado, así como la capacidad de adaptación intestinal. En general se toleran peor las resecciones de íleon que las de yeyuno. Las resecciones ileales de más de 60 cm producen habitualmente malabsorción de vit B12 clínicamente sintomática. (60
El síndrome de intestino corto (intestino delgado distal al duodeno ≤150-200 cm). Y la insuficiencia intestinal (reducción de la función intestinal por debajo del mínimo necesario para la absorción de macronutrientes, agua y electrolitos) son entidades donde es necesaria la suplementación parenteral de hierro, vit B12 y ácido fólico. (61, 62
Conclusiones
La anemia plantea un desafío diagnóstico. Su causa suele ser multifactorial. El sangrado, malabsorción e inflamación juegan un papel importante en el contexto de diferentes afecciones gastrointestinales. Puede contribuir sustancialmente a la morbilidad y mortalidad de un trastorno subyacente, reducir la calidad de vida, la capacidad de ejercicio y la función cognitiva. Corregir la causa de la anemia o la anemia en sí cuando la causa no pueda tratarse son las claves del tratamiento.