INTRODUCCIÓN
A pesar de existir prevención primaria y secundaria para el Cáncer Cervico uterino (CCU), éste sigue siendo un problema de salud pública a nivel mundial. En 2018, más de 72.000 mujeres fueron diagnosticadas de cáncer cérvico uterino y casi 34.000 fallecieron por esta enfermedad en la Región de las Américas. Las tasas de mortalidad son 3 veces más altas en América Latina y el Caribe que en Norteamérica, evidenciando enormes desigualdades en salud. 1
La comisión honoraria de lucha contra el cáncer refiere que en nuestro país en el quinquenio 2012-2016 se diagnosticaron en promedio unos 314 casos nuevos anuales de cáncer invasor excluyendo el carcinoma in situ y más de 130 mujeres murieron cada año por esta causa 2. Tanto las tasas de incidencia como de mortalidad por cáncer de cérvix de Uruguay se ubican en el tercer quintil en el contexto internacional (Globocan 2018). En 2019 según la página del MSP hubo 97 muertes por CCU sobre un total de 34807 muertes 3.
La infección persistente a nivel epitelial a través de uno ( infecciones únicas ) o más de los subtipos oncogénicos del HPV ( infecciones múltiples) pueden conducir eventualmente al desarrollo de una lesión precancerosa ( HSIL) y una pequeña proporción de ellas progresará al cáncer invasor en un período de 10 a 20 años 4,5
Para el desarrollo de CCU es necesaria la infección persistente por HPV 5
La infección por el HPV es considerada actualmente como la infección de transmisión sexual (ITS) más frecuente en el mundo. Se ha estimado que hasta un 68% de las mujeres y hombres se han expuesto al menos una vez al virus durante su vida. La exposición a estos virus ocurre durante el contacto sexual (la mayor parte de las veces, aunque no es la única vía de transmisión del mismo), siendo la adolescencia el período de mayor exposición 6
Se reconocen alrededor de 40 genotipos de VPH que infectan el Tracto Genital Inferior de los cuales de 15 a 20 se asocian a HSIL y CCU siendo estos los HPV de alto riesgo (HPVAR). La prevalencia general de HPVAR en los HSIL y CCU varía de un 84,8% a 97,7 % dependiendo del País y el tipo de lesión (HSIL o CCU) 7,8,9,10. En cuanto a la prevalencia de los diferentes genotipos en lesiones de alto grado y CCU varía según los estudios. En un meta análisis realizado en Latinoamérica la prevalencia en HSIL fue 46,5 % y 8,9% para HPV 16 y 18 respectivamente y en frecuencia le siguieron los genotipos 31, 58, 33, 54 y 52 ; y en CCU 53,2% y 13,2% para 16 y 18 respectivamente 7. En un estudio africano la prevalencia del HPV 16 y 18 en CCU fue de 67,7% 9 y los genotipos siguientes encontrados en frecuencia fueron 45, 35, 33, 52, 31, 58, 51 y 68 10. En otro estudio realizado en Portugal 8 la prevalencia de los genotipos 16 y 18 para CCU fue de 77,4% siguiéndoles los genotipos 31, 33, 45, 51, 52, 53, 56, 58, 59, y 73.
Existen escasos estudios de prevalencia de los diferentes genotipos de HPV en las lesiones pre invasoras y CCU en nuestro país 11,12. Uno de los estudios fue en usuarias de los servicios de salud pública provenientes del área metropolitana de Montevideo 11 y el otro de usuarias portadoras de cáncer cervical invasor tratadas en el Centro Hospitalario Pereira Rossell entre 1999 and 2007) 12. Ninguno fue realizado en la población asistida en el hospital de Clínicas. Siendo muy importante contribuir a este conocimiento por su implicancia en la prevención del CCU.
Objetivo
Conocer la prevalencia de los diferentes genotipos de HPV en aquellas mujeres que presentan lesiones pre invasoras de alto grado de malignidad y cáncer de cuello uterino, que fueron atendidas y diagnosticadas en el Hospital de Clínicas de Montevideo-Uruguay entre enero del 2011 y diciembre de 2012.
Material y métodos
Se realizó un estudio transversal, observacional, descriptivo.
Se extrajo una muestra cervico vaginal para tipificación de HPV de todas aquellas pacientes que concurrían a la policlínica de tracto genital inferior (TGI) del Hospital de Clínicas con una colpocitología oncológica que informaba una lesión de alto grado de malignidad (HSIL o ASC H) , ASC US o LSIL con colposcopia sospechosa de HSIL o mas o PAP sugestivo de CCU y aquellas que presentaban lesión macroscópica compatible con cáncer por un periodo de 24 meses comprendido entre enero de 2011 y diciembre de 2012. En esta policlínica se asisten mujeres usuarias del Hospital de Clínicas, derivadas de policlínicas periféricas del área metropolitana y derivadas del interior de todo el país para interconsultas y tratamientos. Se asisten alrededor de 1200 mujeres por año, todas de contexto de bajos recursos económicos. El Hospital está a cargo y financiado con fondos de la facultad de medicina de la Universidad de la República.
Se recabó consentimiento informado para la toma de muestra.
El proyecto fue aprobado por el Comité de Ética del Hospital de Clínicas previo a su inicio.
Para extraer la muestra se realizó toma cervico vaginal con citocepillo (esto incluye toma del exocervix, endocervix y fondos de saco vaginales que es donde se encuentra el HPV). Se colocó el mismo en un medio de preservación provisto por el laboratorio actuante a 4°C. La misma se trasladó manteniendo la cadena de frío al laboratorio ATGen en donde se realiza la extracción de ADN y la tipificación del virus.
Luego de este procedimiento se realizó la colposcopia según técnica habitual con las tinciones correspondientes y biopsias dirigidas de la lesión o legrado del canal endocervical en caso de que la lesión no fuera visible.
Las pacientes con HSIL y cáncer de cuello uterino confirmado por biopsia fueron las incluidas. Aquellas pacientes donde la biopsia informó menor lesión se excluyeron del estudio y se procesó la muestra para HPV igualmente, informando del resultado a la paciente y siguiendo la atención clínica correspondiente.
Cómo criterio de exclusión tomamos aquellas pacientes que no quisieran participar del estudio que en este caso no hubo ninguna, aquellas que no tuvieran lesiones HSIL o CCU confirmadas por biopsia.
Se recabaron los siguientes datos: la edad, estatus de HIV, hábito tabáquico, paridad anticoncepción, el tipo de lesión confirmada por biopsia (CCU o HSIL), genotipo de HPV presente, infecciones únicas (la presencia de un solo genotipo de HPV) o múltiples (la presencia de dos o más genotipos de HPV).
Se procesaron los datos con el programa IBM SPSS Statistics. Se calcularon las medias y los intervalos de confianza (IC) para las edades de la muestra completa y discriminada por lesión para un IC 95%.
Se calcularon los porcentajes de HPV 16, 18, 31, 33, 35, 45, 51, 52, 56, 58, 59,65 para la muestra total y discriminada por lesión con sus respectivos intervalos de confianza al 95%.
Se discriminó el porcentaje de las infecciones únicas y múltiples con iguales IC para la proporción.
Procesamiento de la muestra
Extracción de ADN viral: La extracción de ADN viral se realizó a partir de muestras cervico vaginales tomadas en aquellas pacientes que ya comentamos conservadas en medio de transporte comercial (Sacace).
Para la extracción del ADN viral se utilizó el kit QIAamp DNA Mini Kit (QIAGEN) cumpliendo el protocolo recomendado por el fabricante. El mismo utiliza la tecnología de membrana de gel de sílice para el aislamiento y purificación de ADN viral procedente de muestras biológicas.
Tipificación de HPV mediante PCR en Tiempo Real: Se utilizó el Kit de diagnóstico molecular “HPV High RiskTyping Real-TM Real Time PCR (Sacace Biotechnologies) el cual detecta 12 subtipos de HPV de alto riesgo (16, 18, 31, 33, 35, 45, 51, 52, 56, 58, 59,65) mediante Reacción de la Polimerasa en Cadena en Tiempo Real (Q-PCR).Es un test IVD (for in vitro diagnostic use) con el sello de la CE (Comunidad Europea ).
Se realizaron amplificaciones Q-PCR por muestra para la detección de los siguientes genotipos: mezcla 1 para la detección de los genotipos 16, 18 y 31; mezcla 2 para los genotipos 39, 45 y 59; mezcla 3 para los genotipos 33. 35 y 56; mezcla 4 para los genotipos 51 52 y 58.
Se monitoreó la presencia de material celular mediante la detección del gen de beta globina en cada muestra para evitar falsos negativos. Si la muestra no estaba correctamente extraída (por contener exceso de moco o insuficiente cantidad de células epiteliales) el Control Interno no era detectado y se invalidaba el resultado.
Las reacciones de PCR se llevaron a cabo en el termociclador en Tiempo Real RotorGene 3000. Las condiciones de ciclado fueron: 95ºC 15 min; 5 ciclos x (95ºC 5 seg, 60ºC 20 seg, 72ºC 15 seg); 40 ciclos x (95ºC 5 seg, 60ºC 20 seg (detección de fluorescencia), 72ºC 15 seg)
Los resultados fueron analizados con el software Rotor-Gene Q Series Software
RESULTADOS
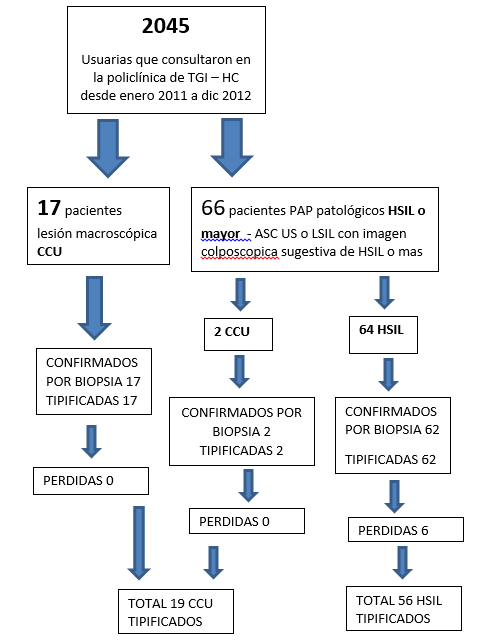
En el período comprendido entre enero de 2011 y diciembre de 2012 consultaron en la policlínica de TGI del Hospital de Clínicas, 2045 pacientes de las cuales 17 tenían una lesión macroscópica sugestiva de CCU, según el PAP, 64 pacientes tenían lesión sugestiva de HSIL y 2 de CCU.
De ellas, en 81 pacientes se confirmaron mediante histología los diagnósticos colpocitologicos y colposcopicos presuntivos de HSIL (CIN 2, CIN 3 o CIS) (n=62) y de Cáncer (n=19).
Se tipificaron 81 pacientes. De estas en 75 se obtuvo muestra satisfactoria dado que en 6 pacientes la muestra no pudo ser procesada 3 por errores logísticos de tiempo (almacenamiento mayor al establecido) y 3 por exceso de moco o sangre. (Figura 1).
CCU - cáncer de cuello uterino
HSIL- lesión intraepitelial de alto grado
Pérdidas - muestras que no se logró obtener resultados por la calidad de la muestra o no se lograron procesar.
De las 75 pacientes con muestras cervicovaginales procesadas, el rango etario total fue 20 a 77 años, con una media de 40,6 años (IC95%: 40,3: 43,7). La media de edad para las pacientes con CCU fue de 51años (IC95%: 42,3:58,6) rango 29 a 77 años y para las portadoras de HSIL fue de 20 a 77 años con una media de 37 años (IC 95%=33,3-41) (Tabla 1).
Tabla 1. Rango etario y tipo de lesión.
| Rango etario | HSIL (%) | CCU (%) |
| 20 a 29 | 19 (34) | 1 (5) |
| 30 a 39 | 19 (34) | 6 (31,5) |
| 40 a 49 | 9 (9) | 2 (10,5) |
| 50 a 59 | 2 (2) | 5 (26,4) |
| 60 a 69 | 4 (4) | 1 (5%) |
| 70 a 79 | 3 (3) | 4 (21,5) |
En cuanto a las características de la población se resumen en la Tabla 2.
Tabla 2. Características de la población
| DATOS RECABADOS DE LA POBLACION | NUMERO ABSOLUTO SOBRE EL N TOTAL DE LA MUESTRA |
|---|---|
| ESTATUS HIV | POSITIVAS 3/75 NEGATIVAS 72/75 |
| FUMADORAS | MAS DE 10 /DIA 15/75 MENOS DE 10/DIA 20/75 NO FUMADORAS 40/75 |
| METODO ANTICONCEPTIVO | PRESERVATIVO 20/75 ACO 12/75 LIGADURA TUBARIA 15/75 DIU 9/75 NO GUARDA 19/75 |
| PARIDAD | NULIGESTA 28/75 MENOS DE 3 GESTAS 22/75 IGUAL o MAS DE 3 GESTAS 25/75 |
Más de 10 /día: más de 10 cigarrillos por día.
Menos de 10 /día: menos de 10 cigarrillos por día.
ACO: anticonceptivos orales (incluimos aquí los anticonceptivos hormonales de depósito).
DIU: dispositivo intrauterino.
Con respecto al tipo de lesión encontrada, el 25 % (19/75) de las lesiones correspondieron a cáncer invasor y el 75% (56/75) a HSIL.
La búsqueda de genotipos de HPV de alto riesgo mostró la presencia de infecciones únicas (IU) en 52%, infecciones múltiples (IM) en 29% y de negativos en un 19%. Los negativos son aquellas muestras donde no se ha detectado ADN viral. El HPV 16 estaba presente en 60% (45/79) del total de las muestras incluyendo las IU y las IM (IC95%: 49%-71%).
El HPV 18, fue encontrado en 4% (3/75) de las muestras y siempre en IM no encontrándose en las IU (IC95%: 1%-9%).
El HPV 31, 33, y 45 ocuparon un 12% (9/75), 10,6% (8/75) y 5,3% (4/75) respectivamente en el total de las muestras (IC 95%:5%-21%; 4%-18%; 0%-11%).
a. Análisis de la prevalencia de los diferentes genotipos de HPV según el tipo de lesión.
En las pacientes con CCU la prevalencia del HPV 16 fue84% (IC95%: 66-120), seguido de HPV 31 y 33 con iguales porcentajes 5,5 % , cuarto en frecuencia el HPV 18, 35, 52,56 y 58 con un 1% y ausencia de los genotipos 45,51 y 65.
En las portadoras de HSIL la prevalencia de los genotipos de HPV ordenados de mayor a menor fueron: HPV 16: 52 % (IC 95%: 38-65); HPV31: 14% (IC 95%: 5-24); HPV 33: 11 % (IC95% 2-19); HPV 35 y 45: 7% (IC 95%: 7 -18) cada uno; el 9% restante está compuesto por HPV 18, 51, 52, 56, 58 y 65.
b. Análisis de las infecciones únicas y múltiples por tipo de lesión.
Las pacientes con HSIL presentaron 51,8 % de IU, 39,2% de IM con 9% de negativos.
En el grupo de CCU el porcentaje para IU fue 53 %, 37% para IM y 10% de negativos.
De la prevalencia de los genotipos de HPV en las IU, sin discriminar por tipo de lesión, el HPV 16 se encontró en un 61,5 % seguido del HPV 31 en un 13%, luego el HPV 33 en un 7,7 % y el HPV 45 y 65 en un 5,3% cada uno. El porcentaje restante lo forman los HPV 51, 52, 65 con un 2,4 % para cada genotipo
Se discriminan los genotipos de HPV de IU por tipo de lesión en la Tabla 3.
Tabla 3. Distribución de los Genotipos de HPV por tipo de lesión (Infecciones Únicas)
| HPV | CCU n: 10 (%) | HSIL n: 29(%) |
| HPV 16 | 9 (90) | 15 (51,8) |
| HPV 31 | 0 | 5 (17,2) |
| HPV 33 | 0 | 3 |
| HPV 45 | 0 | 2 |
| HPV 56 | 1 (10) | 1 |
| OTROS | 0 | 3 |
Los porcentajes corresponden al total de las IU, cualquiera sea la lesión, por lo que tomamos 100% el total de las IU en los CCU (10 casos) y el total de las IU en las HSIL (29 casos)
En las infecciones múltiples se hallaron varias combinaciones de diferentes genotipos que se detallan en la Tabla 4.
Tabla 4. Distribución de las diferentes combinaciones de genotipos de HPV según tipo de lesión cervical en las IM.
| Genotipos de HPV | HSIL (N CASOS) | CCU ( N CASOS) | TOTALES |
| 16 -18 | 0 | 1 | 1 |
| 16 - 31 | 2 | 1 | 3 |
| 16 - 33 | 1 | 1 | 2 |
| 16 - 35 | 2 | 1 | 3 |
| 16 - 51 | 1 | 0 | 1 |
| 16 - 52 | 2 | 1 | 3 |
| 16 - 56 | 2 | 0 | 2 |
| 16 - 58 | 0 | 1 | 1 |
| 33 - 45 | 1 | 0 | 1 |
| 16 -18 - 35 | 1 | 0 | 1 |
| 16 -31 - 18 | 1 | 0 | 1 |
| 16 - 33 - 45 | 1 | 0 | 1 |
| 16 - 35- 58 | 1 | 0 | 1 |
| 16 -31 -33 | 0 | 1 | 1 |
| TOTALES | 15 | 7 | 22 |
Discusión
Según la American Cancer Society (ACS), la edad promedio del diagnóstico del cáncer cervical a nivel mundial es alrededor de los 50 años, 13 un 20% de los cánceres de cuello uterino se diagnostican luego de los 65 años y es raro que este cáncer se presente antes de los 20 años. En nuestro estudio, la edad promedio de diagnóstico fue también cercana a los 50 años, un 26,5% de los CCU se presentó en mayores de 60 años con un límite inferior de 29 años, concordando con los datos reportados por la ACS.
En nuestro estudio el mayor porcentaje de pacientes (68 %) con HSIL tenía entre 20 y 29 años con una media de 37,4 años lo que concuerda con las estadísticas internacionales y nacionales 7,11,14.
Dentro de los 18 genotipos de HPV considerados de alto riesgo, los más frecuentes a nivel de las series mundiales en HSIL Y CCU son el HPV 16 y el HPV 18 7,15,16,17, asociándose este último a lesiones de tipo glandular. En esta muestra, el HPV 16, fue el de mayor prevalencia concordando con todas las series nacionales e internacionales 7,15,18,19. La prevalencia de HPV 16 en las HSIL fue de 61,5 % acorde a uno de los estudios realizados en el país que encontraron HPV 16 en 56,4% (IC 95%: 39,6 a 72,1) 11, pero en discordancia con el estudio de Berois donde el HPV 18 es el segundo en frecuencia.
De las IM observamos un 36,7% para CCU y 26,7% para HSIL. Estos porcentajes superan los reportados tanto a nivel nacional como internacional 7,12,15 los que comparamos en la Tabla 5. Sería algo a valorar posteriormente ya que las IM tienen peor pronóstico que las IU15.
En cuanto al genotipo HPV 18, segundo en frecuencia en las series mundiales, en esta muestra se observa solo asociado al HPV 16 en las infecciones múltiples en un porcentaje muy bajo (2/22) que no es el de otras series mencionadas 7,15,17,18. En el estudio realizado por Berois en nuestro país el HPV 18 se encontró en un 8,5% de los CCU siendo el segundo en prevalencia. (12
En el estudio de Stoler H 20 el HPV 18 tuvo una prevalencia menor que el HPV 31 (para CIN 2 más) quedando en tercer lugar en prevalencia, concordando parcialmente con la muestra que analizamos donde el HPV 16 y 31 son los primeros, sin embargo el HPV 18 prevalece en los últimos lugares.
Una de las razones podría ser que se encontró solamente 1 caso de adenocarcinoma invasor y no se encontraron adenocarcinomas in situ, destacando que el HPV 18 es más frecuente en lesiones glandulares. Sin embargo, concuerda con el trabajo realizado en Uruguay de Rodríguez et al, 11 quien analizó los diferentes genotipos de HPV en tacos de anatomía patológica con HSIL / CIN 3 y carcinoma in situ, donde tampoco hallaron el HPV 18 11. En otro estudio realizado en nuestro país en muestras de citología se observa el HPV 16 como el más prevalente en las HSIL, seguido del HPV 58 (13%), HPV 68 (10.9%) y HPV 51 (8.7%). No observándose el HPV 18 para HSIL ni CCU, igual que sucede en esta muestra 15. Otra hipótesis puede ser que el HPV 45 haya tomado el lugar del HPV 18 por ser de la misma línea filogenética, pero en esta muestra el HPV 45 tiene un 5,3% para las infecciones únicas y en las múltiples ocupa un lugar poco significativo encontrándose en dos pacientes junto al HPV 16. De todos modos, el número limitado de muestras analizadas no nos permite realizar una conclusión categórica al respecto.
Analizando los casos negativos, observamos que para el CCU el HPV se encontró en un 89% de los casos (17/19) estando acorde con la literatura mundial 7,16.
La prevalencia de HPV en las HSIL fue de un 78%, estando por debajo de lo que cita la literatura mundial con una prevalencia de 84,6% 17. Esto puede deberse a varios factores: calidad de la muestra, de la conservación o del transporte, siendo algo fundamental de resaltar la no utilización del p16 para catalogar los CIN 2 en los años en que se realizó la recolección de muestras. Desde el proyecto LAST 21, se realiza el marcador P16 como técnica de inmuno-histoquímica, para catalogar las neoplasias intraepiteliales tipo 2 como HSIL. Puede ser posible que algunos de los CIN 2 detectados hubieran sido P16 negativos y por ende no tener ADN viral de alto riesgo. Igualmente en el estudio de Rodríguez et al poseen igual número de negativos para los HSIL, lo cual llama la atención dado que el tipo de muestra utilizada en ese estudio fue de tacos de anatomía patológica y aquí se realizó la toma de muestra en fresco lo que aumentaría la posibilidad de hallar ADN viral 11.
En cuanto a las fortalezas del estudio, es el tercer estudio realizado en el país de prevalencia de HPV en las HSIL y CCU. Fue realizado en una muestra nunca antes estudiada dado que fue en población del Hospital de Clínicas. Un aspecto muy importante es la toma de la muestra, esta fue realizada mediante toma de muestra a la paciente portadora de la lesión sin estar esta previamente biopsiada (muestras cervico vaginales) siendo el primer estudio de esta característica en el país aumentando la fidelidad de la muestra.
En cuanto a las debilidades la principal es el N de la muestra, los pocos casos de adenocarcinoma y la cantidad de HPV negativos en las muestras no acorde con las estadísticas generales.
Conclusiones
En este estudio, el análisis de la presencia de HPV en muestras de lesiones de alto grado o cáncer mostró una alta frecuencia del HPV 16, sólo o acompañado de otros genotipos de HPV. La frecuencia hallada es mayor que la reportada anteriormente para HPV 16 para CCU, mientras que la frecuencia detectada para HPV 18 fue menos prevalente, 2/75 siempre en IM.
En este estudio encontramos que le siguen en frecuencia los genotipos 31, 33 y 45.
En este contexto, los genotipos vacunales (16 y 18) cubren el genotipo más prevalente en las HSIL y CCU en esta población del Hospital de Clínicas de Montevideo Uruguay. Pero no cubren los otros genotipos que le siguen en frecuencia.