Introducción
Decidir el momento de inserción del implante es esencial para lograr los objetivos propuestos en todo tratamiento rehabilitador implanto-prostodóncico, asegurando a largo plazo la estética y función de la restauración, con mínima morbilidad. La indicación de extracción puede ser muy variada, desde caries extensas que imposibilitan su rehabilitación, procesos infecciosos agudos o crónicos de índole endodóncico, periodontal o traumatismos; el diagnóstico y plan de tratamiento debe determinar la indicación y el momento oportuno para realizarla. La rehabilitación funcional y estética a través de implantes, dependerá de su inserción óptima en un proceso alveolar apto1. El hueso alveolar es un tejido dependiente del diente, que se desarrolla conjuntamente durante la erupción dental y se remodela con su pérdida. Las alteraciones dimensionales consecuentes a la extracción, tendrán una acción directa en la conducta clínica a seguir. Como resultado del modelado y remodelado alveolar se describe en la literatura una pérdida en alto y ancho durante los primeros 6 meses; estos cambios en sentido vertical se visualizan en torno al 11 y 22% a los seis meses post extracción y horizontalmente un 32% a los 3 meses, alcanzando un 63% a los 6 meses2. Los estudios han demostrado que la pérdida ocurre principalmente en la cortical ósea vestibular3. El efecto de la pérdida ósea se magnifica y varía en función de extracciones múltiples, ausencia de piezas adyacentes, calidad ósea y presencia de infección3,4. El mayor porcentaje de variación respecto a los cambios dimensionales ocurre en el primer mes y continúa en menor porcentaje los meses consecutivos2, dando como resultado la pérdida de contorno en los tejidos blandos y duros. El rango de estos cambios de dimensión tiene una variación interindividual; expresándose en el biotipo gingival fino una mayor predisposición a presentar reabsorción y recesión que los pacientes con fenotipo grueso y escasamente festoneado. La literatura expresa que la zona de mayor riesgo de reabsorción es el centro vestibular, resultando en menores cambios dimensionales a nivel proximal3,5. Se identificó un espesor óseo vestibular menor o igual a 1mm como factor crítico asociado con la reabsorción vestibular; los fenotipos de pared delgada visualizan pronunciadas pérdidas verticales con una medida de 7.5 mm en comparación con fenotipos de pared gruesa con pérdidas de 1.1 mm6,7. La inserción del implante inmediato, en el sitio fresco de extracción, no modifica la dinámica ósea de remodelación. Los resultados de estudios clínicos, radiográficos e histológicos, indican que la cicatrización ósea de sitios con inserción inmediata continúa con su proceso de remodelado3. Según Corbella8, la implantación inmediata en sitios con patología periapical tendrá éxito clínico equivalente a los alcanzados cuando los implantes se colocan en sitios sin patología periapical, cuando se instaura un protocolo riguroso médico y quirúrgico, sin embargo, son necesarios más estudios que confirmen la predictibilidad a largo plazo del tratamiento. El patrón de destrucción ósea como resultado de la presencia de patología periapical debe examinarse al considerar el tiempo de inserción inmediato. Fugazzoto9 propone un sistema de clasificación de la lesión periapical, tipificándola del 1 al 3 en función de la disponibilidad ósea que asegure la estabilidad primaria, orientando la conducta clínica a seguir.
Tipo 1: Existe suficiente hueso periapical para lograr estabilidad primaria
Tipo 2: No existe adecuado remanente periapical para asegurar estabilidad primaria, esta se logra lateralmente.
Tipo 3: No existe adecuado remanente óseo ni apical ni lateralmente para asegurar adecuada estabilidad primaria
Respecto a la tasa de fracaso de implantes inmediatos en pacientes con enfermedad periodontal severa, en comparación con implantes diferidos, los resultados indican un mayor riesgo de fracaso asociado al maxilar superior, debido a sus características óseas10. En los últimos años los investigadores han tratado de minimizar los tiempos de tratamiento necesario, en respuesta a la demanda de tratamientos más cortos y procedimientos quirúrgicos menos complejos. En 1980 el tratamiento estándar de las zonas post extracción era la colocación del implante después de 6 a 12 meses de cicatrización, con sus inconvenientes estéticos y funcionales.
Hammerle (2004)11 propone una clasificación referente al momento de inserción basada en los cambios morfológicos, histológicos y dimensionales que siguen a la extracción, tipificando 4 categorías; Tipo 1: Inserción inmediata; Tipo 2: Inserción temprana, con cicatrización del tejido blando (4-8 semanas); Tipo 3: Inserción temprana, con cicatrización ósea parcial (12-16 semanas) y Tipo 4: Inserción tardía, cicatrización ósea completa (superando los 6 meses). Espósito et al. (2006) proponen el uso de los siguientes términos: inmediata, inmediata-tardía y retrasada. En todas estas clasificaciones prima la importancia de lograr los objetivos primarios y secundarios de todo tratamiento rehabilitador como se mencionó al inicio.
Metodología del taller. Los responsables del taller: presidente -Dra. Adriana Ramos, secretario -Dr. Martín Sanguinetti y evaluador -Dr. Andrés Rodríguez establecieron instancias de discusión y realizaron una búsqueda bibliográfica en bases de datos internacionales: MEDLINE, PUBMED, LILACS, COCHRANE y SciELO. Fueron seleccionados un total de 23 artículos por los responsables del mismo y luego la bibliografía fue ampliada por los integrantes del taller durante la fase previa. La dinámica del taller se desarrolló en base al planteo de 6 preguntas guías, discutiendo e intercambiando opiniones con los participantes, en base a los artículos científicos pre seleccionados para responder y buscar consenso a las mismas. En el desarrollo del taller se decidió agrupar las preguntas que eran complementarias. Las presentes conclusiones fueron elaboradas a partir de investigaciones clínicas en las que se excluyeron pacientes con los siguientes factores de riesgo: irradiados, tabaquismo (más de 10 cigarros por día), inmunodeprimidos y diabetes no controlada. La presencia del evaluador tuvo un rol de importancia crucial en el nivel científico del encuentro; el mismo calificó la actuación de los participantes y de las autoridades del taller, así como la bibliografía seleccionada, la calidad de la discusión y la correlación entre las conclusiones y la evidencia científica manejada durante el taller.
Los participantes fueron los Dres. Aida Wodowoz, Victoria Pebé, Federico Riva, Gastón Olascuaga, Juan Brembilla, María Clara Bruzzone, Mario Delgado, Mónica Fernández, Salbhaí Alayón y Carolina Varela.
Desarrollo del taller
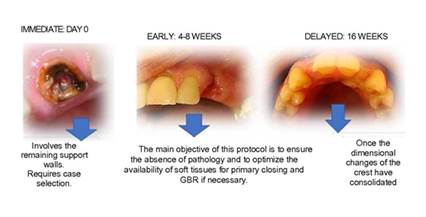
Pregunta Nº 1. En la década de los 80 se consideraba esperar de 6 a 12 meses luego de una extracción dentaria para la inserción del implante como premisa de salud. ¿Cuál sería el procedimiento standard en el presente? En base a la literatura científica, en el taller se establecen tres instancias en cuanto al momento idóneo para la inserción del implante, relacionadas al tiempo transcurrido desde la extracción (Fig. 1):
Inmediata: inserción en el mismo acto quirúrgico que la extracción.
Temprana: inserción dentro del período transcurrido de 4 a 8 semanas posteriores a la extracción.
Tardía: inserción posterior a las 16 semanas de realizada la extracción.
Cada modalidad tiene indicaciones específicas que se definen de acuerdo al diagnóstico, la evidencia disponible, la experiencia del operador y los requerimientos del paciente. De acuerdo al estado actual del conocimiento acerca del remodelado alveolar post extracción, la tendencia más reciente es la selección de un protocolo inmediato o temprano de inserción. La colocación de implantes inmediatos y tempranos ofrece ventajas en términos de conservación de tejidos blandos y duros en comparación con un protocolo de implantes diferido. La colocación del implante diferido, después de la extracción, con un período de cicatrización de 6 a 12 meses, en un hueso totalmente cicatrizado, asegura la inserción del implante en un reborde estable dimensionalmente. Pero la disponibilidad de hueso para la inserción puede haber sido dificultada por los cambios producto del remodelado alveolar. Las técnicas de preservación del alvéolo minimizan la pérdida ósea que tiene lugar en los primeros meses tras la extracción dental y permiten colocar el implante en una posición tridimensional ideal; de esta manera se reduce la necesidad de realizar técnicas quirúrgicas adicionales12. El protocolo de inserción de implante temprano, se ha propuesto, ya que comparte algunas ventajas de la inserción inmediata, como ser el aprovechamiento del volumen óseo inmediato a la extracción, aunque en el segundo mes ya se expresa la pérdida ósea alveolar; al mismo tiempo permite el cierre primario (epitelio-conjuntivo) de la herida13. Está indicado en presencia de procesos infecciosos agudos, pues el tiempo de espera permite la resolución del mismo. La recesión del margen mucoso vestibular, es común en implantes inmediatos; los indicadores de riesgo incluyen una cortical ósea vestibular fina o dañada, un biotipo gingival fino y una posición tridimensional del implante incorrecta, mas vestibularizado. La inserción del implante temprano, se asocia con una menor frecuencia de recesión mucosa en comparación a la inserción inmediata, cuando se combina con procedimientos de regeneración14,15.
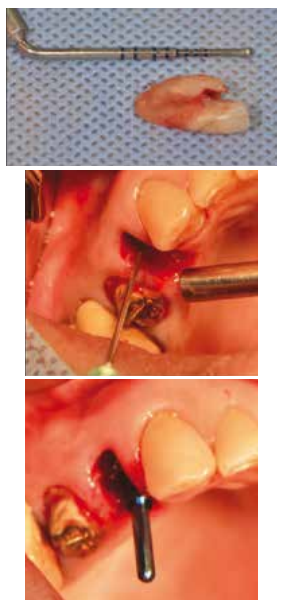
Pregunta Nº 2. ¿Se podría crear un protocolo de tratamiento para los alvéolos post-extracción que recibirán implantes en forma inmediata? (Fig. 2). ¿Cuáles serían los factores de riesgo locales a tener en cuenta? En cuanto a la inserción inmediata, se consideró favorable:
Ausencia de infecciones agudas.
Posibilidad de una correcta ubicación tridimensional del implante, como se muestra en Fig 2.
Presencia de una morfología remanente ósea favorable para la colocación inmediata, con la presencia de las 4 paredes y una pérdida no mayor a 1.5mm.
Biotipo gingival grueso
Fenotipo óseo mayor a 1mm (espesor de tabla vestibular)
Ausencia de dehiscencias y/o fenestraciones (no se evidenciaron contraindicaciones, así como tampoco parámetros relativos para la inserción inmediata, en relación a estos dos puntos en la bibliografía citada).
Ante la presencia de alvéolos comprometidos, como ser aquellos con reabsorción parcial o total de la cortical vestibular, defectos verticales que involucran paredes óseas, con recesión localizada del margen gingival vestibular; la técnica de reconstrucción dentoalveolar inmediata (RDI), es empleada para la restauración ósea del alvéolo comprometido, simultáneamente a la inserción del implante con función, no oclusal. La RDI preconiza la zona de la tuberosidad como área donante de injerto cortico medular, dependiendo del tipo de defecto existente en el área receptora. Las características del perfil de emergencia son las que mantienen el soporte necesario para el injerto16. En la literatura consultada, las investigaciones clínicas excluyeron los pacientes con los siguientes factores de riesgo local: enfermedad periodontal, caries activa e inadecuado control de la higiene oral. Se desprende de la literatura que el resultado estético final no se ve influenciado por el diseño geométrico del implante17,18. En los tratamientos de alvéolos intactos, uno de los componentes que requiere atención es el tamaño del GAP (brecha horizontal que permanece entre las paredes óseas y la superficie del implante después de su inserción). Ante la presencia de GAP la formación ósea puede ocurrir de dos formas: a) directamente en la superficie del implante, en las áreas en contacto con el hueso residual (contacto osteogénico) o b) por aposición, en la cual el nuevo hueso se forma a partir de la superficie del implante (salto osteogénico). Para el tratamiento del GAP, frente a una tabla vestibular íntegra en altura, se ha establecido en la literatura, una medida arbitraria de 2mm en relación al GAP para guiar la conducta clínica a seguir, pautándose el relleno del mismo con biomateriales si éste es mayor a 2mm y esperar la cicatrización a través de un coágulo si este es menor12. Dicho procedimiento de relleno modifica el resultado final en términos de cantidad de tejido óseo18 y arquitectura del tejido blando19. En presencia de un fenotipo óseo favorable el relleno óseo del GAP tiene finalidad de preservar. No existe diferencia en relación al GAP en cuanto a la utilización de diferentes tipos de relleno y la combinación de éstos con membranas (se hacen necesarios nuevos estudios en este sentido).
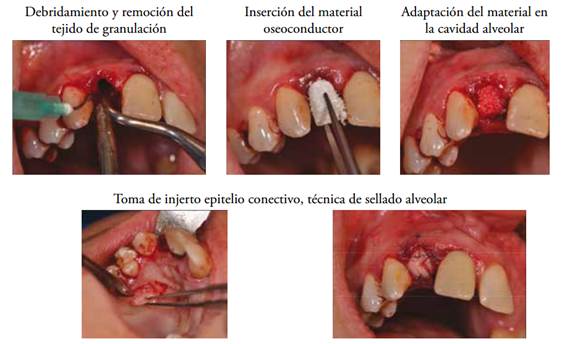
Pregunta Nº 3. ¿Se podría crear un protocolo de tratamiento para los alvéolos post- extracción que recibirán implantes en forma diferida? Se han establecido lineamientos generales y definiciones. Entendemos como preservación alveolar, la conservación o prevención de los cambios dimensionales de la anatomía alveolar. En tanto los procedimientos de recuperación alveolar, se entienden como las maniobras orientadas a recuperar las dimensiones del alvéolo perdidas20. En relación a las situaciones clínicas:
Ante la necesidad de extracción en situación de infección aguda, se esperará a las 4-8 semanas y en ese momento evaluaremos la posibilidad de recuperación alveolar e implantación temprana o recuperación alveolar y diferir la colocación del implante.
Ante la necesidad de extracción en ausencia de infección aguda, se procederá a la recuperación alveolar de los tejidos duros y/o blandos si fuese pertinente y diferir la colocación del implante
Existe evidencia científica que fundamenta las maniobras de preservación (maniobras tendientes a mantener las dimensiones del alvéolo, Fig. 3) y recuperación alveolar (maniobras tendientes a restablecer las dimensiones del alvéolo), con mejor resultado final si lo comparamos con un proceso de cicatrización a partir del coágulo solamente 14,15,21,22,23,24
Conclusiones
En base a esta revisión de la literatura, se puede concluir que la inserción inmediata o temprana, es un enfoque clínico predecible y puede considerarse una alternativa en comparación a la inserción diferida; considerando como requisito imperativo, la correcta selección del caso y ejecución de los protocolos quirúrgicos y protésicos.
Evaluación científica. El evaluador, Dr. Andrés Rodríguez Figueroa, expuso: Los integrantes que hicieron sus aportes lo realizaron con buen soporte científico y con un pragmatismo interesante. Se generaron intercambios de opinión referido a los artículos seleccionados y artículos de búsquedas individuales. Muchos de estos fueron criticados por su metodología en el proceso de investigación, lo que demuestra alta capacidad de los participantes en la comprensión del método científico. Demostraron muy buen manejo de los artículos previamente seleccionados; la organización de la discusión, el manejo de los tiempos y la búsqueda de consensos para responder las preguntas fue muy eficaz. Posteriormente se elevaron las conclusiones del taller a las autoridades del Primer Congreso de Implantología Oral y Maxilo Facial del Uruguay para su difusión en el marco del mismo.











 texto em
texto em