Services on Demand
Journal
Article
Related links
Share
Odontoestomatología
Print version ISSN 0797-0374On-line version ISSN 1688-9339
Odontoestomatología vol.17 no.26 Montevideo Nov. 2015
Tratamiento de recesiones y defectos mucogingivales mediante injertos de tejido conjuntivo en piezas dentarias e implantes
Treatment of recession and mucogingival defects using connective tissue grafts on teeth and implants
Treatment of recession and mucogingival defects using connective tissue grafts on teeth and implants
*Profesor Titular de la Cátedra de Periodoncia .Director de la Especialidad en Periodoncia, Universidad de la República. Uruguay
Especialista en Implantología, Universidad de Guarulhos. Brasil.
lb1234@adinet.com.uy
** Especialista en Periodoncia, Master en Implantología, Profesor de la Especialidad en implantología, Universidad de Guarulhos. Brasil.
*** Master en Periodoncia, Doctorado en Periodoncia, Universidad de Araraquara. Profesor Director de la Especialidad de Implantología, Universidad de Guarulhos Brasil.
Resumen
Las recesiones gingivales son un hallazgo clínico frecuente. Son un problema estético, causan hipersensibilidad y dificultad el buen control de placa microbiana.
En el caso de implantes las recesiones ocasionan problemas estéticos y su progresión parece no ser frecuente (1).
Los procedimientos de cirugía plástica periodontal son los indicados en estos casos, y estas técnicas serán “adaptadas” para el tratamiento de áreas peri-implantarias (1).
En la literatura existen diferentes propuestas de tratamiento, siendo el Gold Standard el injerto de tejido conjuntivo ya que nos ofrece una mayor tasa de éxito y predicibilidad.
Palabras claves: Recesión, cirugía plástica periodontal y peri-implantaria, injertos de tejido conjuntivo.
Abstract
Gingival recession is a common clinical finding that entails an aesthetic problem, causes hypersensitivity and hinders effective dental plaque control.
In the case of implants, recession causes aesthetic problems and its progression does not seem to be so frequent (1).
Periodontal plastic surgery procedures are indicated in these cases. These techniques must be adapted to treat peri-implant areas (1).
While the literature presents different treatment approaches, connective tissue grafts have become the gold standard as they provide a higher rate of success and predictability.
Keywords: recession, periodontal and peri-implant plastic surgery, connective tissue grafts.
Fecha de recibido: 11.03.15 - Fecha de aceptado: 27.07.15
Metodología de la Búsqueda Bibliográfica
Se realizó la búsqueda con las palabras claves mencionadas en las siguientes bases de datos: Pubmed, Timbo, Scielo y la Biblioteca Virtual de Salud.
Introducción
La estética es uno de los motivos de consulta más frecuentes donde la implantología y la periodoncia juegan un papel muy importante (2- 6). El manejo de los tejidos duros y blandos peridentarios y peri-implantarios se ha transformado en una preocupación de los clínicos (7). La zona estética es definida como el área limitada por el perímetro de los labios (7). La odontología estética rehabilitadora debe abordarse en forma integral donde el primer paso de todo plan de tratamiento debe ser la terapia básica (8, 9).
La Cirugía Plástica Periodontal se define como el conjunto de procedimientos de cirugía plástica destinados a corregir defectos en la morfología, posición y/o cantidad de encía en torno a los dientes (2). Esta definición también se aplica para el manejo de los tejidos peri-implantarios. Algunas de sus indicaciones son: motivaciones estéticas, situaciones de difícil control de placa microbiana en la zona de la recesión, previo tratamiento ortodóncico en casos de movimientos de riesgo de causar recesión y previa rehabilitación en zonas con ausencia de encía insertada (4). Actualmente surge el concepto de Cirugía Plástica Periodontal Basada en la Evidencia la cual es definida como “una evaluación sistemática de evidencias científicas con significancia clínica con el propósito de investigar los efectos estéticos y funcionales de defectos de encía, mucosa o hueso, basada en el conocimiento clínico y resultados centrados en los pacientes, tales como la percepción de las condiciones estéticas, limitaciones funcionales, dolor, disconfort, sensibilidad radicular, nivel de sociabilidad luego de la cirugía y preferencias (10). No siempre la percepción estética del odontólogo es la misma que la del paciente (11).
Definición, etiología, clasificación de recesiones gingivales y peri-implantarias
La recesión gingival se define como la exposición oral de la superficie radicular provocada por el dislocamiento del margen gingival en sentido apical a la unión amelocementaria (12). Se puede presentar en forma localizada como generalizada (13).
Son muy frecuentes, inclusive en población de países desarrollados y con un muy buen control de placa microbiana (14). En cuanto a las recesiones peri-implantarias no se cuenta con datos epidemiológicos. En cuanto a su etiología podemos diferenciar factores predisponentes y desencadenantes (15).
Factores predisponentes: Banda de encía adherida estrecha (banda de mucosa adherida estrecha), frenillo de inserción aberrante, malposición dentaria (malposición del implante), disarmonías dentoesqueléticas, fenestraciones y dehisencias óseas, biotipo periodontal.
Los biotipos finos predisponen a la recesión gingival o peri-implantaria (16, 17) y condicionan los resultados de cualquier cirugía plástica, sea periodontal o periimplantar (8, 16).
La colocación de implantes en estos pacientes puede tender a recesión y cambios de color (18).
El biotipo periodontal así como la integridad de las paredes óseas es muy importante a la hora de colocar un implante en áreas estéticas (19, 20), más aún si se planifica una colocación inmediata. La combinación de injertos conjuntivos junto con la colocación inmediata de implantes ha demostrado excelentes resultados, inclusive en aquellos sitios donde la pieza extraída presentaba recesión y ausencia de encía insertada (19- 23).
Factores desencadenantes: Traumatismo frente al cepillado, enfermedades inflamatorias de los tejidos gingivoperiodontales o peri-implantarios (Enfermedad Gingival por Placa, Periodontitis, Mucositis, Peri-implantitis) , tratamiento ortodóncico e iatrogenia profesional (24).
Los factores predisponentes influyen sobre la posición y estabilidad del margen gingival o mucoso (en caso de implantes), y los factores desencadenantes inciden en los predisponentes provocando la recesión periodontal o peri-implantaria. Se afirma que la falta de encía insertada/mucosa peri-implantaria en un paciente con un adecuado control de placa microbiana puede mantenerse en salud (25, 26).
La clasificación de las recesiones gingivales más aceptada es la presentada por Miller, PD en el año 1985 (27). Se basa en la situación del margen más apical de la recesión respecto a la unión mucogingival y a la cantidad de tejido perdido (encía y hueso) en las zonas interproximales adyacentes a la recesión.
El Dr. Preston Miller indica un pronóstico para cada clase, éxito de cobertura total en las clase I y II de Miller, en la III pronostica cobertura parcial y las IV no indica cobertura radicular pero si sugiere aumentar la banda de encía queratinizada.
El tamaño de las papilas, tipo de diente, grado de pérdida de tejido óseo proximal también pueden afectar el pronóstico (9).
El Dr. Francesco Cairo en el año 2011 propone una nueva clasificación:
R1- recesión gingival sin pérdida de unión interproximal, el límite amelocementario (CEJ) proximal no es visible; R2- recesión gingival con pérdida de unión interproximal. La pérdida proximal es menor o igual que la vestibular, medida del límite amelocementario (proximal y vestibular) hasta el fondo de la bolsa; R3- La pérdida proximal es mayor que la vestibular, medidas del CEJ al fondo de bolsa. Esta clasificación utiliza como parámetro fundamental el nivel de inserción proximal. R1 se asocia a pacientes sanos; R2 y R3 se asocian a patología periodontal. No toma en cuenta la cantidad de tejido queratinizado (28).
La clasificación presentada por el Dr. Henry Salama (1998) hace incapié en la importancia del hueso proximal y la presencia de la papila peri-implantaria para predecir la estética (19, 20, 29).
Se considera recubrimiento completo cuando se logra situar el margen gingival a nivel de la línea amelocementaria, el surco gingival tiene una profundidad al sondaje inferior a 2mm y no hay sangrado al sondaje. Esta cobertura se puede lograr de forma primaria o secundaria. Esta última se logra a través de la migración que sufre el margen gingival en sentido coronal en los meses posteriores a la cirugía (30).
La altura y el grosor del hueso son los principales determinantes de la altura del tejido blando, factores como la morfología dentaria, localización del punto de contacto y calidad del tejido blando pueden influenciar en su apariencia (18-20). Cuanto mayor es la recesión gingival menor es la posibilidad de cobertura radicular completa (10).
Las recesiones clase 1 de Miller presentan mejor pronóstico que las clase 2 de Miller (10).
El tabaco juega un papel importante en el porcentaje de cobertura radicular a obtener (31).
Independientemente de la técnica de cirugía plástica periodontal utilizada todas son capaces de producir mejoras significativas en cuanto a los parámetros clínicos iniciales (10).
Los tejidos blandos peri-implantarios son similares a los tejidos periodontales. Están compuestos por epitelio y una inserción conectiva paralela al implante con un tejido más fibroso y menor vascularizado que los tejidos periodontales (32). La cirugía plástica peri-implantar se indica en casos de tratamiento de recesiones peri-implantaria, ganancia del nivel clínico de inserción, aumento de largo y ancho de encía insertada y reconstrucción gingival.
En casos donde no existe pérdida de tejido interproximal y ni exposición de espiras del implante las técnicas de cirugía plástica periodontal pueden ser empleadas dando lugar a estabilidad y estética de la futura rehabilitación mejorando el contorno de los tejidos, aumentado la mucosa queratinizada, la altura de los tejidos blandos para evitar la impactación de alimentos y los problemas de fonación (10, 16, 33, 34).
Para facilitar la formación de la papila es importante respetar el espacio mediodistal entre implantes de 3 mm y entre implante- diente de 1,5 mm. Conservar 2 mm de ancho de la tabla ósea vestibular prevendrá la pérdida de dicha tabla y evitará la recesión. En sentido apicocoronario el implante debe localizarse a 2 mm apical al límite amelocementario de la pieza vecina (18, 35).
Luego del tratamiento con injertos conjuntivos el periodontímetro penetra 1 a 2 mm en el surco. La cicatrización se da por un epitelio de unión largo tanto en diente como en implante (10, 36).
Todos los procedimientos de cirugía plástica peri-implantaria tienen mejor pronóstico , si los realizamos antes de colocar el implante (34).
Evolución de las técnicas quirúrgicas mucogingivales.
Hay indicios de técnicas quirúrgicas mucogingivales desde el 1900 pero es a partir de la década de los años 50 cuando comienzan a surgir técnicas más predecibles.
Los primeros tratamientos se realizaron mediante colgajos pediculados (37). Según la dirección del desplazamiento pueden ser colgajos rotados o desplazados coronalmente. La necesidad de encía insertada periférica al área a tratar es la principal limitación de estas técnicas (38). Se indican principalmente para tratamiento de dientes /implantes únicos. Sus ventajas son la facilidad técnica y la estética lograda.
Frente a la ausencia de tejido queratinizado se indicaban injertos libres (39). Sus principales desventajas son la estética y el manejo del área palatina. Es una técnica predecible para aumentar el ancho de encía insertada (40).
Karring, T en el año 1974 demostró que las características del tejido epitelial son determinadas genéticamente por el tejido conectivo subyacente, lo que justificó el desarrollo de técnicas con injertos de tejido conectivo (41).
Primariamente descriptas por Edel en 1974, popularizadas por Langer y Langer en 1985 y modificadas por diversos autores (42-49).
Inicialmente indicados para incremento de la encía queratinizada, actualmente indicados para cobertura de recesiones gingivales, aumento de tejidos blandos en zonas edéntulas, aumento de tejidos alrededor de implantes o dientes, reconstrucción papilar, corrección de cicatrices, cambio de biotipo peridentario o peri-implantar (50). El injerto de tejido conectivo es considerado patrón de oro cuando de cobertura radicular se trata debido a su previsibilidad, estabilidad en el tiempo, aumento de espesor y largo/ancho de encía queratinizada (10, 51).
Frente a la imposibilidad de su uso puede optarse como segunda elección por colgajos desplazados a coronal combinados con matrices, sean alógenas o xenógenas. Como última elección optaríamos por colgajo desplazado coronal o regeneración tisular guiada (10, 51, 52).
Debido a la escasa literatura asociando cirugía plástica periodontal a implantes, se recomienda adoptar los resultados obtenidos en dientes como guía clínica para aplicar en casos de recesiones/ defectos mucosos peri-implantarios. La elección correcta del injerto (tamaño y forma) junto a su cobertura completa por el colgajo avanzado coronalmente facilitarán los resultados estéticos (53).
El injerto de tejido conjuntivo es una herramienta indispensable en cirugía mucogingival periodontal e implantológica tanto del punto de vista funcional como estético (54).
Son altamente estéticos y predecibles para cobertura radicular y se reportan porcentajes de cobertura completa que llegan a 89% (53).
El recubrimiento radicular medio es de 80,94 % y el recubrimiento radicular completo es de 46,63 % (51). El postoperatorio es mejor con la utilización de injertos conjuntivos que con las técnicas de injertos libres. El doble aporte sanguíneo que recibe el injerto aumenta su tasa de éxito (10, 55, 56).
Existe una correlación directa entre la tensión del colgajo y la reducida cobertura radicular así como entre el espesor del tejido y el porcentaje de cobertura lograda, colgajos mayores a 0,8 mm de grosor son relacionados a un mejor pronóstico (57, 58).
Diferentes técnicas fueron propuestas para la utilización de injertos: técnicas en túnel (Raetzke,1985; Allen, 1994)(44, 45); con la reposición del colgajo cubriendo en forma parcial un injerto conectivo con un ribete epitelial (Langer, B; Langer, L) (43); con colgajos avanzados coronalmente con descargas verticales (Nelson, S; Wennstrom, J )(46, 47); o sin ellas (Bruno, J.)(48); o con traslación de papilas lateralmente (Harris, R)(49).
En todas las técnicas el tamaño del injerto excede la deshicencia ósea presente y es posicionado y suturado a nivel del límite amelocementario (53).
Los injertos conectivos con ribete epitelial fueron utilizados por Langer y Langer (1985), Allen (1994), Raetzke (1985) (43- 45). Los injertos conjuntivos quedan con una parte expuesta en las técnicas descriptas por Nelson (1987), Bruno (1994), Wennstrom y Zuchelli (1996) (46- 48). La raíz expuesta de la recesión en general es tratada con curetas (53).
Históricamente se realizaban colgajos mucoperiósticos en la zona receptora, hoy día se prefieren colgajos mucosos que permiten mayor movilidad y cobertura del injerto (59).
Zonas dadoras
Son el paladar, la parte interna de un colgajo mucoperióstico o/y una zona desdentada (42).
La toma palatina en la región entre canino y primer molar ha sido establecido como el procedimiento de elección. El mayor grosor de la mucosa palatina se encuentra a este nivel y decrece hacia la zona molar. Se incrementa desde el margen gingival hacia la sutura palatina (60). Aumenta con la edad y es menor en mujeres (60).
El grosor de la mucosa palatina y altura de la bóveda palatina son factores importantes a tener en cuenta al seleccionar la técnica de toma del injerto (60).
En casos de paladares finos se sugiere tomar un injerto epitelio – conjuntivo. Una vez tomado se elimina el epitelio, se reposiciona en la zona dadora, se sutura y se coloca cemento quirúrgico. Esto permite tomar el injerto de forma más superficial evitando complicaciones en pacientes con biotipos finos. Colocar nuevamente el epitelio acelera la cicatrización de la herida (60). Las arrugas palatinas (anteriormente), la raíz palatina del primer molar (posteriormente) y el paquete neurovascular emergente del foramen palatino mayor (medialmente) son las referencias a tener en cuenta.
Con respecto a la forma del paladar y la posición de la arteria palatina, Reiser et al, (1996) identificaron tres posibles variantes anatómicas en el paladar; bajo, normal y alto. Basado en las medidas del arco el paquete neurovascular está localizado a una distancia de 7, 12 o 17 mm del diente adyacente de acuerdo con esta clasificación (54). Respetar esta estructura evita eventos de hemorragias.
Son varios los tipos de incisión que proveen acceso al tejido conjuntivo.
El factor decisivo inicial es sí obtendremos un injerto con un ribete epitelial o no. Originalmente fue incluído para proveer una mejor transición con el borde epitelial existente en casos de tratamiento de recesiones gingivales (43). Luego se observó que no se lograba mejor resultado estético si se mantenía el epitelio y que el resultado final dependía básicamente del injerto conjuntivo. Tanto la naturalidad, forma y color del nuevo epitelio dependerá del conjuntivo subyacente (41). Tomar el injerto con un ribete de epitelio no permite una cicatrización por primera intención en el área dadora llevando esto a dolor y posible hemorragia postoperatoria. Se han utilizado placas de acrílico y hemostáticos para evitar estos sucesos (43).
Si la tira de epitelio no es tomada con el injerto podemos lograr la toma con una (técnica de incisión única) , dos (técnica de incisión angular) o tres incisiones (técnica de trapdoor). Más incisiones aumentan la visión del tejido conjuntivo pero la vascularización del colgajo queda reducida pudiendo llevar a necrosis postoperatoria de dicho colgajo (42, 61, 62). La tendencia actual es la toma del injerto a través de una incisión (63).
La técnica de una única incisión tiene las ventajas de excelente vascularización del colgajo cobertor, pequeño número de suturas, no necesita el uso de hemostáticos o medidas compresivas, mejor postoperatorio y obtención de injertos de dimensiones variables (59).
La técnica de injerto pediculado palatino se describe como una alternativa al injerto conjuntivo convencional. Presenta mejor pronóstico ya que mantiene su nutrición y es más fácil su estabilización. Se indica especialmente cuando se utiliza en combinación con injertos óseos o membranas que dificultan su nutrición (64).
El factor común de las diferentes técnicas es la fijación de un injerto de tejido conjuntivo sobre la superficie radicular a ser cubierta y por encima el colgajo que lo cubre total o parcialmente.
Esto se logra con suturas aunque se describe la posibilidad del uso de cianocrilato con resultados prometedores (65).
En el caso de implantes con recesiones la técnica a emplear sería la misma (59).
Cicatrización post-tratamiento
Con la utilización de injertos conjuntivos o epitelio - conjuntivos logramos la formación de un epitelio de unión largo con una inserción fibrosa (66, 67) aunque algunos estudios reportan regeneración en porcentaje variable (68- 70). Solo zonas que preservaron cemento fueron capaces de neoformar cemento (70).
El periostio no tiene potencial regenerativo después de ser separado de la superficie ósea por lo cual su presencia parece no condicionar el tipo de cicatrización que se dará sobre la superficie radicular (71-74). El trauma mecánico de desplazar el periostio del hueso destruye la capa celular llamada “cambium layer” presente en el periostio, responsable del potencial regenerativo del mismo, poniendo en riesgo esta función (59).
Relato del caso 1
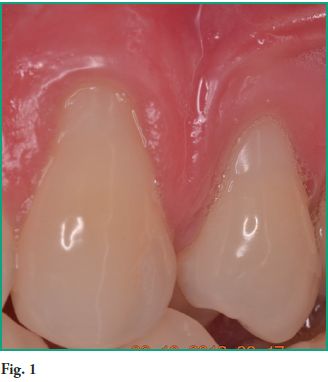
Paciente de sexo masculino que concurre a la Facultad de Odontología de la Universidad de la República del Uruguay por retracción de su encía a nivel de la piezas 23, 24. Las recesiones son Miller tipo 1 (Figura 1).
Como plan de tratamiento se indica:
1- Terapia básica adecuando su técnica de higiene bucal a su situación específica bucal (75).
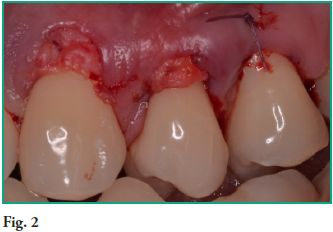
2- Tratamiento de la recesiones gingivales mediante un injerto de tejido conectivo. En este caso se optó por realizar una técnica en túnel. La toma del injerto se realizó mediante una incisión única palatina (Figura 2) (33, 63).
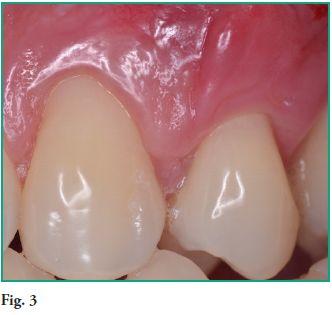
Resultado al año del tratamiento (Figura 3).
Relato del caso 2
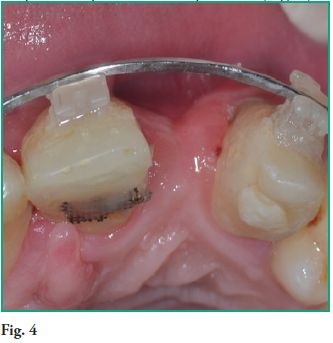
Paciente de sexo masculino de 43 años que concurre a la práctica privada ubicado en la ciudad de Montevideo, Uruguay. Fue derivado para la reposición de la pieza 22 (Figura 4).
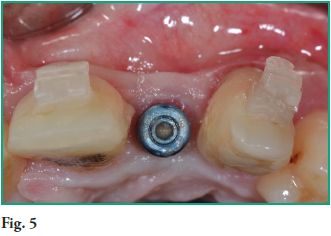
Frente a la morfología gingival inadecuada a dicho nivel se procedió a la colocación de un injerto de tejido conjuntivo en el momento de la instalación del implante (76). Vemos en la figura 5 el resultado a los 6 meses
Conclusiones
Es prioritario un riguroso protocolo de diagnóstico para lograr éxito (29). Los injertos de tejido conjuntivo subepitelial son el gold standard en cirugía plástica periodontal/peri-implantar.
La reposición de tejidos, las áreas vasculares que los nutren así como su fijación son puntos básicos (77). La necesidad de encía queratinizada periodontal/peri-implantaria ha sido discutido infinitamente pero si existe la estabilidad tisular es más predecible (34, 78).
En cuanto a cirugía plástica peri-implantar faltan estudios en la literatura, en el futuro se transformará en una subespecialidad de la implantología (34). La ausencia de estudios controlados aleatorizados sobre cirugía plástica peri-implantaria se considera una limitación para tomar conclusiones definitivas pero la transposición de indicaciones y resultados de la cirugía plástica periodontal para su uso ha demostrado ser viable del punto de vista clínico (10).
Los procedimientos de manejos de tejidos blandos y duros tienen mejor pronóstico si se realizan previo a la colocación de implantes. El acondicionamiento de estos tejidos los logramos tanto durante la inserción del implante como en la etapa de rehabilitación (7).
Las tomas de injertos mínimamente invasivas nos permiten tomar injertos de diferentes dimensiones con mínimo trauma en la zona palatina.
La ciencia y la tecnología avanzan en cultivos celulares con el objetivo de poder reemplazar el injerto de tejido conjuntivo. Por otra parte han surgido biomateriales, homoinjertos (Alloderm) y heteroinjertos (Mucograft) con resultados promisorios pero todavía no tan interesantes como los logrados con el uso de injertos de tejido conjuntivo (59, 79).
Referencias
1-Chambrone L, Chambrone D, Shibli J. Aplicación de Cirugía Plástica Periodontal en Implantología: Cirugía Plástica Peri-implantar. En: Implantología Clínica Basada en Evidencia Científica, ABROSS, 2012, Capítulo 8, 227-243.
2- Miller PD. Regenerative and reconstructive periodontal plastic surgery: mucogingival surgery. Dental Clinic of North America, 1988; 32: 287-306.
3-Blanco J, Villaverde G, Barbosa R. Tratamiento de las recesiones gingivales con injertos de tejido conectivo. Resultados tras cinco años de evolución. Avances en Periodoncia 2000; 12(1): 35-42.
4- De Carvalho S, Ribeiro L, Coelho M. Solución estética para prótesis sobre implante. Full Dent Sci 2012; 4(13): 112-115.
5- Magne P, Magne M, Belser U. Natural and restorative oral esthetics . Part I: Rationale and basic strategies for successful esthetic rehabilitations. J. Esthetic Dent. 1993; 5: 161- 173.
6- Magne P, Magne M, Belser U. Natural and restorative oral esthetic . Part III: Fixed partial dentures . J. Esthetic Dent. 1994; 6: 15- 22.
7- Saadoun A. Periodontal implications in implant treatment planning for aesthetic results. Pract. Periodont Aesthet Dent, 1998; 10 (5): 655-664.
8-De Jesús Tavarez R, Santos A, Silva A. Remodelación del contorno gingival como forma de optimizar el resultado estético de prótesis fijas anteriores. Full Dent. Sci, 2012; 4(13): 5-15.
9- Blanco J, Ramos I. Single Implant- Supported Restorations in the Anterior Maxilla. Int. J. Periodontics Restorative Dent 2005; 25:149-155.
10-Chambrone L, Pannuti CM, Tu YK, Chambrone LA. Evidence- based periodontal plastic surgery. II. An individual data meta-analysis for evaluating factors in achieving complete root coverage. J Periodontol 2012; 83: 477-490.
11-Cooper G, Tredwin C, Cooper N. The influence of maxillary central incisor height to width ratio on perceived smile aesthetics. Br Dent J 2012; 12 (23): 589-599.
12- Wennström JL, Zucchelli G. Increased gingival dimensions. A significant factor for successful outcome of root coverage procedures? A 2-year prospective clinical study. J Clin Periodontol 1996; 23: 770-777.
13- Gonzales J, Klimek J, Meyle J. Aesthetic Periodontal Plastic Surgery: a Case Report. Perio 2004 (1) 3: 263-276.
14- Loe H, Anerud A, Boysen H. The natural history of periodontal disease in man: prevalence, severity, extent of gingival recesion. J Periodontol 1992; 63: 489-495.
15- Hall W. Present status of tissue grafting. J. Periodontol 1977; 48: 587-92.
16- Palacci P, Nowzari H. Soft tissue enhancement around dental implants. Periodontology 2000 2008;47: 113-132.
17- Olsson M, Lindhe J. Periodontal characteristics in individuals with varying forms of the upper central incisors. J Clin Periodontol 1991; 18: 78-82.
18- Palacci P, Nowzari H. Soft tissue enhancement around dental implants. Periodontology 2000 2008; 47: 113-132.
19- Shibli J, d´Avila S, Marcantonio E. Connective tissue graft to correct peri-implant soft tissue margin: A clinical report. J. Prosthet Dent 2004; 91: 119-22.
20- Shibli J, dÁvila S. Restoration of the soft tissue margin in single tooth implant in the anterior maxilla. J. Oral Implantology 2006; 32 6: 286-290.
21- Wilson T, Buser, D. Timing of Anterior Implant Placement Postextraction: Immediate Versus Early Placement. Clinical Advances in Periodontics
22- Yong-Moo L, So-Young K, Jim, K. Peri-implant soft tissue level secondary to a connective tissue graft in conjunction with immediate implant placement: a 2 year follow up report of 11 consecutive cases. Int. J Periodontics Restorative Dent 2012; 32: 213-222.
23- Covani U, Marconcini S, Galassini G. Connective tissue graft used as a biologic barrier to cover na inmediate implant. J. Periodontol 2007; 78: 1644-1649.
24- Leong D, Wang H. Árbol de decisión para injertos de tejidos blandos. Rev. Int. Odont. Rest. Period 2011; 15: 306-313.
25- Dorfman H, Kennedy J, Bird, W. Longitudinal evaluation of free autogenous gingival grafts. A four year report. J. Periodontol 1982; 53: 349-352.
26-Wennstrom J. Lack of association between width of attached gingiva and development of gingival recession. A 5 year longitudinal study. J. Clinical Period 1987; 14: 181-184
27- Miller PD. A classification of marginal tissue recession. Int J Periodontol Rest Dent 1985; 5: 9-13.
28- Cairo F, Nieri M, Cincinelli S, Mervelt J, Pagliaro U. The interproximal clinical attachment level to classify gingival recessions and predict root coverage outcomes: an explorative and reliability study. J Clin Periodontol 2011, 38: 661-666.
29- Salama H, Salama M, Garber D. The interproximal height of bone: a guidepost to predictable aesthetic strategies and soft tissue contours in anterior tooth replacement. Pract. Periodont Aesthetic Dent 1998; 10(9): 1131-1141.
30- Harris, R. Creeping attachment associated with the connective tissue with partial thickness double pedicle graft. J Periodontol, 1997; 68: 890-899.
31- Chambrone L, Chambrone D, Pustiglioni FE, Chambrone LA, Lima LA. The influence of tobacco smoking on the outcomes achieved by root coverage procedures: a systematic review. J Am Dent Assoc 2009; 140: 294-306
32- Berglundh T, Lindhe J, Ericsson I, Marinello CP, Liljenberg B, Thomsen P. The soft tissue barrier at implants and teeth. Clin Oral Implants Res 1991; 2: 81-90.
33- Belser U, Buser D, Hess D. Aesthetic implant restorations in partially edentulous patients- A critical appraisal. Periodontol. 2000 1998; 17: 132- 150.
34- Kazor C, Al Shammari K, Ssarment D. Implant Plastic Surgery: A review and rationale. J Oral Implantol 2004; 30(4): 240-254.
35- Ghassemian M, Nowzari H, Lajolo C. The Thickness of facial alveolar bone overlying healthy maxillary anterior teeth. J. Periodontol jun 2010; 81 (6): 885-890.
36- Chambrone LA, Villa N, Cardoso RL, Lascala NT. Aspectos histopatológicos do tratamento de retrações gengivais localizadas com retalho deslocado e associado ao ácido cítrico. Rev Peridontia 1998; 7: 61- 65.
37- Grupe H, Warren R. Repair of gingival defects by a sliding flap operation. J. Periodontol 1956; 27: 92- 99.
38- Zuchelli G, Amore C, Sforza N. Bilaminar techniques for the treatment of recession type defects. A comparative clinical study. J. Clin. Periodontol 2003; 30: 862-870.
39- Sullivan H, Alkins J. Free autogenous gingival grafts III. Utilization of grafts in the treatment of gingival recession. Periodontics 1968; 6: 152- 160.
40- Ferrao J, Kalife A, Parma A. Aumento de faja gingival insertada a través de injerto gingival libre en áreas de recesión originada por el uso de piercing: reporte de caso. Full Dent. Sci.2012; 4(13): 72-77.
41- Karring T, Lang N, Loe H. The role of gingival connective tissue in determining epithelial differentiation. J. Dent Res 1972; 51: 1303-1304.
42- Edel A. Clinical evaluation of free connective tissue grafts used to increase the width of keratinized gingiva. J. Clin. Periodontol 1974; 1: 185-196.
43- Langer B, Langer L. Subepithelial connective tissue grafts technique for root coverage. J. Periodontol 1985; 56: 715-720.
44- Raetzke P. Covering localized areas of root exposure employing the “envelope” technique. J. Periodontol 1985; 56: 397-401.
45- Allen A. Use of the supraperiosteal envelope in soft tissue grafting for root coverage. II. Clinical results. Int J Periodont Rest Dent 1994; 14: 303-315.
46- Nelson S. The subpedicle connective tissue graft. A bilaminar reconstructive procedure for the coverage of denuded root surfaces. J. Periodontol 1987; 58: 95-102
47- Wennstrom J, Zuchelli G. Increased gingival dimensions. A significant factor for successful outcome of root coverage procedures? A 2-year prospective clinical study. J. Clin Periodontol 1996; 23: 770-777.
48- Bruno J. Connective tissue graft technique assuring wide root coverage. Int J Periodontics Restorative Dent 1994; 14: 127-137.
49- Harris R. The connective tissue and partial thickness double pedicle graft: a predictable method of obtaining root coverage. J. Periodontol 1992; 63: 477-486.
50- Azzi R, Etienne D, Takei H, Fenech P. Surgical thickening of the existing gingiva and reconstruction of interdental papillae around implant-supported restorations. Int J Periodontics Restorative Dent 2002; 22: 71–77.
51- Chambrone L, Faggion CM Jr, Pannuti CM, Chambrone LA. Evidence-based periodontal plastic surgery: an assessment of quality of systematic reviews in the treatment of recession-type defects. J Clin Periodontol 2010; 37: 1110–1118.
52- Roccuzzo M, Bunino M, Needleman I, Sanz M. Periodontal plastic surgery for treatment of localized gingival reces- sions: a systematic review. J Clin Periodontol 2002;29: 178–194.
53- Harris R. The connective tissue and partial thickness doublé pedicle graft: a predictable method of obtaining root coverage. J. Periodontol 1992; 63: 477-486.
54- Reiser GM, Bruno JF, Mahan PE, Larkin LH. The subepithelial
55-Chambrone L, Chambrone D, Pustiglioni FE, Chambrone LA, Lima LA. Can subepithelial connective tissue grafts be considered the gold standard procedure in the treatment of Miller Class I and II recession-type defects? J Dent 2008; 36: 659-671.
56- Harris R. Root coverage in molar recession: report of 50 consecutive cases treated with subepithelial connective tissue grafts. J. Periodontol 2003; 74: 703-708.
57- Pini Prato G, Pagliaro U, Baldi C. Coronally advanced flap procedure for root coverage. Flap with tension versus flap without tension: a randomized controlled clinical study. J. Periodontol 2000; 71: 188-201.
58- Tsourounakis I, Sweidan C, Palaiologou A. Coverage of Isolated, Severe Gingival Recession. A Modified Technique. Clinical Advances in Periodontics 2013; (10): 1-13.
59- Bohm S, Weng T, Meyle J. Connective Tissue Grafts in Periodontal Surgery. Perio 2006; 3(2): 129-137.
60- Bosco A, Días J. An Alternative Technique to the Harvesting of a Connective Tissue Graft from a Thin Palate: Enhanced Wound Healing. Int. J. Periodontics Restorative Dent 2007; 27: 133-139.
61- Harris RJ. A comparison of two techniques for obtaining a connective tissue graft from the palate. Int J Periodontics Restorative Dent 1997;17: 261-271.
62- Harris RJ. The connective tissue with partial thickness double pedicle graft: the results of 100 consecutively treated defects. J Periodontol 1994; 65: 448–461.
63- Hurzeler M, Weng D. A single incisión technique to haverst subepithelial connective tissue grafts from the palate. Int. J. Periodontics Restorative Dent 1999; 19: 279-287.
64- Khoury F, Happe A. The palatal subepithelial connective tissue flap method for soft tissue management to cover maxillary defects: A clinical report. Int. J. Oral Maxillofac Implants 2000; 15: 415-418.
65- Barbosa F, Soares D, Goncalvez E. Dimensional changes between Free Gingival Grafts Fixed with Ethyl Cyanocrylate and Silk Sutures. J. International Academy of Period 2009; 11(2): 170-176.
66- Wilderman MN, Wentz FM. Repair of a dentogingival defect with a pedicle flap. J Periodontol 1965;36: 218–231.
67- Caffesse RG, Kon S, Castelli WA, Nasjleti CE. Revascularization following the lateral sliding flap procedure. J Periodontol 1984; 55:352–358.
68- Harris RJ. Successful root coverage: a human histologic evaluation of a case. Int J Periodontics Restorative Dent 1999b; 19: 439–447.
69- Goldstein M, Boyan BD, Cochran DL, Schwartz Z. Human histology of new attachment after root coverage using subepithelial connective tissue graft. J Clin Periodontol 2001;28:657–662.
70- Pasquinelli K. Histología de la nueva inserción al utilizar un injerto autógeno de tejido blando grueso en un área de profunda recesión: Reporte de un caso. Int. J. Period Rest Dent 1995; 15:248-257.
71- Melcher AH, Accursi GE. Osteogenic capacity of periosteal and osteoperiosteal flaps elevated from the parietal bone of the rat. Arch Oral Biol 1971; 16: 573–580.
72- Melcher AH. Role of the periosteum in repair of wounds of the parietal bone of the rat. Arch Oral Biol 1969;14: 1101–1109.
73- Melcher AH. Wound healing in monkey (Macaca irus) mandible: effect of elevating periosteum on formation of subperiosteal callus. Arch Oral Biol 1971; 16: 461–464.
74- Weng D, Hürzeler MB, Quinones CR, Ohlms A, Caffesse RG. Contribution of the periosteum to bone formation in guided bone regeneration: a study in monkeys. Clin Oral Implants Res 2000; 11: 546–554.
75- Lindhe J, Karring T. Anatomy of the periodontium. En: Lindhe J, Karring T, Lang NP. Clinical Periodontology and Implant Dentistry. 3 ed. Copenhagen: Munksgaard, 1997. p19-68.
76-Bueno L, Rodriguez D. Tratamiento Interdisciplinario de Periodontitis Agresiva Localizada: Reporte de un caso. Rev Clín Periodon, Implantol Rehab Oral 2010; 3(2): 90-93.
76-Bueno L, Rodriguez D. Tratamiento Interdisciplinario de Periodontitis Agresiva Localizada: Reporte de un caso. Rev Clín Periodon, Implantol Rehab Oral 2010; 3(2): 90-93.
77- Lenga Y. Connective Tissue Grafts. Ontario Dentist 2007; 84(10): 22-25.
78- Tinti C, Parma-Benfenatti S. Minimally invasive technique for gingival augmentation around dental implants. Int. J. Periodontics Restorative Dent 2012; 32: 187-193.
79-Durán J, Alarcón C, Velásquez D. Application of biological based biomaterials, bioactive molecules and tissue engineering in periodontal plastic surgery. A review. Rev. Clin. Periodoncia Implantol. Rehabil. Oral 2012; 5(3): 144-151.
78- Tinti C, Parma-Benfenatti S. Minimally invasive technique for gingival augmentation around dental implants. Int. J. Periodontics Restorative Dent 2012; 32: 187-193.
79-Durán J, Alarcón C, Velásquez D. Application of biological based biomaterials, bioactive molecules and tissue engineering in periodontal plastic surgery. A review. Rev. Clin. Periodoncia Implantol. Rehabil. Oral 2012; 5(3): 144-151.











 text in
text in