Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Archivos de Medicina Interna
versión impresa ISSN 0250-3816versión On-line ISSN 1688-423X
Arch. Med Int vol.37 no. 2 Montevideo jul. 2015
Caso Clínico de Interés
Síndrome de dress. A propósito de tres casos clínicos y revisión de la literatura
The DRESS Syndrome. On three clinical cases and literature review
Dr. Diego Graña
Asistente Clínica Médica 2. Hospital Pasteur. Facultad de Medicina. UdelaR. Montevideo.
Dra. Cecilia Botta
Residente de Medicina Interna. Clínica Médica 2. Hospital Pasteur. Facultad de Medicina. UdelaR. Montevideo.
Dr. Martín Núñez
Asistente Clínica Médica 2. Hospital Pasteur. Facultad de Medicina. UdelaR. Montevideo.
Dra. Mercedes Perendones
Profesora Adjunta de Clínica Médica 2. Hospital Pasteur. Facultad de Medicina. UdelaR. Montevideo.
Dr. Carlos Dufrechou
Profesor de Clínica Médica 2. Hospital Pasteur. Facultad de Medicina. UdelaR. Montevideo.
Recibido: 11/02/15 - Aceptado: 26/05/15
Correspondencia: Dr. Diego Graña, Larravide. Correo electrónico: diegograna@adinet.com.uy
RESUMEN: Arch Med Interna 37(2): 68-73
El síndrome de DRESS (drug reaction with eosinophilia and systemic symptoms) constituye una farmacodermia grave, potencialmente fatal, caracterizada por fiebre, exantema cutáneo, adenopatías, alteraciones hematológicas y afección visceral, siendo el hígado el más comúnmente afectado. Es producido por más de 50 fármacos, siendo los anticonvulsivantes los más frecuentes. Presentamos tres casos clínicos de pacientes que recibieron Allopurinol y que desarrollaron como complicación un síndrome de DRESS. Los tres pacientes se presentaron con fiebre, erupción cutánea y alteraciones hematológicas (leucocitosis con eosinofilia). En dos de ellos el órgano interno afectado fue el hígado presentándose en forma de hepatitis. En el restante se constató una agravación de su enfermedad renal previa. En los tres casos el tratamiento se basó en la suspensión del fármaco, corticoides y reposición hidroelectrolítica, siendo necesario en uno de ellos el ingreso a unidad de quemados (CENAQUE) así como el uso de inmunoglobulinas i/v. Todos presentaron una excelente evolución.
Palabras clave: Farmacodermia, Síndrome de DRESS.
ABSTRACT: Arch Med Interna 37(2): 68-73
The DRESS syndrom (drug reaction with eosinophilia and systemic symptoms) is a potencially life-threatening adverse drug reaction with fever, cutaneous eruption, lymphadenopathy, hematologic alterations and internal organ involment. Liver is the most affected organ. It is produced by over 50 types of drugs; anticonvulsant are the most common offending agents. We present three cases with patients that taked Allopurinol and then present a Dress Syndrome as a complication. The three patients presented with fever, cutaneous eruption and hematologic alterations (leukocytosis with eosinophilia). In two of them the liver was the internal organ affected and produce an hepatitis. In the other one, the kidney was affected by renal faileure. The treatment was based on suspending drug reponsable, systemic corticosteroid and electrolitical reposition. One patient required admission in a burning unit care and treatment with intravenous immunoglobulin (IVIG) was necessary. All of patiens present an excellente evolution.
Keywords: Pharmacodermy, Dress Syndrome.
INTRODUCCIÓN
El síndrome DRESS, llamado así por sus iniciales en inglés (Drug Reaction with Eosinophilia and Systemic Symptoms) fue descrito por primera vez en 1936 como una reacción adversa a la fenitoína. Bocquet es quien en 1996 , define esta entidad con el nombre que hoy conocemos. Se trata de una farmacodermia grave, potencialmente fatal, de etiología desconocida, caracterizada por fiebre, exantema, adenopatías, alteraciones hematológicas y afectación visceral(1,2). El órgano más frecuentemente afectado es el hígado, seguido por riñones y pulmones. Es generalmente producido por anticonvulsivantes, sulfonamidas y algunos antivirales, entre otros. La fisiopatología no se conoce, se presume multifactorial interviniendo diferentes mecanismos: predisposición genética, defectos en la eliminación de los fármacos implicados, alteraciones inmunológicas e infecciones, tales como la reactivación del herpes virus tipo 6 (HHV6). La mortalidad es del 10% y ocurre en pacientes con severo compromiso multiorgánico (1,2).
OBJETIVO
Presentar tres casos clínicos de reacción adversa a fármacos catalogadas como Sindrome de DRESS asistidos en un período de 1 año.
Revisar y actualizar las formas más típicas de presentación de esta enfermedad así como sus estrategias terapéuticas.
CASO 1
Paciente de 61 años, sexo femenino, raza negra.
Antecedentes personales: hipertensa (HTA), dislipémica, obesa, hipotiroidea, cardiodesfibrilador implantable en 2013.
Enfermedad actual: hace 1 mes, inicia Allopurinol 300 mg/día por hiperuricemia asintomática.
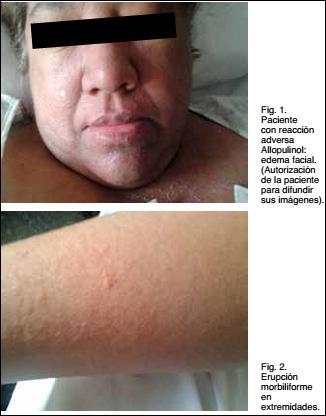
Hace 10 días, cuadro de impregnación viral y malestar general. En la evolución, exantema extenso, muy pruriginoso y generalizado (compromete tronco, extremidades y cara).
Hace dos días: edema de cara, cuello y parpados con fiebre de hasta 40°C axilar.
Niega sintomatología respiratoria, urinaria o digestiva.
Examen físico: lúcida, eupneica, febril de 39°C axilar. Obesa.
Exantema morbiliforme generalizado, con zonas descamantes en extremidades distales de miembros superiores e inferiores. Edema de cara, párpados y manos (Figuras 1 y 2)
Petequias en paladar blando. Adenopatías blandas, móviles y dolorosas en región carotídea y axilar bilateral. Sin viseromegalias ni tumoraciones. Examen cardiovascular, respiratorio y neurológico normales.
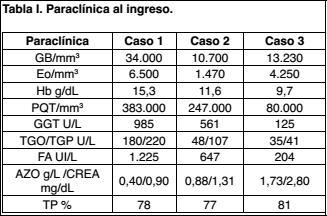
Paraclinica: leucocitosis de 34.000/mm3 (eosinófilos 18% - 6.200/mm3), plaquetas 384.000/mm3, Hb 15,3 g/dl. Hepatograma: gama GT 985 U/l FA 1225U/L TGO 180U/L TGP 220U/L. TP 78%. Azoemia 0,40 g/l, Creatininemia 0,90 mg/dl .
Hemocultivos y urocultivo: sin desarrollo. Ecocardiograma transtorácico (EcoTT): normal. Ecografías abdominal y renal: normales.
Serología para hepatitis A, B y C, Citomegalovirus (CMV), Epstein Barr Virus (EBV), HIV y sífilis negativos.
PCR (Polymerase chain reaction) para Herpes Virus 6 (HHV6) positivo.
Se suspendió el fármaco probablemente responsable (Allopurinol) y se administraron antialérgicos (clorfenhilamina), corticoides tópicos (betametasona) y sistémicos (Prednisona: 40 mg/día v/o), antipiréticos y corrección hidroelectrolítica. No requirió ingreso a centro de quemados.
Evolución: muy buena, con retroceso progresivo de las lesiones de piel, así como de las alteraciones hematológicas (leucocitosis con eosinofilia) y hepatocíticas (hepatitis tóxica) en un período de dos meses. Se realizó descenso progresivo de los corticoides hasta retirarse completamente a los 4 meses de haber iniciado el cuadro.
CASO 2
Paciente de 78 años sexo femenino, raza blanca.
Antecedentes Personales: HTA en tratamiento con inhibidores de la enzima de conversión de angiotensina (IECA). Diabetes Mellitus tipo 2 insulinorrequirente (DM II IR). Cardiopatía hipertensiva en fase dilatada FEVI 46%. Insuficiencia Cardiaca Clase funcional II (IC CF II). Fibrilación Auricular crónica (FAC) anticoagulada con warfarina.
Enfermedad actual: Hace 1 mes inicio de Allopurinol por hiperuricemia asintomática.
Hace 13 días, exantema máculopápuloeritematoso, pruriginoso, inicialmente a predominio de ambos miembros inferiores (MMII) acompañado de fiebre de hasta 39°C, interpretado inicialmente como Erisipela de MMII, administrándose Penicilina G Benzatínica 2 millones de unidades i/m. Posteriormente aumentan y se generalizan las lesiones. Persiste febril.
Examen físico: lúcida, eupneica, febril de 38°C axilar.Peso 62 kg. Talla 1,65 metros.
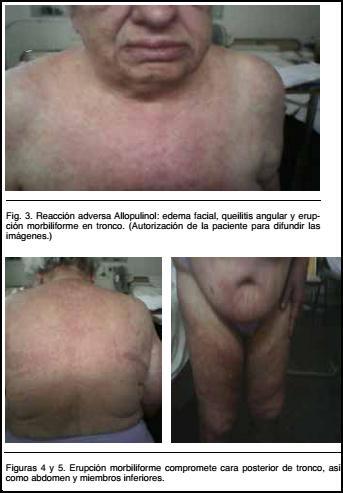
Exantema máculopapuloso morbiliforme en tronco y extremidades. Edema de cara. Compromiso mucoso (mucosa yugal). Queilitis exfoliativa (Figuras 3, 4 y 5).
Adenopatías carotídeas y supraclaviculares bilaterales indoloras de 2 cm de diámetro firme elásticas. Resto s/p.Paraclínica: leucocitos de 18.540/mm3 (eosinófilos 5,4% - 1.000/mm3). Hb11.7 g/dl Plaquetas 334.000/mm3.
Azoemia 0,59 g/L y Creatininemia 1,35 mg/dl. Hepatograma: GGT 158U/L. TP 76%.
Radiografía de torax: normal. hemocultivo y urocultivo: estériles. No se realizó búsqueda de serología viral.
Se inicia tratamiento en base a Prednisona 0,5 mg/kg/día y suspensión del fármaco.
Evolución: persistencia de lesiones cutáneas, registros febriles en reiteradas oportunidades. Descontroles metabólicos hiperglicémicos mantenidos que requirieron para su manejo aporte de suero fisiológico y correciones con insulina cristalina en forma reglada. Paraclínica en la evolución: leucocitosis 22.600/mm3 (eosinófilos 6,5%-1.470/mm3), agravación del hepatograma: GGT 561U/L, TGP 107U/L TGO 48U/L FA 647U/L. Crasis normal. Se aumentó Prednisona (1 mg/kg/día por v/o) luego de lo que se evidencia regresión de las lesiones cutáneas, mejoría de los exámenes de laboratorio con adecuados controles metabólicos. Se mantuvo tratamiento corticoideo por tres meses y luego se inició descenso progresivo de él hasta suspenderse a los 6 meses. Dada su buena evolución, no requirió ingreso a centro de quemados.
CASO 3
Paciente de 83 años, sexo femenino, raza blanca.
Antecedentes personales: de HTA en tto con IECA y Carvedilol. Enfermedad renal crónica (ERC) grado III en tratamiento médico (IECA). Estenosis Aórtica moderada con FEVI 47%, asintomática.
Enfermedad actual: Hace 2 meses inicio de Allopurinol por hiperuricemia asintomática.
Hace 1 mes lesiones en piel máculo-pápulo-eritematosas, confluentes en abdomen que en los días siguientes se extendieron progresivamente a dorso, extremidades y cara muy pruriginosas Sin compromiso mucoso. Fiebre de hasta 38,5º C.
Examen físico: obesa, peso 83 kg, talla 1,65 m, lúcida, eupneica. Temperatura 38ºC.
Exantema máculopapuloso morbiliforme, con áreas de piel seca descamante que compromete tronco, extremidades y rostro. Lesiones de rascado. Sin compromiso de mucosas. (Figuras 6, 7 y 8).
Adenopatías firme elásticas de 2 cm aproximadamente en regiones carotídeas y supraclavicular bilaterales. RR 100 cpm. RBG. Soplo sistólico 3/6 en foco aórtico con irradiación a vasos de cuello. Sin elementos de falla cardíaca. Resto del examen físico sin elementos de valor patológico.
Paraclínica: leucocitosis 13.230/mm3 (eosinófilos 32% - 4.250/mm3). Hb 9 g/dl (normocítica - normocrómica). Plaquetas 124.000/mm3, azoemia 0,80 g/l, creatininemia 1,65 mg/dl, hepatograma y crasis normales. Hemocultivos y Urocultivo:esteriles. Radiografía de tórax: normal. No se realizo búsqueda de serologías virales.
Planteo de una reacción adversa a fármacos y, dentro de ellas, el Síndrome de DRESS.
Se suspende el fármaco imputable (Allopurinol) y se inician corticoides vía oral (Prednisona) a dosis de 1 mg/kg/día. Mala evolución con extensión de lesiones cutáneas y registros febriles pese al tratamiento instituido.
Nueva paraclínica (a los 5 días del ingreso): leucocitosis 18.500/mm3 (eosinófilos 30% - 5.400/mm3), plaquetas 80.000/mm3, azoemia 1,73 g/l, creatininemia 2,80 mg/dl.
Dada la evolución del cuadro clínico con extensión del proceso cutáneo y elementos de compromiso sistémico se decide ingresar la paciente al Centro Nacional de Quemados (CENAQUE).
Se realiza Inmunoglobulinas Humana polivalente a dosis de 2 g/kg/día i/v por 5 días. Mejoría del compromiso cutáneo, así como de las manifestaciones sistémicas en forma progresiva en el transcurrir de 2 meses. La enfermedad renal retomó cifras similares a las previas del evento actual.
DISCUSIÓN Y COMENTARIOS
El síndrome de DRESS constituye una reacción adversa grave a fármacos, potencialmente fatal cuya incidencia ha ido incrementándose en los últimos años debido al número creciente de fármacos capaces de generarlo. La etiología del cuadro es aún desconocida, pero se ha postulado una reacción de hipersensibilidad de algunos fármacos y sus metabolitos activos, los cuales no logran ser depurados adecuadamente debido a defectos enzimáticos. La inmunodepresión también puede favorecer el desarrollo de este cuadro, permitiendo la reactivación del Herpes Virus 6 (HHV-6), el cual a su vez estimula la reactivación de otros virus, como Epstein-Barr y Herpes Virus 7(1,2).
En los tres se constató fiebre elevada y adenopatías de características inflamatorias. Las alteraciones hematológicas fueron constantes en los tres casos, presentando leucocitosis elevada con eosinofilia marcada. Los casos 1 y 2 presentaron compromiso hepático a forma de hepatitis, mientras que el caso 3 presentó agravación de su enfermedad renal crónica (Tabla I).
En cuanto al diagnóstico de esta entidad no hay unanimidad en los criterios para establecerlo, si bien se manejan tres opciones válidas.
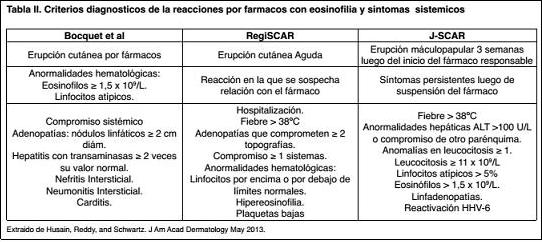
Bocquet et al.(1,2) han propouesto que el diagnóstico requiere de 3 criterios (1 clínico, 1 hematológico y 1 alteración sistémica).
Para el J-SCAR el diagnóstico requiere la presencia de un síndrome de hipersensibilidad inducida por drogas, definiéndose como típico cuando se presenta con los 7 criterios mencionados en la Tabla II, y como atípico cuando se presenta con los 5 primeros.
De acuerdo a RegiSCAR (1,2) son necesarios 3 de los criterios mencionados en la Tabla II para el diagnóstico.
En forma genérica se requiere la presencia de una reacción en piel vinculada a una droga, asociada a alteraciones hematológicas y la presencia de compromiso sistémico.
En los tres pacientes, cualquiera de los scores propuestos establecieron el diagnóstico de certeza (Tabla II).
Los diagnósticos diferenciales más importantes a descartar son todas aquellas reacciones adversas a fármacos cuyo manejo es diferente, como son el Síndrome de Stevens-Johnson y la Necrólisis epidérmica tóxica entre otros, así como cuadros infecciosos (fundamentalmente bacterianos), enfermedades neoplásicas y conectivopatías (Tabla III).
La paraclínica en estos pacientes será determinada por su contexto clínico, siendo necesaria la valoración hematológica, inicialmente adecuando el resto de los exámenes en función de los parénquimas afectados. En el caso 1 se destaca la presencia de PCR positivo para HHV-6, un hecho frecuente en los pacientes con compromiso hepático.
El tratamiento de esta entidad implica un rápido reconocimiento del consumo de alguno de los fármacos mencionados y el desarrollo del cuadro clínico. Se trata de una afección que puede requerir el ingreso del paciente a unidades de cuidados críticos así como también a centro de quemados. Las medidas iniciales implican la suspensión del fármaco sospechoso, así como el soporte hidroelectrolítico necesario. La mayoría de los pacientes mejoran con solo estas medidas; sin embargo la utilización de corticoides vía oral o en forma intravenosa (bolos de metilprednisolona) son uno de los pilares en el tratamiento de esta afección. Para aquellos casos donde no se produce una respuesta favorable se proponen tratamientos de segunda línea, como son las inmunoglobulinas i/v o plasmaferesis. En los pacientes con confirmación de una reactivación del HHV-6 se plantea realizar antivirales del tipo del ganciclovir(1,3-6).
En los casos 1 y 2 el tratamiento se basó en corticoides vía oral con una buena respuesta, mientras que el caso 3 requirió ingreso a una unidad de quemados y la administración de inmunoglobulinas i/v. En todos los casos la evolución fue favorable con retroceso de la sintomatología. Destacamos en el caso 1 que, a pesar de tener un PCR positivo para HHV-6, no se realizó tratamiento antiviral.
CONCLUSIONES
El reconocimiento precoz de esta entidad constituye el primer gran reto en su manejo, puesto que la supresión del fármaco implicado determina en la mayoría de los casos el retroceso de la sintomatología. Se trata de una entidad potencialmente fatal que ha incrementado su incidencia, dado que hoy se conocen múltiples fármacos capaces de desarrollarla.
En los tres casos analizados se desarrolla el cuadro clínico secundario a la ingesta de Allopurinol, fármaco indicado por hiperuricemia asintomática. En dos de ellos el órgano interno mayormente afectado fue el hígado, presentándose en forma de hepatitis. En el restante el compromiso fue renal, con insuficiencia renal aguda. En dos de ellos el tratamiento en base a corticoides fue suficiente para el control del cuadro, mientras que en el restante se requirió de inmunoglobulinas para su manejo. Creemos que es importante la difusión de este tipo de eventos para facilitar el reconocimiento por parte de los clínicos de cuadros catalogados habitualmente como reacciones alérgicas de causa no aclarada. Es igualmente necesario pensar cuándo está justificado el uso de Allopurinol para tratar hiperuricemias asintomáticas.
BIBLIOGRAFÍA
1. Husain Z, Reddy BY, Schwartz RA. DRESS syndrome:
2. Criado P, Avancini J, Santi C. Drug Reaction with eosinophilia and systemic symptoms(DRESS): A complex interaction of drugs, viruses and the immune system. Isr Med Assoc J. 2012;14:577-582.
3. Pinto B, Dhir V, Krishnan S. Leflunomide induced DRESS syndrome with renal involment and vasculitis. Clin Rheumatol. 2013;32:689-93.
4. Sola D, Rossi L, Sainaghi P. Dress sindrome with cerebral vasculitis. Intern Med. 2013;52:1403-5.
5. Alexander T, Iglesia E, Park Y. Severe dress sindrome maneged with therapeutic plasma Exchange. Pediatrics 2013;131;e945-9.
Indian J Pharmacol 2013;45(4):401-2.