Services on Demand
Journal
Article
Related links
Share
Archivos de Medicina Interna
Print version ISSN 0250-3816On-line version ISSN 1688-423X
Arch. Med Int vol.37 no. 1 Montevideo Mar. 2015
Caso Clínico de Interés
Espondilodiscitis tuberculosa: uso de los exámenes complementarios con una nueva perspectiva
A propósito de dos casos clínicos y revisión de la literatura
Tuberculous spondylodiscitis: use of complementary tests with a new perspective - A report of two cases and review of literature
Dr. Diego Graña
Asistente de Clínica Médica 2. Hospital Pasteur. Facultad de Medicina UdelaR. Montevideo.
Dra. Carolina Ponce de León
Residente de Medicina Interna Hospital Pasteur. Facultad de Medicina. UdelaR. Montevideo.
Dr. Álvaro Danza
Profesor Adjunto de Clínica Médica 2. Hospital Pasteur. Facultad de Medicina. UdelaR. Montevideo.
Dra. Inés Gutiérrez
Residente de Medicina Interna Hospital Pasteur. Facultad de Medicina. UdelaR. Montevideo.
Dr. Carlos Dufrechou
Profesor Director de Clínica Médica 2. Facultad de Medicina. UdelaR. Montevideo.
Recibido: 26/01/14 - Aceptado: 17/03/15
Correspondencia: Dr. Diego Graña, Hervidero 2932 CP 11700, Montevideo, Uruguay. Cel.: (+598) 99 516110. diegograna@adinet.com.uy
RESUMEN: Arch Med Interna 37(1): 18-22
Introducción. La tuberculosis constituye actualmente un grave problema sanitario. Es una enfermedad reemergente, su principal factor de riesgo es la infección por el virus de la inmunodeficiencia humana (VIH), siendo las formas extrapulmonares mucho más frecuentes en este grupo respecto a la población general. La espondilodiscitis tuberculosa (ET) representa 3% del total de las infecciones tuberculosas y 35% de las formas extrapulmonares. Su clínica es insidiosa, de diagnóstico complejo, la imagenología y microbiología son imprescindibles para un correcto diagnóstico. Todo esto suele determinar un retraso importante en el manejo, con consecuencias directas en el pronóstico del paciente. Material y método. Se presentan dos casos de ET asistidos en un Hospital público uruguayo (2012-2013), en pacientes con inmunocompromiso severo y noción de contacto epidemiológico en uno de ellos, diagnosticados tras la sospecha clínico-imagenológica y confirmación microbiológica por punción-aspiración bajo tomografía computarizada (TC). Resultados. Se inició el tratamiento con una latencia superior a tres meses. Discusión y Conclusiones. Las técnicas de biología molecular e inmunología constituyen hoy día una herramienta de gran valor para el diagnóstico precoz de esta enfermedad, permitiendo abreviar los tiempos en el inicio del tratamiento y reduciendo la tasa de complicaciones asociadas a ella.
Palabras clave: Tuberculosis vertebral, Espondilodiscitis tuberculosa, Mal de Pott, diagnóstico inmunológico, diagnóstico bacateriológico.
ABSTRACT: Arch Med Interna 37(1): 18-22
Introduction. Tuberculosis (TB) constitutes a serious health problem nowadays. It is a reemerging disease whose main risk factor is the human immunodeficiency virus (HIV) infection, in which extrapulmonary forms are much more frequent than in general population. Tuberculous spondylodiscitis (TS) represents 3% of all TB infections and 35% of extrapulmonary forms. It has an insidious clinical presentation; the diagnosis is difficult requiring imagenologic and microbiologic technics. These characteristics result in a significant diagnosis delay which impacts on patient prognosis. Materials and methods. We present two cases of TS admitted to a public hospital in
Keywords: Vertebral tuberculosis, Pott diseasse, immunological diagnosis.
INTRODUCCIÓN
La tuberculosis (TBC) continúa siendo hoy en día un enorme problema sanitario a nivel mundial, siendo la segunda causa infecciosa de mortalidad, especialmente en los países en desarrollo donde ocurre el 95% de estas defunciones. Asimismo es la principal causa de muerte de las personas coinfectadas con VIH dando cuenta del 20% de la mortalidad en este grupo (1). Constituye una enfermedad reemergente destacándose el aumento mantenido en su incidencia en los últimos años, así como también sus formas extrapulmonares (2,3).
La infección tuberculosa del raquis y disco intervertebral, también denominada Mal de Pott, en honor a Sir Percival Pott quien la describió por primera vez en 1779, se caracteriza por una tríada clásica: giba dorsal, absceso osifluente y trastornos neurológicos. Constituye una enfermedad grave, la mayoría de las veces de diagnostico tardío y puede comprometer en la evolución a la médula espinal generando déficit neurológicos graves, permanentes e invalidantes. Las dificultades en su reconocimiento están dadas tanto por el propio diagnóstico de espondilodiscitis así como por el germen causal lo cual conlleva un peor pronóstico para estos pacientes(4).
En un 50% de los casos coexisten focos pulmonares activos, lo que hace indispensable el buen manejo de los contactos(4).
El diagnóstico de tuberculosis vertebral es de sospecha clínico-imagenológica, y de confirmación bacteriológica y anatomopatológica. Sin embargo destacamos los avances realizados en otros métodos complementarios para el diagnostico de esta entidad como son los estudios de biología molecular desarrollados a través de la reacción en cadena de la polimerasa (PCR) del genoma bacteriano así como los métodos inmunológicos (IGRAS - interferón gama release assay) que cuantifican el interferón gama liberado por aquellos pacientes sospechosos de tener una TBC latente, obteniéndose resultados mucho más específicos y sensibles en comparación con la clásica reacción intradérmica de Mantoux (PPD)(5,6).
OBJETIVOS
Presentar dos casos clínicos de espondilodiscitis tuberculosa destacando la creciente asociación de esta enfermedad con la epidemia del VIH así como también el papel de la imagenología en la aproximación diagnóstica.
Poner al día algunos aspectos diagnósticos valorando las nuevas estrategias con las que se cuenta actualmente tanto a nivel molecular como inmunológico, ambas disponibles en nuestro medio.
MATERIALES Y MÉTODOS
Se describen dos casos clínicos de pacientes ingresados en el Hospital Pasteur en el período octubre 2012-2013 para estudio, diagnóstico y tratamiento de afección ósteoarticular con características infecciosas en pacientes inmunodeprimidos. Se comentan los elementos clínicos y paraclínicos de relevancia para el diagnóstico correcto. El presente estudio contó con el aval de los pacientes asistidos así como de la institución donde se desarrolló.
CASO CLÍNICO 1
Paciente sexo masculino, 43 años con antecedentes personales de consumo de Pasta Base de Cocaína (PBC), cocaína y marihuana, en abstinencia desde 2009. VIH/SIDA diagnosticado en 2005 con terapia antirretroviral (Lamivudina, Saquinavir, Ritonavir) desde el diagnóstico, con buena adherencia. Tuberculosis pulmonar en 2006 recibiendo tratamiento completo en centro de reclusión donde permaneció durante dos años. En rehabilitación desde el año 2008. Enfermedad renal crónica diagnosticada en 2006, en hemodiálisis desde 2009.
Consulta por cuadro de tres meses de evolución caracterizado por dolor lumbar intenso, urente, irradiado a flancos y miembros inferiores, inicialmente frente a esfuerzos, tornándose permanente en la evolución. Requirió analgesia progresiva y asoció componente nocturno y parestesias en ambos miembros inferiores. Se acompañó de sensación febril y chuchos de frío en varias oportunidades así como astenia, adinamia, anorexia y adelgazamiento de dos kilos en el último mes.
Del examen físico inicial: lúcido, dolorido, adelgazado, apirético. Piel y mucosas (PM): hipocoloreadas, sin elementos de inmunocompromiso clínico, sin lesiones en piel. Linfoganglionar sin adenopatías en territorios superficiales. Eupneico, murmullo alvéolo vesicular (MAV) conservado bilateral, simétrico, sin estertores. Osteoarticular (OA): intenso dolor a la palpación a nivel de L5 y S1, sin elementos fluxivos ni deformación ósea. Siconeuromuscular (SNM): sin trastornos a nivel espinal, reflejos osteotendinosos y cutáneo plantar conservados.
Con planteo de lumbalgia con signos de alarma como son la inmunodepresión, el cuadro prolongado que no mejora con el tratamiento convencional, la repercusión general, el componente nocturno y la fiebre marcando un contexto infeccioso, se inicia la valoración en pos del diagnóstico y tratamiento certero (otros signos de alarma serían edad mayor a 50 años, traumatismo local, déficit neurológico).
La radiografía de columna lumbar evidencia elementos degenerativos sugestivos de artrosis. Se realiza Tomografía Axial Computarizada (TAC) de columna cérvico tóraco-lumbar que informa pinzamiento discal L5 S1 con alteraciones óseas de tipo degenerativo a nivel de cuerpo vertebral de L5. Hernia intraesponjosa de sector izquierdo de la plataforma inferior de L1. Protrusión discal circunferencial L5 S1.
Resonancia magnética (RNM) que informa lesión lítica en cuerpo vertebral L1, abscesos subligamentarios y paravertebral izquierdo, compatibles con tuberculosis vertebral. Discopatía degenerativa L5-S1 (Figura 2).
Hemograma: GB 6.000/mm3 (750 linfocitos/mm3) Hemoglobina: 7,8 g/dl normocítica-normocrómica (N-N). Plaquetas normales. Población linfocitaria CD4+ 113/mm3. Carga Viral indetectable. Azoemia: 0,82 mg/dl
Creatininemia de 6,62 g/dl. Sin disionías .Funcional hepático normal.
Hemocultivo y urocultivo negativos.
Con los hallazgos clínicos y paraclínicos se plantea espondilodiscitis, completando valoración etiológica con punción de columna lumbar guiada bajo TAC.
Se inició empíricamente tratamiento antibiótico (ATB) para cubrir gérmenes inespecíficos hasta obtenerse resultados de microbiología de muestras de punción bajo TAC observándose bacilos ácido alcohol resistentes al estudio directo.
Se realiza diagnóstico de espondilodiscitis tuberculosa. Considerando el contexto clínico se descarta tuberculosis pulmonar con baciloscopías y PCR (en tiempo real) negativo de secreciones bronquiales obtenido mediante fibrobroncoscopía con lavado bronquio alveolar.
Completa 9 meses de tratamiento antituberculoso, tres veces por semana, post diálisis, según pauta de CHLA (8) con 5 drogas (Isoniazida, Rifampicina, Pirazinamida, Etambutol, estreptomicina) con buena tolerancia y respuesta. Se realizaron medidas de estabilización de columna vertebral (corsé de yeso) con control evolutivo posterior.
CASO CLÍNICO 2
Paciente de 61 años, sexo masculino, Antecedentes personales: tabaquista intenso de larga data, enfermedad pulmonar obstructiva crónica (EPOC), clase funcional (CF) III, ex enolista intenso. Consulta por cuadro de 4 meses de evolución caracterizado por repercusión general y adelgazamiento marcado de 10 kg. Importante declinación funcional que lo mantiene permanentemente en cama en el último mes, asociando dolor lumbar intenso de características mecánicas con componente nocturno sin irradiaciones, con respuesta parcial al tratamiento analgésico.
En los 20 días previos a la consulta agrega tos seca escasamente productiva con disnea que se hace de reposo, sudoración profusa a predominio vespertino y fiebre de hasta 39°C axilar en varias oportunidades. Niega otra sintomatología respiratoria.
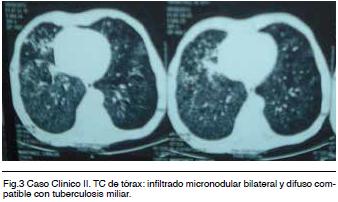
Del examen al ingreso: Lúcido, polipnéico, taquicárdico, febril 38,2ºC. Marcada desnutrición proteico calórica. PM: hipocoloreadas sin elementos de inmunodepresión. PP: MAV presente bilateralmente con sub crepitantes difusos. OA: dolor exquisito a la palpación de apófisis espinosas de T6 a T9. SNM: pares craneanos normales. Sin compromiso espinal. De la paraclínica (PC) al ingreso se destaca en la gasometría arterial: insuficiencia respiratoria severa tipo I. RxTx.: Infiltrado difuso micronodular que compromete los 4 cuadrantes compatible con tuberculosis miliar.
Se realiza Fibrobroncoscopia (FBC) con toma de muestras respiratorias que evidencia baciloscopías positivas.
TAC tórax: Múltiples micronódulos miliares difusos en ambos campos pulmonares asociado a imágenes en árbol brotado. Áreas de consolidación parenquimatosa con broncograma aéreo en LSD y LMD (Figura 3).
Se destaca además alteraciones en la morfoestructura ósea de T9 y T 10.
En este momento y a la luz de los hallazgos clínicos y paraclínicos se inició tratamiento anti TBC con plan clásico según pautas de la CHLA con 4 drogas (isoniacida, rifampicina, pirazinamida y etambutol).
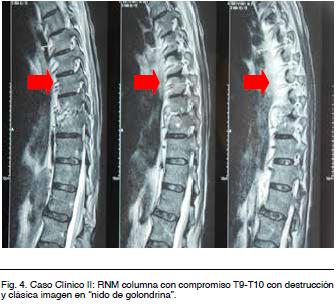
Para finalizar la valoración osteoarticular se solicito RNM de columna: Discoespondilodiscitis tuberculosa en T9 y T10, con abscesos paravertebrales anterolaterales con la imagen característica en “nidos de golondrina”. Colección supurada intersomática y destrucción de las plataformas vertebrales correspondientes (Figura 4).
Posteriormente se realizo punción biópsica de la lesión discoespondilolítica guiada por TAC que informo directo y cultivo positivo para TBC. Del resto de la PC:
Hemograma: GB 13.700/mm3 HGB 11g/dl plaquetas 320.000/mm3. VES 112 mm/hora. Albúmina 2,5 gr/dl. Serología HIV positiva. VDRL positivo 1/8. Baciloscopías en orina y materias fecales negativas. Se mantuvo tratamiento anti TBC por 9 meses con cuatro drogas con buena evolución.
DISCUSIÓN y comentarios
Presentamos dos casos clínicos de tuberculosis extra pulmonar a forma de ET en dos pacientes con inmunodepresión severa y datos clínicos, imagenológicos y microbiológicos que condujeron el diagnóstico y tratamiento.
El diagnóstico de tuberculosis vertebral es característicamente tardío (3,6) dado que los síntomas son inespecíficos, existe demora en la consulta, el índice de sospecha clínica es bajo, el rendimiento de estudios es modesto y de difícil accesibilidad, requiriéndose imágenes de mayor resolución así como técnicas invasivas para la confirmación. Esto deriva muchas veces en severas consecuencias neurológicas invalidantes e irreversibles por el progreso de la enfermedad(4).
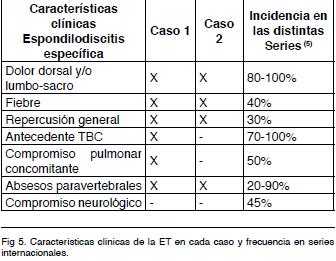
Para sospechar la etiología tuberculosa es necesario tener en cuenta algunas claves clínicas (Figura 5).
El dolor dorsolumbar destacó como síntoma guía en ambos pacientes, reportado como el más frecuente en todas las series analizadas(5), relacionado al espasmo de los músculos paravertebrales y rigidez de la columna. La fiebre, ausente en la mayoría de los estudios (60%), estuvo presente en los dos casos descritos. La repercusión del estado general y el adelgazamiento marcado así como la hipoalbuminemia y la anemia en la paraclínica evidencian la desnutrición protéico calórica que presentaron ambos pacientes al ingreso.
Dentro de los factores favorecedores clínicos y epidemiológicos clásicamente descritos predominaron el inmunocompromiso celular, el alcoholismo, la desnutrición, el bajo nivel socioeconómico y la ERC avanzada en etapa de hemodiálisis. Asimismo, el antecedente de tuberculosis previa se describe en forma frecuente según las series reportadas (5), tal como en el caso clínico uno.
En cuanto al compromiso pulmonar concomitante fue detectado radiológica y microbiológicamente en uno de los casos. Se ha descrito hasta en el 50% de los pacientes portadores de TBC vertebral.
La topografía lumbar y dorsal coincide con la reconocida con mayor frecuencia en las distintas series abarcando más del 80% de los casos atribuyéndose a la diseminación hematógena y linfática desde topografías mediastinales (ganglionar) y pleurales adyacentes(6).
Como dato sugestivo de germen específico objetivamos el extenso compromiso de cuerpos vertebrales en forma inicial con afección secundaria del disco intervertebral a diferencia de lo que sucede en las infecciones piógenas donde el compromiso discal se da desde el inicio y en forma mayoritaria comprometiendo el cuerpo vertebral posteriormente(4,5). La afectación en más de un sitio vertebral a distancia descrita en 7 a 25% de los casos de compromiso por gérmenes específicos no se comprobó en nuestra experiencia donde la topografía fue adyacente, en dos y tres cuerpos con el disco intervertebral correspondiente. Finalmente se describe como complicación característica la presencia de abscesos paravertebrales (20 a 90% de los casos en las distintas series (5), objetivados, topografiados y descritos en ambos pacientes mediante RNM, sin determinar complicaciones compresivas a pesar del compromiso extenso.
La TAC en ambos pacientes fue la valoración imagenológica solicitada en la primera línea diagnóstica. Contribuyó a la sospecha clínica al tiempo que permitió topografiar y evaluar la extensión del compromiso más que nada óseo y guiar en la necesidad de ampliar la valoración con RNM. Se ha vuelto una técnica de inestimable valor al guiar la punción para obtención de muestra microbiológica, tal como se realizó en los dos casos expuestos.
La RNM es actualmente el estudio de elección(3) con capacidad de objetivar el compromiso del espacio epidural y médula, compromiso de disco y espacio intervertebral, disminución de la densidad ósea y erosión de los platillos vertebrales.
La confirmación estará dada por el estudio microbiológico(8) de la muestra obtenida por punción con aspiración por aguja fina o biopsia quirúrgica en caso de requerirse, sin diferencias en el rendimiento entre ambas técnicas. El estudio anatomopatológico orientará con la presencia de granulomas, tejido necrótico caseoso rodeado por linfocitos y células gigantes de Langhans siendo sugestivo en más del 90% de los casos. El cultivo confirma Mycobacterium tuberculosis en biopsia de pieza vertebra, tal como ocurrió en los dos casos expuestos.
Aunque sabemos que es el gold standard tiene como limitación la demora que implica los resultados (3-4 semanas), cobrando gran importancia técnicas como BACTEC con resultados en una semana siendo sus dificultades la menor sensibilidad y la incapacidad para diferenciarla de otras micobacterias(7,8). Las técnicas de PCR de reciente inclusión en nuestro medio cuentan con una alta sensibilidad y especificidad(7,8) siendo capaces de distinguir entre las distintas especies dentro del complejo de las micobacterias con resultados en dos horas, volviéndola una herramienta prometedora en una entidad como ésta donde el inicio precoz de la terapéutica se correlaciona con un pronóstico favorable, como veremos más adelante.
La proteína C reactiva así como las cifras de glóbulos blancos se mantuvieron en rango de normalidad tal como se describe en la literatura siendo la VES el marcador característico de actividad de esta afección(3).
Como técnicas diagnosticas complementarias se describen el PPD y los IGRAS, ambas de limitada disponibilidad en nuestro medio por lo cual no pudieron aplicarse en la valoración de estos pacientes. Sabemos que la prueba de la tuberculina tiene un rendimiento de 10 a 83% en pacientes afectos, sin datos registrados aún para la IGRA siendo un examen de alta especificidad, velocidad y bajo requerimiento de cantidad de muestra para el análisis(7).
La antibioticoterapia se inició tras la confirmación del germen dirigido y supervisado por la CHLA según pautas nacionales, con una fase inicial de dos meses de duración de isoniazida, rifampicina, pirazinamida y etambutol diarios, seguido por una segunda fase de 7 meses de tratamiento tri-semanal con isoniazida y rifampicina(9).
Además de la quimioterapia antituberculosa específica, se indicó inmovilización de la columna vertebral con corsé de yeso como técnica de estabilización como se describió en el caso 1. La ausencia de complicaciones mecánicas en los dos casos descritos permitió prescindir de técnicas quirúrgicas de estabilización.
El inicio del tratamiento específico en nuestros pacientes se realizó con una latencia mayor al publicado en series nacionales (tres meses para más del 50% de los pacientes estudiados(4) que junto con el desarrollo de complicaciones neurológicas precoces constituyen dos de los factores de peor pronóstico en ésta afección(5).
Como elementos a controlar en la evolución destaca el desarrollo de complicaciones neurológicas principalmente motoras que son las más precoces y alteraciones del hepatograma vinculado a la terapéutica (donde incide la concomitancia de TARGA y quimioterapia antituberculosa) que requieren control clínico y paraclínico estrecho siendo mayor la incidencia de éstas complicaciones en pacientes VIH +(9).
CONCLUSIONES
La espondilodiscitis tuberculosa continúa siendo un desafío diagnóstico. Lo insidioso de los síntomas, la inespecificidad de los mismos así como el bajo índice de sospecha hacen que el retraso diagnostico sea la regla con tiempos promedios de más de tres meses, lo cual tiene implicancias pronosticas importantes por la gran repercusión neurológica que esta entidad determina.
La topografía dorso-lumbar es la mayormente afectada así como el compromiso del cuerpo vertebral y secundariamente del disco. El diagnostico de la TBC vertebral es esencialmente imagenológico y microbiológico, donde la RNM de columna y el aislamiento del gérmen por punción de columna guiado por TAC constituyen los pilares del mismo.
Sin embargo recientemente se han incorporado técnicas de Biología Molecular (PCR) e inmunológicas (IGRAS) que permiten una aproximación más exacta y precoz al diagnostico mientras se aguardan los resultados definitivos. Creemos estas técnicas serán de gran utilidad en el manejo inicial de estos pacientes pudiendo acceder a un diagnóstico y tratamiento específico en forma precoz. Éste es esencialmente médico basado en quimioterapia antituberculosa, pudiendo ser necesario procedimientos de estabilización de columna con corsé de yeso como ocurrió en uno de nuestros pacientes siendo necesario en otros casos procedimientos de índole quirúrgica.
BIBLIOGRAFÍA
1. Organización Mundial de la Salud. Informe Mundial de Tuberculosis 2013[en línea]. Ginebra: OMS; 2013. [acceso: 11/11/2013]. Disponible en: http://apps.who.int/iris/bitstream/10665/103227/1/WHO_HTM_TB_2013.15_spa.pdf
2. Comisión Honoraria para la Lucha Antituberculosa y enfermedades prevalentes. Programa Nacional de Control de la Tuberculosis: informe epidemiológico año 2013 (cifras provisorias al 17.01.2014) [en línea]. Montevideo: CHLAEP; 2014 [acceso: 18/06/2014] Disponible en: http://www.chlaep.org.uy/descargas/informe-epidemiologico-2013-cifras-provisorias.pdf
3. Mandell GL, Bennetts JE, Dolin R. Principles and practices of infectious disease. 17a. ed.
4. Gaye Saavedra GA. Espondilodiscitis tuberculosa. Dificultades diagnósticas. Reporte de 11 casos y revisión del tema. Arch Institu Neurol 2011; 14(2).
5. Trecarichi EM, Di Meco E, Mazzotta V, Fantoni M. Tuberculous spondylodiscitis: epidemiology, clinical features, treatment and outcome. Eur Rev Med Pharmacol Sci. 2012;16 Suppl 2:58-72.
6. Danza A, Cancela C. Mal de Pott: análisis de un caso clínico y puesta al día del tema. Arch de Med Interna 2007; 29(2/3):63-66.
7. Delogu G, Zumbo A, Fadda G. Microbiological and Immunobilogical diagnosis of tuberculous spondylodiscitis. Eur Rev Med Pharmacol Sci. 2012; 16 Suppl 2: 73-8.
8. Merino P, Candel F, Gestoso I, Baos E, Picazo J. Microbiological diagnosis of spinal tuberculosis. Int Orthop. 2012; 36(2): 233-8.
9. Comisión Honoraria para la lucha antituberculosa y enfermedades prevalentes. Normas Nacionales de diagnóstico, tratamiento y prevención de la Tuberculosis en la República Oriental del Uruguay [en línea]. Montevideo: CHLAEP; 2011 [acceso: 18/06/2014]. Disponible en: http://www.chlaep.org.uy/programas-control-tuberculosis-informacion-cientifico-tecnica-normas-nacionales.php
10. Downie A, Williams CM, Henschke N, Hancock MJ, Ostelo RW, de Vet HC, et al. Red flags to screen for malignancy and fracture in patients with low back pain: systematic review. BMJ 2013; 347: f7095.