Services on Demand
Journal
Article
Related links
Share
Archivos de Medicina Interna
Print version ISSN 0250-3816On-line version ISSN 1688-423X
Arch. Med Int vol.33 supl.2 Montevideo July 2011
Trombofilia y embarazo
Metodología
Dr. Claudio Sosa
Las trombofilias incluyen un grupo heterogéneo de alteraciones adquiridas y heredadas, que se asocian con un incremento del riesgo de trombosis vascular, por lo cual se ha considerado que la presencia de éstas durante el embarazo podría estar asociada con resultados perinatales adversos. Si bien existe evidencia que algunas trombofilias (p.e. el SAFE) pueden tener una relación directa con el resultado perinatal adverso, esto no ha ocurrido en todas las trombofilias (1). Las evidencias actuales están fundamentadas en estudios observacionales, los cuales, en la mayoría de los casos, no han cumplido con criterios básicos de calidad. La mayoría de estudios que han descrito asociaciones entre las diversas trombofilias están basados en estudios casos-control, los cuales han demostrado medidas de asociación discretas, las que no están libres de presentar variables confundentes que estén interfiriendo con estos hallazgos, así como sesgos relacionados a los estudios observacionales (2). Otro elemento a considerar es que los estudios casos-control actualmente disponibles cuentan con insuficiente tamaño muestral, para ser concluyentes. Se estima que para detectar una medida de asociación discreta que incremente el riesgo al doble (OR = 2) y, considerando una prevalencia de 5% de una trombofilia en el embarazo, se requieren aproximadamente 1.000 pacientes (500 casos y 500 controles)(1). Existen pocos estudios publicados que superen este tamaño muestral. Estudios epidemiológicos de mejor calidad, como son los estudios de cohorte, están comenzando recientemente a ser publicados, lo cual podrá ser sustento científico de mayor calidad para futuras guías clínicas. Los hallazgos hasta el momento actual en estudios de este tipo no han demostrado una asociación real entre las trombofilias y los resultados perinatales adversos (1).
Sin embargo, el hecho de existir un fundamento teórico basado en que todas las potenciales trombofilias por asociarse a eventos trombóticos vasculares, y por tanto a resultados adversos perinatales, ha llevado que, por extrapolación de las trombofilias adquiridas, sean estudiadas y tratadas la mayoría de trombofilias hereditarias, al menos en nuestro medio. Basado en la política de “hacer todo lo posible” ante pacientes con antecedentes de malos resultados perinatales, o incluso ante pacientes sin antecedentes, se ha promovido el estudio indiscriminado y el tratamiento, cuando en realidad el estado de arte en relación a la causalidad entre las diferentes trombofilias y los resultados perinatales adversos, así como la efectividad del tratamiento son aun controversiales (1).
Es por eso que se plantea el desarrollo de una guía clínica basada en la evidencia disponible que nos permita guiar el manejo clínico de las diferentes pacientes. Esta guía clínica deberá considerar el estado de arte actual de la temática, y deberá actualizarse en forma periódica para incluir nuevas evidencias que actualmente se encuentran en desarrollo.
Objetivo
El propósito general de esta guía clínica es realizar un conjunto de recomendaciones basadas en la mejor evidencia disponible para al manejo clínico de la trombofilia y embarazo con el fin de guiar la práctica médica. Con ese fin se evaluó la evidencia existente tanto en las trombofilias congénitas como adquiridas, respecto a estudios diagnósticos y a terapéutica.
Participantes
Para la elaboración de esta guía clínica se consideró la participación de representantes de los grupos claves relacionados a la trombofilia y embarazo. Entre ellos se destaca la participación de obstetras, hematólogos, internistas y patólogos clínicos con experiencia en trombofilias, así como ecografistas con amplia experiencia en el área de la salud fetal. Se hizo hincapié que en el comité estuvieran presentes profesionales que realicen asistencia de la población objeto de esta guía clínica (3,4).
Participaron técnicos de los siguientes departamentos: Clínicas Ginecotocológicas de la Facultad de Medicina, Clínica Médica B/UDA de ARO del Hospital de Clínicas, Cátedra de Hematología, Departamento de Laboratorio Clínico.
Finalmente, se destaca que no existe conflicto de interés de los participantes que colaboraron en esta guía clínica, no existiendo relación alguna con la industria farmacéutica, ya sea en relación a las pruebas diagnósticas como así a las intervenciones terapéuticas (5,6).
Desarrollo de la guía clínica
Durante el segundo semestre de 2010, y con reuniones bimensuales, se consideraron todos los temas relacionados al manejo clínico de la trombofilia y embarazo. Estas reuniones dieron lugar a una serie de preguntas clínicas que pretendían evaluar toda la evidencia relacionada a trombofilias específicas, patologías obstétricas específicas, y estudios utilizados en la práctica clínica aplicados específicamente para trombofilia y embarazo.
En base a estos criterios se realizó una búsqueda bibliográfica en las bases de datos accesibles en nuestro medio, destacando Medline, Cochrane, Lilacs, Bireme.
Mediante una búsqueda de bibliografía sensible para la temática y específica para los diseños de estudio se recuperaron revisiones sistemáticas y metaanálisis de estudios observacionales y experimentales, así como también estudios clínicos aleatorizados individuales. Se recuperaron guías clínicas de la temática publicadas por instituciones o sociedades relevantes en la temática de trombofilia y embarazo. Esta búsqueda fue actualizada a la fecha 15/12/2010.
En base a los documentos recuperados y mediante pesquisa de citas en sus respectivas bibliografías, se recuperó artículos potencialmente útiles que no fueran capturados en la búsqueda electrónica (4,7).
Este grupo específicamente no realizó ni actualizó revisiones sistemáticas. Cuando los metaanálisis no estuvieran actualizados por nuevos estudios publicados, se describieron los diferentes hallazgos. Tampoco se consideró en esta guía clínica aspectos económicos, costo-eficacia ni preferencias de pacientes (6,8).
Posteriormente, se realizó una evaluación crítica de las guías clínicas publicadas previamente, así como también una evaluación crítica de las revisiones sistemáticas más relevantes (9-11). Las recomendaciones fueron clasificadas de acuerdo al nivel de evidencia de donde procedía la información. Debido a las diferentes clasificaciones de niveles de evidencia en las guías clínicas previamente publicadas, se utilizó una clasificación que se correlacionara con las diferentes clasificaciones manteniendo la jerarquía de las evidencias basada en la calidad de los diferentes estudios (9,10,12,13).
En el caso que la evidencia no fuera contundente, se discutió en el grupo de trabajo los hallazgos de la literatura y se realizó una recomendación para la práctica clínica basada en el consenso o en el criterio de la mayoría.
Al final de cada capítulo publicado en esta guía clínica se presenta en forma resumida el nivel de evidencia y la fuerza de la recomendación para cada pregunta clínica planteada.
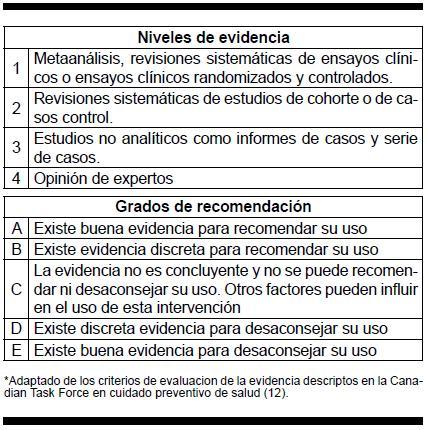
La siguiente tabla resume los niveles de evidencia y las recomendaciones en esta guía clínica.
Niveles de evidencia
1 Metaanálisis, revisiones sistemáticas de ensayos clínicos o ensayos clínicos randomizados y controlados.
2 Revisiones sistemáticas de estudios de cohorte o de casos control.
3 Estudios no analíticos como informes de casos y serie de casos.
4 Opinión de expertos
Grados de recomendación
A Existe buena evidencia para recomendar su uso
B Existe evidencia discreta para recomendar su uso
C La evidencia no es concluyente y no se puede recomendar ni desaconsejar su uso. Otros factores pueden influir en el uso de esta intervención
D Existe discreta evidencia para desaconsejar su uso
E Existe buena evidencia para desaconsejar su uso
*Adaptado de los criterios de evaluacion de la evidencia descriptos en la Canadian Task Force en cuidado preventivo de salud (12).
Palabras clave: Embarazo; Trombofilia.
Keywords: Pregnancy; Thrombophilia.
Bibliografía
1. Rodger MA, Paidas M, McLintock C, Middeldorp S, Kahn S, Martinelli I, Hague W, Rosene Montella K, Greer I. Inherited thrombophilia and pregnancy complications revisited. Obstet Gynecol 2008 Aug;112(2 Pt 1):320-4.
2. Kist WJ, Janssen NG, Kalk JJ, Hague WM, Dekker GA, de Vries JI. Thrombophilias and adverse pregnancy outcome - A confounded problem! Thromb Haemost 2008 Jan;99(1):77-85.
3. Eccles M, Clapp Z, Grimshaw J, Adams PC, Higgins B, Purves I, Russell I. Developing valid guidelines: methodological and procedural issues from the North of England Evidence Based Guideline Development Project. Qual Health Care 1996 Mar;5(1):44-50.
4. Shekelle PG, Woolf SH, Eccles M, Grimshaw J. Clinical guidelines: developing guidelines. BMJ 1999 Feb 27;318(7183):593-6.
5. Thompson DF. Understanding financial conflicts of interest. N Engl J Med 1993 Aug 19;329(8):573-6.
6. Downie J, Baird P, Thompson J. Industry and the academy: conflicts of interest in contemporary health research. Health Law J 2002;10:103-22.
7. Shekelle P, Eccles MP, Grimshaw JM, Woolf SH. When should clinical guidelines be updated? BMJ 2001 Jul 21;323(7305):155-7.
8. Cook DJ, Greengold NL, Ellrodt AG, Weingarten SR. The relation between systematic reviews and practice guidelines. Ann Intern Med 1997 Aug 1;127(3):210-6.
9. Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Hanna SE, Makarski J; AGREE Next Steps Consortium. Development of the AGREE II, part 1: performance, usefulness and areas for improvement. CMAJ 2010 Jul 13;182(10):1045-52.
10. Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Hanna SE, Makarski J; AGREE Next Steps Consortium. Development of the AGREE II, part 2: assessment of validity of items and tools to support application. CMAJ 2010 Jul 13;182(10):E472-E478.
11. Guyatt GH, Sinclair J, Cook DJ, Glasziou P. Users’ guides to the medical literature: XVI. How to use a treatment recommendation. Evidence-Based Medicine Working Group and the Cochrane Applicability Methods Working Group. JAMA 1999 May 19;281(19):1836-43.
12. Canadian Task Force on Preventive Health Care. New grades for recommendations from the Canadian Task Force on Preventive Health Care. CMAJ 2003 Aug 5; 169(3):207-8
13. Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ 2010 Dec 4;182(18):E839-E842.