Services on Demand
Journal
Article
Related links
Share
Archivos de Medicina Interna
Print version ISSN 0250-3816On-line version ISSN 1688-423X
Arch. Med Int vol.31 no.1 Montevideo Mar. 2009
© Prensa Médica Latinoamericana. 2009 ISSN 0250-3816 - Printed in Uruguay - All rights reserved.
Actualización
Unidad de Insuficiencia Cardíaca. Breve reseña del tema y evaluación de Gestión de la Primera Unidad de Insuficiencia Cardíaca Pública del Uruguay (grupo UMIC)
Heart Failure Units. Brief overview and assessment of the first Public Heart Failure Unit in Uruguay. UMIC Group. Hospital de Clínicas “Dr. Manuel Quintela”
Dr. Pablo Alvarez
Profesor Adjunto Dpto. Emergencia del Hospital de Clínicas. Grupo UMIC. Facultad de Medicina. UdelaR. Montevideo.
Dra. Gabriela Ormaechea
Profesora Agregada Clínica Medica. Grupo UMIC. Facultad de Medicina. UdelaR. Montevideo.
Dr. Roberto Ricca
Profesor Adjunto Cátedra de Fisiología de Facultad de Medicina. Grupo UMIC. Facultad de Medicina. UdelaR. Montevideo.
Recibido: 06.10.08 - Aceptado: 16.02.09
Trabajo del grupo UMIC: Unidad Multidisciplinaria de Insuficiencia Cardiaca del Hospital de Clínicas “Dr. Manuel Quintela”, Facultad de Medicina. UdelaR. Montevideo.
Correspondencia: Dr. Pablo Alvarez, Almiron 5495 casa 18, tel. 6196306, dralvar@adinet.com.uy
Dr. Wilman Antunez,
Dr. Ignacio Batista,
Nut. Teresita Barreiro,
Lic. Cristina Chamorro,
Dra. Virginia Estragó,
Dra. Paola Fernández,
Dra. Lucía Florio,
Lic. Lidia Icasuriaga,
Dra. Patricia Muñiz,
Dr. Gabriel Parma,
Dr. Marcos Pouso,
A. E. Orieta Rivero,
Dra. Gabriela Silvera,
Bach. Johnatan Tejera,
Dr. Marcelo Valverde.
RESUMEN
La insuficiencia cardiaca congestiva (ICC) se reconoce como un gran problema sanitario por su creciente prevalencia, alta morbimortalidad y elevados costos. El manejo de la ICC es complejo siendo, muchas veces, difícil de diagnosticar con una amplia mayoría de pacientes adultos mayores, con alto índice de comorbilidades. Estos deben ser multimedicados y controlados por varios especialistas determinando confusión en el paciente y una baja adherencia a las indicaciones médicas con las consiguientes descompensaciones que explican muchas veces la alta tasa de reingresos. Los programas de atención a los pacientes con ICC se incluyen en la última actualización de la Sociedad Europea de Cardiología con una recomendación de tipo I con nivel de evidencia A para disminuir ingresos hospitalarios. Realizamos una breve reseña de los programas de seguimiento de ICC y analizamos la experiencia de la primera unidad de ICC publica del Uruguay describiendo los resultados de su cohorte de pacientes.
Palabras clave: Insuficiencia cardíaca; Programas de manejo; Tratamiento.
SUMMARY
Heart failure (HF) is a great health problem because of it growing prevalence, high morbimortality and higher costs. HF management is, sometimes, difficult with higher number of elderly patients and higher ratio of comorbidities. They are prescribed polypharmacy and are controlled by many specialist getting themselves into confusion with lower adherence to medical indications and, therefore, higher hospitalizations for HF symptoms. HF disease programs are included in the ESC guidelines as a class I recommendation with level of evidence A to reduce hospitalization This issue is a brief review of HF programmes and analyzes the performance of the first public HF unit in Uruguay and outcomes of its patients
Keywords: Heart failure; Management programs; Treatment.
INTRODUCCIÓN
En todas las publicaciones del tema, sin excepción, se señala la Insuficiencia Cardíaca Congestiva (ICC) como uno de los mayores problemas sanitarios de este siglo y esto se apoya en su alta y creciente prevalencia así como en la alta morbilidad y en la alta carga de síntomas muchas veces inhabilitantes. Casi un millón de nuevos casos son diagnosticados por año haciendo de esta la enfermedad cardiovascular de más rápido crecimiento en la historia (1). Elcosto sanitario de la ICC es altísimo con un gasto directo estimado de 29,6 billones de dólares en el 2006 en los EE.UU. De estos costos el 70% corresponde a gastos por internación.
La ICC produce altos porcentajes de ingresos y reingresos hospitalarios los que han ido en aumento sostenido en los países desarrollados tendencia que recién parece detenerse en los últimos años (2)
La Comisión Honoraria para la Salud Cardiovascular en su informe resumen de mortalidad y morbilidad por enfermedades cardiovasculares en el Uruguay (2003-2004) (3) utiliza los egresos hospitalarios por enfermedades del sistema circulatorio como aproximación a la medida de la morbilidad, en ese sentido las cardiopatías isquemicas y la insuficiencia cardiaca son las causas mas frecuentes.
La ICC disminuye la calidad de vida más que cualquier otra enfermedad crónica. En un estudio fue peor que la hipertensión, la diabetes, artritis, enfermedad pulmonar obstructiva crónica (E.P.O.C.) o angor (4). En este sentido es bien ilustrativa una encuesta realizada a 99 pacientes con ICC avanzada: cerca del 50% preferían reducir a la mitad su expectativa de vida en aras de sentirse mejor. (5)
IMPORTANCIA DEL TEMA
El manejo de la ICC es complejo, esta es difícil de diagnosticar y en realidad no es un diagnóstico en si mismo sino un síndrome y el tratamiento es complicado en su ejecución, una de las razones principales es el propio paciente. La mayoría de los pacientes con ICC son adultos mayores con un promedio de edad de 75 años. Un tercio tienen EPOC y mas de un tercio tienen insuficiencia renal incluso en la presentación. Por otra parte los médicos deben multimedicar a estos pacientes y los hacen consultar en varias especialidades sucesivamente lo cual lleva a que el paciente se encuentre confundido (6).
Si bien hay estudios que han demostrado mejores resultados en pacientes con ICC seguidos por cardiólogos frente a médicos no especialistas (7) también es cierto que la descompensación de la ICC precipita el reingreso de los pacientes solamente en el 50%, lo cual traduce la alta frecuencia de comorbilidad en este grupo de pacientes.
El EuroHeart survey (8) detectó que solo el 17,2% de los pacientes con ICC recibían la combinación de IECA, diuréticos y betabloqueantes en el año 2003 cuando hacia tiempo ya que estaba claramente establecido en las pautas internacionales el beneficio de estas combinaciones(9). Posibles explicaciones a estos hechos pueden estar en el temor de los médicos a los efectos secundarios de la medicación y sus combinaciones por una parte y a la no adherencia de los pacientes a las indicaciones médicas por otra. Martje et al. (10) realizaron una exhaustiva revisión de la literatura sobre la no adherencia al tratamiento en pacientes con ICC. Los autores concluyeron que la no adherencia es un gran problema en los pacientes con ICC y que son necesarias intervenciones que puedan aumentar la adherencia de los mismos. Se ha descrito una asociación entre el trabajo multidisciplinario de la ICC y el uso elevado de tratamientos basados en la evidencia y también hay estudios que sugieren un rango mayor de adherencia de los pacientes en estos planes (11)
Las tres causas principales de descompensación de ICC que requieren internación son: retención hidrosalina (55%), angor o infarto (25%), y arritmias (15%) (12). De esto se puede deducir que un estricto control ambulatorio del balance hidroelectrolítico de los pacientes redundaría en claro beneficio reduciendo internaciones y mejorando el pronóstico. Una de las posibles soluciones para estos problemas podría ser el equipo multidisciplinario ya que muchos profesionales son necesarios para lograr abordar este complejo problema (6).
El planteo de beneficios del trabajo de equipos multidisciplinarios para la ICC se basa en la evidencia clínica de estudios iniciados en los años 1990 (13) En una revisión sistemática de 29 estudios (14) randomizados de cuidados multidisciplinarios en ICC McAllister y col. constatan que:
1. Entre los pacientes vinculados a un equipo multidisciplinario especializado la mortalidad se redujo en 25%, los ingresos por ICC un 26% y los ingresos por cualquier causa 19%
2. Los que se basaban en trabajo de educación para el cuidado propio del paciente reducían la internacion por ICC un 34% y la internación por otras causas un 27%
3. Los que se basaban en seguimiento telefónico conseguían una reducción de los ingresos por ICC de 25% pero no de los ingresos por cualquier causa ni la mortalidad(14).
Actualmente los programas de atención a los pacientes con ICC se incluyen en la última actualización de la Sociedad Europea de Cardiología con una recomendación de tipo I con nivel de evidencia A para disminuir ingresos hospitalarios y de clase IIa para reducir la mortalidad(15). Las organizaciones administradoras de salud en los EE.UU. fueron las primeras en adoptar el concepto de manejo de enfermedades en parte por la estructura que permite compartir los riesgos económicos; además, la posible reducción de costos hospitalarios ofrecía un atractivo incentivo económico a estas organizaciones. Las compañías farmacéuticas también auspiciaron estos programas debido a la necesidad de asegurar la adherencia de los pacientes a los planes terapéuticos establecidos y mantener así los ingresos por concepto de pago por medicación de las
ORGANIZACIONES SANITARIAS (13)
Mas allá de lo prometedor de los hechos ofrecidos por los sistemas de manejo de enfermedades la pregunta que se mantiene es acerca de su posible aplicación general, ya que los estudios randomizados se han aplicado en determinados sitios y centros y no es suficientemente conocido si esto es generalizable a una población mayor (13). Esto último es atribuible a la falta de standardización ya que si bien los sistemas de manejo y seguimiento presentan por lo general un centro de acción que sería el manejo de riesgos y coordinación de cuidados la forma en que lo realizan es altamente variable. Esta variabilidad genera problemas en comparar modelos, programas, resultados y efectividad.
OBJETIVO
Es el objetivo de este artículo dar a conocer los primeros resultados del registro de la única unidad de ICC pública del Uruguay y describir las características de la cohorte de pacientes que ingresan a la unidad asi como los datos mas relevantes de la evolución de dicha cohorte en un lapso de 4 años de seguimiento.
MATERIAL Y MÉTODOS
En el Hospital de Clínicas Dr. Manuel Quintela, existía una gran diversificación en el seguimiento de los pacientes con ICC en los distintos servicios clínicos de medicina y el departamento de cardiología. A esto se sumaba una gran dificultad en el tratamiento por falta de medicamentos así como de pautas conjuntas de seguimiento. Los pacientes internados recibían la medicación correspondiente durante su estadía pero dejaban de recibirla inmediatamente al serle otorgada el alta, debido a la ausencia de un vademécum para pacientes ambulatorios, todo lo cual implicaba su casi seguro reingreso con los costos correspondientes.
La Unidad Multidisciplinaría de Insuficiencia Cardiaca (UMIC) comenzó a gestarse como proyecto en el año 2001 e inicia su tarea asistencial en octubre del 2003 con los objetivos iniciales de:
1. Lograr un manejo integral del paciente con ICC; servir como nexo entre la atención primaria y la atención de tercer nivel y, además, disminuir el número de ingresos y reingresos así como la duración de la internación por ICC abatiendo los altos costos de la atención de dicha patología.
2. Facilitar el manejo del paciente internado en el hospital en coordinación con el servicio en el que sean internados los pacientes en vistas a su resolución en plazos aceptables y disminuyendo los costos por internación evitando la superposición de estudios, logrando, además, una continuidad en los regímenes terapéuticos personalizados en cada paciente
3. Propender a lograr una estandarización en el diagnóstico y tratamiento de la ICC siendo motor de la promoción de pautas, su publicación y su correcto cumplimiento por parte de la población medica
4. Fomentar la investigación clínica en base al estudio sistematizado de la cohorte de pacientes incluidos
5. Colaborar en la promoción de un Registro Nacional de Insuficiencia Cardiaca.
El Hospital de Clínicas cuenta para estos objetivos con ciertas ventajas comparativas en el área cardiológica dada la existencia de un servicio de hemodinamia y un servicio de cirugía cardiaca con vasta experiencia complementándose con una unidad de cuidados cardiológicos avanzados. A esto se agrega un servicio de electrofisiología que desarrolla con éxito los procedimientos más actuales en esta materia y un servicio de ecocardiografia y de medicina nuclear que facilitan el manejo diagnóstico.
El equipo UMIC está conformado por médicos (internistas, cardiólogos y psiquiatra), licenciada en enfermería, asistente social, nutricionista, ecónomo y estadístico.
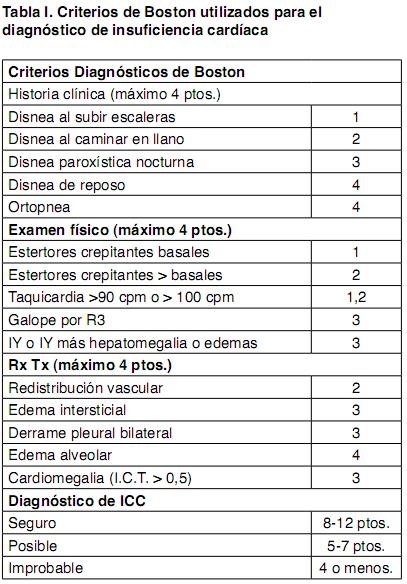
Los criterios de inclusión utilizados para la cohorte de seguimiento UMIC son: diagnóstico seguro de insuficiencia cardiaca por los criterios de Boston (Tabla I) y/o comprobación de una FEVI menor o igual a 40%.
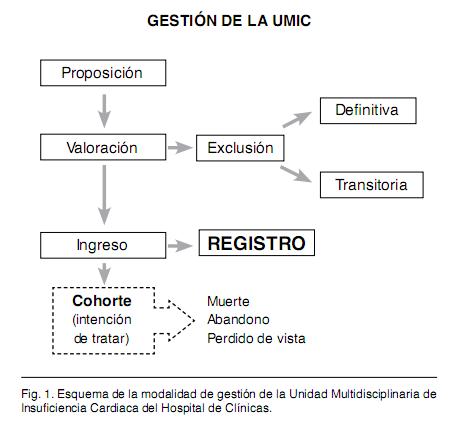
Los criterios de exclusión son edad mayor o igual a 80 años e imposibilidad personales de cumplimiento de las pautas de seguimiento y tratamiento establecidos por la UMIC El método de seguimiento es el de una cohorte abierta (Figura 1) bajo el sistema de policlínica especializada con seguimiento clínico y paraclinico.
La frecuencia de las visitas está sujeta a las necesidades de controles y la paraclínica se realiza una vez al año como protocolo y tantas veces como sea necesaria de acuerdo a criterios clínicos. La herramienta utilizada para la base de datos es el programa EPIINFO distribuido en forma gratuita por la Organización Panamericana de la Salud (OPS). Se cuenta con el mismo equipo de técnicos ecocardiografistas asegurando así la reproducibilidad de esta técnica para valorar la evolución de los pacientes.
RESULTADOS
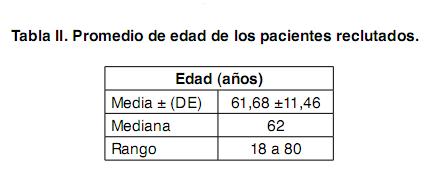
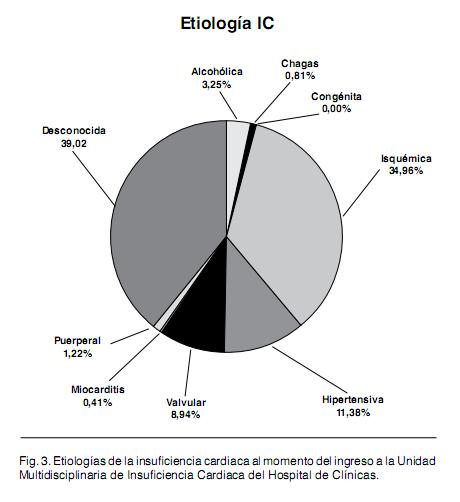
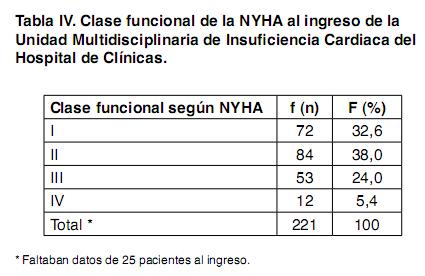
Los pacientes incluidos en la cohorte ascienden a 246 con una media de edad de 61 años +/- 11 (). Hay un franco predominio masculino con 29,7% de mujeres. La procedencia de los pacientes marca un amplio predominio de los de Montevideo con un 36% del interior. En cuanto a los factores de riesgo cardiovascular al momento del ingreso a la UMIC () hay un alto porcentaje de pacientes hipertensos (64,6%) y también una alta prevalencia de tabaquismo con un 56,5%. A todo esto debemos agregar que el promedio de perímetro abdominal, reconocido también como un factor de riesgo cardiovascular independiente era, al momento del ingreso de 99,54 +/- 15.45 cm. El progreso del reclutamiento fue sostenido durante los tres primeros años con un ligero descenso en el año 2007 atribuible a conductas asumidas por el equipo con disminución de aceptación de nuevas consultas por saturación del sistema con riesgo para el mismo. En cuanto al promedio de controles clínicos realizados es de 8,4 controles realizados por pacientes. Dentro de la cohorte se establecen subgrupos de acuerdo a la situación de los pacientes en la misma. Es así que se definen (Figura 1), los pacientes incluidos, los excluidos y, dentro de los primeros se denominan activos a aquellos pacientes que no han dejado de concurrir a las consultas establecidas y se denomina abandono a aquellos que no han concurrido a la consulta por un lapso mayor de 6 meses. Se han producido hasta el momento actual 2570 citas. De 312 entrevistas de reclutamiento se incluyeron a 246 pacientes, de los mismos falleció el 11,4% (28) manteniéndose activos el 70,7% (174 ptes.) mientras 17,8% (44 ptes.) se encuentran en situación de abandono (Figura 2) En cuanto a la etiología de la ICC en los pacientes reclutados al momento del ingreso predomina la etiología isquemica (34.96%) seguida por la etiología hipertensiva. Se destaca un 39,02% de etiologías desconocidas lo cual incluye pacientes que no han sido valorados al respecto y también los portadores de las llamadas miocardiopatías dilatadas idiopaticas (Figura 3). La clase funcional detectada al ingreso de los pacientes mostraba un predominio de las clases funcionales bajas con un 70% entre clase I y II de la New York Heart Association (NYHA) (Tabla IV) Para valorar el tratamiento farmacológico de los pacientes al ingreso de la UMIC se tomaron los medicamentos que la evidencia ha demostrado como beneficiosos en la mortalidad (betabloqueantes, IECA, espironolactona) y en los síntomas (digoxina, diuréticos) (Tabla V) y se tomaron los mismos por su clase.
Evolución de los pacientes en la cohorte UMIC
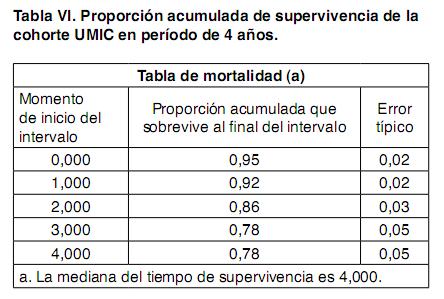
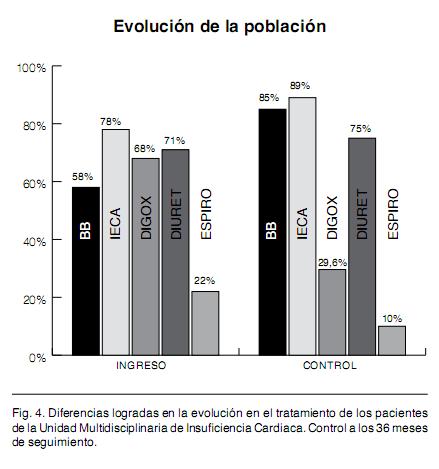
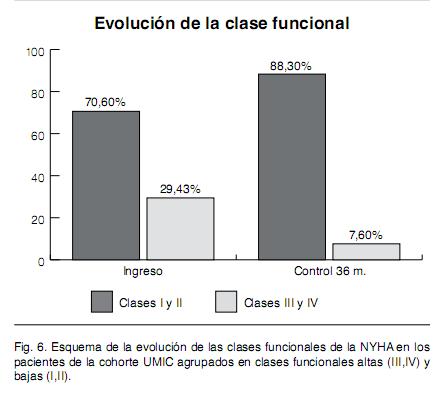
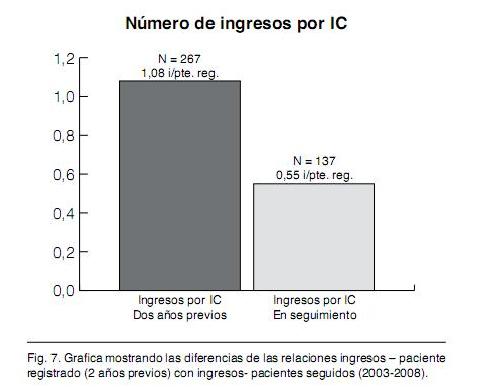
Respecto al tratamiento en el seguimiento de los pacientes de la cohorte y, más precisamente, de los medicamentos que modificarían la mortalidad y los síntomas, se observan cambios con un aumento de los betabloqueantes recibidos que pasaron de un 58% a un 85% correspondiendo a bisoprolol y carvedilol ya que hasta al momento no se contaba con metropolol succinato (Figura 4). La administración de IECA, que se podía considerar alta al ingreso, también aumentó mientras que en lo que respecta a la espironolactona hubo un marcado descenso debiéndose especificar que al ingreso sólo un 25% de los pacientes que recibían este medicamento estaban en las clases funcionales II y III que son las que, según la evidencia, deben ser tratadas. Se aumentó la frecuencia de estudios para la etiología de la cardiopatía de base llegándose a definir más de un 50% de los casos. De esta nueva situación resulta un cambio en la frecuencia de cardiopatía isquemica detectada en la población cuyo valor ascendió desde un 35% a un 70% dentro de las etiologías definidas lo cual es más acorde con las cifras internacionales (figura 5). Cuando se analiza la evolución de las clases funcionales se detecta cambios que se producen en las clases mas altas de la NYHA ya que mientras los pacientes que estaban en clase III al ingreso comprendían un 24% y los que se encontraban en clase IV correspondían a un 5,4% en el control evolutivo los valores corresponden a 6,9% y 0,7% respectivamente a expensas de un aumento en los porcentajes de las clases funcionales I y II (Figura 6). La planilla de registro posee una variable que corresponde al número de ingresos hospitalarios por ICC que el paciente requirió en los 2 años previos al registro. Al momento de analizar los datos evolutivos de los ingresos hospitalarios de la cohorte UMIC, el rigor con que se llevó a cabo el llenado de este ítem permite comparar en forma fidedigna el numero de ingresos previos por ICC por pacientes registrados con los ingresos que surgieron durante el transcurso del tiempo desde el comienzo de la gestión UMIC. Comparando estos dos periodos se puede observar una reducción de los ingresos hospitalarios de aproximadamente 43% debiéndose tomar en cuenta que comparamos un periodo de 2 años con un periodo de 5 años lo cual remarcaría mas aún esta diferencia (Figura 7). Si analizamos la mortalidad de la cohorte debemos decir que por las características del reclutamiento progresivo, la estimación de supervivencia pierde precisión a lo largo del tiempo, por lo que se utilizó el método de Kaplan Meier para su análisis el cual como es sabido compensa este efecto. La mediana de supervivencia fue 4 años, la mortalidad al año fue 5% con una supervivencia acumulada de 78% a 5 años (Tabla VI)
DISCUSIÓN Y COMENTARIOS
Dada la trascendencia de la insuficiencia cardiaca tanto a nivel poblacional con la carga epidemiológica y económica ya analizada, como a nivel individual con la carga personal y familiar que la misma implica para el paciente y sus cuidadores, la ICC se presenta hoy en día como un verdadero desafío para todo el personal de salud. Para mejorar los resultados y recursos médicos frente a esta enfermedad, se tiende cada día más, a trabajar en conjunto y a crear equipos multidisciplinarios buscando cubrir los varios aspectos de la misma. En las últimas décadas, diversos modelos de programas de atención de insuficiencia cardiaca con las características de “Unidades” que hemos venido desarrollando han demostrado una disminución del número de hospitalizaciones además de mejoría en la calidad de vida de los pacientes e incluso mejoría en la supervivencia (11,14,16-18,20). En Uruguay, el sector público de salud da cobertura a la mitad de la población por lo que resulta imprescindible racionalizar los recursos y lograr mejorar la calidad de vida de su población. La creación de una o más Unidades de Insuficiencia Cardiaca en el sistema público podría generar un impacto a corto, mediano y largo plazo que redundaría en beneficio de la población asistida a través de lograr una menor morbilidad y en el sistema sanitario nacional con la optimización de los recursos. La UMIC pretende llevar a cabo un plan de trabajo mediante una adecuada gestión clínica asegurando que cada paciente reciba el conjunto de servicios diagnósticos y terapéuticos más adecuados para conseguir una atención sanitaria óptima, teniendo en cuenta todos los factores y conocimientos del paciente y del servicio médico, y lograr el resultado con el mínimo riesgo de efectos iatrogénicos y la máxima satisfacción del paciente con el proceso. Al mismo tiempo, a través de lo que puede considerarse el primer registro y seguimiento de pacientes con insuficiencia cardiaca en el territorio nacional, lograr contribuir al mayor conocimiento de esta patología en una población como la uruguaya que posee una esperanza de vida al nacer de 75,38 años y en la cual la mortalidad cardiovascular representa una tercera parte de todas las muertes cada año (2). Los datos del registro UMIC que aquí se analizan proporcionan una visión del manejo y de las características de la insuficiencia cardiaca en el Hospital de Clínicas, un hospital de tercer nivel de atención, lo cual marca su propia limitación ya que son conclusiones que pueden no ser extrapolables a la población general. De todas maneras lo remarcable de estos datos consiste en ser los primeros datos de una unidad de insuficiencia cardiaca a nivel nacional. Lo más destacable del análisis del registro, desde nuestro punto de vista, se centra en la excelente adecuación del tratamiento farmacológico a lo establecido en las guías internacionales, los cambios evolutivos de las clases funcionales de los pacientes y los resultados en la reducción de los ingresos hospitalarios. A pesar de que diversos fármacos, como los IECA (21,22), los betabloqueantes (23-26) y los antagonistas de la aldosterona(27) han logrado reducir la mortalidad y el numero de ingresos hospitalarios en distintos ensayos clínicos, con frecuencia no se utilizan de manera adecuada o se infrautilizan quizás por la complejidad de su administración (10,28). Hay información suficiente respecto a que existe una separación grande entre las recomendaciones de las guías y lo que, en efecto, hacen los médicos con sus pacientes con ICC (8,28). El alto porcentaje de pacientes recibiendo los fármacos indicados en el seguimiento de la cohorte U.M.I.C no hace más que confirmar el papel de un programa de seguimiento como herramienta para superar las barreras que atentan contra el cumplimiento del tratamiento. Debe ser aclarado que los datos observacionales se basan en la “intención de tratar” lo cual puede no ser un fiel reflejo de los medicamentos que realmente ingieren los pacientes. La reducción de los ingresos por ICC debido a métodos de intervención de equipos multidisciplinarios es un hecho incontrastable a la luz de los resultados de los distintos estudios (19,29-31). La potencia de este beneficio es muy variable y oscila entre el 36% hasta el 87% aunque la gran mayoría se encuentra en el entorno del 40%. Por lo tanto podemos decir que nuestros datos se encuentran en un nivel muy aceptable. Es importante reafirmar que datos suministrados por Stewart y col. (20) sugieren que si la reducción de ingresos está por encima del 40% los beneficios superan claramente los costos de los programas de manejo de insuficiencia cardiaca. Hay varias limitaciones que debemos referir respecto a los datos de ingresos hospitalarios de la UMIC: a) no son datos de un estudio comparativo con otra población sin intervención; b) no se sabe el periodo de estadía de las internaciones para extraer conclusiones al respecto; c) no se consideró los ingresos transitorios en el servicio de emergencia y d) no sabemos cuantos de estos ingresos son verdaderos reingresos ya que no hay relación directa paciente a paciente cuando analizamos estos datos.
CONCLUSIONES
La ICC es una enfermedad muy común, inhabilitante y costosa con un muy mal pronóstico y pobre calidad de vida, de todas maneras se pueden realizar cosas para cambiar esta situación.En el contexto de las enfermedades cardiovasculares, en el que proliferan innovaciones (farmacológicas, tecnológicas) de forma casi imparable, es probable que, en los procesos crónicos como la insuficiencia cardiaca, no se trate tanto de incorporar nuevas tecnologías sino de conseguir que las disponibles consigan su máximo efecto con intervenciones relativamente poco complejas y de fácil ejecución. Los datos obtenidos de los primeros 5 años de gestión de la Unidad Multidisciplinaria de Insuficiencia Cardiaca del Hospital de Clínicas confirmarían el beneficio de este tipo de intervención en la reducción de los ingresos hospitalarios por ICC, la mejoría de la calidad de vida de los pacientes medida por la clase funcional y el mayor cumplimiento del tratamiento farmacológico según las pautas internacionales.
BIBLIOGRAFÍA
1. McMurray JJV, Stewart S. The burden of heart failure. Eur Heart J Supplements 2002; 4 (Suppl D):D50-D58.
2. Mosterd A. Reitsma JB, Grobbe DE. Angiotensin converting enzyme inhibition and hospitalization rates for heart failure in the Netherlands, 1980-1999: end of an epidemic? Heart 2002; 87: 75-6.
3. Com. Hon. Para la Salud Cardiovascular. Informe resumen de mortalidad y morbilidad por enfermedades cardiovasculares en el Uruguay (2003-2004).
4. Stewart AL, Freenfield S., Hays RD et al. Functional status and well-being of patients with chronic conditions. Results from the Medical Outcomes Study.JAMA 1989;262:907-13.
5. Lewis EF, Johnson PA, Johnson W, Collins C., Griffin L., Stevenson LW. Preferences for quality of life or survival expressed by patients with heart failure. J. Heart Lung Transplant 1994; 20:1016-24.
6. Jaarsma Tiny. Inter-professional team approach to patients with Heart failure. Heart 2005:91:832-838.
7. Justin A. Ezekowitz, Carl van Wallraven, Finlay A. McAlister,Paul W.Armstrong,Padma Kaul. Impact of specialist follow-up in outpatients with congestive heart failure. CMAJ 2005;172(2):189-94.
8. The Study Group of Diagnosis of the Working Group on Heart Failure of the European Society of Cardiology. The EuroHeart Survey programme- a survey on the quality of care among patients with heart failure in Europe.Part 2: treatment. Eur Heart J 2003;24:464-7.
9. Hunt SA, Abraham WT, Chin MH, Feldman AM, Francis GS, Ganiats TG, Jessup M,Konstam MA, Mancini DM, Michl K, Oates JA, Rahko PS, Silver MA,Stevenson LW, Yancy CW. ACC/AHA 2005 guidelines update for the diagnosis and management of chronic heart failure in the adult: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines(writing committee to update the 2001 Guidelines for the evaluation and Management of Heart Failure.
10. Martje H.L. van der Wal, Tiny Jaarsma, Dirk J, van Veldhuisen. Non–compliance in patients with Heart failure; how can we manage it? .Eur J Heart Fail 7 (2005) 5-17.
11. Holland R., Battersby J, Harvey I, Lenaghan E, Smith J, Hay L. Systematic review of multidisciplinary interventions in heart failure. Heart 2005;91:899-906.
12. Bennett SJ, Huster GA, Baker SL et al. Characterization of precipitants of hospitalization for heart failure decompesation. Am J Crit Care 1998;7:168-74.
13. Harlan M. Krumholz, ; Meter M. Currie; Barbara Riegel, DNSc, RN, CS, ; Christopher O. Phillips; Eric D. Peterson, MPH; Renee Smith MPA; Clyde W. Nancy; David P. Faxon. A Taxonomy for Disease Management. A Scientific Statement From the American Heart Association Disease Management Taxonomy Writing Group. Circulation. 2006; 114:1432-1445
14. McAlister F A,Stewart S, Ferrua S, McMurray J. Multidisciplinary Strategies for the management of Heart Failure Patients at High Risk for Admission.A systematic review of Randomized Trials. J Am Coll Cardio 2004;44:810-9.
15. Swedberg K. Cleland J. Dargie H. Drexler H. Follath F. Koomajda M, et al. Gias de Practica Clínica sobre el diagnostico y tratamiento de la insuficiencia cardíaca crónica . Versión resumida (actualización 2005) Rev. Esp. Cardiol. 2005;58: 1062-92.
16. McDonald K, Conlon C. Ledwidge M. Disease Management programs for heart failure: Not just for the sick heart failure population. Eur Heart Fail 2007;9: 113-117.
17. Erhardt L, Cline C. Heart failure clinics: a possible means of improving care. Heart1998;80:428-29.
18. Rich MW., Beckham V., Wittenberg C et al. A multidisciplinary intervention to prevent the readmission of elderly patients with congestive heart failure. N Engl. J Med 1995; 333:1190-5.
19. Finn Gustafsson, J. Malcolm, O. Arnold. “Heart Failure Clinics and Outpatient Management: Review of the evidence and call for Quality Assurance”. Eur. Heart J.(2004)25;1596-1604.
20. Stewart S. Blue L. Walker A. et al. An economic analysis of specialist heart failure nurse management in the U.K..; Can we afford not to implement it? Eur Heart J 2002; 23:1369-78.
21. The SOLVD Investigators. Effect of enalapril on survival in patients with reduced left ventricular ejection fractions and congestive heart failure. N Engl J Med 1991; 325; 293-302.
22. The CONSENSUS Trial Study Group. Effects of enalapril on mortality in severe congestive heart failure: results of the Cooperative North Scandinavian Enalapril Survival Study (CONSENSUS). N Engl J Med 1987;316:1429-35.
23. Packer M. Bristol MR, Cohn JN, et al. for the U.S. Carvedilol Heart Failure Study Group. The effect of Carvedilol on morbidity and mortality in patients with chronic heart failure. N Engl J Med 1996; 334:1349-55
24. Packer M, Coats AJ, Fowler MB et al. Effect of Carvedilol on survival in severe chronic heart failure. N Engl J Med 2001; 344:1651-8.
25. MERIT-HF Study Group. Effect of metoprolol CR/XL in chronic heart failure: Metoprolol CR/XL Randomized Intervention Trial in Congestive Heart Failure. Lancet 1999; 353:2001-7
26. CIBIS Investigators and committees. A randomized trial of betablockade in heart failure. The Cardiac Insufficiency Bisoprolol Study. Circulation 1994; 90 1765-73
27. Pitt B, Zannad F, Remine WJ et al. for the Randomized Aldactone Evaluation Study Investigators. The effect of spironolactone on morbidity and mortality in patients with severe heart failure. N Engl J Med 1999; 341:709-17.
28. Fonarow GC, Nancy CW, Heywood JT, for the ADHERE Scientific Advisory Committee, Study Group, and Investigators. Adherence to heart failure quality-of-care indicators in US hospitals. Arch Intern Med 2005; 165:1469-77.
29. Cline CMJ, Israelsson BYA, Willlenheimer RB, Broms K and Erhardt LR. Cost effective management programme for heart failure reduces hospitalization. Heart 1998; 80:442-446.
30. Lupon J, Parajón T, Urrutia A et al . Reducción de los ingresos por insuficiencia cardiaca en el primer año de seguimiento en una unidad multidisciplinaria. Res Esp Cardiol. 2005; 58(4):374-80
31. Gonseth J, Guayar-Castillon P, Banegas JR, Rodríguez-Artalejo F. The effectiveness of disease management programmes in reducing hospital re-admission in older patients with heart failure: a systematic review and meta-analysis of Publisher reports. Eur Heart J 2004 Sep; 25(18): 1570-95.