Introducción
La NPIVB es una patología muy infrecuente en nuestro medio. Suele presentarse en varones de edad media orientales, siendo la hepatolitiasis un factor de riesgo3. Tiende a ser multifocal y puede presentarse en cualquier punto de la vía biliar extra o intrahepática, siendo en estos últimos, más frecuentes en el lóbulo hepático izquierdo 4,5). Aunque hasta el 30% de los pacientes permanecen asintomáticos, lo habitual es la presentación en forma de dolor, ictericia obstructiva o colangitis.4).
El diagnóstico preoperatorio resulta difícil, precisando la combinación de varias pruebas de imagen y debiendo realizar el diagnóstico diferencial con lesiones quísticas hepáticas. El aspecto radiológico evidente por ecografía, tomografía computarizada y resonancia magnética es la dilatación de la vía biliar (con 3 posibles patrones: ectasia ductal difusa, dilatación segmentaria o dilatación quística), asociada o no a masas intraductales 3,6. La colangiografía retrógrada endoscópica puede ser útil para confirmar la dilatación de la VB y los defectos de repleción, pero solo en un tercio de los pacientes se evidencia además mucobilia 5).
Hasta en el 40-80% de los casos se puede presentar un carcinoma invasivo o un carcinoma tubular o adenocarcinoma mucinoso, lo que sugiere que es una enfermedad con alto potencial de malignización.
Es difícil alcanzar un diagnóstico preoperatorio por su baja incidencia y por la ausencia de clínica específica. El tratamiento quirúrgico agresivo está indicado debido al mejor pronóstico que el colangiocarcinoma.
Presentación de caso
Paciente masculino de 67 años de edad, con antecedente médico de hipotiroidismo, que es derivado a nuestro servicio de Cirugía General por cuadros clínicos a repetición compatibles con pancreatitis aguda, de posible origen litiásico. Presenta un laboratorio al ingreso con amilasa de 3,960 UA/100 ml, FAL DE 608 mUL/ml, Bilirrubina total 2,1 mg /100 ml, bilirrubina directa 1,4 mg/100 ml.
Ecografía abdominal que informa vesícula biliar de paredes engrosadas de 6,5 mm y barro biliar. Conducto colédoco de 6 mm. Vía biliar intrahepática izquierda dilatada. Páncreas con tamaño aumentado, contornos irregulares.
Se decide tratamiento médico y conducta expectante de pancreatitis aguda moderada, con buena evolución.
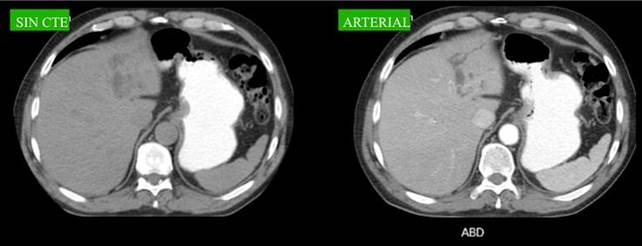
Debido al antecedente de pancreatitis aguda a repetición, se realiza TAC de abdomen y pelvis, la cual informa vía biliar intrahepática levemente dilatada a predominio del lóbulo izquierdo. Páncreas con aumento de tamaño, contornos mal definidos, múltiples colecciones líquidas hipodensas peripancreáticas.
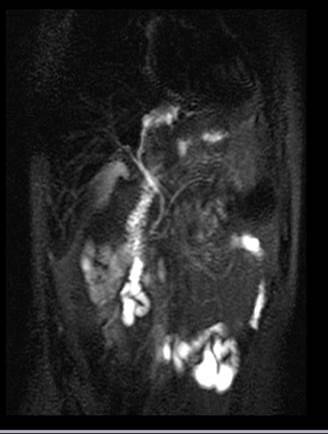
Se decide realizar ColangioRMN, que informa en proyección de lóbulo hepático izquierdo, segmento III, formación quística ovoidea, hipointensa en T1, hiperintensa en T2, de 20 mm x 25 mm, que provoca obstrucción en sistema biliar intrahepático izquierdo con dilatación. Vesícula sin imágenes endoluminales. Páncreas con aumento de espesor y colecciones peripancreáticas. (Fig. 1,2)
Fig. 1 y 2: RMN:Vía biliar intrahepatica derecha normal. En proyección de lóbulo hepático izquierdo, segmento III, se visualiza una formación quística ovoidea, hipointensa en T1, hiperintensa en T2, de 20 mm x 25 mm, que provoca obstrucción en sistema biliar Intrahepatico izquierdo con dilatación. ¿Quiste biliar congénito?
Marcadores tumorales dentro de valores normales.
Debido a la sospecha de Enfermedad de Caroli hepática, y al antecedente de pancreatitis en forma recurrente, se decide conducta quirúrgica, realizándose Hepatectomía izquierda más colecistectomía por video laparoscopía.
Ya que la estrategia quirúrgica fue encarada bajo la sospecha de enfermedad de Caroli no se realizó linfadenectomía oncológica, debido a que esta patología no lo amerita.
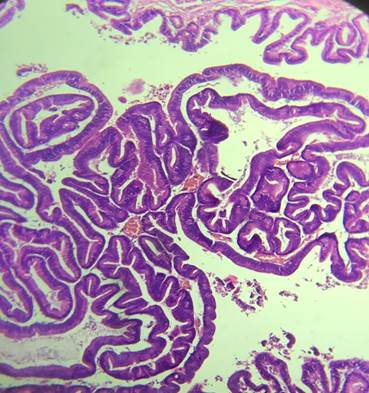
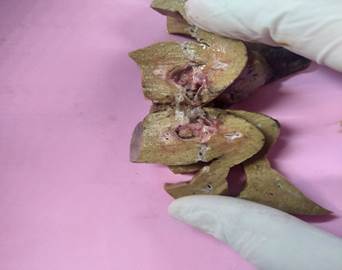
La anatomía patológica de la pieza quirúrgica informa neoplasia papilar intraductal de vía biliar, con displasia epitelial de bajo grado, sin infiltración del estroma (in situ), lesión temprana. (Fig.3,4).
Fig. 3 y 4: Informe anatomopatológico: examen macroscópico parénquima hepático que se recibe previamente seccionado de 12,5 x 3 cm. Examen microscópico: los cortes histológicos muestran parénquima hepático en el que se reconoce estructura ductal marcadamente con formaciones papilares en su interior con eje conectivo vascular revestidas por epitelio cilíndricos de núcleos alongados e hipercrómicos, en sectores con estratificación nuclear, cromatina granular y nucléolos evidentes.
Los márgenes quirúrgicos están libres de lesión (R0).
Paciente con buena evolución posoperatoria. Alta al quinto día posoperatorio.
Discusión
La neoplasia papilar intraductal de la vía biliar (NPIVB) es una entidad infrecuente caracterizada por el crecimiento exofítico papilar del epitelio biliar hacia la luz ductal. Previamente incluida en el grupo de tumores del mismo nombre de localización pancreática, presenta diferencias evidentes con ellos y desde 2010 se considera una entidad propia con demostrado potencial de malignización hacia colangiocarcinoma. 1,2
Desde el punto de vista histopatológico, a pesar de ser más heterogéneos, se clasifican en 4 subtipos al igual que las neoplasias papilares intraductales pancreáticas (pancreatobiliar, intestinal, gástrica y oncocítica), siendo el tipo pancreatobiliar el más frecuente en la NPIVB, que suele expresar mucin core proteins-1 -MUC-1- y asocia un peor pronóstico que el resto de los subtipos.
Atendiendo al grado de displasia y profundidad de la invasión, las NPIVB se clasifican en 4 estadios:
3) colangiocarcinoma intraductal estadio T1 de la American Joint Committee on Cancer,
4) colangiocarcinoma intraductal estadio≥T2 de la American Joint Committee on Cancer. 3,9).
Hasta en un 40-80% de los casos existirán focos de carcinoma invasivo o de adenocarcinoma mucinoso o tubular, cifra significativamente mayor que en neoplasias papilares intraductales pancreáticas 4,8).
Es por este potencial de malignización por lo que se indica tratamiento quirúrgico siempre que se descarte enfermedad a distancia, recomendándole la realización de hepatectomía mayor con o sin linfadenectomía, asociada o no a resección de la vía biliar 7. Es importante comprobar el margen de resección biliar, pues estos tumores parecen tener un patrón de diseminación superficial, responsable de una tasa de recurrencia principalmente loco regional, que según las series alcanza el 47-60% a los 5 años en casos de degeneración maligna 3,7). A pesar de todo, el pronóstico de estas lesiones parece ser mejor que en colangiocarcinomas convencionales, con supervivencias cercanas al 69% a los 5 años de la cirugía 3,4,7,10).
En conclusión, a pesar de la infrecuencia de presentación de las NPIVB en nuestro medio y la dificultad de su diagnóstico preoperatorio, esta entidad con alto potencial de malignización debe ser incluida en el diagnóstico diferencial de lesiones quísticas hepáticas. Con tratamiento quirúrgico radical y márgenes de resección libres, el pronóstico de estos pacientes con lesiones localizadas es aceptable.