Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Anestesia Analgesia Reanimación
versión On-line ISSN 1688-1273
Anest Analg Reanim vol.21 no.2 Montevideo 2006
HIPOTERMIA PERIOPERATORIA EN CIRUGÍA OTORRINOLARINGOLÓGICA.
Efectividad del uso de un método pasivo de contención de las pérdidas cutáneas.
Dr. Sergio Gutiérrez *, Dr. William Baptista **, Dra. Celia Escudero ***, Dra. Nerina Bica ***, Dra. Virginia Vieito **, Dra. Teresita Barrios **
Departamento y Cátedra de Anestesiología, Hospital de Clínicas, Universidad de la República; Montevideo, Uruguay
Correspondencia : Dr. Sergio Gutiérrez
Bahía Blanca 2453. CP 11600, Montevideo, Uruguay
e-mail : sergio29@adinet.com.uy
*Profesor Adjunto de Anestesiología
**Asistente de Anestesiología
***Residente de Anestesiología
RESUMEN
La hipotermia perioperatoria se relaciona con múltiples efectos adversos.
El objetivo es evaluar la efectividad de un método pasivo de contención del calor corporal para prevenir la hipotermia. El mismo consistente en un cobertor de plástico con cámara de aire y superficie refractante aluminizada el cual se coloca en los pacientes que serán sometidos a cirugía otorrinolaringológica.
En total se trataron de 20 pacientes, que fueron aleatorizadamente asignados la mitad para el grupo cobertor y el otro 50% restante para el grupo control.
La temperatura central se registró con termómetro timpánico, previo a la inducción, postinducción, al ingreso a la sala de reuperación y cada 15 minutos hasta alcanzar la normotermia. Se registró temblor postoperaorio.
3 pacientes desarrollaron hipotermia en el período postinducción, 2 del grupo control y 1 del grupo cobertor.
En sala de recuperación 11 pacientes ingresaron en hipotermia, 7 del grupo control y 4 del grupo cobertor.
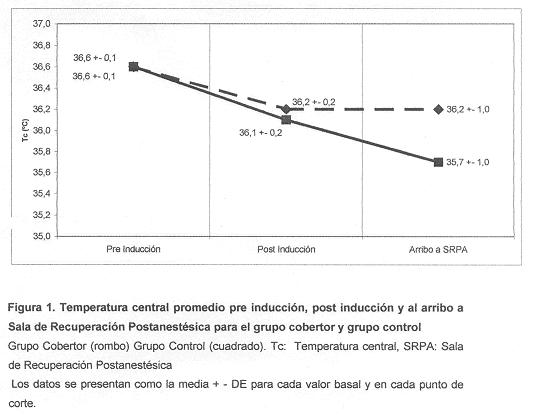
La temperatura timpánica promedio postinducción, y al ingreso a la recuperación postanestésica fue mayor en el grupo cobertor que en el grupo control, aunque esta diferencia no fue signficativa (p>0.05).
La frecuencia de hipotermia en el grupo cobertor fue menor que en el grupo control, aunque esta diferencia no tuvo significación estadística (p=0.369)
Concluimos que el método evaluado no fue efectivopara prevenir la hipotermia perioperatoria.
Palabras clave: hipotermia perioperatoria,hipotermia inadvertida, métodos de calefaccionamiento
SUMMARY
Perioperative hypothermia could produce multiple adverse effects.
The aim of this study is to evaluate the benefits of a passive method of body heat conservation; a plastic cover with an air chamber and refractory aluminium surface to prevente hupothermia in otolaryngological surgery.
20 aleatorized patients were divided in 2 groups : the control and the cover group.
Central body temperature was measured with a tympanic thermometer previous to the induction, postinduction phase, at the time of arrival at the recovery room; and every 15 minutes until normothermia was reached.
Postoperative shiver was registered.
3 patients had hypothermia in the postinduction phase, 2 in the control group and 1 in the cover group.
At the recovery room 11 patients developed hypothermia, 7 in the control group and 4 in the cover group.
Althoug tympanic temperature in patients in the cover group at postinduction phase and at the recovery room was greater than in the control group, the difference was no statisticallysignificance (p>0.05).
The incidence of hypothermia in the cover group was lower than in the other one, althoug that has no statistically significancy (p=0.369)
We conclued that our evaluation of the cover method was not effective for the prevention of hypothermia.
Key words: perioperative hypothermi, unadvertised hypothermia, rewarming devices
INTRODUCCIÓN
La hipotermia puede ocurrir durante el acto anestésico quirúrgico debido a la redistribución corporal y al descenso del umbral para la vasoconstricción, que determinan los fármacos anestésicos inmediatamente despues de la inducción, la exposición a un ambiente frío dentro de la sala de operaciones y a laadministración de fluídos a temperatura ambiente, entre otros factores(1-3).
La hipotermia inadvertida perioperatoria (temperatura central<36ºC) continúa siendo un problema frecuente debido a sus importantes consecuencias deletéreas : aumento de la incidencia de la infección de la herida operatoria, deteriorro de la coagulación y de la inmunidad, aumento del consumode oxígeno, arritmias e isquemia miocárdica, tiempo de estadía más prolongada en sala de recuperación postanestésica (SRPA), lo que se traduce en mayor disconfort para el paciente y en aumento de los costos sanitarios (4-12).
El mecanismo de la pérdida de calor radiante determina un porcentaje significativo de la pérdida de calor que se produce a través de la piel expuesta a la cirugía. Por lo tanto el método de cobertura de una amplia superficie de piel expuesta con un cobertor plástico con cámara de aire y superficie aluminizada refractante podría prevenir las pérdidas cutáneas de calor durante la cirugía y contribuir a preservar el calor corporal y minimizar la caída en la temperatura central.
El objetivo del presente estudio es evaluar la eficacia de este método de retensión del calor corporal en la prevención del desarrollo de hipotermia en cirugía otorrinolaringológica prolongada.
MATERIAL Y MÉTODOS
Se estudiaron 20 pacientes coordinados para cirugía otorrinolaringológica mayor con anestesia general y cuya duración fuera mayor de 3 horas.
Los pacientes se distribuyeron aleatorizadamente en 2 grupos : 10 pacientes en los cuales se utilizó un cobertor plástico con cámara de aire y superficie aluminizada y refractante de construcción artesanal, y 10 pacientes que fueron el grupo control en los cuales se usaron 2 cobertores de tela , de uso corriente en estos procedimientos en el Hospital. Ambos cobertos cubrieron toda la superficie corporal anterior : tórax, abdomen y miembros; exceptuando el campo quirúrgico.
Se establecieron como criterios de exclusión : presencia de otitis, pacientes con temperatura timpánica mayor a 37.5ºC o menor a 36ºC, previo a la inducción anestésica, y tambien aquellos que estaban tratados con antagonistas del calcio.
La técnica anestésica fue idéntica para ambos grupos, se realizó premedicación con fentaniloa 2 mcg/kg, inducción con tiopental a 5-7mg/kg, atracurio a 0.6 mg/kg para la intubación orotraqueal. El mantenimiento con oxígeno más isofluorano a 1 MAC, atracurio en bomba de infusión continua (BIC) intravenosa a 0.3 mg/kg/h, y analgesia con fentanilo por BIC a 4 mcg/kg/h o morfina a 1mg/hora.
La monitorización se realizó según los criterios de la ASA, agregándose monitoreo de la presión arterial invasiva y presión venosa central en los pacientes que lo requirieron por su patología médica.
La reposición se administró en base al balance de las pérdidas y el monitoreo hemodinámico; y consistió en soluciones critaloides, coloides y hemoderivados para mantener un hematocrito superior a 30%.
Luego de la inducción anestésica se cubrió toda la superficie corporal permitida, de acuerdo al grupo asignado a cada paciente.
La temperatura central (Tc) se midió utilizando un termómetro timpánico marca Brown Termo Scan Plus IRT 3520, previo a la inducción anestésica y al finalizar la cirugía.
Se continuó al ingreso de RPA y cada 15 minutos hasta alcanzada la normotermia o hasta que el paciente cumplía con los criterios de alta de RPA.
En recuperación se evaluó la presencia de temblor o escalofríos y su severidad, por un observador ciego al método de calefaccionamiento. Los resultados se muestran como la media +- desvío estándar(DE).
Se compararon los resultados de la Tc pre inducción y al ingreso a la sala de RPA en los 2 grupos y entre ambos. Se utilizó para ello la prueba "t" de Student para muestras dependientes e independientes respectivamente en cada instancia.
Se comparó la frecuencia de ocurrencia de hipotermia en ambos grupos durante el intraoperatorio y al ingreso a RPA utilizando el test de chi cuadrado.
El nivel de significación estadística se consideró en el 5% (p<0.05).
Se utilizó el software SPSS versión 10.0 de SPSS inc.
RESULTADOS
Los grupos fueron similares en edad, peso, talla, duración de la estadía en sala de operaciones y volumen de reposición de cristaloides, coloides y hemoderivados.
El sangrado intraoperatorio fue de 745 +- 494 ml en el grupo cobertor y de 1200 +- 795 en el grupo control (p= 0.952).
La temperatura en sala de operaciones fue de 20.6 +- 0.4 ºC (18.0-25.1).
La Tc media mostró un descenso significativo en ambos grupos al arriboa sala de RPA con respecto a la Tc preoperatoria (p=0.014).
Luego de la inducción 3 pacientes presentaron hipotermia, 2 pacientes del grupo control y 1 del grupo cobertor.
Al ingreso a la sala de recuperación en 11 pacientes se constató hipotermia : 7 del grupo control y 4 del grupo cobertor.
La temperatura timpánica media previa a la inducción y al ingreso fue mayor en el grupo cobertor que en el grupo control, lo que se detalla en la figura 1; aunque esta diferencia careció de significación estadística (p= 0.719 y p= 0.336 respectivamente).
La frecuencia de hipotermia en el grupo cobertor fue menor que en el control, aunque esta diferencia tuvo una significación de p=0.369
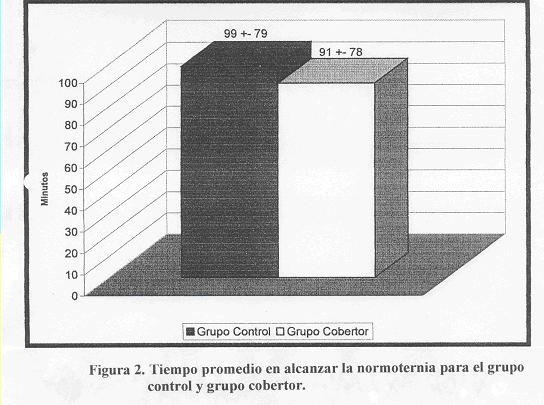
El tiempo promedio en alcanzar la normotermia fue de 91+- 78 minutos en el grupo cobertor y de 99 +- 79 en el grupo control, lo cual se describ en la figura 2 y la estadística de estas variables mostró una p=0.886
2 pacientes presentaron temblor postoperatorio en el grupo control y 1 en el grupo cobertor, no encontrándose diferencias significativas entre ambos grupos (p=0.485).
Ningún paciente presentó lesiones asociadas al uso del cobertor.
DISCUSIÓN
Hay suficiente evidencia proveniente de investigaciones clínicas, prospectivas y randomizadas de que el descenso de la temperatura corporal por debejo de 36ºC durante el perioperatorio se asocia a efectos adversos importantes como son : el retraso del despertar anestésico,alteración en la metabolización de drogas, aumento de las pérdidas sanguíneas(13-16), infección de la herida operatoria (1,4,16-17), isquemia miocárdica postoperatoria (7-9), mayor disconfort por temblor postoperatorio (4,18) y prolongación de la estadía en RPA (19-20) y en consecuencia internación y costos más elevados (9).
Múltiples factores inciden en este problema : relacionados con el paciente (edades extremas, ASA IV y V), relacionados con la cirugía (exposición y duración), con la anestesia (anestesia general vs peridural, reposición de fluidos sin calefaccionar, ventilación con gases secos) y factores ambientales (bajas temperaturas en sala de operaciones), siendo este factor el más importante de los que afectan la pérdida de calor (21).
Inmediatamente despues de la inducción anestésica ocurre una disminución entre 0.5 y 1.5 ºC de la temperatura central, difícil de prevenir (22) ; e incluso algunos trabajos mencionan que hasta los calentadores más eficaces usados por ellos no eran capaces de evitar la hipotermia en la primera hora de anestesia(23).
Los pacientes entran en hipotermia cuando la pérdida de calor hacia el ambiente excede a la producción de calor de origen metabólico, siendo la producción de calor de 1 kcal/kg/hora.
La mayor parte del calor de origen metabólico se pierde por radiación y convección desde la piel (85%) y por evaporación desde las incisiones quirúrgicas.
El método más sencillo para reducir la pérdida de calor por la piel, es aplicar aislamiento pasivo a la superficie cutánea. Los aislantes pasivos con los que contamos son : mantas de tela o campos quirúrgicos (son los de uso habitual en las cirugías de nuestro medio y fueron las que se utilizaron en el grupo control), bolsas o revestimientos plásticos, mantas de algodón, cobertor refractante. Dentro de los métodos activos de calefaccionamiento , disponemos de : mantas de agua caliente circulante, mantas de aire caliente circulante ( más eficaces cuando se colocan por encima del paciente) y el aumento de la temperatura en sala de operaciones ( por encima de 23 ºC para los adultos).
Otros recursos para prevenir y tratar la hipotermia son : el calefaccionamiento de los fluidos a infundir y la humidificación de los gases inspirados.
Una capa única de cualquiera de los aislantes pasivos nombrados reduce la pérdida de calor aproximadamente en un 30% (24).
Por todo lo anterior se ha palnteado que la prevención de la hipotrmia intraoperatoria debería combinar el uso de varios de estos métodos para optimizar los resultados.
Para estes estudio comparativo se creó un cobertor que combinó 2 métodos pasivos para evitar o disminuir la pérdida de calor. Se adhirió a una superficie o lámina refractante una superficie plástica con una cámara de aire compartimentada (burbujas de aire), en un área que cubre la totalidad del sector anterior del paciente , con un ancho de 0.90 m y una longitud de 1.80 m.
La desventaja que tiene este dispositivo es que no se puede lavar ni esterilizar y sólo es de utilidad en cirugías de cabeza y cuello.
Lego de realizada la inducción anestésica, las maniobras invasivas (sonda vesical, vía arterial, vía central y otras vías periféricas) se realizaron en el menor tiempo posible. Se cubrió al paciente de forma tal que la superficie cutánea tomara contacto con la lámina refractante.
Se eligió para estudiar este método las cirugías prolongadas de ORL porque reunían características particulares : la duración ( mayor de 3 horas en sala de operaciones), extensión del campo quirúrgico relativamente constante, reposición de soluciones hidroelectróliticas, gelatinas y/o almidones, y hemoderivados habitualmente : en donde la hipotermia se puede presentar con mayor frecuencia.
El cobertor permite mantener contacto directo con una gran superficie cutánea , a saber : en toda la extensión de los miembros superiores, 2/3 del tórax, abdomen y a lo largo de los miembros inferiores.
La pérdida de calor cutáneo es proporcional a la superficie corporal (25), presntando los adultos mayor superficie a nivel de los miembros en comparación con la cabezz, siendo pues este método adecuado.
Se monitorizó la Tc tomando como referencia la temperatura timpánica, siendo ésta equivalente a la esofágica, recta y de arteria pulmonar, es decir temperauras centrales. Se utilizó un termómetro infrarrojo para la membrana timpánica, de uso clínico (26).
Con respecto a los resultados obtenidos, la comparación de ambos grupos fue similar. Si bien se encontró una temperatura central mayor en el grupo cobertor que en el control a su llegada a RPA, así como una menor frecuencia de temblor y un tiempo de recalentamiento menor en el primer grupo, estas diferencias carecieron de significación estadística.
Una limitante que tuvo el estudio fue la imposibilidad de controlar la temperatura en sala de operaciones, como tampoco se realizó calentamiento ni de fluidos ni de hemoderivados ( para ninguno de los 2 grupos).
CONCLUSIONES
A pesar de que las diferencias entre ambos grupos no fueron al nivel de significación estadística planteado, pensamos que el cobertor utilizado es de fácil uso, económico y sin riesgo de accidentes térmicos para los pacientes, por lo cual sería una medida más a implementarse en la anestesia de los pacientes en nuestro medio.
BIBLIOGRAFÍA
1-Sessler DI. Mild perioperative hypothermia. N Eng J Med. 1997;336:1730-7
2-Morrison RC. Hypothermia in the elderly. Int Anesthesiol Clin. 1998;26:124-33
3-Patel N,Smith CE,Knapke D,Pinchak AC,Hagen JF. Heat conservation vs convective warming in adults undergoing elective surgery. Can J Anaesth. 1997; 44:669-73
4-Kurz A,Sessler DI,Lenhardt R. Perioperative normothermia to reduce the incidence of surgical-wound infection and shorten hospitalization. N Eng J Med. 1996; 334:1209-15
5-Sessler DI. Consequences and treatment of perioperative hypothermia. Anesth Clin North Am. 1994;12:425-56.
6-Schmied H,Kurz A,Sessler DI,Kozek DS,Reiter DA. Mild hypothermia increases blood loss ans transfusion requeriments during total hip arthroplasty. Lancet. 1996;347: 289-92.
7-Frank SM,Beattle C,Christophersen R,Norris EJ,Perler BA,Williams GM, et al. Unintentional hypothermia is associated with postoperative myocardial ischemia. Anesthesiology. 1993;8:468-76.
8-Frank SM, Higgins MS, Breslow MJ,Fleisher LA,Gorman RB,Sitzmann JV,et al. The catecholamine, cortisol and hemodynamic responses to mild perioperative hypothermia. Anesthesiology. 1995;82:83-9
9-Frank SM, Fleisher LA, Breslow MJ,Higgins MS,Olson KF,Kelly S, et al. Perioperative maintenance of normothermia reduces the incidence of morbid cardiac events : a randomized clinical trial. JAMA. 1997;227:1127-34
10-Lenhardt R,Marker E,Goll V,Tschernich H,Kurz A,Sessler DI, et al. Mild intraoperative hypothermia prolongs post anesthetic recovery. Anesthesiology. 1997;87 : 1318-23
11-Ciofold MJ,Clergue F,Devilliers C,Ben Ammar M,Viars P. Changes in ventilation, oxygen uptake, and carbon dioxide output during recovery from isofluorane anesthesia. Anesthesiology. 1989;70:737-41
12-Mahoney C,Odon J. Monitoring intraoperative normothermia : a meta-analysis of outcomes with costs (abstract). AANA Journal. 1999;67:155-64
13-Duncan PG,Cohen MM,Tmeed WA,Bihel D,Pope WD,Merchant RN, et al. The Canadian four-center study of anesthetic outcomes III : Are anesthetic complications predictable in day surgical practice? Can J Anaesth.1992; 39:440-8
14-Collins LM, Padda J,Vaghadia H. Mini audits facilitate quality assurance in outpatient units. Can J Anaesth. 2001;48:737-41
15-Schmied H,Schifere A,Sessler DI, Meznik C. The effects of red-cell scavenging, hemodilution, and active warming on allogenic blood requirements in patients undergoing hip or knee arthroplasty. Anesth Analg. 1998;86:387-91
16-Sessler DI. Temperature monitoring. In : Miller RD. Anestesia, 4th ED, New York, Churchill Livingstong, 1994 : p. 1369-74
17-Sessler DI. Perioperative heat balance. Anesthesiology.2000;92:578-96
18-Just B,Trevien V,Delva E,Leinhart A. Prevention of intraoperative hypothermia by preoperative skin-surface warming. Anesthesiology 1993;79:214-8
19-Bock M, Müller J,Bach A,Böher H,Martin E,Motsch J. Effects of preinduction and intraoperative warming during major laparotomy. Br J Anaesth. 1998;80:159-63
20-Smith CE,Rasand A,Pinchak AC,Hagen JF,Hancock DE. The failure of negative pressure rewarming (Thermostat tm) to accelerate recovery from mild hypothermia in post operative surgical patients. Anesth Analg. 1999;89:1541-5
21-Sessler DI. Monitorización de la Temperatura. In Miller RD. Anestesia,4ª Ed. Madrid : Harcourt Brace, 1998: p.1331-50
22-Sessler DI,Mc Guirre J,Moeyeri A, Hynsson J. Isofluorane induced vasodilatation minimally increased cutaneous loss. Anesthesiology. 1991;74: 226-32
23-Hynson J,Sessler DI. Intraoperative warming therapies : a comparasion of three devices. J Clin Anesth. 1992;4:194-9
24- Sessler DI,Schroeder M. Heat loss in human covered with cotton hospital blankets. Anesth Analg.1993;77:73-7
25- Sessler DI,Moeyeri A,Stoen R,Glosten B,Hynson J,Mc Guire J. Thermoregulatory vasoconstriction decreases cutaneous heat loss. Anesthesiology. 1990;73: 656-60
26-López M,Ozaki M,Sessler DI,Valdes M. Mild core Hyperthermia does not alter electroencephalographic responses during epidural-enfluorane anesthesia in human. J Clin Anesth. 1993;5:425-30