Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Anestesia Analgesia Reanimación
versión impresa ISSN 0255-8122versión On-line ISSN 1688-1273
Anest Analg Reanim vol.16 no.2 Montevideo dic. 2000
Laringoespasmo y anestesia
Dra. Gladys Lejbusiewicz
Resumen
El laringoespasmo es la respuesta exagerada del reflejo de cierre glótico. Este cierre es mantenido más allá del estímulo que lo desencadenó (pudiendo presentarse en forma recurrente) y puede llevar a hipoxia, hipercapnia, edema pulmonar, aspiración gástrica, paro cardiorrespiratorio (PCR) y muerte.
Aunque no se sabe la causa exacta, se piensa que la estimulación laríngea funciona como un mecanismo disparador de este reflejo. Algunos autores lo explican como una respuesta similar a la convulsión-irritación cerebral, permaneciendo incluso más que lo que dura el estímulo (similar a un gran mal).
Esta revisión analiza la fisiopatología de este cuadro, así como sus características clínicas y tratamiento.
Palabras clave: Laringoespasmo
Anestesia
Introducción
Los incidentes respiratorios intra y postoperatorios son comunes en la práctica de la anestesia, algunos de ellos están asociados a resultados adversos con aumento de la morbimortalidad perioperatoria (1-3). Incluso se mencionan como la primer causa de reclamos legales a anestesistas, de acuerdo a una revisión realizada por la ASA (4,5).
La obstrucción de la vía aérea es una de las causas de alteraciones respiratorias, la mayoría ocurren durante la anestesia general (4), y el laringoespasmo es mencionado por algunos autores como de las causas más frecuentes (2,6-8), casi con similar porcentaje a la obstrucción del árbol traqueobronquial (4). Aunque en una encuesta retrospectiva realizada sobre un total de 1.500.000 pacientes de cirugía máxilofacial ambulatoria, la incidencia de laringoespasmo fue 10 veces mayor que la de broncoespasmo (9).
En la mayoría de los casos (aún en nuestro medio), se lo considera un incidente menor, subestimado, y queda sin registrar en la historia clínica.
Se desconoce la incidencia en nuestra población, no habiendo prácticamente registros si no llevaron a complicaciones graves y en algunos casos fatales.
Este trabajo tiene el objetivo de hacer una revisión actualizada de la etiología, fisiopatología, tratamiento y complicaciones del laringoespasmo en el período intra y postoperatorio.
Epidemiología
Se cita por numerosos autores (1,2,4,6,10-14) el trabajo realizado por Olsson y Hallen en 11 años de estudio (1967-1978), en el cual observaron una incidencia de 8,7/1.000 de la población total estudiada, con una incidencia del doble: 17,4/1.000 en el rango de recién nacido a 9 años, y de 28,2/1.000 si se consideraba la población de recién nacido a 3 meses (15).
Otros autores como Leich y Baraka (1,16) encontraron una incidencia de 20-22% en los casos de realización de adenoidectomía, citada por otros autores como la cirugía de mayor riesgo en la población pediátrica (6,11).
Metodología
Esta es una revisión no sistemática del tema, que abarcó un período de búsqueda de 10 años teniendo como fecha de finalización abril del año 2000.
Se realizó en idiomas español, inglés y francés.
Hay algunos artículos con fechas anteriores a la propuesta en primera instancia (de 10 años), que se incluyeron dentro de la bibliografía, ya sea por la validez de sus investigaciones clínicas, por sus propuestas diagnósticas o terapéuticas, que fueron considerados de interés.
También se incluyeron dos trabajos, como el de Olsson y Hallen (12) de 1984, por ser el mayor estudio epidemiológico hasta el momento actual y que se cita como referencia por la mayoría de los autores para manejar la incidencia de este cuadro, y el de Fink de 1956, por sus connotaciones históricas en la descripción fisiopatológica del laringoespasmo.
La estrategia de búsqueda fue en base a la revisión en la Cochrane Library (no hallando una revisión sistemática del tema) y en trabajos en bases electrónicas de datos como LILACS, Medline-PubMed y dentro de los textos más usados en nuestro medio.
Se utilizó también Internet con abordaje a través de Metacrawler.
Se evaluaron 167 citas bibliográficas y fueron seleccionadas 52 para extraer datos.
Se incluyeron no sólo las investigaciones clínicas aleatorizadas (pues es un tema difícil de abordar en la terapéutica sin incurrir en la falta de ética del no tratamiento), si no también investigaciones clínicas, casos clínicos, carta a editores y revisiones.
Los participantes de las investigaciones que se incluyeron fueron niños, adultos y estudios en animales.
Se incluyeron además distintos tipos de intervenciones tanto diagnósticas como terapéuticas.
De todo ello se pudo extraer que se incluyeron:
- Textos: 5 (6 referencias)
- Estudios
- Estudios randomizados: 4
- Estudios clínicos: 9
- Revisiones: 16
- Investigaciones animales: 5
- Casos clínicos: 16
- Carta a editores: 2
Fisiopatología
Los reflejos de la vía aérea superior consisten en una variada y diferente respuesta refleja, como la de apnea, tos, reflejo espiratorio, reflejo de presión negativa y cierre laríngeo. Los mismos dependen del sitio estimulado y son modificados por muchos factores, como el sueño, la anestesia y alteraciones del impulso ventilatorio (17). Tanto la excitación como la depresión de los mismos pueden provocar serios problemas clínicos.
La laringe tiene mecanorreceptores que se clasifican en presores, de flujo y de conducción (estimulados por los músculos de la vía aérea superior). Estos difieren en su modalidad sensorial, pero su actividad se incrementa en la obstrucción de la vía aérea (18).
Algunos estudios (17,19) indican que la sensibilidad a la irritación de la vía aérea es mayor en la laringe y tráquea que en la vía aérea periférica.
El mecanismo por el cual el laringoespasmo ocurre es aún incierto (11,20). Para algunos autores es debido al cierre de las cuerdas vocales verdaderas solamente (11), o de éstas y las cuerdas vocales falsas para otros (2,21).
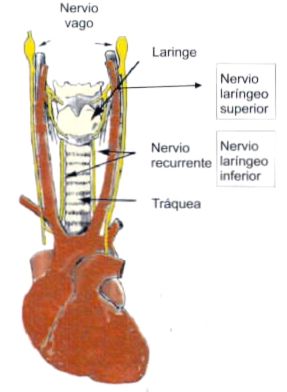
Este reflejo de cierre glótico está mediado por el nervio laríngeo superior (2,10,22,23) y persiste aún cesado el estímulo (11,24). Incluso en investigaciones animales randomizadas se comprobó que la sección de este nervio y su reanastomosis posterior permitían conservan la respuesta refleja del laringoespasmo frente a determinado estímulo (25).
Según Roy (11), este cierre involucra las estructuras supraglóticas, las cuerdas vocales verdaderas y las cuerdas vocales falsas.
En las figuras 1 y 2 se puede observar la anatomía laríngea y de la vía aérea (con parte de la musculatura intrínseca de la laringe), en tanto que en la figura 3 se detalla la inervación laríngea.
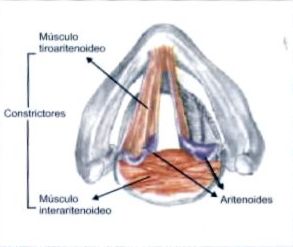
Figura 1. Esquema anatómico de la laringe
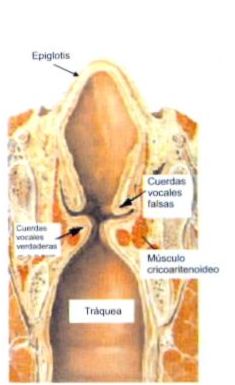
Figura 2. Corte sagital de la vía aérea
Es así que ya en 1956 Fink (26) proponía dos fases en este mecanismo:
1) De obturación de las cuerdas vocales verdaderas.
2) De válvula, realizado por las cuerdas vocales falsas y tejido supraglótico (este último depende del acortamiento del músculo tirohiodeo y de la musculatura extrínseca, especialmente al músculo tiroides (27)). Estos tejidos crean un cambio a nivel de las presiones intra y extra laríngeas, aumentando el gradiente de presión en inspiración y produciendo en esta etapa una situación que hace que la ventilación sea imposible.
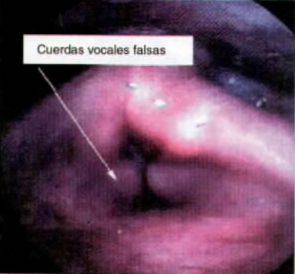
El mecanismo valvular se puede observar durante la anestesia general si la pala del laringoscopio es introducida y se hace una prueba, se produce la aducción de cuerdas vocales seguida del cierre de cuerdas vocales falsas y acortamiento de la laringe.
Se muestra en la figura 4 la visión endoscópica con el comienzo de aposición de las cuerdas vocales falsas, que mostrarían parte de este mecanismo.
Según este tipo de funcionamiento de las estructuras laringeas hay que diferenciar entonces:
- el estridor, que es el cierre intermitente de la glotis interrumpida por la respiración, debido al mecanismo valvular;
- el laringoespasmo, que es la obturación de la laringe con interrupción prolongada de la respiración e incluso la contracción continua de la pared abdominal.
Es así que podemos diferenciar desde el punto de vista clínico:
- El laringoespasmo parcial, que tiene algún grado de pasaje de aire y que puede ser difícil de distinguir de otras causas de obstrucción de vía aérea superior, y suele ocurrir en respuesta a la estimulación sensitiva somática como aspiración o presencia de una vía aérea en planos superficiales de anestesia y recuperación (27). Puede evolucionar al laringoespasmo total.
- El laringoespasmo completo que es aquel que no permite ninguna entrada de aire y puede tener consecuencias fatales y que generalmente ocurre en respuesta a estimulación sensitiva visceral y como respuesta exagerada a la estimulación del nervio laríngeo superior (27).
Se ha visto además en estudios animales que los cachorros de perro (10,24) tenían riesgo de laringoespasmo debido a inmadurez del sistema nervioso central, y algunos autores piensan que los niveles superficiales de anestesia crean un estado de desinhibición central similar al observado en estos animales. También se ha estudiado en esta clase de animales y los resultados obtenidos (10) sugieren que el laringoespasmo en humanos se produce durante la fase espiratoria (11,24), con hipocapnia y pO2 mayor de 50 mmHg, y a su vez revierte cuando están severamente hipoxémicos (pO2 menor de 50 mmHg, considerado por algunos autores el nivel de asfixia (11,24)) o hipercápnicos (variando los rangos para esta variable) (11).
Durante la anestesia general los agentes inhalatorios irritantes, secreciones excesivas o manipulación de la vía aérea pueden estimular el laringoespasmo (11).
También se ha asociado al laringoespasmo con estimulación de las terminaciones nerviosas a nivel pélvico, abdominal y torácico (10,11).
Se ha estudiado en diferentes pacientes la incidencia de laringoespasmo en la inserción y mantenimiento de distintos accesos de la vía aérea, como la cánula con manguito, conocida como COPA (cuffed oropharyngeal airway), máscara facial y máscara laríngea, siendo distinto el porcentaje de acuerdo a los distintos trabajos (28-30).
Diagnóstico
El laringoespasmo ocurre con más frecuencia durante la anestesia general superficial, en la inducción inhalatoria y en la intubación y extubación traqueal (11,27).
Los factores que incrementan el riesgo de desarrollar laringoespasmo se especifican en la tabla 1 (1,2,11,13,21).

La presencia de sangre o secreciones es considerada por algunos como causa mayor de laringoespasmo postoperatorio (junto con broncoespasmo u obstrucción de la vía aérea por la lengua o la presencia de cuerpos extraños) (2,31).
Según Roy (11), la obstrucción incompleta generalmente va asociada con alteraciones respiratorias: un sonido inspiratorio o espiratorio audible que se puede escuchar mejor con un estetoscopio precordial. Si empeora se puede observar un tironeamiento traqueal, movimientos respiratorios paradójicos del tórax y abdomen.
La ausencia de sonidos respiratorios a pesar de la existencia de movimientos de la pared torácica nos indica que nos encontramos frente a un laringoespasmo severo (obstrucción completa).
Si el paciente intenta respirar contra la glotis cerrada puede ocurrir tironeamiento de la laringe, movimientos torácicos inefectivos, movimientos abdominales exagerados y puede generarse por parte del paciente una importante presión intrapleural negativa que puede llevar al edema pulmonar (edema pulmonar no cardiogénico o por presión negativa (6,8,11,13,14,16,20,23,27,32-39). La causa del mismo es multifactorial y habitualmente se resuelve espontáneamente en pocas horas.
En la figura 5 se detalla la fisiopatología del mismo.
Se plantea que la presión negativa durante la inspiración frente a una glotis cerrada promueve la trasudación de fluido al alvéolo. Se produce una obstrucción aguda con hipoxia que lleva a un aumento de la descarga simpática, la cual produce vasoconstricción sistémica y pulmonar con aumento de la postcarga de ambos ventrículos. La vasoconstricción arterial pulmonar hipóxica aumenta aún más la postcarga del ventrículo derecho y el cambio en la presión transpleural lleva a un aumento del retorno venoso y aumento de la presión hidrostática con el consiguiente edema pulmonar.
Se reconoce el edema pulmonar por la tos con expectoración rosada (6,36), auscultación de estertores crepitantes bibasales, disminución de la saturación de oxígeno en el pulsioxímetro y se puede verificar en la radiografía de tórax una imagen alvéolo intersticial difusa como hallazgo más frecuente, con un ecocardiograma sin alteraciones (16,40).
El tratamiento habitual con intubación orotraqueal, asistencia respiratoria mecánica con PEEP y diuréticos lo resuelve generalmente en pocas horas, con un pronóstico excelente (5,6,8,14,16,20,36,37,39).
En la literatura se menciona el caso de un recién nacido, que como terapéutica de excepción, se trató además con surfactante y NO (óxido nítrico) por una hipoxemia refractaria (13).
Debemos mencionar también como etiología del laringoespasmo el estridor histérico o psicógeno (41). Esto se ve más en adolescentes y adultos jóvenes, y se presenta como paroxismos de estridor o sonidos audibles en respuesta al ejercicio o al estrés. Muchas veces se los confunde con asma (31), pero puede ser tan severo como el de otras causas.
El reflejo gastroesofágico puede producir laringoespasmo paroxístico (42), que se debe al contacto directo con las estructuras laringofaríngeas. Este laringoespasmo puede ser considerado una variación específica del movimiento paradójico de las cuerdas vocales. Incluso algunos autores postulan alguna alteración vagal cuando esto se prolonga (43).
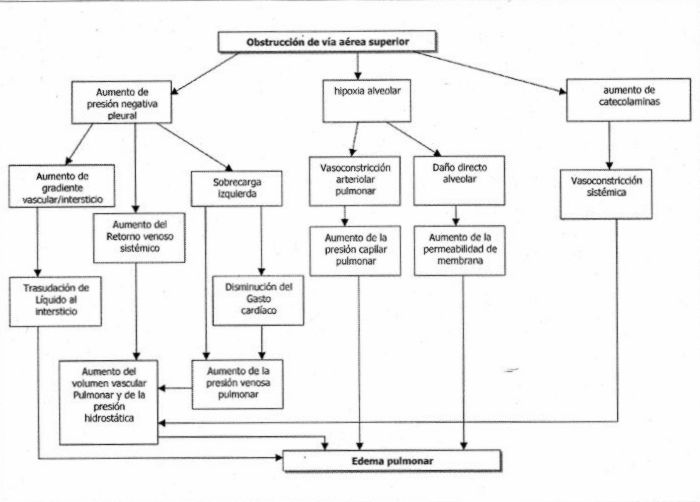
Figura 5. Fisiopatología del edema pulmonar secundario a la obstrucción de la vía aérea superior
También se ha informado la aparición de laringoespasmo en pacientes con tratamiento con clorpromazina en forma crónica (por más de 40 años) (44).
La tabla 2 resume las causas del mismo.

La confirmación diagnóstica del laringoespasmo se haría por laringoscopía directa (1), pero ésta es difícil de hacer (y a veces no aconsejable en primera instancia), en muchas de estas circunstancias, ya que existen otras medidas terapéuticas previas (que describiremos a continuación), que podrían solucionar el problema antes de hacer este tipo de maniobras.
Diagnóstico diferencial
Se debe realizar sobre todo en niños con:
- el crup postextubación (27), que produce retracción torácica, disfonía, tos y distintos grados de obstrucción respiratoria. Este cuadro tiene un tratamiento distinto que el laringoespasmo: con oxígeno humidificado, corticoides y adrenalina racémica, incluso debemos mencionar en este tipo de alteraciones al heliox, puesto que el mismo disminuye la resistencia de la vía aérea permitiendo que los otros tratamientos (por ejemplo corticoides) comiencen su efecto (45,46).
- insuficiencia respiratoria aguda en niños y adultos: broncoespasmo, laringitis, laringotraqueitís, y en niños especialmente (23): epiglotitis y presencia de cuerpo extraño. De tratamiento particular y diferente en cada uno de los casos. Puede llevar también en algunas circunstancias al edema pulmonar postobstructivo en los pacientes pediátricos (5).
Tratamiento
De la obstrucción incompleta de la vía aérea por el laringoespasmo (1,11,15,16,27,47,48):
- remoción del estímulo quirúrgico irritativo;
- remover material de la laringe;
- profundizar la anestesia;
- la ventilación se debe realizar con presión positiva de vía aérea con oxígeno al 100% y máscara.
La obstrucción completa de la vía aérea por laringoespasmo no puede ser tratada solamente con presión positiva de la vía aérea. En estos casos la insuflación forzada de la faringe distiende la fosa piriforme a cada lado de la laringe y hace que los aritenoepiglóticos se junten aún más uno contra otro, y de esta forma el aire que entra pasa al estómago y no a los pulmones (11,49).
Lo que se debe hacer es:
- Subluxar anteriormente la articulación témporomandibular (27,50), y forzar con fuerte presión desde los ángulos maxilares. Este desplazamiento anterior de la articulación témporomandibular produce un alargamiento del músculo tirohiodeo y libera el sector supraglótico (51). Descrita con el nombre de maniobra de Esmarch-Heiberg, se comprueba también un desplazamiento del geniogloso y por lo tanto de la lengua anteriormente. El movimiento se extiende más delante de los músculos genihiodeos, al hueso hioides, ligamentos y sector paraglótico. El mismo es tirado hacia fuera de las cuerdas vocales falsas y el pasaje laríngeo se abre.
- Si las maniobras de la vía aérea no mejoran la ventilación, se requiere un relajante muscular (16,52). La succinilcolina por vía intramuscular o intravenosa puede relajar las cuerdas vocales permitiendo la adecuada ventilación pulmonar. La dosis para algunos autores es de 0,1 mg/kg de peso por vía intravenosa. (10,53,54).
- Si no tenemos acceso venoso se puede administrar succinilcolina por vía intramuscular 4 mg/kg de peso (en el deltoides o cuadriceps) (16,27,48), no es recomendado por algunos autores el abordaje intralingual ya que se ha informado mayor incidencia de arritmias ventriculares en niños (11,55). La vía intraósea se ha ensayado sólo en experiencias animales (48), obteniéndose similares condiciones de intubación que con la administración intravenosa.
- Hay que considerar también la lidocaína en "spray" al 4% (2), previo a la intubación endotraqueal, que al parecer actuaría facilitando la relajación laríngea en esta situación. El mecanismo por el cual se produce esto es desconocido (podría ser un efecto local analgésico o debido a la hipoxia, no se sabe si el efecto es tópico o sistémico) (1). De todas formas, no todos los estudios son concluyentes con el uso de este fármaco (56).
- También se debe considerar la administración de lidocaína intravenosa 2 mg/kg de peso (15,40), si bien sus efectos profilácticos no han podido ser demostrados (3,11,16,57) en pacientes susceptibles o en situaciones recurrentes. El mecanismo de acción intravenoso parecería ser la interrupción central de una vía refleja o debido a una acción periférica a nivel de las terminaciones sensitivo-motoras del nervio.
- Considerar la intubación endotraqueal.
- Si no se pudo intubar: cricotirotomía o traqueostomía y plan de reanimación cardiopulmonar.
En la figura 6 se presenta el algoritmo de tratamiento.
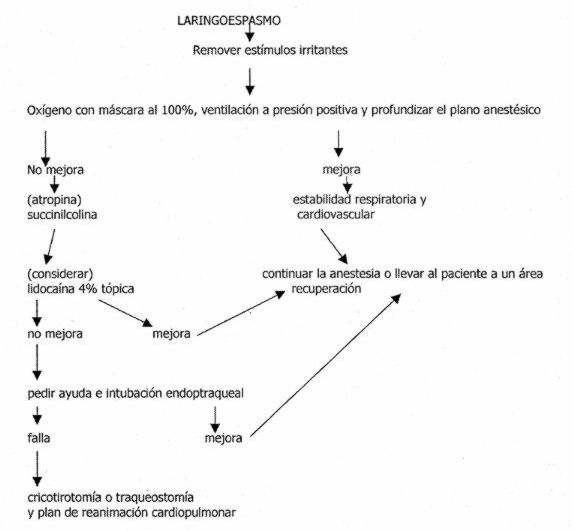
Figura 6. Algoritmo de tratamiento del laringoespasmo
Se han descrito laringoespasmos recurrentes postoperatorios (2), en los cuales además de las medidas anteriores se ha probado el bloqueo del nervio laríngeo superior para interrumpir el arco reflejo bilateral, pero esto puede producir daño a nivel recurrencial por lo cual se debe realizar en casos seleccionados.
La máscara laríngea es ineficaz en estos casos, pues no provee un adecuado control de la ventilación para revertir esta situación (36).
Prevención
Lo primero que hay que hacer es identificar a la población de riesgo (1).
Según Ollsson y Hallen (12), es determinado tipo de población, la que se especifica en la tabla 3.
Recordando que se presenta un riesgo mayor (15):
- en planos superficiales de anestesia;
- en los momentos de inducción-intubación;
- durante e inmediatamente luego de la extubación traqueal;
- en pacientes con tratamiento prolongado con clorpromacina (44);
- en pacientes con apnea obstructiva del sueño (40);
- en pacientes con anomalías nasofaríngeas (40).
Se facilita por la fase espiratoria del ciclo respiratorio, la disminución de la pCO2, el aumento de la pO2 y la presión negativa intratorácica (10,24).
En tanto la presión positiva intratorácica inhibe el reflejo de cierre glótico, similar a lo que sucede cuando se hace la maniobra de Heimlich (10,24). Por lo que se aconseja que la extubación endotraqueal se haga cuando los pulmones se encuentren insuflados a presión positiva (10,24).
El uso de anticolinérgicos está controvertido (11). Estudios con atropina, incluso intramuscular, no han demostrado mejoría en cuanto a la incidencia del laringoespasmo, si bien actúa como antisialagogo (10,16).
El uso de lidocaína tópica está controvertido también (10), pero algunos estudios han demostrado la menor incidencia de laringoespasmo durante la intubación y extubación (24), y el de lidocaína intravenosa un minuto previo a la extubación también (57).
Tampoco está probado que haya menor incidencia de laringoespasmo con la extubación en un plano profundo (11). En una encuesta realizada a 1.000 anestesiólogos en Estados Unidos de América, la mayoría de los encuestados no extubaban a sus pacientes en un plano profundo cuando tenían mayor riesgo de aspiración y de complicaciones respiratorias (58).
Conclusiones
El laringoespasmo es una complicación común de la anestesia, sobre todo en niños (según Olsson 5 cada 1.000 pacientes pediátricos que desarrollaron laringoespasmo tuvieron paro cardiorrespiratorio) (11,12).
Pocas veces estos episodios llevan a la muerte, pero pueden ser de gravedad (hipoxia, arritmias, aspiración gástrica, edema pulmonar, etcétera), por lo que se debe identificar a los pacientes de mayor riesgo, minimizar los factores estimulantes y prepararse para el tratamiento de emergencia, lo que disminuirá la morbimortalidad.
Bibliografía
1. Henderson P, Cohen J, Jarnberg P, Smith J, Stevens W. A canine model for studying laryngospasm and its prevention. Laryngoscope 1992; (102): 1237-41.
2. Mevorach D. The Management and Treatment of Recurrent Postoperative Laryngospasm. Anesth Analg 1996; 83: 1110-1.
3. Mc Culloch T, Flint P, Richardson M, Bishop M. Lidocaine effects on the laryngeal chemoreflex, mechanoreflex, and afferent electrical stimulation reflex. Ann Otol Rhinol Laryngol 1992; 101: 583-9.
4. Cheney F, Posner K, Caplan R. Adverse respiratory events infrequently leading to malpractice suits. Anesthesiology 1991; 75: 932-9.
5. Rodríguez J, Muniategui I, Bárcena M, Costa J, Alvarez J. Edema pulmonar postobstructivo tras adenoidoamigdalectomía. Rev Esp Anestesiol Reanim 1998; 45: 251-4.
6. Gómez R, Almajano R, Herranz M, Abengochea J, Molero M, Urieta A. Dos casos de edema agudo de pulmón secundario a laringoespasmo. Rev Esp Anestesiol Reanim 1999; 46: 317-9.
7. Odom J. Airway emergencies in the post anesthesia care unit. Nurs Clin North Am 1993; 28 ( 3): 483-91.
8. Miller H. Negative pressure pulmonary edema. Can Oper Room Nurs J 1995; 13 ( 3): 28-30.
9. D´Eramo EM. Mortality and morbidity with outpatient anesthesia: The Massachusetts experience. J Oral Maxillofac Surg 1999; 57 ( 5): 531-6.
10. Landsman I. Mechanisms and treatment of laryngospasm. Int Anesthesiol Clin 1997; 35 ( 3): 67-33.
11. Roy W, Lerman J. Laryngospasm in paediatric anaesthesia. Can J Anaesth 1998; 1 ( 35): 93-8.
12. Olsson GL, Hallen B. Laryngospasm during anesthesia. A computer aided incidence study in 136929 patients. Acta Anaesthesiol Scand 1984; 28: 567-75.
13. Carré P, Wodey E, Pladys P, Joly A, Ecoffey C. Edème pulmonaire aigu grave après laryngospasme peranesthésique chez un nouveau-né. Ann Fr Anesth Réanim 1998; 17: 1140-3.
14. Murray-Calderón P, Connolly M. Laryngospasm and noncardiogenic pulmonary edema. J Perianesth Nurs 1997; 12 ( 2): 89-94.
15. Ingelmo P. La extubación: otro momento crítico. In: Paladino, Tomiello, Ingelmo P et al. Temas de Anestesia Pediátrica. Buenos Aires: Sigma, 1998: 93-106 (vol I).
16. Hartley M, Vaughan R. Problems associated with tracheal extubation. Br J Anaesth 1993; 71: 561-8.
17. Nishino T, Kochi T, Ishii M. Differences in respiratory reflex responses from the larynx, trachea and bronchi in anesthetized female subjects. Anesthesiology 1996; 84 ( 1): 70-4.
18. Sant´Ambrogio G, Mathew OP, Fisher JT, Sant´Ambrogio FB. Laryngeal receptors responding to transmural pressure, airflow and local muscle activity. Respir Physiol 1983; 54 ( 3): 317-30.
19. Nishino T, Tagaito Y, Isono S. Cough and other reflexes on irritation on airway mucosa in man. Pulm Pharmacol 1996; 9 ( 5-6): 285-92.
20. Alcázar M, López J, Sancho L, Cebrián J, Carrillo A. Edema agudo de pulmón por laringoespasmo tras la recuperación de una anestesia general. An Esp Pediatr 1998; 48: 660-2.
21. Tagaito Y, Isono S, Nishino T. Upper airway reflexes during a combination of propofol and fentanyl anesthesia. Anesthesiology 1998, 88: 1459-66.
22. Sant´Ambrogio G, Tsubone H, Sant´Ambrogio FB. Sensory information from the upper airway: role in the control of breathing. Resp Physiol 1995; 102 ( 1): 1-16.
23. Coté C, Torres D. Vías respiratorias en los niños. In: Coté C. Anestesia en Pediatría. 2ª ed. México: Interamericana, 1993: 59-88.
24. Ikari T, Sasaki C. Glotic Closure Reflex: Control Mechanisms. Ann Otol 1980; (89): 220-4.
25. Blumin JH, Ye H, Berke GS, Blackwell KE. Recovery of laryngeal sensation after superior laryngeal nerve anastomosis. Laryngoscope 1999; 109 (10): 1637-41.
26. Fink B. The etiology and treatment of laryngeal spasm. Anesthesiology 1956; 17: 569-77.
27. Hollinger I. Tratamiento de problemas pediátricos posanestésicos. In: Clínicas Anestesiológicas de Norteamérica. México: Nueva Editorial Interamericana, 1989: 307-89.
28. Asai T, Koga K, Jones RM, Stacey M, Latto IP, Vaughan RS. The cuffed oropharyngeal airway. Its clinical use in 100 patients. Anaesthesia 1998; 53 (8): 817-22.
29. Voyagis GS, Dimitrou VK, Kyriakis KP. Comparative evaluation of the prolonged use of the cuffed oropharyngeal airway and the laryngeal mask airway in spontaneously breathing anesthetized patients. Eur J Anaesthesiol 1999; 16 ( 6): 371-5.
30. Harnett M, Kinirons B, Heffernan A, Motherway C, Casey W. Airway complications in infants: comparison of laryngeal mask airway and the facemask-oral airway. Can J Anaesth 2000; 47 ( 4): 315-8.
31. Sukhani R, Barclay J, Chow J. Paradoxical vocal cord motion: an unusual cause of stridor in the recovery room. Anesthesiology 1993; 79: 177-80.
32. Aitkenhead A. The pattern of litigation against anaesthetists. Symposium on mishap or negligence. Br J Anaesth 1994; (73): 18-30.
33. Joyce JA. AANA Journal Course: update for nurse anesthetists-anesthesia- related noncardiogenic pulmonary edema: a literature review. AANA J 1999; 67 ( 5): 469-73.
34. Halow KD, Ford EG. Pulmonary edema following post operative laryngospasm. Am Surg 1993; 59: 443-7.
35. Lang SA, David AE, Hong C. Pulmonary edema associated with airway obstruction. Chest 1992; 101: 1460-1.
36. Mc Shane R. Negative pressure pulmonary edema. J Trauma 1997; (43): 174-5.
37. Kadota Y, Imabayashi T, Gushiken T, Kawasaki K, Oda T, Yoshimura N. Pulmonary edema due to acute airway obstruction inmediately after tracheal extubation. Masui 1998; 47 ( 11): 1333-7.
38. Terry-Lee K, Downes J. Pulmonary edema secondary to laryngospasm in children. Anesthesiology 1983; 59: 347-9.
39. Betts A, Eggan J. Unilateral pulmonary edema with interscalene block. Anesthesiology 1998; 88: 1113-4.
40. Aouad M, Ashkar K. Pulmonary Edema Following postoperative Laryngospasm. MEJ Anesth 1997; 14 ( 1): 59-63.
41. Golden S. The management and treatment of recurrent postoperative laryngospasm. Anesth Analg 1997; 84: 1392.
42. Bauman N, Sandler A, Schmidt C, Maher J, Smith R. Reflex laryngospasm induced by stimulation of distal esophageal afferents. Laryngoscope 1994; (104): 209-14.
43. Kaufman J. Paradoxical vocal cord behavior. 2000, http://www.metacrawler/laryngospasm.
44. Nishikawa T, Munakata K. Drug induced laryngospasm. Masui 1997; 46 ( 2): 276-8.
45. Kass JE, Terregino CA. The effect of heliox in acute severe asthma: a randomized controlled trial. Chest 1999; 116 ( 2): 296-300.
46. Fu A, Kopec A, Markham M. Heliox in upper airway obstruction. Off J Can Assoc Crit Care Nurs 1999; 10 ( 4): 12-3.
47. Stone D, Gal T. Control de la vía aérea. In: Miller Rd. Anestesia. 4ª edición. Madrid: Harcourt Bracé, 1998: 1371-402.
48. Seah T, Chin N. Severe laryngospasm without intravenous access. A case report and literature review of the non-intravenous routes of administration of Suxamethonium. Singapore Med J 1998; 39 ( 7): 328-30.
49. Ingelmo P. La intubación: un momento crítico. In: Paladino, Tomiello, Ingelmo P et al. Temas de Anestesia Pediátrica. Buenos Aires: Sigma, 1998: 77-91 (Vol. I).
50. Jackson F. Laryngospasm induced pulmonary edema. Chest 1980; 78: 819-21.
51. Nandi P, Charlesworth C, Taylor S, Nunn J, Doré C. Effect of General Anaesthesia on the Pharynx. Br J Anaesth 1991; 66 ( 2): 157-73.
52. Poulton T. Laryngospasm-induced Pulmonary Edema. Chest 1981; 80: 762-3.
53. Allen G, Cox C, White N, Khalil S, Rabb M, Lally K. Postoperative respiratory complications in ex-premature infants after inguinal herniorrhapy. J Pediatr Surg 1998; 33 ( 7): 1095-8.
54. Chung DC, Rowbottom SJ. A very small dose of suxamethonium relieves laryngospasm. Anaesthesia 1993; 48: 229-30.
55. Liu L, De Cook H, Goudsouzian N, Ryan J, Liu P. Dose response to intramuscular succinylcholine in children. Anesthesiology 1981; 55: 599-602.
56. Warner DO. Airway pharmacology. In: Benumof JL. Airway Management. 2ª ed. Boston: Mosby, 1996: 74-101.
57. Leicht P, Wisborg T, Chraemmer- Jorgensen B. Does intravenous lidocaine prevent laryngospasm after extubation in children? Anesth Analg 1985; 64 ( 12): 1193-6.
58. Dalry MD, Norman PH, Coseler LA. Tracheal extubation of adult surgical patients while deeply anesthetized: a survey of United States anesthesiologists. J Clin Anesth 1999; 11 ( 6): 445-52.