Introducción
Estas pautas han sido desarrolladas con la finalidad de ayudar al personal de salud en el manejo de la piel y el cuidado de las heridas de pacientes con fragilidad cutánea en la etapa neonatal. La fragilidad cutánea es un término que no está completamente definido en la literatura. Conceptualmente involucra a enfermedades que se manifiestan desde la etapa perinatal hasta la vejez, que pueden ser por causas congénitas o adquiridas y que se caracterizan por tener erosiones, ulceraciones y ampollas, secundarias a fricción o trauma mínimo presente en el día a día. Existen múltiples enfermedades que pueden producir en los recién nacidos las lesiones mencionadas, por ejemplo, el pénfigo neonatal, hijos de pacientes con penfigoide gestacional, las ictiosis epidermolíticas, la mastocitosis ampollar y las ampollas traumáticas. La causa de este tipo de alteración connatal es en la mayoría de los casos genética, siendo su prototipo la epidermólisis ampollar (EA), enfermedad que puede manifestarse severamente y que se caracteriza por una fragilidad cutánea de difícil manejo y presentar un curso crónico. Se debe realizar siempre una valoración inicial para descartar la posibilidad de que los pacientes padezcan una enfermedad infecciosa. El diagnóstico definitivo de certeza será diferido para cuando el equipo de salud de referencia pueda evaluar al paciente en las condiciones adecuadas de atención. Las siguientes pautas pretenden optimizar la conducta y el uso de recursos humanos y de infraestructura para que con acciones precoces, el equipo de salud logre atenuar las injurias prevenibles en los pacientes y así permitir un mejor resultado clínico en el presente y a futuro1-4.
Acerca de este documento
El presente documento se realizó gracias a la activa participación de diferentes profesionales de la salud, entre ellos, médicos dermatólogos, residentes de dermatología, neonatólogos, licenciadas y enfermeras del Servicio de Neonatología del Centro Hospitalario Pereira Rossell. Se hizo una búsqueda sistemática de la literatura, sin embargo, debido a que la EA es una condición poco frecuente, con un pequeño número de pacientes, la gran mayoría de trabajos publicados son estudios no analíticos o recomendaciones basadas en opinión de expertos (nivel de evidencia 3-4 o D). De esos estudios se han realizado guías y consensos en diferentes países e instituciones. Dicha literatura también ha sido evaluada y analizada por los autores de estas pautas.
Este documento busca servir como una guía práctica y no intenta reemplazar el juicio clínico que el profesional debe emplear para cada paciente o situación en particular. Se presenta una variedad de materiales con los que contamos en el medio y alternativas mediante un pautado de estrategia de tratamiento.
Cómo se desarrolló esta guía
El trabajo fue realizado inicialmente mediante reuniones con médicos dermatólogos, pediatras neonatólogos, licenciadas y enfermeras de neonatología en donde se pudo recabar información, discutir y compartir la experiencia personal en el tema. Posteriormente se revisaron diversas guías de manejo práctico de pacientes con diagnóstico de EA (guías inglesas, francesas, chilenas y españolas, consenso británico). También se realizaron reuniones con personal de distintos laboratorios de productos médicos con la finalidad de conocer la disponibilidad de los productos recomendados por guías extranjeras y poder brindar información sobre otros productos alternativos.
Búsqueda sistemática de la literatura
Se realizó una búsqueda de la literatura enfocada en el cuidado de la piel y heridas de pacientes con EA, desde 2008 a 2022. Primero se realizó de manera específica y luego se fue ampliando sobre el tema. Posteriormente se realizaron búsquedas para poder profundizar sobre algunos puntos en particular.
Las fuentes de búsqueda fueron: Pubmed, The Cochrane Library, Science Direct, Springer, Ebsco.
Objetivos
Objetivos específicos
• Reducir la variabilidad e incertidumbre en la práctica clínica diaria, orientando la toma de decisiones correctas con directrices basadas en la evidencia científica sobre la atención a las necesidades de cuidados de neonatos con piel frágil.
• Reducir los riesgos de conflictos en el cuidado mediante la adopción de decisiones clínicas consensuadas.
• Capacitar a los profesionales en el manejo de estos neonatos.
• Informar a la familia en el manejo de estos neonatos.
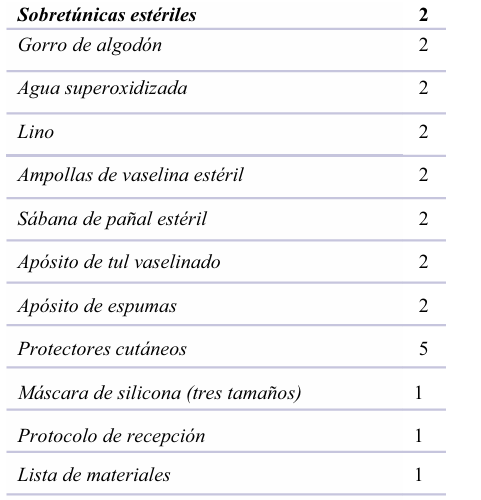
• Disponer de un kit de materiales para el manejo del neonato con piel frágil durante la recepción de éste en todos los centros neonatales a nivel nacional (Anexo 4).
• Reducir el tiempo de demora entre el nacimiento del neonato con piel frágil y la estrategia a emplear durante la recepción de éste en todas las maternidades a nivel nacional (Anexo 5).
• Asegurar una adecuada primera atención que permita que el neonato llegue en las mejores condiciones posibles a una segunda etapa de atención.
Internación institucional
Para su mejor comprensión se dividirá en cuatro etapas:
1. Preparación previa al nacimiento.
2. Recepción y traslado a Nursery.
3. Internación y cuidados especiales.
4. Prealta y coordinación del seguimiento.
Preparación previa al nacimiento
Previo al nacimiento se deben reconocer los factores de riesgo para enfermedades ampollares, especialmente antecedentes familiares de primer grado de EA u otra genodermatosis que genere piel frágil5-7.
De identificarse factores de riesgo, el neonatólogo deberá verificar la presencia del kit con los elementos imprescindibles para la recepción.
El kit estará disponible y fácilmente accesible.
El obstetra coordinará con el equipo neonatal la atención del recién nacido con sospecha o riesgo, o ambos, de fragilidad cutánea.
Se pautará la oportunidad para el nacimiento. No hay evidencia científica actual que contraindique el nacimiento por vía vaginal7,8.
Recepción y traslado a Nursery
1. Recepción
• La recepción se realizará en un ambiente con temperatura de 26 a 27 °C sobre cuna radiante o con fuente de calor, evitando la hipotermia.
• Solicitar el kit de piel frágil, donde se encontrará lo necesario para la recepción adecuada (Figura 1).
• Utilizar ropa estéril (sobretúnica, equipo, guantes) gorro, zapatones y tapabocas en el caso de sospecha de fragilidad cutánea o al notar al nacimiento las lesiones características, para evitar la contaminación de las lesiones de piel.
• Recepcionar con campos estériles suaves (Figura 2).
• Tomar al recién nacido con especial cuidado en su manipulación, colocando una mano por debajo de la cabeza y la otra en zona glútea y levantar ambas partes de forma simultánea de la forma más delicada posible.
• Realizar un clampeo oportuno de cordón, con doble ligadura utilizando hilo de sutura de lino, no se utilizan clips para evitar que la pinza genere lesiones ampollares en piel circundante. Colocar al recién nacido sobre un colchón con sábanas tipo pañal estériles.
• Secar la piel por oposición para evitar la fricción.
• Utilizar un gorro de algodón sin elásticos para evitar la hipotermia.
• No colocar la pulsera de identificación, ésta se fijará a la termocuna.
• Realizar el examen físico con especial atención en la descripción de lesiones para seguimiento (de ser posible acompañado de un registro iconográfico con previo consentimiento informado de los padres) (Anexo 1).
• Pesarlo sobre sábanas tipo pañal.
• No se realizará el pasaje rutinario de sondas.
• Realizar la prevención de la oftalmia neonatal de forma habitual.
• Administrar vitamina K intramuscular para la profilaxis de la enfermedad hemorrágica del recién nacido según pautas del Ministerio de Salud Pública (MSP). En caso de requerir una vía venosa por algún motivo, se puede administrar vitamina K intravenosa.
• Colocar el pañal recortando previamente los bordes internos para evitar el roce, colocar vaselina estéril en los bordes6-11.
2. Reanimación o estabilización inicial
Debido a la fragilidad inherente de la piel y superficies mucosas se recomienda:
• Evitar el estímulo con fricción tangencial, ya que es la fricción de piel y mucosas más que la presión la que favorece la formación de ampollas.
• Elegir una máscara de silicona recubierta por espuma tipo foam, como está disponible en el kit, tamaño adaptado al recién nacido (tres tamaños disponibles según edad gestacional y peso).
• Recubrir el material de vía aérea (mascarillas faciales, palas de laringoscopio o piezas nasales cortas) por espuma de foam.
• Fijar de la sonda endotraqueal con cintas no adhesivas o el tubo hacia la parte posterior con gasas untadas en vaselina protegiendo con parches o espumas de foam.
• Utilizar saturómetros con pinzas adaptables a monitores de recepción, traslado e internación. De ser necesaria la colocación de pinzas de saturación o electrocardiograma, retirar material adhesivo de los parches y prepararlos con material protector no adhesivo, por ejemplo almohadillas de gel de desfibrilador, duoderm o hidrocoliode 3M™ Tegaderm™ aplicando su lado no adhesivo sobre la piel y asegurarlo con vendajes. Otra opción es utilizar los latiguillos de monitorización para neonatos prematuros5,9,11.
3. Traslado desde recepción a Nursery
• Ingresar al neonato a un sector de cuidados mínimos (Nursery) hasta la valoración de las lesiones y sus posibles complicaciones. El traslado a sectores de mayor complejidad dependerá de la inestabilidad hemodinámica o respiratoria, o ambas, del recién nacido y no debido a su enfermedad cutánea.
• Trasladar en incubadora, utilizando una sábana de tipo pañal estéril sobre el colchón. Se tendrá especial cuidado en la manipulación del recién nacido, evitando contacto con los bordes de la incubadora para prevenir lesiones.
• Manipular al recién nacido con cuidado.
• Evitar la aplicación de fricción tangencial sobre la piel que estimula la formación de nuevas lesiones.
• Para la monitorización durante el traslado, envolver los cables con material protector tipo espuma de foam5,9,11.
Internación y cuidados especiales
1. Manejo general
• No se recomienda el uso de incubadora salvo que exista indicación por otra condición médica, ya que la humedad favorece la formación de ampollas6,9,12.
• El neonato será colocado en termocuna abierta o cuna al ingresar al sector.
• El área de elección dentro de la unidad, para la atención de estos recién nacidos, debe estar lejos de la zona de circulación, ventanas, puerta y aire acondicionado, con pileta de lavado de manos próxima.
• La temperatura ambiental adecuada es entre 24 a 26 °C.
• La selección del personal que trabaje con estos pacientes y con su familia es de destacada importancia, siendo aconsejable tres personas durante las curaciones.
• Minimizar la manipulación manual.
• Cubrir la piel con apósitos de tul impregnados con excipiente glicólico hidrosoluble o gasas con vaselina estéril, colocando por encima de ellas gasas secas.
• Monitorización cardiovascular: se sugiere pegar los electrodos sobre cinta sin adhesivos.
• Control de presión arterial: realizarlo el menor número de veces posible, colocar sobre piel sana papel film o tela suave algodonosa y por encima de éste el manguito.
• Protección de ojos y párpados: aplicar lubricación con gotas o lágrimas artificiales.
• Curación de cordón umbilical: realizar la higiene del muñón con gasa y alcohol al 70% sin tocar la piel circundante. Secar con otra gasa por toques y luego dejar el muñón al aire o con gasa12,13.
2. Valoración etiológica de la patología de piel
• Descartar la etiología infecciosa como causa de las lesiones de piel, debido a su potencial gravedad.
• Realizar interconsulta con el equipo de dermatología para completar la valoración diagnóstica, una vez descartada la causa infecciosa.
3. Nutrición, pesquisas y vacunas
• Asegurar un adecuado aporte nutricional, la leche materna directa es el alimento ideal.
• De ser necesaria la alimentación por biberón, se recomiendan las tetinas anatómicas largas y suaves de látex.
• Evitar el uso de sondas para alimentación, de ser imprescindibles elegir las de menor tamaño y de tipo siliconadas. La sonda se asegurará con el método utilizado para fijar la sonda endotraqueal.
• Suplementar con hierro y vitamina D, como recomiendan las pautas actuales. La prevención y el tratamiento oportuno de la malnutrición, la anemia crónica y las infecciones secundarias, han mejorado la calidad de vida de estos niños.
• Administrar la BCG al nacimiento, no hay contraindicaciones para la vacunación.
• Evitar punciones salvo las necesarias e imprescindibles.
• Extraer sangre de cordón para TSH, grupo ABO RH y Coombs, VDRL. La pesquisa neonatal se recomienda realizarla por punción venosa periférica y no de talón9.
4. Manejo de los accesos venosos
Vías venosas y punciones:
• Para la colocación de vías o extracción de sangre, o ambas: una segunda persona debe comprimir suavemente la superficie vendada de piel, evitando el uso de ligas elásticas. Otra opción es el uso de ligas de velcro sobre la superficie vendada.
• Es ideal dejar la vía venosa con un alargador para facilitar la manipulación. Evitar el uso de cintas adhesivas. Si es necesario, se deben fijar con cintas de tipo no adherentes. También se puede colocar una gasa sobre el punto de entrada de la vía, vendar la extremidad y aplicar una cinta sobre la misma gasa.
• Este mismo procedimiento debe llevarse a cabo sobre otros catéteres.
Catéteres umbilicales:
• Fijar el catéter sin adhesivos en la piel utilizando cinta sin adhesivos o suturando con un punto a la base del cordón9.
5. Baño
• Evitar el baño hasta lograr la curación de las heridas secundarias al nacimiento y recepción, y en pacientes inestables hemodinámicamente o con mala termorregulación.
• En caso de no realizar el baño, se sugiere utilizar agua superoxidizada para la higiene luego de retirar los vendajes14.
6. Manejo del dolor
Se debe utilizar una escala de dolor que tenga en cuenta tanto los factores fisiológicos como las medidas conductuales, como la escala de COMFORT (Anexo 2).
Durante los procedimientos se deberá disminuir o evitar el dolor producido a través de medidas farmacológicas y no farmacológicas adecuadas.
• Succión no nutritiva.
• Uso de sacarosa o símil sacarosa en los procedimientos breves y menos dolorosos.
• Analgésicos menores, como paracetamol, pueden realizarse 30 minutos antes de las curaciones si se administran por vía oral o 15 minutos previos si es en forma intravenosa.
• Uso de analgésicos mayores como remifentanilo y fentanilo.
Utilización de sacarosa (24%) previo a procedimientos:
• Administrar 0,3 a 0,5 ml previo al procedimiento doloroso en mucosa oral con jeringa en la punta de la lengua en neonatos de término.
• Duración de acción de 5 a 10 minutos. Puede repetirse si el mismo dura más de 10 minutos.
• Puede realizarse hasta tres veces/día.
• De no contar con sacarosa, se puede utilizar sucrosa o glucosa de 10% a 30%.
• En caso de contar con equipo multidisciplinario de terapia del dolor, realizar interconsulta15-17.
Prealta y coordinación del seguimiento
Medidas generales
Los neonatos con fragilidad cutánea no son inmunodeprimidos, por lo que se debe tener un cuidado riguroso, pero no excesivo. Se aconseja mantener una temperatura ambiental entre 24 y 26 °C. En esta etapa no es necesario el uso de sábanas, ropa de cama, ni toallas estériles.
Vestimenta
• La vestimenta debe ser 100% compuesta de algodón.
• Las costuras se orientan hacia afuera.
Medidas específicas
El cambio del pañal
• Para el cambio de pañal se aconseja girar al neonato sobre la superficie, evitando levantarlo.
• No es necesario utilizar agua ni suero fisiológico estéril para el baño, el agua de grifo limpia es adecuada a la temperatura ya mencionada. En caso de ser necesario, utilizar algodón húmedo con cuidado.
• Utilizar limpiadores de tipo Syndet.
• Secar con toques, nunca frotar.
• En cada cambio del pañal se debe colocar abundante cantidad de crema de barrera en las zonas de roce.
• Se recortarán los elásticos internos del pañal y no deberán colocarse de forma muy ajustada.
Cómo cargar al neonato
• Se debe colocar una mano por debajo de la cabeza y la otra en la zona glútea para levantar ambas partes de forma simultánea y de la forma más delicada posible evitando los roces.
• No tomar al recién nacido de las extremidades (manos y tobillos), ni de las axilas. Esto puede provocar que la piel se decole6.
Etapas de curación (Anexo 6)
A) Preparación del material.
B) Corte de los vendajes.
C) Evaluación del estado de las lesiones.
D) Baños diarios.
E) Baño antiséptico.
F) Limpieza de heridas.
G) Colocación de vendajes.
H) Cuidado de manos y pies.
A) Preparación del material
• Se usan dos sectores de curación preferentemente, uno contaminado para retirar los vendajes y el segundo limpio para la colocación de éstos.
• Evaluar la cantidad de material necesario previo a la curación.
• Procurar tener todo el material de curación al alcance previo al inicio.
B) Corte de los vendajes
• Utilizar guantes estériles de nitrilo y tijera limpia.
• Comenzar cortando los vendajes más contaminados, como de manos y pies. Una vez retirados éstos, continuar con el resto.
• Retirar los vendajes comenzando por las lesiones más pequeñas.
• No forzar la retirada de los vendajes adheridos, ya que esto puede provocar dolor y sangrado. Se dejarán colocados sobre la piel y se retirarán durante el baño18.
C) Evaluación del estado de las lesiones
• Las lesiones deben ser evaluadas de forma rutinaria en cada cambio de vendas y luego del baño diario. Se deberá informar al médico de forma periódica sobre el estado de las mismas.
• Se inspeccionará cada lesión de forma individual y se registrarán sus características (Anexo 3).
• Cuantificar las ampollas.
• Observar el estado evolutivo de la cicatrización.
• Despistar signos de sobreinfección (olor, exudado, intensidad del eritema, aumento del dolor).
• Cuantificar exudado y su aspecto.
D) Baños diarios
Se deben diferir los baños hasta que las lesiones intrauterinas y del nacimiento se hayan curado. En ese caso se pasa a la etapa de limpieza de heridas y colocación de vendajes.
• Es suficiente realizar un baño al día.
• Respetar la rutina del niño.
• Son necesarias dos personas ayudando en esta tarea, ambas deberán previamente realizar una adecuada higiene de manos.
• Enjuagar la bañera previamente.
• Se aconsejan baños cortos de 5-10 minutos.
• Se aconseja que el agua de baño se encuentre a temperatura templada entre 34 y 38 °C. Evitar los cambios bruscos de temperatura10,20.
• No es necesario utilizar agua estéril ni suero fisiológico estéril para el baño, el agua limpia es adecuada a la temperatura ya mencionada.
• Se tomará al neonato por la cabeza y los glúteos y se lo introducirá delicadamente en el agua.
• Retirar las vendas adheridas que no se pudieron retirar previamente, una vez que se encuentren completamente embebidas.
• Preferentemente se sugiere el uso de limpiadores de tipo Syndet con pH 5-6.
• Retirar al neonato de la bañera de la misma forma que fue introducido y envolverlo en toalla limpia, no necesariamente estéril.
• Secar la piel por toques.
• Luego del baño, aplicar crema emoliente en todo el cuerpo. Elegir aquellas cremas que contengan sustancias calmantes y reparadoras de la barrera cutánea. Elegir emolientes con una composición lipídica que remede la composición fisiológica de la barrera cutánea. Deben contener una cantidad mínima de ingredientes y no deben tener fragancias10.
• Se sugiere utilizar crema de dimeticona al 6% con moderación en las áreas visiblemente secas o agrietadas13.
• La vaselina líquida es una opción segura, accesible y efectiva.
• La ropa debe ser holgada y con las costuras hacia afuera10,11,21,22.
E) Baño antiséptico, se realiza en caso de sospecha o confirmación de infección
• Los baños deben ser realizados por dos personas.
• Efectuar la dilución deseada del antiséptico, se podrá utilizar clorión diluido en base acuosa al 0,5%. En caso de recambio de gasas, pulverizar las heridas con agua superoxidizada.
• Verificar la temperatura del agua.
• Tomar al neonato de forma delicada de la cabeza y zona glútea simultáneamente con las dos manos e introducirlo en el agua.
• La duración del baño no deberá ser mayor de 10 a 15 minutos.
• En las zonas que no fueron introducidas en el agua, colocar compresas embebidas.
• Retirar suavemente los vendajes adheridos ya empapados en agua que no fueron retirados previamente.
• Mientras el recién nacido se encuentra en el agua, la segunda persona debe retirar la ropa de cama, desinfectar el colchón y colocar sábanas limpias.
• Se debe colocar un campo estéril sobre las sábanas e instalar el material a utilizarse en un rincón de éste. El material consistirá en compresas, desinfectantes, agujas, tijeras estériles, vendajes de diferentes tamaños, cremas, gasas estériles, basura y descartador de objetos cortopunzantes.
• Retirarlo de la tina de la misma forma en que fue introducido y envolverlo en toalla limpia, no necesariamente estéril.
F) Limpieza de heridas
• Pulverizar las lesiones decoladas o las ampollas degravitadas con agua superoxidizada13.
• Cortar la piel desvitalizada con tijera estéril.
• Retirar las costras con compresas humedecidas con precaución, para no provocar sangrado6,9.
G) Colocación de vendajes
• Poner especial atención en extremidades y gastrostomía si la tiene.
• Durante la curación controlar que el neonato no se traumatice con movimientos bruscos, ya que rápidamente puede provocar grandes decolaciones.
• Tener en cuenta que la exposición al aire de las lesiones durante mucho tiempo puede causar dolor, por lo que la curación deberá realizarse en el menor tiempo posible.
• La segunda persona se encargará de mantener la temperatura ambiental adecuada y facilitar los materiales6.
Existe un esquema de orden para colocar los vendajes:
• Es prioridad comenzar con las lesiones más importantes o de mayor tamaño.
• Zona glútea y genital: colocar una crema de barrera y colocar el pañal rápidamente para evitar la contaminación de heridas periglúteas.
• Miembros inferiores: empezar por los pies y terminar por los muslos (de distal a proximal).
• Luego continuar con vendaje de dorso y axilas.
• Miembros superiores: vendar primero los hombros continuando por zona distal.
Vendajes (Tabla 1):
• Despejar la zona del cuerpo a vendar.
• Dejar el resto del cuerpo cubierto y con temperatura adecuada.
• Colocación de medicación o curación tópica, según prescripción médica.
• Usar apósitos primarios que ayuden al proceso de curación, éstos deben ser apósitos no adherentes.
• Se pueden necesitar diferentes productos en diferentes etapas de la curación.
• Apósito indicado según tipo de lesión:
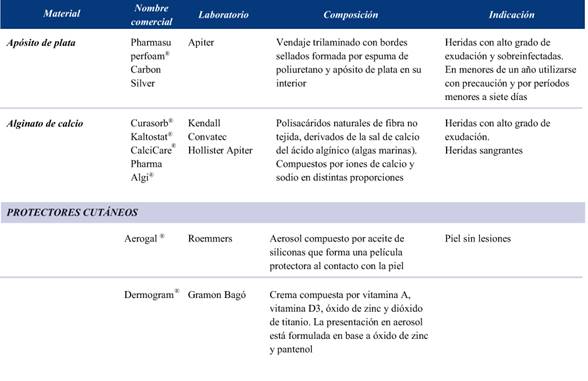
- Si el exudado es moderado: apósitos de tul en excipiente glicólico o gasas vaselinadas estériles.
- En lesiones muy exudativas: aplicar sobre las heridas apósitos de espuma preferentemente o apósitos de alginato de calcio.
- Si se quiere proteger la zona de fricción, por ejemplo, rodilla, talón y codo, aplicar apósitos de espuma de diferente grosor.
• Cualquiera sea el apósito primario, debe sobrepasar 2 cm por fuera del apósito secundario a fin de evitar lesiones por fricción de la misma.
• Vendar todo y finalizar con cinta adhesiva sobre las gasas, no sobre la piel, o finalizar con nudo de gasa evitando zonas de apoyo.
H) Cuidado de las manos y los pies
• Las manos y los pies participan en el desarrollo psicomotor del niño, por lo que su cuidado conlleva un tiempo especial.
• Los pliegues cutáneos, en especial los interdígitos que están sometidos a fricción permanente, deberán ser protegidos con apósito de tul o gasas vaselinadas recortadas y adaptadas a la zona anatómica para prevenir la formación de ampollas6,12.
Situaciones especiales
Vendaje de la gastrostomía
• Colocar un apósito de espuma fino en la piel perigastrostomía, luego un apósito secundario de gasa fina perigastrostomía con el fin de absorber el exudado y fijar con cinta no adhesiva.
Fisioterapia
• En caso de que el paciente tenga indicación médica de fisioterapia, se tomarán las siguientes medidas:
• La fisioterapia respiratoria debe ser suave, evitando la aspiración para no dañar las mucosas.
• La fisioterapia motora debe ser con movimientos delicados y principalmente de cintura pélvica, rodillas y tobillos12.
Participación de los padres
Los padres tienen un rol fundamental en el cuidado de los pacientes, por lo que es importante integrarlos al equipo de atención como coterapeutas12.
Se aprovecharán las instancias de encuentro para responder preguntas, realizar educación y proporcionar apoyo13.