Importancia del tema
La pubertad es un fenómeno biológico complejo a través del cual se desarrollan los caracteres sexuales secundarios, se obtiene la maduración sexual completa y se alcanza la talla adulta. En los seres humanos, la pubertad se manifiesta no solamente en forma de cambios hormonales y físicos, sino también con cambios conductuales y psicológicos1,2.
La definición de pubertad normal obedece a criterios puramente estadísticos; es decir, si la aparición de los caracteres sexuales secundarios se encuentra dentro del intervalo de ±2,5 SDS (Z-score) para sexo y población de referencia. Así, se considera una pubertad normal la que acontece entre los 8 y 13 años en niñas y entre 9 y 14 años en niños3,4.
El inicio de la pubertad en las niñas, lo marca la aparición de telarquia (aproximadamente entre los 10,5 y 11 años de media), frente al incremento del tamaño testicular (≥4 ml) observado en los niños (entre los 11,5 y 12 años de media). Seguidamente, de forma progresiva, se desarrollan el resto de caracteres sexuales secundarios en paralelo al incremento del ritmo de crecimiento (Tabla 1). A continuación, de forma resumida, se describen algunos hitos del período puberal4-6:
Duración global: el tiempo transcurrido entre el inicio del estadio puberal Tanner II hasta alcanzar el estadio puberal Tanner V es variable, puede oscilar en la mayoría de ocasiones entre tres y cuatro años. Generalmente, este intervalo es menor en las niñas.
Adrenarquia: la aparición de vello púbico y/o axilar es un fenómeno dependiente de la glándula suprarrenal y es independiente del eje hipotálamo-hipófiso-gonadal. En la mayoría de las ocasiones aparece en los seis meses siguientes al inicio de la telarquia. No obstante, entre 10%-15% puede preceder a la telarquia.
Menarquia: la primera menstruación suele presentarse unos dos años después de la aparición de la telarquia. Por lo general aparece en el estadio puberal Tanner IV.
Crecimiento: el pico máximo de crecimiento observado durante la pubertad es algo más temprano en las niñas, entre el estadio puberal Tanner II y III, precediendo a la menarquia. En los niños, esta aceleración de crecimiento se objetiva en el estadio puberal Tanner IV. Desde el comienzo de Tanner II hasta alcanzar la talla adulta, las niñas crecen entre unos 20 y 25 cm de media y los niños, aproximadamente, entre 28 y 30 cm. El remanente medio de crecimiento después de tener la menarquia oscila entre 6 y 8 cm, y se puede incrementar si la aparición de la primera menstruación ha sido más temprana. Es preciso indicar, que ha existido una tendencia secular de disminución de la edad de inicio de la pubertad en niñas. Esta tendencia ha sido documentada a través de la recogida de información sobre la edad de la menarquia en el último siglo y medio. De esta forma, sabemos que la edad de la menarquia a mediados del siglo XIX se situaba entre los 16 y 17,5 años, para un siglo después, colocarse entre los 12,5 y 13,5 años. Este hallazgo ha sido relacionado con la mejoría en las condiciones de vida de niños y adolescentes, fundamentalmente en lo referente a aspectos nutricionales. No obstante, este adelanto de la edad de aparición de la pubertad parece haberse atenuado en las dos últimas décadas del siglo XX2,7. Aún así, los límites de edad para definir los criterios de pubertad normal fueron cuestionados en la última década del siglo XX8.
Estudios chilenos, canadienses, y estadounidenses sugieren que la telarquia estaría ocurriendo a edades más precoces, y que existen un alto porcentaje de telarquia aislada en niñas antes de los 8 años. Estos casos de desarrollo puberal que ocurren entre los 7 y 8 años se denomina pubertad adelantada.
Caso clínico
Adolescente de 13 años , concurre acompañada por su madre a control en salud.
Buen crecimiento. Buen rendimiento educativo. No menarca. Tanner III mamas y vello púbico.
En la entrevista la madre solicita al pediatra que le hable acerca de la menstruación, ella intenta, pero la adolescente “se enoja cuando toca el tema”. Refiere otras dudas acerca de la oportunidad de implantes mamarios y depilación definitiva.
Preguntas
1. ¿Cuándo considera oportuno abordar el desarrollo puberal en la consulta?
a. Cuando comienza la pubertad
b. 2 años previos del inicio
c. En etapas tempranas de la niñez
La respuesta correcta es la c. Es importante anticiparse a los eventos fisiológicos que ocurrirán en la pubertad. Así como explicamos que los procesos de crecimiento y desarrollo tienen características comunes a todos los individuos de la misma especie, lo que los hace “predecibles”, a la vez presentan amplias diferencias dadas por el carácter individual del patrón de crecimiento y desarrollo de cada individuo. Este patrón emerge de la interacción de factores genéticos y ambientales que establecen por un lado el potencial de crecimiento y por otro la magnitud en que este potencial se expresa2-6.
Cada adolescente tiene su propia velocidad de crecimiento, que se espera sea ascendente y que se mantenga en un mismo carril. Las variaciones del proceso de crecimiento y desarrollo causan preocupación y pueden afectar la formación de la autoimagen y el desarrollo de la autoestima.
Poder anticiparnos y explicar los cambios que ocurrirán en la pubertad, con qué secuencia aparecen los caracteres sexuales, cuándo se completa la maduración sexual y se alcanza la talla adulta es realizar promoción de salud.
La (Figura 1) resume la interacción de diferentes factores biológicos, genéticos y ambientales que intervienen en el desarrollo puberal.
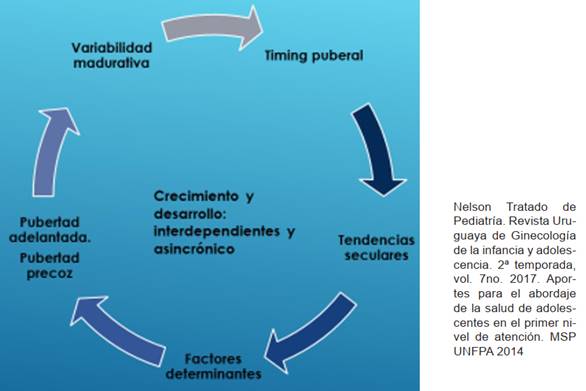
Figura 1: Interacción de factores genéticos, biológicos y ambientales que intervienen en el desarrollo puberal.
Hay algunas definiciones que son importantes para avanzar en el proceso de promoción de salud, individualización que realizará el pediatra o el médico referente de la niña y su familia.
Timing puberal: se refiere al inicio y a la evolución de los cambios puberales, es variable y se ha modificado en el transcurso de los años.
Factores determinantes del reloj biológico puberal: pueden actuar desde las primeras etapas de la vida y estar condicionados por factores genéticos, o hacerlo más tardíamente y estar vinculados a factores ambientales, hormonales, nutricionales y epigenéticos.
Destacamos los factores nutricionales ya que son modificables. La obesidad tiene una influencia multifactorial en el inicio de la pubertad:
a. El aumento de la grasa visceral aumenta la insulinorresistencia, lo que genera una disminución de la síntesis hepática de la proteína transportadora de esteroides sexuales (SHBG).
b. La insulinorresistencia genera un aumento de la síntesis de andrógenos ováricos, por lo tanto al existir más tejido graso aumenta la conversión de andrógenos a estrógenos por acción de la aromatasa, que aumenta los niveles circulantes de estrógeno. El tejido adiposo conforma un gran órgano endócrino y una de las proteínas segregadas por éste es la leptina (mayor tejido graso mayor producción de leptina). La leptina juega un rol destacado en el inicio y la progresión puberal e informa a nivel central el estado de los depósitos grasos, por lo que es necesario un determinado nivel de leptina circulante como índice de una masa grasa crítica para que ocurra un desarrollo puberal adecuado. Las niñas obesas tienen una tendencia a la maduración sexual más temprana. La leptina aumenta a lo largo de la pubertad y es la primera hormona que se eleva, seguida de la FSH, LH y estradiol.
Los factores epigenéticos también influyen en el “timing puberal”. Son sustancias exógenas al organismo, naturales o sintéticas, que interfieren en la producción, liberación, transporte, metabolismo, acción biológicas o eliminación de las hormonas responsables del mantenimiento de la homeostasis y regulación del desarrollo3-6.
La (Figura 2) muestra el desarrollo puberal normal.
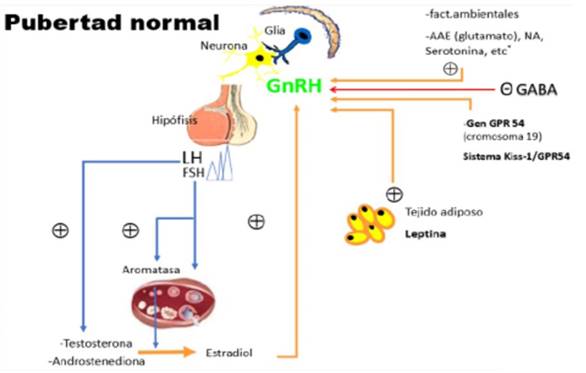
Figura 2: Ojeda S. Desarrollo sexual y pubertad. Pubertad normal. En: Pombo M, Audí L, Bueno M, Calzada R, Cassorla F, Diéguez C, et al. Tratado de endocrinología pediátrica. 4 ed. Madrid: MCGraw-Hill/Interamericana, 2009:473-80.
2. ¿Cuál es el primer cambio hormonal que ocurre en la pubertad?
a. Adrenarquia.
b. Activación del eje hipotálamo-hipófisis-gonadal.
c. Gonarquia.
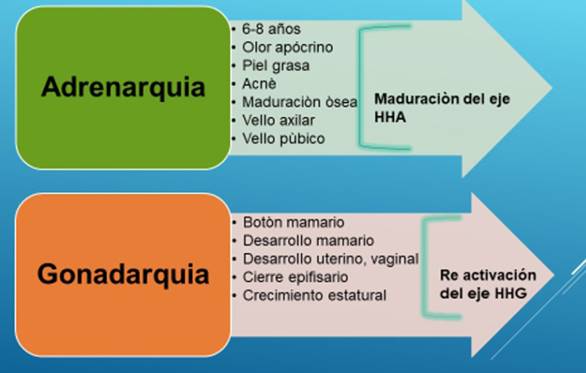
La respuesta correcta es la a. Aun cuando se desconoce el mecanismo específico que gatilla la pubertad en cada individuo, en el inicio de la pubertad se describen dos eventos importantes y secuenciales. El primero sería la adrenarquia, evento que no ocurriría por estimulación de la hipófisis. El segundo evento es la gonadarquia que tiene que ver directamente con la activación del eje hipotálamo-hipófiso-gonadal.
La adrenarquia es el primer cambio hormonal reconocible en la pubertad, antecede a la gonadarquia en 2 años aproximadamente. Se presenta entre los 6 y 8 años de edad, antes de que exista cualquier evidencia de desarrollo puberal. Su causa es incierta pero se postula que se debe al desarrollo de la zona reticularis de la glándula suprarrenal lo que lleva a un aumento de la actividad enzimática de esta zona con la consiguiente producción de hormonas, los andrógenos suprarrenales, tales como DHEA (dehidroepiandrosterona), DHEA-S (dehidroepiandrosterona sulfato) y androstenediona2-7.
La acción de estas hormonas clínicamente se manifiesta en ambos sexos por un cambio en el olor del sudor, contribuyendo más tarde en la aparición del vello pubiano y axilar. En el varón estos andrógenos suprarrenales son hormonas de acción débil, con menor actividad que la testosterona, pero también participan en el desarrollo muscular, laríngeo, crecimiento óseo, genital, aparición del vello facial, axilar y pubiano, y contribuyen en la aparición del acné. La (Figura 3) resume los eventos hormonales que intervienen en el inicio de la pubertad.
En las niñas, los andrógenos suprarrenales son responsables específicamente del crecimiento del vello axilar y pubiano, de la maduración ósea y de la aparición de acné.
La (Figura 4) describe la fisiología de la pubertad.
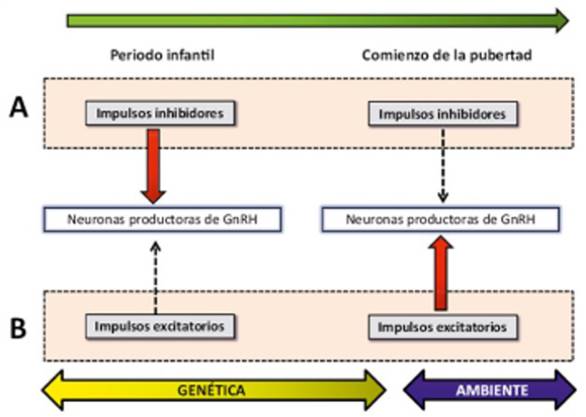
Figura 4: Fisiología de la pubertad. A) La secreción de GnRH estaría tónicamente reprimida durante la niñez por estímulos transinápticos inhibitorios. De acuerdo a esta hipótesis, la pubertad se iniciaría en paralelo a la pérdida del estímulo inhibitorio. B) La secreción de GnRH durante la niñez estaría disminuida, debido a la falta de impulsos excitatorios sobre las neuronas secretoras de GnRH y la pubertad se iniciaría por un incremento de estos pulsos excitatorios. Tomado de: Pediatría Integral 2015; 9(6): 380-8.
3. En referencia a la higiene menstrual:
a. Hablar del uso de tampones no es conveniente en esta adolescente dada su edad.
b. La copa menstrual puede usarse luego de dos años de edad ginecológica.
c. El equipo de salud debe realizar un asesoramiento en cuanto a higiene menstrual brindando información y herramientas para que una vez que tenga su menarca la adolescente elija libremente el uso de adherentes, copa menstrual y/o tampones.
La respuesta correcta es la c. Como en todos los aspectos bio-psico-sociales de los adolescentes, el equipo de salud, junto al sistema educativo y las familias, ocupan un rol fundamental en la prevención y en la educación de herramientas para fomentar un estilo de vida saludable tanto en la adolescencia como en la vida adulta. El desarrollo puberal, la menarca y los ciclos menstruales no escapan de este concepto y es importante transmitir a la adolescente una vivencia positiva de su desarrollo, así como asesorarla sobre aspectos higiénicos durante la menstruación, con distintas opciones para que cada una pueda optar por lo que se sienta más cómoda en cada circunstancia.
Por un lado, es importante conversar aspectos sobre higiene íntima y en especial durante los períodos menstruales, fomentando el baño diario y la higiene frecuente, con productos sin perfumes, jabones neutros u otros formulados para higiene íntima con pH adecuado para la zona genital. Es aconsejable el uso de ropa interior de algodón y en lo posible de colores claros, sin tintas que puedan causar dermatitis en la vulva. Se desaconseja el uso de adherentes diarios, ya que mantienen una humedad aumentada en la zona vulvar además de generar microtraumatismos que generan irritación, flujo y empeoran la salud genital.
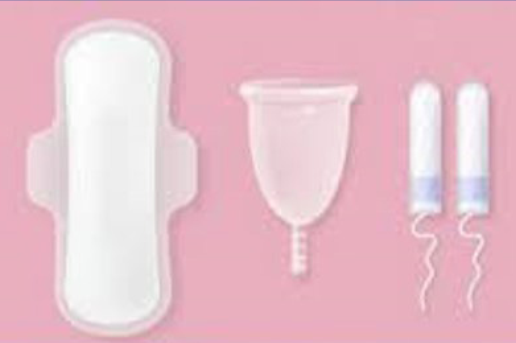
En cuanto a la higiene menstrual, las opciones son el uso de adherentes, copa menstrual y/o tampones (Figura 5).
Los adherentes pueden ser de distinto tamaño y diferente grosor, será la adolescente quien elija cuál usar en función de su flujo menstrual, utilizando a veces los adherentes nocturnos para la noche y los de menor tamaño en el día. Es aconsejable su cambio cada 2 o 3 horas durante el día y es importante educar a la adolescente que lo normal es no exceder del uso de 6 adherentes diarios. Los adherentes son la opción más ampliamente utilizada por las adolescentes, en especial en los primeros años que siguen a la menarca.
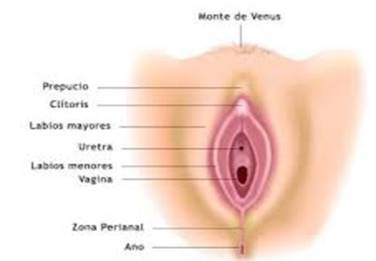
Los tampones son otra alternativa para la higiene menstrual que no tienen ninguna contraindicación y pueden usarse desde la menarca. Lo primordial es presentarlos como una opción más en la consulta con la adolescente, derribando mitos y aclarando que no conllevan ningún riesgo para la salud. Por el contrario, pueden facilitar su calidad de vida en deportes, actividades acuáticas como playa, natación, entre otros, durante el período menstrual. Es importante explicar claramente la anatomía de los genitales externos, mostrando en láminas o bien con un espejo durante el examen ginecológico el orificio vaginal donde debe introducirse el tampón (Figura 6).
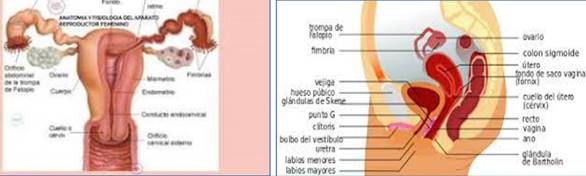
Es de utilidad educar con láminas o esquemas acerca del aparato genital interno, resaltando que la vagina no comunica con la pelvis ni con el abdomen por lo cual el tampón no corre riesgo de migrar a ninguna cavidad, lo cual constituye un mito muy arraigado que es trascendente aclarar. Por último, mostrar la dirección de la vagina, que no es vertical sino oblicua hacia el sector posterior, facilita la colocación del tampón (Figura 7).
Debe explicarse las distintas posiciones que pueden optarse para colocar los tampones (Figura 8).
Existen diferentes tamaños de tampones que se deben adecuar al flujo menstrual, si bien para comenzar a utilizarlos es aconsejable sugerir el tamaño pequeño y puede ser de utilidad el uso de algún lubricante vaginal para facilitar su introducción. Existen tampones con y sin aplicadores, ambas opciones aptas para las adolescentes. El cambio del tampón debe realizarse a intervalos de 2-3 horas.
La copa menstrual es muy aceptada por las adolescentes, siendo la principal motivación para su uso el cuidado del medio ambiente. Es ecológica y también económica ya que se reutiliza. No hay ninguna contraindicación para su uso y puede usarse desde la menarca.
Todos los aspectos educativos de la anatomía femenina, así como derribar los mitos señalados para los tampones son de la misma utilidad para el uso de la copa menstrual. La copa consiste en un receptáculo de silicona flexible, del cual existen dos tamaños: pequeño y grande, se sugiere que las adolescentes usen el tamaño pequeño. Se coloca fácilmente en el sector distal de la vagina y debe ser evacuado e higienizado con agua en los mismos intervalos o algo más prolongados que los adherentes y los tampones. Luego de finalizada la menstruación debe ser correctamente lavado y luego hervido o esterilizado en el microondas. Se recomienda la renovación anual de la misma8,9.
Tanto el uso de la copa menstrual como los tampones ayudan a las adolescentes a conocer su cuerpo, y tienen implicancias positivas en el desarrollo de su sexualidad.
4. ¿Cuál es la información más acertada que debemos brindar a esta adolescente en cuanto a sus primeros ciclos menstruales?
a. Los primeros ciclos posmenarca son frecuentemente irregulares en cuanto a duración y periodicidad. Esto es fisiológico y no debe ser causa de preocupación.
b. Los ciclos que siguen a la menarca pueden tener una duración de 5 a 10 días.
c. Dado que los primeros ciclos posmenarca son frecuentemente anovulatorios pueden acompañarse de dismenorrea.
La respuesta correcta es la a.
La menarca es un evento tardío durante la pubertad, pero ésta y los primeros ciclos posmenarca están enmarcados en un proceso de desarrollo puberal que explica las características de las menstruaciones en los primeros años de edad ginecológica.
Se entiende por edad ginecológica al tiempo transcurrido desde la menarca hasta el momento de la consulta con la adolescente y es de gran utilidad para evaluar los ciclos menstruales posmenarca, y resulta más adecuado que usar la edad cronológica.
Para que ocurra la menarca y luego ciclos menstruales normales debe existir indemnidad del eje hipotálamo-hipófiso-gonadal, un aparato genital permeable, además de un eje tiroideo normal, un estado nutricional adecuado, entre otros.
En cada ciclo se secreta GnRh a nivel hipotalámico que estimula la síntesis hipofisaria de gonadotrofinas, FSH desde el inicio del ciclo y LH en la segunda parte del ciclo. A nivel ovárico se producen estrógenos y luego de la ovulación con la formación del cuerpo lúteo, se produce progesterona.
Los estrógenos estimulan el crecimiento endometrial y luego la progesterona produce cambios pro gestacionales endometriales y detiene su crecimiento. Al caer los niveles de estrógenos y progesterona descama el endometrio y se produce la menstruación (Figura 9) (Figura 10).
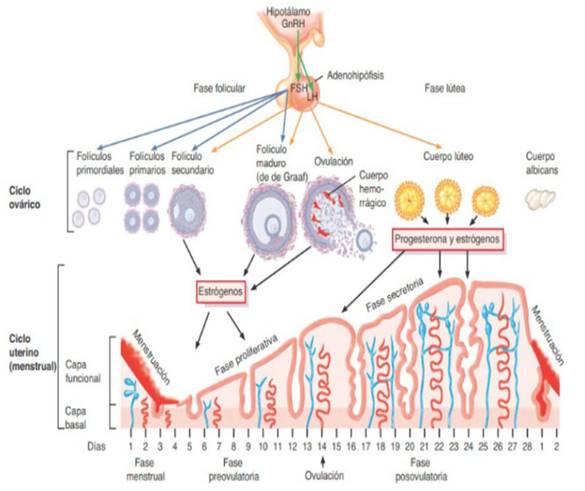
Figura 9: Ciclo menstrual. Moreno E, Jáuregui I. Variables emocionales y food craving: influencia del ciclo menstrual. JONNPR 2022; 7(1):28-63. doi: 10.19230/jonnpr.4429.
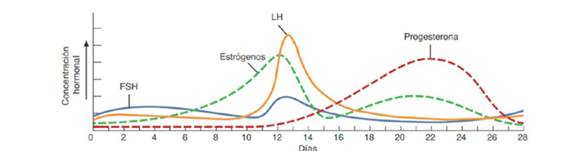
Figura 10: Moreno E, Jáuregui I. Variables emocionales y food craving: influencia del ciclo mesntrual. JONNPR 2022; 7(1):28-63. doi: 10.19230/jonnpr.4429.
Durante los dos primeros años que siguen a la menarca, la mayoría de los ciclos son anovulatorios y por tanto sólo se producen estrógenos con un crecimiento endometrial no reglado, a veces exagerado, produciéndose la descamación del endometrio en forma errática, una vez que el nivel de estrógenos no es suficiente para mantener el endometrio indemne.
Clínicamente esto se manifiesta como ciclos irregulares, en oportunidades períodos de amenorrea seguidos de menstruaciones prolongadas e incluso sangrados más abundantes10.
En general estos ciclos anovulatorios no ocasionan repercusión hematológica ni alteran la calidad de vida de las adolescentes, pero en algunos casos requieren tratamiento hasta lograr la madurez del eje hipotálamo- hipófiso- gonadal y que los ciclos se tornen regulares. Estos ciclos anovulatorios en general no se acompañan de dismenorrea, entidad que puede aparecer más tardíamente en la adolescencia.
Es importante transmitir a la adolescente y su familia qué se considera una menstruación normal y qué constituye un sangrado uterino anormal (SUA) que debe motivar la consulta y evaluación.
Desde el año 2006 el Colegio Americano de Ginecología y Obstetricia (ACOG) define la menstruación como un signo vital más y esto es también tomado por el Colegio Americano de Pediatría en 2015. Con este concepto se asume que la menstruación y sus características constituyen una ventana de oportunidades para evaluar en muchos aspectos el estado de salud de la adolescente, y a su vez pueden ser el signo que de estar alterado nos permita hacer un diagnóstico oportuno para pesquisar patologías que pueden impactar negativamente en la adolescencia y en la vida adulta10.
Para ello es muy importante que el equipo de salud conozca las características de una menstruación normal y poder diferenciarlo de un sangrado uterino anormal. También debe conocer las características de los ciclos posmenarca. Todos esto debe ser transmitido y explicado a la adolescente y su familia.
La menstruación, según la ACOG, es un sangrado cíclico autolimitado que dura menos de 7 días, que requiere el cambio de menos de 6 adherentes o tampones diarios y que se presenta con una periodicidad entre 21 y 45 días.
El sangrado uterino anormal, según la Federación Internacional de Ginecología y Obstetricia (FIGO), es el sangrado del cuerpo uterino que es anormal en duración, volumen, frecuencia y/o regularidad e incluye las siguientes situaciones dentro de esta definición:
- Alteración en la frecuencia con ciclos menstruales menores de 21 días.
- Sangrado menstrual irregular o ciclos en los que el comienzo de la menstruación es impredecible.
- Períodos menstruales que exceden los 8 días de duración constituyendo un sangrado menstrual prolongado.
- Sangrado menstrual abundante, descrito como el aumento en el volumen de la menstruación independientemente de la regularidad, frecuencia o duración.
- Sangrado intermenstrual, aquellos episodios de sangrado que ocurren entre períodos menstruales regulares.
EL SUA incluye varios síntomas durante la adolescencia, como un sangrado menstrual abundante y sangrado intermenstrual, así como la coexistencia de menstruación abundante y prolongada11,12.
Es un motivo de consulta frecuente en los servicios de urgencia de ginecología. Casi el 95 % de las adolescentes con SUA son diagnosticadas con una disfunción ovulatoria, a causa de inmadurez del eje hipotalámico-pituitario-ovárico Sin embargo, otras patologías deben ser consideradas antes de establecer el diagnóstico, como coagulopatías, entre ellas la enfermedad de Von Willebrand, pólipos, traumatismos, embarazo, medicamentos y otros trastornos endocrinos13.
5. Implantes mamarios y depilación definitiva ¿Qué conocemos de ellos? ¿Tratamientos cosméticos o terapéuticos?
Implantes mamarios
La adolescencia es una etapa de cambios, aparece una nueva imagen corporal y nuevas preguntas sobre la normalidad de los mismos y sobre la aceptación social. La vida social transcurre en gran parte del tiempo a través de las redes sociales y fundamentalmente a través de fotografías que se suben a las mismas varias veces al día. La aceptación de la nueva imagen corporal dependerá en parte de la aceptación del otro a través de la cantidad de “likes” que obtiene de cada una de las fotos.
Hoy en día las redes sociales tienen la opción de colocación de los llamados “filtros de imagen” que pueden modificar tonos de piel, luminosidad, tamaños de nariz, forma de ojos, pudiendo mostrar una versión diferente de uno mismo y muchas veces más cercana a una imagen de belleza ideal, culturalmente determinada.
Es así que las adolescentes pueden querer buscar un cambio de su imagen a través de diversas formas, desde cosméticas hasta quirúrgicas.
Una de las tareas del médico que asiste adolescentes es determinar, por un lado, la normalidad o no de la situación que está planteando la adolescente y el grado de afectación que podría estar determinando. Por otro lado, entonces, deberá determinar la oportunidad de un tratamiento y si el mismo será cosmético o terapéutico.
En el caso del crecimiento mamario, debemos conocer que el desarrollo de la glándula comienza en la quinta semana de gestación. En la pubertad la mama se va llenando de grasa y se desarrolla el estroma y los conductos, por acción de los estrógenos, y los lobulillos y alvéolos, por acción de la progesterona. Este desarrollo continuará hasta los 16 o 18 años, cambiando de diferentes etapas según lo descripto por Tanner14,15.
En relación al tamaño y la asimetría mamaria, los seres humanos no somos simétricos por lo que pueden existir asimetrías. Se recomienda esperar a los 18 años cuando ocurre el desarrollo completo de las mamas para valoración de la asimetría.
La hipomastia es el menor desarrollo de tejido mamario en la glándula mamarial. El reto que tenemos los médicos que asisten adolescentes es diferenciar cuando estamos frente a una mama con desarrollo normal, pero de menor volumen. Las causas son variadas, desde alteraciones del desarrollo, traumatismos durante la niñez, insuficiencia ovárica prematura o enfermedades crónicas, entre otras. El tratamiento va a depender de la causa, pudiendo ser la terapia hormonal en caso de falta de desarrollo o correcciones de tipo quirúrgicas con mamoplastia de aumento en caso de presentar una causa no modificable16.
Frente a una asimetría severa debe descartarse la presencia del síndrome de Poland que corresponde a una alteración musculo esquelética congénita caracterizada por la ausencia total o parcial del músculo pectoral mayor asociada a anormalidades de la extremidad superior ipsilateral. Su incidencia varía entre 1 en 7.000 a 1 en 100.000 recién nacidos vivos y en el 75% de los casos la anomalía se sitúa en el hemicuerpo derecho. Pueden asociar, en más de un tercio de los pacientes, hipoplasia o ausencia de la glándula mamaria, aréola y pezón17.
La Food and Drug Administration (FDA) no recomienda el uso de implantes mamarios en adolescentes menores de 18 años debido a que es posible que aún no hayan terminado su desarrollo físico o no tengan la madurez emocional para manejar los resultados físicos y psicológicos de la cirugía. Por razones similares, la Sociedad Estadounidense de Cirujanos Plásticos no respalda el uso de implantes mamarios con fines cosméticos en adolescentes menores de 18 años. Uruguay promueve la misma edad para correcciones quirùrgicas.
Depilación definitiva
El desafío clínico inicial es determinar si estamos frente a una adolescente con vello normal, hipertricosis o un hirsutismo18.
Hipertricosis: consiste en un crecimiento excesivo del vello con un patrón no sexual. Puede presentarse en forma localizada o ser generalizado.
Las formas congénitas generalizadas tienen un componente genético mientras que las adquiridas pueden ser consecuencia de desnutrición (asociada a la anorexia), tratamientos con fármacos (ciclosporina y fenitoína), anormalidades tiroideas y porfiria cutánea tardía. En el caso de hipertricosis localizadas congénitas en zona lumbosacra, siempre se deben solicitar estudios en la pesquisa de alteraciones del raquis y medula lumbosacra.
La hipertricosis adquirida localizada puede determinarse por fricción de la piel, el uso de aparatos ortopédicos y enfermedades inmunológicas como lupus eritematoso sistémico, dermatitis atópica, entre otros.
Hirsutismo: se define como una cantidad anormal de vello en la mujer, con un patrón de distribución masculino: zona supralabial, mentón, mejillas, pabellones auriculares, tórax (región supraesternal y areolas mamarias), abdomen (línea alba), espalda, glúteos y cara interna y anterior de los muslos. Su intensidad se evalúa habitualmente mediante la escala de Ferriman y Gallwey que cuantifica la extensión del crecimiento del vello en las áreas más sensibles a los andrógenos. Consideramos que existe hirsutismo cuando la puntuación en la escala de Ferriman y Gallwey llega, al menos a los 8 puntos (Figura 11). La (Tabla 2) describe los grados de vello en 11 sitios corporales.

Figura 11: Escala de Ferriman y Gallwey. Ferriman D, Gallwey J. Clinical assessment of body hair growth in women. J Clin Endocrinol Metab 1961; 21:1440-7. doi: 10.1210/jcem-21-11-1440
También pueden presentarse áreas localizadas de crecimiento excesivo de vello sexual, de carácter masculino (facial, en mentón, mejillas o labio superior). En estos casos, la puntuación en la escala de Ferriman y Gallwey suele ser normal y se define como hirsutismo focal.
El hirsutismo se debe a un exceso de producción de andrógenos o a un aumento del metabolismo de los andrógenos a nivel cutáneo. La causa más frecuente es el síndrome de ovario poliquístico que se caracteriza por hiperandrogenismo y disfunción ovárica. Clínicamente se presenta con irregularidad menstrual por oligoanovulacion, hirsutismo, acné, morfología ovárica poliquística en ecografía. También asocian síndrome metabólico con obesidad e hiperinsulinemia19.
Otras causas menos frecuentes son:
- Hirsutismo idiopático.
- Hiperplasia suprarrenal congénita, en forma no clásica (HSCNC).
- Síndrome de Cushing.
- Hiperprolactinemia.
- Tumores virilizantes.
- Hipotiroidismo.
- Iatrogenia.
Una vez definida la situación clínica de la adolescente se determinará en conjunto con el equipo multidisciplinario si se realizará tratamiento cosmético o terapéutico.