Introducción
A lo largo de los últimos 20 años, los esfuerzos en el área de neonatología se han centrado en aumentar la tasa de sobrevida sin morbilidades mayores en los recién nacidos de muy bajo peso al nacimiento (RNMBPN). Las estrategias colaborativas de mejora de calidad o quality improvement han demostrado ser una herramienta de gran utilidad en la mejora de resultados en el área de la medicina y en la neonatología. La importancia de la mejora de los resultados radica en que en los últimos años la tasa de prematuridad ha ido en aumento en el mundo. A pesar de que los RNMBPN representan un 1,5%-2% de todos los nacimientos a nivel mundial, su alta mortalidad contribuye en forma significativa a la carga de mortalidad infantil: hasta un 30% y un 50%-70% de la mortalidad neonatal1.
En Uruguay, en el año 2020 hubo un total de 35866 nacimientos (Informe Sistema Informático Perinatal. Hospital de la Mujer Dra. Paulina Luisi. Informe de Gestión y Sistema Informático Perinatal. Montevideo, 2020) de los cuales un 1% aproximadamente nacieron con muy bajo peso al nacimiento (MBPN), lo que representan aproximadamente 500 recién nacidos al año. La tasa de mortalidad infantil en los últimos 3 años se ha mantenido entre 6,1 y 6,8/1.000 recién nacidos vivos (RNV), se sitúa en cuarto lugar a nivel mundial luego de América del Norte y Europa con 4,7/1.000 RNV, seguido de América Latina y Caribe con 14,2/1.000 RNV (Tendencias recientes de natalidad, fecundidad y mortalidad infantil en Uruguay, MSP Feb 2020). La tasa de mortalidad neonatal para Uruguay sitúa al país en muy buena posición a nivel mundial, es de 4,2/1.000 RNV1. La prematurez es la principal causa de mortalidad infantil, por lo que los esfuerzos deben estar dirigidos a mejorar los resultados en este grupo de pacientes.
En los últimos años se ha visto en el mundo un aumento en la sobrevida de los RNMBPN, sin embargo el mayor desafío consiste en mejorar la calidad de vida entre los que sobreviven1. En un estudio realizado por la red neonatal Neocosur (conformada por 35 maternidades de América Latina, entre ellas el Centro Hospitalario Pereira Rossell), en el período de 2001 a 2016, en el que se incluyeron 13.987 RNMBPN, se concluyó que la mortalidad global se mantuvo estable en 26,8% para ese período. Sin embargo, la sobrevida sin morbilidades mayores mostró un aumento significativo en el período pasando de 37,4% a 44,7%. El aumento en sobrevida observado fue más marcado en el grupo de 26-28 semanas, mientras que en los de 24-25 semanas no hubo cambio significativo en la sobrevida sin morbilidades mayores2. Esto explica la importancia de reforzar las estrategias que globalmente mejoren los resultados, tanto en la mortalidad como en la morbilidad asociada a la prematurez (Figura 1) (Figura 2).
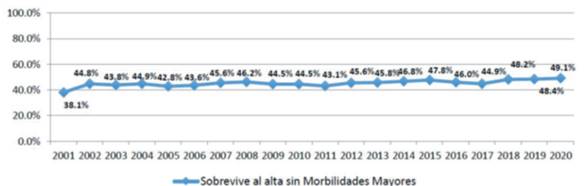
Figura 1: Evolución de sobrevida sin morbilidades mayores en la red neonatal Neocosur. Año 2001-2020. Obsérvese el aumento de la sobrevida global sin morbilidades mayores del 38,1% en 2001 a 49,1% en 2020. Tomado de informe anual de Red Neocosur 2021.
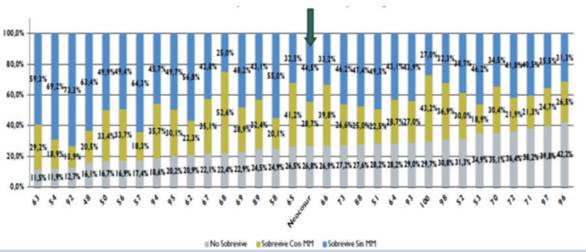
Figura 2: Mortalidad y sobrevida con y sin morbilidades mayores: displasia broncopulmonar, enterocolitis con perforación intestinal, leucomalacia periventricular, hemorragia intraventricular severa (grado III-IV), retinopatía de la prematurez severa (grado 3-5), sepsis tardía según centro y Red Neocosur bajo la flecha. Centro 73 corresponde al Centro Hospitalario Pereira Rossell. Se destaca la sobrevida sin morbilidades mayores del 46,2% vs 44,5% de la global de toda la red Neocosur. Los demás centros se mantienen en anonimato para el informe. Tomado de informe anual Red Neocosur 2021.
Desde el punto de vista metabólico, el nacimiento prematuro es considerado una emergencia nutricional asociada a un profundo estado de catabolismo desde las primeras horas de vida. La leche de su propia madre (LM) es el mejor alimento para este grupo de pacientes. Los RNMBPN que se alimentan con leche fresca de su propia madre presentan mejores resultados a corto plazo con menor incidencia de enterocolitis necrotizante (ECN), displasia broncopulmonar (DBP), sepsis tardía, retinopatía de la prematurez (ROP), hemorragia intraventricular (HIV) y, como consecuencia, mejores resultados en el neurodesarrollo a largo plazo3-5.
El objetivo es brindar herramientas para la mejoría de calidad asistencial enfocadas en los objetivos nutricionales de los RNMBPN, en lactancia materna y en el aporte sostenido de LM. No profundizaremos en los innumerables beneficios de la lactancia para este grupo de pacientes.
Mejoría de calidad en neonatología
En los últimos 15 años se produjo una creciente incorporación de las estrategias de mejoría de calidad en las unidades de neonatología en todo el mundo como consecuencia de los esfuerzos de aplicar prácticas clínicas basadas en la evidencia para mejorar los resultados en mortalidad y morbilidad neonatal. Quality improvement, o mejora de calidad en los cuidados de salud, refiere al esfuerzo continuo e incesante de los profesionales de salud, pacientes y sus familias, investigadores y educadores, en llevar a cabo los cambios que traerán como consecuencia mejora en los resultados de los pacientes, una mejora en la eficiencia del sistema de salud y óptimo desarrollo profesional o aprendizaje1 (Figura 3).
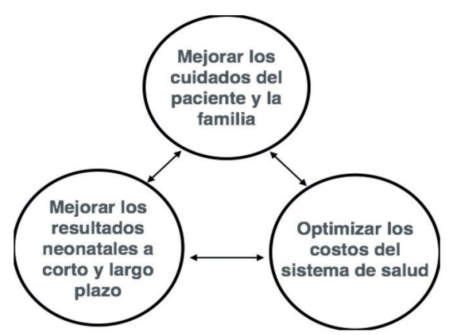
Figura 3: Objetivos principales de la mejoría de calidad de los tres objetivos primordiales en neonatología.
La pertenencia a una red, con una unidad base de datos que centralice y procese la información, recogida en forma prospectiva y estandarizada, es uno de los pilares en las estrategias de mejora de calidad. En este sentido cada centro en red, al compararse con otros centros, puede identificar sus áreas de mayor dificultad o en las que es necesaria una optimización de las estrategias asistenciales. A posteriori, se diseña un modelo en el que se implementa un paquete de medidas que han probado ser efectivas en mejorar el resultado que se quiere cambiar, las mismas deben ser basadas en evidencia de alto nivel de calidad. El paquete de medidas se aplica en forma estricta y sistemática. La mayoría de los estudios con este diseño utilizan checklists (lista de chequeos) como mecanismo de control de cumplimiento de las medidas. Así mismo se planifican visitas a los centros participantes con fines educativos y formativos.
Como se mencionó anteriormente, destacamos la importancia de las unidades base de datos nacionales e internaciones como el inicio del camino hacia la mejora de calidad. Un ejemplo de ellas es la Vermont-Oxford Network (VON), que surge en 1986 y desde entonces es líder en la implementación de estrategias de mejora de calidad y análisis comparativo (benchmarking). El Servicio de Recién Nacidos del Centro Hospitalario Pereira Rossell es socio fundador de la red neonatal Neocosur, que desde 1997 recaba datos en forma electrónica, prospectiva y estandarizada sobre las prácticas en cuidados perinatales y resultados de 35 unidades neonatales pertenecientes a cinco países de Sudamérica (Argentina, Chile, Paraguay, Perú y Uruguay). Los datos extraídos se mantienen bajo confidencialidad del centro al que pertenecen y del recién nacido que representan, son analizados en forma anual y se devuelven en forma de informe electrónico a cada centro. Las prácticas llevadas a cabo en los centros que tengan mejores resultados son el estándar de calidad, y podrán ser implementadas entre centros que ofrezcan similares niveles de cuidado -benchmarking- desarrollando una estrategia colaborativa de cuidados.
Dificultades asociadas a lactancia en RNMBPN
Uno de los objetivos del articulo -y de las estrategias de mejora de calidad- es identificar los principales problemas asociados a la práctica de la lactancia en RNMBPN. Datos aportados por la VON revelan tasas de lactancia al alta en RNMBPN en el entorno de 50%, pero reportan disparidades entre distintos centros/regiones y diferencias de acuerdo con la etnia materna3. La primera dificultad que enfrentan las madres de prematuros es la condición médica que presentan al momento del nacimiento, que muchas veces imposibilita un ordeñe precoz, reduce la lactogénesis y reduce el volumen lácteo. La condición médica materna y/o del recién nacido pueden determinar una separación prolongada, siendo este uno de los problemas frecuentes en el proceso. Cabe destacar el rol clave del personal de enfermería y partería en el inicio precoz y en la estimulación para la producción láctea precoz y mantenida4. El personal de salud debe trabajar en conjunto capacitando y brindando información con evidencia científica de calidad y transmitiendo a las madres la confianza de que puede llevar adelante este desafío. La dependencia a las ordeñadoras de calidad hospitalaria para el inicio y mantenimiento de la producción láctea, así como también la disponibilidad de tiempo dedicado a la extracción, cuidados de su recién nacido en la unidad, cuidado personal y en ocasiones el inicio de la actividad laboral son solo algunas de las dificultades que enfrentan estas madres a lo largo de la estadía hospitalaria. El tiempo que transcurre entre que se produce el nacimiento y que el recién nacido inicia la alimentación a pecho “de estímulo” o succión no nutritiva es variable de acuerdo con la edad gestacional al nacimiento y la condición clínica del paciente. Si el prematuro se encuentra clínicamente estable, las recomendaciones actuales incentivan el inicio precoz de succión no nutritiva con el pecho materno a partir de las 30 semanas de edad gestacional, este es un factor pronóstico de mejores tasas de lactancia al alta3. Costas y colaboradores evaluaron los patrones de succión en recién nacidos pretérmino y término en dos instituciones de salud de Montevideo, y observaron que en los primeros 15 días de vida hay un aumento progresivo en la eficacia en extracción de leche (aproximadamente de 20 veces), luego se produce un aumento del número de succiones por salva y disminución de pausas con un consiguiente aumento de volumen extraído en cada toma. En recién nacidos pretérminos de 33-34 semanas los autores observaron un mayor volumen de extracción de leche al ser alimentados con biberón frente a la alimentación con pecho directo, equiparándose hacia las 35 semanas de edad gestacional6,7.
Objetivos nutricionales
El objetivo nutricional fundamental para el recién nacido prematuro es alcanzar una tasa de crecimiento posnatal similar a la del feto in utero en óptimas condiciones de desarrollo8. A pesar de que la leche de su propia madre es el mejor alimento para el RNMBPN, esta población tiene requerimientos nutricionales de micro y macronutrientes muy altos que no se logran alcanzar aun administrando volúmenes de leche materna cercanos a 180 ml/kg/día (volúmenes máximos)5,9. Aproximadamente 50% de los prematuros menores de 1.500 g experimentan una restricción de crecimiento extrauterina (definida como crecimiento por debajo del P10 al término o menor a 2 DE), lo que se asocia con peores resultados en el neurodesarrollo3,9,10.
La prematurez se asocia a déficits en la reserva de micronutrientes (hierro, calcio, fosforo y vitamina D) ya que la mayor acreción de estos minerales ocurre en el tercer trimestre, por otro lado el aporte mediante la LM, de proteínas, calcio y fósforo es insuficiente en relación a las necesidades basales, por este motivo se recomienda la fortificación de leche materna9-11. En la (Figura 4) se muestra el descenso del contenido proteico de la LM en RNMBP, de 2,5 g a 1,5 g en las primeras 2 semanas de vida. Para alcanzar los requerimientos considerados para este período crítico (3,5-4,5 g/kg/día), es necesaria la complementación con fortificadores a la LM.
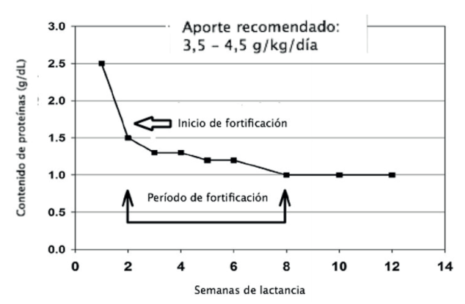
Figura 4: Contenido de proteínas en leche materna de RNMBPN a lo largo de 12 semanas de lactancia y fortificación9.
En el mismo sentido el estudio de tesis de grado de Puyol A en leche de madre del banco de leche humana del Centro Hospitalario Pereira Rossell mostró la mayor riqueza del calostro en proteínas y componentes inmunológicos en los primeros días de vida, con un descenso del contenido proteico luego del sexto día de vida, más notorio en la leche pasteurizada de madre. A su vez la pasteurización se asoció a un descenso significativo del contenido de IgA e IgM12. La fortificación debe iniciarse de acuerdo a los requerimientos de nutrientes de los pacientes, la tendencia actual es iniciarlos precozmente, de acuerdo a recomendaciones internacionales, cuando los volúmenes de leche materna alcancen 50 a 100 ml/kg/día10. En este sentido son importantes las características de los productos y la técnica de administración buscando asegurar su “tolerancia”. Uno de los principales argumentos para retrasar el inicio del fortificador son la distensión abdominal, residuales gástricos o vómitos. En la misma línea, si bien los fortificadores basados en leche humana han sugerido beneficios en la reducción de la morbilidad y la mortalidad en estudios observacionales, la evidencia disponible no es concluyente y deja muchas dudas de la eficacia real de este producto13. En general se utilizan regímenes de fortificación estándar con productos que aportan multinutrientes, sin embargo aun cuando se administren en tiempo y forma adecuados, es frecuente observar malnutrición proteica. Esto se debe a que no siempre se conoce el contenido proteico de la leche de madre administrada, haciendo que el régimen muchas veces no alcance los objetivos nutricionales10. En la actualidad se ha propuesto una fortificación individualizada, ajustable al contenido de urea nitrogenada en sangre (BUN 10-16 mg/dl) o con objetivo de diferentes nutrientes (requiere de contar con equipamiento que permita analizar las características de la leche materna a administrar). Siendo estrategias recomendadas por opinión de expertos y sociedades científicas, pero difíciles de implementar en nuestro país dada la limitada disponibilidad de productos comerciales para la fortificación de leche materna14. En Uruguay contamos con PreNAN FM85® (21,2 Kcal; 0,76 g proteínas, 2,1 g hidratos de carbono y 0,55 g de lípidos por cada sobre de 1 g diluido en 25 ml de LM). De no disponer de fortificadores, la fortificación con preparado para lactante de pretérmino diluido en leche fresca materna es una opción aceptable siempre que se prepare con estrictas condiciones de asepsia14.
Leche materna fresca versus leche donación-leche de banco
La leche fresca de la propia madre será siempre la opción de preferencia para alimentar a un RNMBPN, los beneficios se relacionan con la cantidad y calidad de los micro y macronutrientes, enzimas, hormonas, factores de crecimiento, anticuerpos específicos, probióticos, prebióticos (oligosacáridos), exomas y células madre. La composición del microbiota intestinal de aquellos recién nacidos alimentados con leche humana varía sustancialmente en relación con aquellos que reciben preparado para lactante, con mayor diversidad bacteriana siendo más saludable y favoreciendo la tolerancia digestiva15,16. El calostro contiene mayor concentración de proteínas, inmunoglobulinas, citoquinas, lactoferrina, lisozima, factores de crecimiento, oligosacáridos y células vivas en relación con la leche madura. Estos componentes favorecen el cierre de las uniones del epitelio intestinal, mejorando la tolerancia enteral. El alto contenido proteico explica el rol inmunomodulador clave en la nutrición del RNMBPN, protegiendo para complicaciones futuras como la enterocolitis necrotizante, sepsis tardía, displasia broncopulmonar, retinopatía de la prematuridad, hemorragia intraventricular, entre otras16. La leche madura se diferencia en su contenido predominantemente lipídico (ácidos grasos) en relación con el proteico, este es uno de los aspectos que hacen que la leche de donación (banco), proveniente de madres en etapas avanzadas de lactancia sea, desde el punto de vista proteico e inmunoactivo, inferior a la leche fresca materna. Existen datos aún no concluyentes del beneficio del calostro administrado en forma precoz vía intranasal como neuroprotector en relación con reducción del riesgo de hemorragia intraventricular. Este efecto podría estar mediado por el contenido de células madre del calostro17.
El pecho de donación o de banco debe ser considerado como la mejor opción para alimentar a los RNMBPN cuando no hay disponible leche fresca, sobre todo en los primeros días de vida. Para cumplir con los estándares de bioseguridad debe ser sometido a un proceso de pasteurización llevado a cabo por los bancos de leche humana, en nuestro país el método que se utiliza es el método Holder. Este proceso, si bien garantiza la destrucción de la mayor parte de formas vegetativas de bacterias y virus, no garantiza la destrucción de bacterias formadoras de esporas. Mediante este proceso también se inactivan la mayor parte de lipasas, proteínas y el microbiota. La lactoferrina e inmunoglobulinas, así como también algunos factores de crecimiento y oligosacáridos se inactivan en forma parcial, por lo que algunas de las propiedades beneficiosas de la leche humana se preservan, haciendo que esta sea la segunda mejor opción luego de la leche materna fresca16,18.
Recomendaciones. Intervenciones para la mejora de calidad en Lactancia en RNMBPN
Educación en lactancia y formación de grupos multidisciplinarios de apoyo a la lactancia
La educación materna ha demostrado reducir los niveles de ansiedad y angustia, mejorando las tasas de lactancia. El personal de salud en su conjunto debe recibir capacitación continua y entrenamiento en cuanto a lactancia. Se debe lograr que todo el equipo asistencial trabaje en forma coordinada para asesorar adecuadamente y en una misma línea a las madres que requieren apoyo4.
La información se puede brindar tanto en forma oral como a través de folletos, educación virtual a través de videos didácticos en sala de lactancia o en la unidad neonatal. Los servicios deben contar con guías con criterios establecidos para las prácticas en lactancia en prematuros. Idealmente, cada institución debe contar con un grupo de referencia constituido por nurses, neonatólogos, nutricionistas, fonoaudiólogos entre otros profesionales de la salud.
Asesoría prenatal en policlínica de obstetricia
Consejería antenatal durante la consulta, ofrecer material de lectura con adecuado nivel de evidencia y validado por organizaciones internacionales o el ministerio de salud. Si la madre lo desea podrá fortalecerse con asesoramiento virtual con videollamadas. Estas medidas reducen el riesgo de que la madre se sienta frustrada, insegura o deprimida en el posparto o al reintegrarse a la actividad laboral19.
Un aspecto importante en nuestro medio es asesorar sobre aquellas conductas que son perjudiciales para la madre y el recién nacido, entre ellas se destaca el tabaquismo entre otros hábitos tóxicos. Se ha objetivado la reducción de la producción de leche y del período de lactancia en las madres fumadoras de tabaco (probablemente debido a los efectos de la nicotina sobre la prolactina e indirectamente sobre la oxitocina al determinar mediante vasoconstricción de los vasos mamarios disminución de su efecto a ese nivel) así como un retraso en el inicio de succión y menor presión durante la succión en sus hijos19. Por lo tanto la eliminación y en el peor de los escenarios la reducción del tabaco podría ser una medida preventiva eficaz.
Cultura del ordeñe de LM. Promoción, inicio precoz, frecuencia y modalidad. Calostro en boca en el RNMBPN
El inicio precoz del ordeñe luego del nacimiento es una de las prácticas más importantes para fomentar la estimulación de la producción láctea. Existen controversias sobre cuándo es el mejor momento de inicio del ordeñe en las madres de RNMBPN, la mayoría de los consensos establecen que los mejores resultados se obtienen con el primer ordeñe dentro de las primeras 6 horas posnacimiento y luego con una frecuencia diaria de entre 6-8 veces/día. El ordeñe manual no parece ser inferior al ordeñe con ordeñadora eléctrica en las primeras horas posnacimiento. Sin embargo, luego de los 7 días las bombas dobles eléctricas parecen ser la mejor opción3,4.
El ordeñe precoz permite llevar a cabo la práctica de aplicación de calostro en boca del recién nacido. Los RNMBPN que recibe calostro (0,2 ml de calostro de la propia madre en las mucosas desde las primeras horas de vida) en forma regular (cada 2 horas por al menos 48 horas) han demostrado mejores tasas de lactancia, colonización por microbiota comensal de gran diversidad y beneficios inmunológicos dadas las altas concentraciones de inmunoglobulinas y lactoferrina que contiene20-22. Esta es una práctica aplicable aún en neonatos en situación crítica que podría ser protectiva contra la enterocolitis necrotizante (ECN) como se mencionó anteriormente23. El objetivo de volumen extraído debe ser mayor de 500 ml/día a las dos semanas de vida3,4.
Una buena estrategia para cumplir con este objetivo es la creación de salas exclusivas de lactancia. Espacios físicos cómodos, abiertos 24 horas del día, cerca de la unidad neonatal, con equipamiento adecuado y personal entrenado en asesoramiento y apoyo al proceso de ordeñe. En estas salas se podrá llevar un buen registro del volumen diario de extracción de cada madre, asegurar el almacenamiento en buenas condiciones de higiene y que la leche sea administrada en forma segura en el mismo día al recién nacido que le corresponda.
A continuación se presenta un ejemplo de sala de lactancia, que opera desde noviembre del año 2020 en la maternidad del Centro Hospitalario Pereira Rossell (CHPR). Dicho centro de salud constituye la principal maternidad pública y centro de referencia de Uruguay, asistiendo aproximadamente 5.800 nacimientos por año (fuente: informe Sistema Informático Perinatal 2021). De estos 6.000 nacimientos, aproximadamente 100 (1,5%) al año se producen con un peso al nacer menor de 1.500 g.
La sala de lactancia se localiza a la salida del CTI neonatal del Servicio de Recién Nacidos, su objetivo es optimizar el aporte de la leche fresca materna desde las primeras horas de vida a todos los recién nacidos, mejorando las tasas de alimentación al seno materno al momento del alta hospitalaria. Su funcionamiento depende del esfuerzo conjunto de un grupo de voluntarias de la Fundación Canguro, personal de enfermería y licenciadas del servicio y el Banco de Leche Humana-Fundación Álvarez Caldeyro Barcia.
El proceso de extracción de leche en la sala de lactancia del CHPR se compone de la siguiente secuencia:
- Captación y coordinación con las madres.
- Recepción, orientación y extracción de leche.
- Distribución de pecho materno fresco en las áreas asistenciales.
El registro de datos constituye una acción fundamental en el control del funcionamiento del área con el fin de realizar un seguimiento de la producción de leche materna y como se está alimentado el neonato a través de una planilla en formato papel y/o electrónico.
Almacenamiento y conservación de la LM
Las unidades neonatales deben tener protocolos para la conservación y almacenamiento de la LM así como el proceso de higienización de las ordeñadoras. El almacenamiento a temperatura ambiente no debe superar las 4-6 horas, mientras que en refrigerador se puede conservar en forma segura por 48 horas (en el interior de la heladera, evitando la puerta)3. Cabe destacar que la leche cuando se congela pierde parte de sus propiedades bioactivas. Es fundamental una correcta identificación de las muestras con el fin mantener la trazabilidad de la leche extraída.
Políticas de cuidados centrados en la familia en la unidad neonatal
Existe evidencia contundente en la actualidad que la integración de la familia en los cuidados del recién nacido influye positivamente en los resultados del recién nacido, reduce el estrés y mejora los parámetros metabólicos, reduciendo en última instancia la mortalidad. Las unidades neonatales deben promover el contacto piel con piel precoz y sostenido de la madre y la familia con el recién nacido cualquiera sea su edad gestacional y condición clínica. Existen reportes de contacto piel a piel en la sala de partos en menores de 27 semanas sin que se hayan observado mayor incidencia de efectos adversos (extubación accidental, hipotermia o alteraciones metabólicas). Sin embargo, estas familias experimentaron mayor apego, satisfacción, menor angustia y mejores resultados en lactancia exitosa y mantenida24.
Se deben estimular políticas de ingreso de los padres, sin restricción horaria. Esto habilita a la madre mayor disponibilidad de tiempo para realizar los controles de su bebé, tomarse un tiempo para el contacto piel con piel y llegado el momento iniciar la succión no nutritiva a pecho. El padre, si lo desea, podrá tomar un rol activo en los cuidados del recién nacido y apoyo a la madre.
Estas medidas demostraron múltiples beneficios en el binomio como menor mortalidad en los pacientes que realizan contacto piel con piel prolongado y en forma regular, menores tasas de complicaciones como sepsis tardía y mayor tasa de inicio de lactancia y mantenimiento de la misma a largo plazo entre los resultados más relevantes3,18,20.
Estimulación precoz de alimentación con pecho directo no nutritivo
El inicio precoz de la succión a pecho materno, la menor edad gestacional al inicio y la mayor frecuencia de encuentros entre la madre y el recién nacido se han asociado con una mayor tasa de éxito en la lactancia y su mayor duración3. Una vez que el recién nacido se encuentre estable desde el punto de vista hemodinámico y respiratorio, es deseable que comience con un programa de estimulación de la succión, los métodos más utilizados en este aspecto son la succión no nutritiva y la estimulación sensorial y motora25. En este punto la valoración en conjunto con especialistas es muy importante al momento de realizar la transición a la succión nutritiva, que dependerá de la capacidad de coordinación en la succión-deglución-respiración. Tanto la evaluación global del paciente, como su estado de alerta y postura al momento de la succión serán claves en el éxito de la lactancia, reconociendo que el proceso de coordinación succión deglución-respiración se inicia a partir de las 32 semanas y finaliza en forma variable entre las 36 y 37 semanas26.
Fomentar la autoconfianza materna, proporcionar una evaluación psicológica y nutricional materna
A lo largo de la estadía hospitalaria, los equipos de salud deben infundir ánimo en las madres destacando sus logros e implementando políticas de incentivos como identificación de los recién nacidos que reciben leche de su mamá en las incubadoras con carteles visibles y alegres. Se debe reforzar la importancia del estilo de vida saludable, evitar el tabaquismo, ingesta abundante de agua, frutas y verduras. Asimismo algunos autores recomiendan el uso oportuno de galactogogos (domperidona, metoclopramida), si se observa reducción de la producción de leche, junto con aumento de la frecuencia de extracción5,27.
Seguimiento de la situación individualizada de cada binomio en tiempo real. Intervenciones oportunas
Este punto hace referencia a un aspecto vital: la monitorización del proceso individual de lactancia de cada binomio que ingresa a la unidad (ejemplo de ello son los resultados observados en la (Figura 5)). Esto implica el seguimiento del volumen de leche extraída, número de extracciones, estado de ánimo materno, situación de salud de la misma, disponibilidad de tiempo en la unidad neonatal así como la disponibilidad de redes de apoyo y contención familiar. Esto permite identificar situaciones de riesgo que lleven a la interrupción de la lactancia y la posibilidad de implementar intervenciones oportunas que permitan sostenerla.
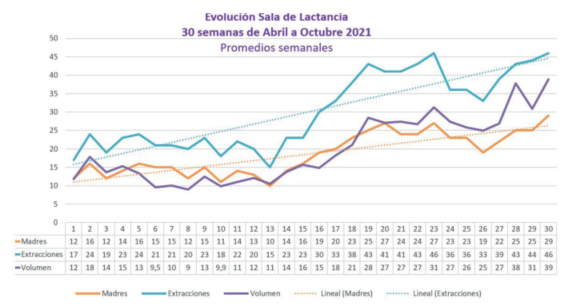
Figura 5: Evolución de la Sala de Lactancia del CHPR. En naranja el número de madres que se asisten por semana. En celeste el número de extracciones semanales y en violeta el volumen de leche en decilitro por semana. Desde su implementación se puede observar una mejora en el proceso asistencial con un aumento del número de madres que concurren, número de extracciones y volumen extraído semanalmente.
El seguimiento nutricional al egreso hospitalario constituye un desafío adicional tanto en la continuidad de la lactancia materna (idealmente exclusiva), así como también en la valoración nutricional integral del paciente con curvas de crecimiento adecuadas para la edad posnatal.
La evaluación muchas veces requiere de un abordaje multidisciplinario (neonatólogos, fonoaudiólogos, psicomotricistas, neuropediatras, equipo de salud mental, etcétera) en policlínicas de seguimiento.
Conclusiones
Las estrategias de mejoría de calidad en salud han demostrado ser herramientas de gran utilidad para mejorar los resultados en el área que se quiere intervenir.
La lactancia materna en los prematuros, además de ser un derecho del recién nacido, es una intervención que impactará a corto plazo en la mortalidad y morbilidades asociadas con la prematurez como enterocolitis necrotizante, displasia broncopulomar, sepsis tardía, retinopatía de la prematuridad y a largo plazo en el neurodesarrollo, así como otras enfermedades metabólicas e inmunomediadas. Hemos expuesto una serie de propuestas que tienden a mejorar la calidad en la lactancia materna en prematuros, abarcando todo el período perinatal y luego del egreso hospitalario. La implementación requiere de la adaptación de dichas medidas a la realidad particular de cada servicio, con el objetivo de que sean realizables, así como de una inversión en tiempo y recursos humanos destinados a la puesta en práctica y posterior evaluación.















