Introducción
Las gestaciones que conllevan algún riesgo materno y/o fetal no siempre son diagnosticadas en un centro especializado en la atención neonatal, por lo que el traslado posnatal es una parte esencial dentro de la estructura de los servicios sanitarios perinatales1. Según estadísticas de la Organización Panamericana de la salud (OPS), el 10% de los recién nacidos (RN) necesitarán un cuidado especial y el 1% requerirá atención en Unidades de Cuidados Intensivos Neonatales (UCIN)2. Esa atención en UCIN o, en su defecto, en el centro especializado que disponga de la infraestructura y la experiencia necesarias para asesoramiento y tratamiento, puede requerir de transporte neonatal, que tiene como objetivo trasladar al RN desde la institución de origen1.
El traslado por excelencia, siempre que haya un diagnóstico prenatal, es in utero, lo que ha demostrado disminuir la morbimortalidad así como el impacto social y familiar1,3,4. El riesgo de parto inminente y de complicaciones durante el traslado (crisis hipertensiva, hemorragia, etcétera), así como la distancia, son factores que se deben valorar para decidirlo1,3,5,6. Muchas veces no disponemos de un diagnóstico prenatal, por lo que es necesario realizar traslados posnatales urgentes. Para eso es necesario conocer sus indicaciones, que dependerán además del criterio del pediatra o neonatólogo tratante y de los recursos existentes, ya sean humanos o materiales, en el medio donde se proporciona los cuidados iniciales3,4.. Una vez que contamos con la indicación del traslado, cada estrategia debe ser individualizada y adaptada a ese RN incorporando a la familia en su planificación5.
Otro pilar fundamental es la regionalización, uno de los grandes avances en la reducción de la morbimortalidad neonatal7.
Históricamente grandes potencias, como Estados Unidos, crearon su sistema de transporte neonatal en el año 1950, el primer país en hacerlo. China creó el suyo en la década de 1990, con un enorme crecimiento en los siguientes años8.
En los últimos años en Uruguay se ha puesto mucho empeño en la creación de unidades de estabilización, con capacitación del personal y compra de materiales adecuados. En el 2014 se aprobó la “Diplomatura en estabilización de traslados pediátricos y neonatales”, que se comenzó a dictar en 2018 dado que existía y aún existe una gran carencia en recursos humanos principalmente en el interior del país, puesto que es una tarea que genera gran estrés y habitualmente es asumida por médicos que no se sienten preparados. En 2018 el Ministerio de Salud Pública realizó un llamado para diseñar un mapa de traslados de embarazadas con amenaza de parto prematuro y RN prematuros en base a la distribución de las maternidades según niveles de complejidad. También para elaborar un plan de racionalización de los recursos, trabajar en la capacitación a nivel nacional y así diseñar un plan de mejora de la continuidad asistencial3.
Rivera, capital departamental, apunta a un sistema de transporte regionalizado, participando la mayoría de las veces como centro emisor. Dispone de una población de 78.900 personas y de 103.493 personas a nivel departamental, según el último censo del año 20119. Tiene un promedio de 1.600 nacimientos en el período 2016-201910.
El traslado neonatal es un componente esencial en el tratamiento de estos RN, la evaluación de la apertura de unidades de estabilización, capacitación y estrategias terapéuticas utilizadas previo y durante el mismo, es fundamental para la planificación y toma de decisiones. Rivera cuenta con tres “Nursery” o unidades de estabilización y traslado, una pública y dos privadas, creadas entre 2014 y 2016. El CTI neonatal o polivalente más cercano es en la ciudad de Tacuarembó a 112 km. Dicho centro no cuenta con cirujano pediátrico ni cardiotorácico, y a la vez se ve limitada su disponibilidad de camas al ser uno de los centros de referencia del norte del país. Esto hace que la mayoría de los pacientes sean referidos a la ciudad de Montevideo, por lo que recorren una distancia de 500 km11.
Metodología
Tipo de estudio: multicéntrico, retrospectivo, observacional y descriptivo.
Participantes del estudio: todos los RN menores de 28 días que requirieron traslado en el período 2016-2019 de la ciudad de Rivera, pertenecientes al centro público y a los dos privados.
Diseño de estudio: se identificaron retrospectivamente las historias clínicas de los RN que fueron incluidos. Las variables analizadas fueron: número de nacimientos, número de traslados, edad gestacional (EG), edad al momento de traslado, peso al nacer (PN), tiempo de estabilización, oxigenoterapia y métodos, medicación recibida, medio de transporte y recursos humanos.
Se analizaron y procesaron los datos con la aplicación Epi infoTM para Windows®.
Resultados
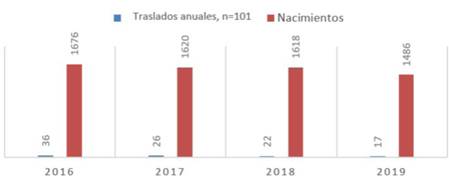
Durante el período de estudio se realizaron 101 traslados neonatales, correspondientes a 1,5% del total de nacimientos en el departamento, teniendo un promedio de 1.600 nacimientos al año. De los traslados realizados, 36 fueron en 2016, un 2,1% del total de nacimientos; en 2017 se realizaron 26 (1,6%), 22 traslados en 2018 (1,4%) y por último 17 en 2019, un 1,1% de los RN
63,3% nacieron en el sector público y 36,7% en el privado. La evolución anual de los nacimientos y traslados se expone en la (Figura 1) y según sector en la (Figura 2).
Al analizar las características de los pacientes encontramos:
La media de EG fue de 33 semanas (25-40 semanas), modo de 31 semanas.
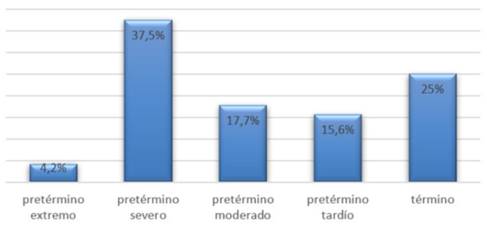
La distribución por EG fue: 4,2% fueron pretérminos extremos, 37,5% pretérminos severos, pretérminos moderados 17,7%, tardíos 15,6% y RN de término un 25% (Figura 3).
La media de peso al nacer fue de 2.102 g (710-4.160 g), modo 1.440g.
La media de días al momento del traslado fue de 2,1 días (3 h-26 días).
Al evaluar el tiempo de estabilización hasta la salida del traslado, encontramos que fue de 10,5 h (3-36 h), con un modo de 6 h.
Las principales indicaciones de traslado fueron:
- Prematurez severa 39,6%.
- Otros SDR (SALAM; SDR transcional, HTPP, neumotórax) 22,9%.
- Patologías quirúrgicas 13,5%.
- Infección neonatal, shock séptico 10,4%.
- Asfixia/convulsiones 8,3%.
- Cardiopatías congénitas 3,1%.
- Otros 2,1%.
El tratamiento requerido durante la estabilización y el traslado en cuanto a manejo de la vía aérea fue:
- IOT-AVM: 71%.
- Ventilando espontáneamente al aire: 12,9%..
- CPAP: 9,7%.
- Cánula nasal: 6,4%.
- Oxígeno de alto flujo: 0%.
En cuanto a los fármacos utilizados en la estabilización y traslado evidenciamos:
- Surfactante 58,5%.
- Antibióticos 77,4%.
- Inotrópicos 26,6%.
- Prostaglandinas 3%.
- Aminofilina 3%.
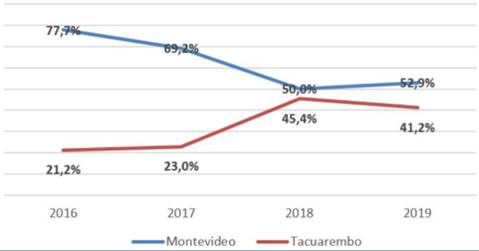
Al evaluar el destino: 64,3% se trasladó a Montevideo, 30,6% a Tacuarembó, 3,1% a Salto, 1% a Canelones y 1% Minas. La evolución anual de los traslados a Montevideo y Tacuarembó se expone en la (Figura 4).
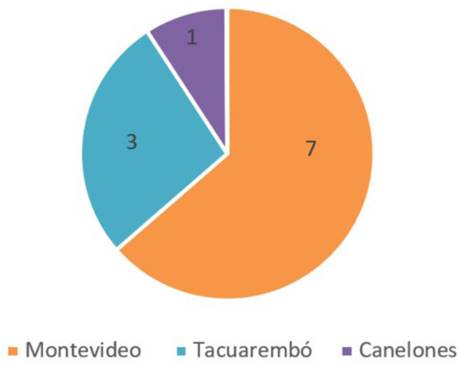
La correlación del lugar receptor del traslado con el peso al nacer menor a 1.000 g se muestra en la (Figura 5).
Al evaluar el medio de transporte mayormente utilizado, el terrestre representó 95% y el aéreo 5%.
Durante el período solo 1% de los pacientes falleció durante el traslado.
Discusión
Los resultados de este trabajo permitieron evaluar los traslados realizados, así como los recursos utilizados en la estabilización de estos RN en las 3 nursery del departamento. La OPS refiere que 1% de los RN necesitará ser trasladado a una UCIN para continuar su atención1. Al inicio del período del estudio teníamos el doble de traslados (2,1%), cifra que se logró descender con los años hasta 1,1% en 2019, a pesar de una disminución del 12% del número de nacimientos. Estos resultados son atribuidos a la creación de dichas unidades de estabilización con recursos materiales adecuados y a la capacitación continua del personal de enfermería y médico.
Nuestro sistema de salud ha ido creciendo año a año y perfeccionando el traslado neonatal. Este sistema debe ser organizado, planificado y eficiente, de manera de optimizar recursos humanos y materiales3. Es muy importante que cada centro sepa de su nivel o capacidad de asistencia, así como estar preparados para la estabilización y el traslado a un centro de referencia superior, con el que debe de estar coordinado previamente4. Dado lo dinámicas que son las patologías, la estabilización juega un rol fundamental y la disposición de médicos y enfermería capacitada se asocia a mejor estabilidad fisiológica, como control de la glucemia y termorregulación, pudiéndose demostrar que la hipoxia y apnea entre los RN es menor y la tasa de supervivencia significativamente mayor (96% frente a 89%), independientemente que el transporte cubriera distancias largas o cortas evidenciado en países desarrollados7-9.
Los recursos humanos disponibles en 2016 fueron de un neonatólogo, un intensivista y seis pediatras. En 2019 contábamos con tres neonatólogos, dos posgrados en neonatología, un pediatra intensivista, nueve pediatras (que se capacitaron en la estabilización del RN) y un supervisor docente y referente. Concomitante a esto se suma la capacitación continua del personal de enfermería de las unidades.
Todo esto evidenció mejores resultados durante la etapa de estabilización, haciendo que en muchos casos el paciente presente una buena evolución clínica, no teniendo más indicación de traslado1,6-8. Esto tiene una repercusión directa a nivel de la familia de ese RN ya que no debe moverse hacia otra ciudad, genera menor carga emocional y desgaste, se bajan costos en cuanto a días de ocupación en camas de CTI o unidad de cuidados intermedios, hospedaje de la familia, número de médicos y enfermería para traslado, combustibles para el mismo, entre otros4,6.
Cuando se hace la diferenciación entre traslados del sector público y privado, como se observa en la figura 2, podemos ver un mayor número de traslados del sector público. Esto tiene relación directa con el sector de asistencia de las madres y su vulnerabilidad, y los controles obstétricos que son menores en el sector público, entre otros factores12,13.
Las indicaciones de traslado, como son descritas en la bibliografía, nos sirven como guía frente a un RN y permiten a los diferentes centros evaluarse con respecto a las mismas, aunque en parte dependerán de las capacidades del centro en que se produce el nacimiento5,6,14.
La Sociedad Española de Neonatología plantea las siguientes indicaciones:
- Distrés respiratorio de cualquier causa (membrana hialina, síndrome de aspiración meconial, hernia diafragmática congénita, hipertensión pulmonar persistente, etcétera) que no pueda ser manejado en el centro emisor.
- Apneas persistentes y/o bradicardias.
- Prematuridad < 32 semanas (los recién nacidos de muy bajo peso deben ser atendidos en un centro neonatal de tercer nivel).
- Complicaciones significativas en el parto, no respuesta a las maniobras de reanimación.
- Depresión neonatal severa (asfixia perinatal grave).
- Convulsiones neonatales.
- Sospecha de cardiopatía congénita.
- Enfermedades quirúrgicas.
- Sospecha de infección (sepsis, meningitis).
- Sospecha de shock.
- Trastornos metabólicos (acidosis persistente, hipoglucemias de repetición).
- Trastornos hematológicos (trombocitopenia, enfermedad hemolítica).
- Cualquier enfermedad que necesite cuidados intensivos.
- Tratamientos complejos (diálisis peritoneal, drenaje ventricular, drenaje torácico o abdominal, exanguinotransfusión, hemofiltración arteriovenosa, ECMO).
- Cualquier recién nacido que “no va bien” por motivos desconocidos1.
Estas indicaciones son de gran ayuda a la hora de definir con claridad la oportunidad del traslado por parte del equipo tratante, formado por obstetra, neonatólogo o subespecialista en los casos necesarios, debiendo lograr informar con antelación al centro de referencia en forma clara y detallada3-6.
Nuestra principal causa de traslado fue la prematurez, que alcanzó casi un 40%, correspondiendo a pretérminos severos y extremos. Estos tienen indicación formal de ser atendidos en un centro de alta complejidad como un CTI neonatal o polivalente, no contando con dichos centros en nuestra ciudad3,14.
En segundo lugar encontramos el síndrome de distrés respiratorio (SDR), que se refiere a la aspiración de líquido amniótico meconial, hipertensión pulmonar persistente, entre otros, cuando exceden los recursos con los que contamos.
Evidenciamos infección connatal con shock en 1 de cada 10 pacientes trasladados, lo que va asociado al uso de antibióticos e inotrópicos.
Los pacientes con asfixia neonatal, con signos de encefalopatía como convulsiones, requieren de medidas particulares de estabilización y de minimizar el tiempo de permanencia en la unidad en vistas a ofrecerle la hipotermia como opción terapéutica. De cualquier forma nuestros pacientes ingresarán al protocolo en forma tardía, mayor a las 6 h de vida, por la necesidad de recorrer 500 km hasta el centro receptor15.
Las patologías quirúrgicas, así como las cardiopatías congénitas, son entidades que muchas veces no cuentan con un diagnóstico prenatal, haciendo que el único destino en que se puede ofrecer tratamiento es la ciudad de Montevideo14,15. En esta misma línea, las cardiopatías congénitas se vieron en un menor número de traslados, favorecido por el aumento de diagnóstico prenatal y experiencia por parte del equipo de ginecología.
Cada unidad ajusta a sus recursos las indicaciones del traslado. En esta ciudad el peso al nacer menor a 1.500 g es un criterio de derivación. La media fue de 2.102 g, pero la mediana de 1.440 g. Las guías o pautas de manejo a nivel nacional recomiendan comenzar nutrición parenteral en menores de 1.250 g o menores de 32 semanas. Si tenemos en cuenta que un RN pretérmino perderá 10% a 15% de su peso en los primeros días de vida, se plantea que un RN de 1.500 g o menos probablemente requiere nutrición parenteral, herramienta que excede el manejo de nuestras unidades15,16.
El que se traslade más frecuentemente a pacientes pretérminos extremos también coincide con la necesidad de uso de surfactante e intubación orotraqueal, ya que la mayoría de los mismos requirió de esta terapéutica durante la estabiliación1,3-6.
Esta estabilización es una etapa fundamental y tiene impacto sobre la morbimortalidad del paciente, teniéndose en cuenta que en el momento en que se solicita el traslado y en el momento que se realiza, el estado del paciente puede no ser el mismo. Al analizar nuestros datos obtuvimos que la media del tiempo de estabilización fue de 10,5 h (3 h-36 h), con un modo de 6 h. La mayoría de los pacientes se logró estabilizar en 6 h, pero esta media se ve desplazada por los traslados a nivel público en los que muchas veces no se cuenta con ambulancia y personal especializado por lo que deben concurrir de otros departamentos, prolongando la permanencia en la unidad.
Se debe intentar lograr la máxima estabilización previa al traslado siguiendo el plan terapéutico acordado con el neonatólogo que recibe al paciente. Todas las intervenciones estarán destinadas a evitar las 7 H: hipoxia, hiperoxia, hipercapnia, hipocapnia, hipoglicemia, hipovolemia, hipotermia, que se ha demostrado que aumentan la morbimortalidad4. Estos objetivos se centrarán en lograr temperatura axilar de 36,5ºC a 37,5ºC, saturación entre 88% y 94% para prematuros severos o mayor a 95% en RN de término, con una PaO2 de 40 a 60 mmHg y PaCO2 de 45 a 55 mmHg3,4. Al analizar nuestros pacientes, 7 de cada 10 requirió IOT y fue ventilado con AVM (ventilador de traslado) y 1 de cada 10 con CPAP.
La estabilidad hemodinámica implica lograr una frecuencia cardíaca de 120 a 160 cpm, diuresis mayor a 1 ml/kg/hora, relleno capilar de 1 a 3 segundos y presión arterial en rango normal para la edad gestacional. Para ello se requirió el uso de inotrópicos en uno de cada cuatro pacientes1,4.
En lo metabólico tienen un menor riesgo pre-traslado cuando el paciente presenta pH 7,25 a 7,45, glucosa > 0,50 g/dl.
La mayor parte de los traslados son hacia Montevideo, tanto en el sector privado como en el público (figura 4). En las instituciones privadas esto se ve polarizado ya que se disponen de diferentes convenios solo con mutualistas de dicho departamento. Esto lleva a mayor recorrido y tiempo de traslado, lo que puede llegar a aumentar la morbimortalidad.
Sabemos que si se logra una buena estabilización con médicos y enfermería especializada, las diferencias en cuanto a morbimortalidad serán similares en comparación a traslados de más corta distancia8. El problema principal radica en que no se cuenta con médicos capacitados, siendo la mayoría médicos generales (90%) sin entrenamiento, por lo que más allá de la estabilización, la regionalización sobre todo en los pacientes más graves o menores de 1.000 g se hizo imprescindible, aunque hay mucho por hacer aún11.
Se observó una caída marcada del número de traslados hacia Montevideo y una mayor derivación hacia Tacuarembó a partir de 2018 (figura 4), esto se explicó por un aumento de camas disponibles en dicho hospital, con apertura de una nueva nursery, favoreciendo así la regionalización8,11.
Los RN menores a 1.000 g son el grupo de pacientes con más morbimortalidad, por lo que se los debería trasladar al CTI más cercano, independientemente del sector de atención en el que nazca y con esto disminuir las horas de traslado y por ende los riesgos que conlleva; siendo también un punto favorecedor para la familia de estos pacientes3-6,15,16.
En los sistemas de traslados disponemos de dos medios de transporte: aéreo y terrestre, cada uno de ellos con sus ventajas, desventajas y contraindicaciones.
Como todo sistema, los traslados neonatales deben ser evaluados en cuanto a resultados de mortalidad y morbilidad, usando métodos objetivos a través de sistemas estandarizados, siendo uno de ellos es el score de MINT, que nos permite predecir la mortalidad antes del traslado, y el score de TRIPS que permite establecer un pronóstico, como el riesgo de muerte en la evolución a una semana de realizado el traslado, este último score se demostró superior en varios estudios3,4,17,18. La elección del vehículo dependerá de las distancias entre los centros, su disponibilidad y la severidad de la patología del RN. Debe estar adaptado para permitir el trabajo de los recursos humanos, garantizar la seguridad del paciente y el equipo. La literatura muestra que deben realizarse de preferencia terrestres en ambulancias en trayectos menores a 250-300 km, y aéreas en trayectod mayores a 300 km, en avión sanitario o menores a 300 km en helicóptero siempre que se cuente con posibilidad de helipuerto cercano. En nuestro medio, el transporte más utilizado es el terrestre (95%), dada su alta disponibilidad, menor tiempo de coordinación y por lo tanto menor espera1,19-23, salvo en el sector público que frente a la falta de personal para el traslado se ha tenido que implementar el traslado aéreo con personal desde Montevideo.
Se debe contar con una ambulancia amplia para poder efectuar maniobras de pie en la zona de trabajo en caso de emergencia. Debe contener armarios para el material, asientos seguros para el personal asistencial y espacio para la incubadora. Son recomendables las cabinas de nueva generación, ya que garantizan una mayor estabilidad, tolerancia a la velocidad y el frenado1. Los factores que afectan y son causantes de demoras en traslados de RN son: la coordinación, la búsqueda de camas disponibles, la espera del medio de transporte y sobre todo de personal capacitado para el mismo, que es lo que más se ve afectado en esta ciudad, y la espera de resultados de paraclínica y rayos X19.
En cuanto a la mortalidad, solo un paciente falleció en estos 4 años de seguimiento, cabe destacar que fue con catéter nasal como método de oxigenación. Se enfatiza la importancia de la estabilización respiratoria siempre que no concurra con personal capacitado para su manejo.
En la optimización de este sistema de traslados también tiene una importancia no menor el transporte al alta del paciente. El traslado de retorno ayuda a una mejor utilización de camas en un sistema regionalizado, facilita las visitas de los padres a su hijo ya que, en general, el hospital emisor está más cerca de su domicilio, favorece la relación interpersonal con los profesionales de ambos hospitales y disminuye el costo.
Conclusiones
La prematurez fue la principal indicación al momento de decidir trasladar los RN, sobre todo los pretérminos severos y extremos.
Con la adquisición de recursos materiales y humanos capacitados se logró un descenso de casi un 50% de los traslados.
La regionalización ha ido en aumento, pero se debe fortalecer sobre todo en los menores de 1.000 g.