Introducción
Las cardiopatías congénitas (CC) son malformaciones frecuentes en niños y adolescentes. En los últimos años se han empleado técnicas de diagnóstico más precisas y se han logrado mejoras en su tratamiento en muchos aspectos como: cuidados de enfermería, anestesia, manejo preoperatorio y posoperatorio, tratamiento en unidades intensivas, así como mejores tratamientos médicos y quirúrgicos. Todo ello ha redundado en una mayor supervivencia, sobrevida de casos de mayor gravedad y que un porcentaje muy importante de niños portadores de CC alcancen la edad adulta, haciendo que la asistencia y cuidados estos pacientes sean más complejos. Los pediatras y otros profesionales involucrados en la atención sanitaria de estos niños deben estar familiarizados con los principales aspectos de la patología1. Desnutrición y falla de crecimiento son problemas frecuentes y muy importantes en ellos2.
Prevalencia de desnutrición en niños portadores de CC
Estos niños tienen altas probabilidades de desarrollar desnutrición3. Diferentes autores han reportado cifras variables en la prevalencia de desnutrición aguda, que oscilan entre 15 y 65%3,4.
Cuando existe repercusión hemodinámica el riesgo de alteración nutricional es mayor. Los niños con hiperflujo pulmonar presentan menor peso para la talla y edad. La desnutrición es más probable en niños que presentan síntomas de insuficiencia cardíaca3.
La mayoría de los niños con CC tienen peso y longitudinal al nacer adecuados a la edad gestacional. Durante las primeras semanas de vida postconcepcional se observa menor ganancia ponderal que la esperada, determinando el inicio de la desnutrición3.
Etiopatogenia de la desnutrición en niños con CC
Múltiples factores pueden influir sobre el estado nutricional y el crecimiento de niños con CC, llevando, por diferentes mecanismos patogénicos, a disminución del aporte calórico y/o incremento del requerimiento de nutrientes2-6. En la (Tabla 1) se resumen estos factores y los mecanismos por los que pueden actuar.
El aporte calórico disminuido puede deberse a: hiporexia, cansancio al succionar, polipnea, infecciones respiratorias reiteradas, etc. Los lactantes con CC frecuentemente se alimentan con avidez, pero se cansan rápidamente. La distensión abdominal causada por hepatomegalia e hipoquinesia del intestino puede dificultar la alimentación. El vaciamiento gástrico puede estar disminuido. La restricción de fluidos puede determinar un déficit del aporte calórico. Otras causas que pueden contribuir a la disminución de la ingesta son: presencia de vómitos, aversión a la alimentación, períodos de ayuno prolongado o interrupciones frecuentes del alimento2-5.
Los neonatos y lactantes con CC tienen un gasto energético total elevado por aumento del metabolismo. Este incremento se debe a un metabolismo basal más alto y mayor energía utilizada para la actividad física. Los niños con insuficiencia cardíaca (IC) tienen un aumento significativo del metabolismo basal, en comparación con los que no la presentan. El incremento del gasto metabólico basal se debe a: aumento del trabajo de los músculos respiratorios, aumento del consumo de oxígeno, hipertrofia y dilatación cardíaca y aumento del tono simpático. Cuando existe desnutrición, el metabolismo basal es aun mayor3.
En niños con cirugía de Fontan puede haber pérdida de proteínas y otros nutrientes a través del tubo digestivo, como consecuencia de la elevación de la presión venosa central7.
La sobrecarga de presión y volumen, que conduce a falla cardíaca e hipoxemia, interfiere con el crecimiento celular. La hipertensión pulmonar aumenta la hipoxia y acidosis, factores que repercuten sobre el crecimiento y el estado nutricional3,5. El rol de la hipoxia como causa primaria de falla de crecimiento no está muy claro. Se ha reportado que los casos más severos de alteraciones del crecimiento se ven en niños que presenten insuficiencia cardíaca e hipoxemia3. Los niños mayores con CC cianóticas presentan retraso en la maduración ósea y puberal3.
Algunos medicamentos de prescripción frecuente en estos niños pueden interaccionar con los nutrientes o sus procesos de metabolización y utilización. Ejemplos de ello lo consitutuyen: furosemide, captopril, digoxina, hidroclorotiazida. Algunos fármacos pueden causar anorexia, náuseas o alteraciones del metabolismo iónico3).
Otros factores que pueden participar en la etiopatogenia de la desnutrición en estos niños son: presencia de síndromes genéticos, prematurez, retraso del crecimiento intrauterino, otras malformaciones, factores sociales y económicos.
Consecuencias de la desnutrición en niños con CC
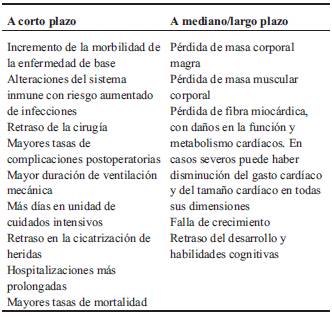
La desnutrición puede determinar múltiples consecuencias en niños con CC, a corto, mediano y largo plazo3,5,8. Algunas de ellas tienen alcance poblacional. En la (Tabla 2) se esquematizan estas consecuencias.
Valoración del estado nutricional
Debe ser precisa y precoz, a través de la historia clínica, el examen físico y la valoración antropométrica. En algunos casos podrán solicitarse exámenes de laboratorio.
A través de la anamnesis es importante evaluar los antecedentes alimentarios, la capacidad de alimentarse por vía oral y la presencia de síntomas durante la alimentación. Es muy útil evaluar la ingesta dietaria7.
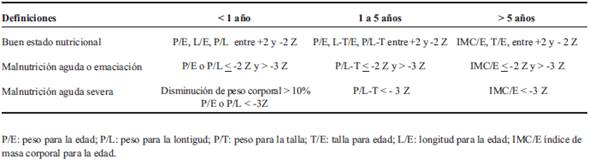
La valoración antropométrica se basa en la medida de peso y longitud/talla y la construcción de los índices antropométricos: peso para la edad (P/E), peso para la longitud/talla (P/L, P/T), lontidud/talla para la edad (L/E, T/E) e índice de masa corporal para la edad (IMC/E). Estos índices se comparan con la población de referencia a través de percentiles o puntaje Z. En la (Tabla 3) se muestran las definiciones antropométricas del estado nutricional, de acuerdo a la edad9.
Tratamiento nutricional en niños con CC
Conceptos generales
El tratamiento nutricional de niños con CC es difícil y complejo, debido a los múltiples factores, ya mencionados. Es un desafío conocer con precisión el requerimiento individual de nutrientes de cada uno de estos niños3. El soporte nutricional debe asegurar un adecuado aporte calórico y proteico, con restricción de sodio y fluidos (si está indicada) y suplemento de vitaminas y minerales necesarios3.
Tips importantes
- Existen períodos críticos en el tratamiento nutricional de niños con CC, como el tiempo previo a la cirugía, en el cual se deben usar todas las herramientas necesarias para tratar lo más rápidamente una desnutrición o impedir su desarrollo3,6,7,10.
- Todos los cambios instituidos deben ser graduales. Cuando se planifica realizar varias modificaciones en la alimentación, se sugiere que se indiquen una a una, para poder evaluar mejor la tolerancia y la respuesta.
- Es muy importante el seguimiento y la evaluación constante e individual de los resultados3.
- Los mejores resultados se logran cuando es llevado a cabo por un equipo interdisciplinario, integrado por cardiólogo, cirujano cardíaco, pediatra con conocimientos en nutrición, licenciado en nutrición y enfermero.
Requerimientos nutricionales
Los principales factores que influyen sobre los requerimientos nutricionales en niños con CC son3,6,7,10:
Estado nutricional. Los niños con desnutrición necesitan mayores aportes calóricos, proteicos y de otros nutrientes, para reparar y reponer todos los componentes corporales dañados y para permitir crecimiento compensatorio, en los casos con compromiso de éste. Los niños con desnutrición aguda severa se encuentran en una situación precaria y de riesgo vital, por la que requieren un manejo especial.
Tipo de cardiopatía. Debe considerarse, sobre todo si se acompañan de hiperflujo pulmonar o no, ya que esta característica fisiopatológica es una de los principales determinantes de la repercusión sobre el estado nutricional.
Estado hemodinámico del paciente. La presencia de síntomas de insuficiencia cardíaca determina mayores necesidades de energía.
Recomendaciones nutricionales
Recomendaciones generales
- Macronutrientes (hidratos de carbono, proteínas y lípidos): su proporción en la dieta debe ser la recomendada para los niños sanos. El aporte adecuado de ácidos grasos poliinsaturados de cadena larga es muy importante, sobre todo omega-38.
- Minerales:
- Sodio: la ingesta diaria no debe exceder los valores de referencia: 2 a 3 mEq/100 kcal o 1 a 2 mEq/kg/día. Debe vigilarse la cantidad de este mineral que aporta la alimentación recibida por el niño. Altas concentraciones determinan retención de fluidos8. Su deficiencia inhibe el crecimiento celular.
- No se recomienda leche de vaca entera durante todo el primer año de vida.
- Debe vigilarse la concentración de sodio de las fórmulas industrializadas indicadas.
- Si se cambia la concentración de la fórmula, debe vigilarse la cantidad de sodio final.
- Luego del inicio de la alimentación complementaria deben ofrecerse alimentos con bajo contenido en sodio, sin agregar sal a la comida.
- Potasio: es importante evaluar la necesidad de su aporte en forma medicamentosa en niños que reciben tratamiento con diuréticos. El aporte por vía oral es seguro. Se disponen de presentaciones en gotas y comprimidos.
- Hierro: debe aportarse de acuerdo a las recomendaciones vigentes.
- Magnesio: su deficiencia puede ocurrir en niños con falla cardíaca, por efectos secundarios de fármacos como las tiazidas. Se recomienda monitorizar sus niveles en sangre y realizar aportes cuando sea necesario8.
- Oligoelementos:
- Zinc: debe aportarse según las necesidades. En el niño sin desnutrición no es necesario su aporte en forma medicamentosa
- Vitaminas:
- Vitamina D: deben aportarse 400 UI/día durante todo el primer año de vida, según pauta vigente. En niños más grandes debe aportarse si existe riesgo de deficiencia8.
Recomendaciones específicas del aporte calórico3,7,8
En todos los niños que antes de iniciar el tratamiento de soporte nutricional recibían menos calorías que las recomendadas, el incremento debe ser gradual, evaluando la tolerancia.
a) Niños con buen estado nutricional
- Portadores de CC sin hiperflujo pulmonar, sin sintomatología: requieren un aporte calórico basal, de acuerdo a edad y sexo.
- Portadores de CC con hiperflujo pulmonar, sin sintomatología: requieren un aporte extra de 20% sobre el requerimiento basal.
- Portadores de CC con hiperflujo pulmonar, con sintomatología: requieren un aporte extra de 40% sobre el requerimiento basal.
b) Niños con desnutrición
- Portadores de CC sin hiperflujo pulmonar, sin sintomatología: requieren un aporte calórico de 20% más que el requerimiento basal.
- Portadores de CC con hiperflujo pulmonar, sin sintomatología: requieren un aporte calórico de 40% más que el requerimiento basal.
- Portadores de CC con hiperflujo pulmonar con sintomatología: requieren un aporte calórico de 50%-60% más que el requerimiento basal.
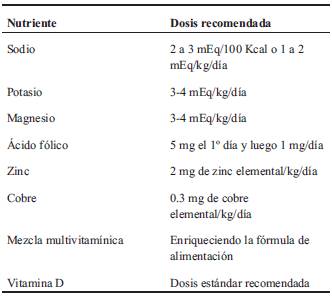
c) Niños con desnutrición aguda severa. El tratamiento de estos niños tiene una primera fase inicial o de estabilización, en la cual deben corregirse y tratarse algunas complicaciones (trastornos hidroelectrolíticos, hipoglucemia, hipotermia, infecciones, etc.), al mismo tiempo que se inicia la alimentación. Esta fase tiene indicaciones precisas que se muestran en la (Tabla 4). No debe administrarse hierro en la fase inicial11.
- Portadores de CC sin hiperflujo pulmonar, sin sintomatología: comenzar con un aporte calórico extra de 20%, aumentando hasta llegar a 40% sobre el requerimiento basal.
- Portadores de CC con hiperflujo pulmonar, sin sintomatología: comenzar con un aporte calórico extra de 40%, aumentando hasta llegar a 60% del requerimiento.
- Portadores de CC con hiperflujo pulmonar con sintomatología: comenzar con un aporte calórico extra de 40%, aumentando hasta llegar a 60-80% del requerimiento.
Vía de alimentación
Debe preferirse la enteral a la parenteral por muchas razones. La vía oral debe considerarse en primer lugar, cuando el estado hemodinámico del paciente lo permita. La alternativa a ésta es la nutrición enteral con sonda nasogástrica (SNG) o a través de gastrostomía. La alimentación por SNG puede ser total o parcial2,3,6-8,12.
Es importante involucrar a los padres en el manejo de la alimentación por SNG, ya que muchas veces es necesario continuarla luego del alta hospitalaria13.
Debe valorarse la indicación de alimentación a través de SNG en los siguientes casos3,7,8:
- Altos requerimientos energéticos.
- Dificultades para la ingesta: polipnea que aparece o aumenta durante la succión.
- Hipertensión pulmonar grave.
- Ingesta insuficiente.
- Incremento ponderal menor al esperado.
- Fase posquirúrgica.
- Requerimiento posprandial de oxígeno excesivo.
La nutrición enteral, a través de SNG puede administrarse en distintas formas, según el estado clínico y la tolerancia:
- A débito continuo durante 24 horas: se utiliza en casos de insuficiencia cardíaca o hipertensión pulmonar grave, cuando el aumento del consumo de oxígeno puede ser deletéreo.
- A débito continuo durante la noche.
- Intermitente. Las tomas pueden administrarse en bolos, en períodos de tiempo variables. Esta forma de administración es más fisiológica.
Restricción hídrica
En los niños que necesitan restricción hídrica por su situación hemodinámica, es necesario incrementar la densidad calórica de la fórmula y la alimentación.
Es importante no indicar un aporte de nutrientes menor al necesario, con el afán de restringir el volumen. Existen alternativas para lograr la compensación hemodinámica, que deben discutirse con el equipo tratante3.
Opciones para alcanzar mayor aporte calórico con la alimentación
Los niños portadores de CC, por su alto requerimiento calórico, las restricciones hídricas que puedan tener y las dificultades que frecuentemente presentan para la succión, muchas veces se benefician del aumento de la densidad calórica de la alimentación12. Esto se puede lograr a través de:
a) Agregado de módulos calóricos a la fórmula o a la alimentación14:
- Maltodextrina: hidrato de carbono que aporta 4 calorías/g. Se puede agregar a la fórmula o alimentos sólidos, en concentraciones de 5 a 30 g cada 100 ml (5%-30%). No alteran el color, el gusto, la consistencia ni la osmolaridad del alimento. Algunas presentaciones comerciales de maltrodextrina contienen sodio, por lo que se sugiere vigilar el contenido final de este mineral en el alimento, tras su adicción.
- Módulos lipídicos: pueden utilizarse aceites vegetales (de soja, arroz, girasol, canola, etc.) o triglicéridos de cadena media (TCM). Aportan 9 calorías /ml.
- Los aceites vegetales pueden administrarse mezclados con los alimentos semisólidos y sólidos, o directamente por vía oral, en varias tomas diarias. No se aconseja su agregado a la fórmula, ya que por su composición, no se mezclan en forma uniforme y quedan adheridos al biberón. Se puede administrar entre 1 y 3 ml cada 100 ml de fórmula u otro alimento. Tienen la ventaja de ser accesibles y de bajo costo. Aportan ácidos grasos esenciales en buena concentración.
- Los TCM se pueden mezclar a los alimentos o a la fórmula, en concentraciones de 1 a 3 ml/100 ml de alimento. No alteran el color, el gusto, la consistencia ni la osmolaridad de la preparación. Tienen como desventaja su elevado costo y su bajo aporte de ácidos grasos esenciales. Debe vigilarse su uso en niños con hipoxia porque inhiben la oxidación grasa.
b) Variación de la concentración de la fórmula. Los preparados para lactantes pueden prepararse a mayor concentración, con lo que se logra un mayor aporte calórico. Debe tenerse especial cuidado ante potenciales errores en la preparación. Además debe tenerse en cuenta que también se incrementa la carga osmolar y la concentración de todos los componentes, aumentando el aporte de proteínas y sodio, lo que puede ser deletéreo en estos niños3,12.
c) Empleo de fórmulas con mayor concentración calórica.
- Las fórmulas para prematuros aportan entre 70 y 80 cal/ml. Tiene mayor concentración proteica que las recomendadas para niños nacidos a término, por lo que su indicación debería restringirse a lactantes prematuros, hasta los 6 meses de edad.
- Fórmulas que aportan 1 cal/ml de fórmula (isocalóricas) o más de 1 cal/ml (hipercalóricas). Debe vigilarse su osmolaridad. En niños menores de 1 año se recomiendan fórmulas isoosmolares con respecto al plasma; en niños mayores pueden indicarse preparados con mayor osmolaridad.
Tipo de alimento sugerido
Se sugieren alimentos según la edad, de acuerdo a las recomendaciones nacionales vigentes.
a) Lactantes
- La alimentación a pecho directo (PD) es la mejor opción, porque además de proveer nutrientes, genera vínculo de unión entre la madre y el niño. La succión al PD no genera mayor gasto energético. En niños con CC cianóticas el PD ocasiona menor caída en la saturación de oxígeno. Los niños alimentados con leche materna (LM) presentan mejor ganancia ponderal que los alimentados con fórmula, lo que puede atribuirse a su más fácil digestión3,15-17.
- Fórmulas o preparados para lactantes (PPL). Es frecuente que los niños portadores de CC requieran su uso, como complemento o sustitución de la LM. La elección del tipo de PPL será individualizada y se deberá tener en cuenta la edad del niño, la situación funcional del tracto gastrointestinal y el tipo de CC12. En casos de malabsorción o intolerancia a las proteínas de la leche de vaca deberá elegirse fórmula a base de hidrolizados proteicos o elementales3.
- Alimentación complementaria. Se recomienda su introducción a los 6 meses de edad, teniendo en cuenta la situación hemodinámica y el desarrollo psicomotor del niño18. Las recomendaciones sobre la incorporación de alimentos son las mismas que para la población general. Se debe vigilar la densidad energética de los alimentos y el contenido de sodio. Es importante tomar las decisiones en conjunto con la familia.
b) Preescolares, Escolares y Adolescentes: Se siguen las mismas recomendaciones que para la población general. A todas las edades es importante vigilar el contenido de sodio de la alimentación. Deben recomendarse alimentos ricos en hierro en las edades de mayor demanda de este mineral. Es importante evitar alimentos cuyo consumo incremente el riesgo de malnutrición por exceso18.
Monitorización de los resultados del tratamiento nutricional
- Se sugiere fijar metas, desde el inicio del tratamiento, con respecto a los resultados y los plazos que se pueden esperar
- El incremento excesivo de peso corporal en la etapa aguda debe llamar la atención
- Es importante realizar un registro minucioso de los alimentos consumidos por el niño
- La evaluación de la composición corporal puede permitir una mejor interpretación de los resultados del tratamiento nutricional