Introducción
La sepsis tardía es un problema común en recién nacidos pretérmino ingresados en unidades de cuidados intensivos. Se define como aquella que se presenta luego de las primeras 72 horas de vida1. Puede ser causada por microorganismos adquiridos de forma perinatal, aunque más comúnmente se debe a transmisión nosocomial2.
Las bacterias Gram positivas son responsables de la gran mayoría de los casos en pacientes ingresados en unidades de cuidados intensivos en la edad pediátrica. Los microorganismos Gram negativos y los hongos son menos frecuentes3. Desde hace 20 años los Staphylococcus coagulasa negativos (SCoN) son los más frecuentemente involucrados en las infecciones intrahospitalarias, y responsables de alta morbimortalidad3-7. La proporción de sepsis tardía causada por SCoN en la mayoría de los países desarrollados permanece incambiada en aproximadamente 50%4,8,9.
Staphylococcus epidermidis es el subgrupo que lidera los SCoN8,10. La colonización en humanos comienza inmediatamente luego del nacimiento y forma parte integral de la microbiota habitual de la piel, son los microorganismos más frecuentes8.
La adquisición de infecciones por SCoN en recién nacidos ocurre principalmente de forma horizontal, del ambiente hospitalario, sus padres y el personal de salud3).
El riesgo de infección por SCoN se incrementa sustancialmente con la prematurez, el uso de catéteres venosos centrales, la ventilación mecánica y la nutrición parenteral3.
Estudios epidemiológicos han demostrado que la terapia empírica inicial con antibióticos de amplio espectro utilizados en la sospecha de sepsis precoz está asociada con efectos deletéreos a corto y largo plazo11,12.
El diagnóstico de sepsis por SCoN puede presentar un dilema, ya que al ser un microorganismo comensal, su aislamiento de un único hemocultivo en un recién nacido ingresado en unidad de cuidados intensivos puede reflejar contaminación más que bacteriemia real9,10, además los síntomas de sepsis pueden ser sutiles por la menor virulencia de los microorganismos, y su rápida progresión hace crucial el diagnóstico e inicio de tratamiento en forma precoz3,9.
Si bien existen los avances tecnológicos que han permitido disminuir la demora en el diagnóstico, estos se encuentran poco difundidos en el medio, por lo que la confirmación del diagnóstico por cultivo microbiológico convencional, habitualmente requiere 24 a 48 horas13-16. Por este motivo se han considerado varios biomarcadores como pruebas que apoyen el diagnóstico de sepsis tardía. Esto es de gran importancia, ya que el tratamiento tardío puede incrementar el riesgo de morbilidad y mortalidad en recién nacidos, pero la terapia empírica en todos los recién nacidos en que se sospeche infección resulta en la administración de cursos antibióticos innecesarios15.
El objetivo de este estudio es conocer la incidencia de sepsis tardía por SCoN en la unidad de cuidados intensivos y cuidados intermedios neonatales del Centro Hospitalario Pereira Rossell, y analizar las características de estos pacientes en cuanto a criterios epidemiológicos, diagnósticos y terapéuticos.
Materiales y métodos
El presente es un estudio descriptivo, retrospectivo y longitudinal. Se analizó un período de 2 años (2018 y 2019), en el Centro Hospitalario Pereira Rossell, centro de referencia nacional para la atención neonatal y especialidades vinculadas. Está ubicado en el departamento de Montevideo, Uruguay. Durante el período que abarca el estudio, el hospital contaba con 12 camas en cuidados intensivos neonatales y 15 camas de cuidados intermedios.
Fueron incluidos los pacientes que presentaron diagnóstico de sepsis tardía por SCoN durante su internación en unidad de cuidados intensivos o intermedios en el período señalado. Fue definido como sepsis por SCoN, como un hemocultivo positivo a SCoN y la presencia de al menos un síntoma compatible con infección (inestabilidad térmica, irritabilidad, hipotonía, dificultades en la alimentación, mala perfusión, apneas, taquicardia o taquipnea). Se consideró como tardía cuando se presentó luego de las 72 horas de vida.
Fueron excluidos del estudio aquellos recién nacidos que presentaron hemocultivos positivos a SCoN, pero de los que no se logró recolectar datos de la historia clínica en la base de datos electrónicos.
La información fue obtenida de la base de datos del laboratorio de bacteriología y de las historias clínicas electrónicas de los pacientes del servicio de neonatología. Se analizaron las características demográficas, así como la historia prenatal, el tipo de nacimiento, antecedentes de sepsis precoz, factores de riesgo para sepsis tardía, uso y duración de antibióticos para el tratamiento del episodio de sepsis tardía, resultados de laboratorio y mortalidad.
Para el análisis estadístico bivariado se utilizó el procesador Prism GraphPad 8.0. Los resultados se expresaron en media cuando la distribución de los datos era normal y en mediana e intervalos intercuartiles cuando no lo eran.
Se contó con la aprobación del Comité de Ética de la institución involucrada para llevar a cabo el estudio.
Resultados
Durante los dos años analizados, hubo un total de 1037 recién nacidos ingresados en las unidades de cuidados intensivos e intermedios.
Se identificaron 31 hemocultivos positivos a SCoN entre recién nacidos ingresados en las unidades de cuidados intensivos e intermedios. De estos, se excluyeron un total de 6 pacientes: 3 debido a que no se logró acceder a la historia clínica electrónica y 3 porque no cumplían con la definición de sepsis tardía adoptada por este estudio y fueron catalogados como contaminantes (hemocultivos positivos, pero ausencia de síntomas clínicos de infección). Por lo tanto, fueron incluidos en el estudio 25 pacientes: 12 correspondientes al año 2018 y 13 al año 2019.
La incidencia de la infección por SCoN en el tiempo que abarca el estudio fue de 2,4% del total de pacientes que requirieron ingreso. Si se analiza por año, en el 2018 fue de 2,5% y en el 2019 de 2,4%. Las características demográficas de los pacientes se presentan en la (Tabla 1). Dentro de la tabla se incluyó la exposición del recién nacido a antibióticos por sospecha de infección connatal (sepsis precoz), lo que representó 17 pacientes. Se destaca que en todos los casos el tratamiento fue con ampicilina y gentamicina, a excepción de dos casos en los que se sustituyó la ampicilina por penicilina debido al riesgo asociado de sífilis congénita. La media de duración del tratamiento por sospecha de sepsis precoz fue de 4±2 días. Llamativamente, no se logró la confirmación microbiológica de sepsis precoz por hemocultivo en ninguno de estos pacientes.
Tabla 1: Características demográficas de los pacientes ingresados en unidades de cuidados intensivos e intermedios con diagnóstico de sepsis tardía por Staphylococcus coagulasa negativo, en el período 2018-2019 en el Centro Hospitalario Pereira Rossell.
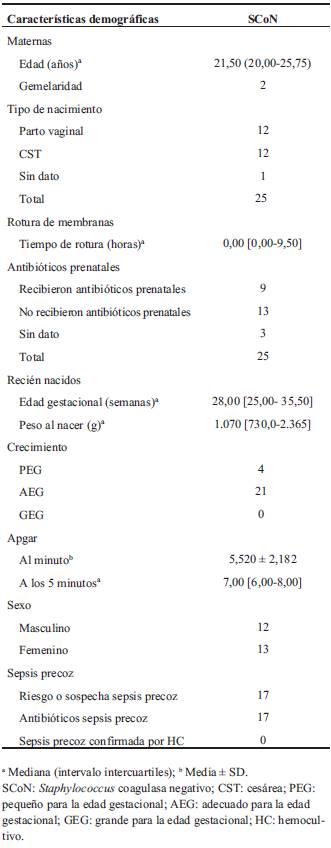
Se analizó la presencia de factores que se identifican en la literatura como asociados a un mayor riesgo de sepsis tardía en el recién nacido. Se presentan en la (Tabla 2).
Tabla 2: Factores asociados a sepsis tardía en Centro Hospitalario Pereira Rossell, en sector de cuidados intensivos e intermedios, en el período 2018-2019.
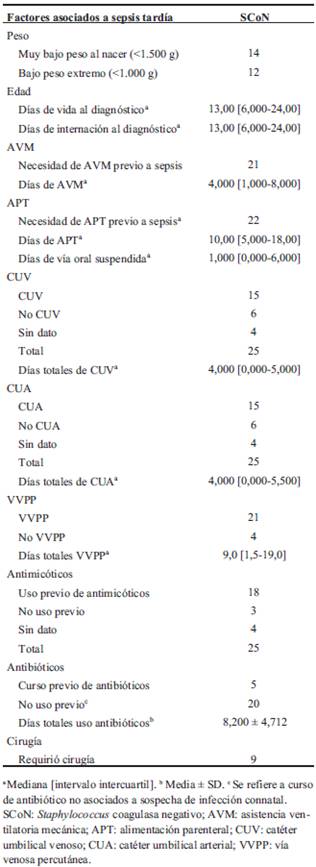
Dentro de los cursos antibióticos recibidos antes del episodio de sepsis tardía por ScoN representados en la tabla, no se tuvieron en cuenta los ciclos ya mencionados para la sospecha de sepsis precoz. Hubo 5 pacientes que recibieron un ciclo previo de antibióticos, los más utilizados fueron vancomicina, ampicilina-sulbactam, metronidazol y cefotaxime. Ninguno de los pacientes había recibido más de un ciclo previo de antibióticos.
Un total de 9 pacientes habían requerido cirugía. Dentro de estas, la más frecuente fue la cirugía abdominal (en 7 pacientes), seguido por la cirugía cardíaca (1 paciente) y neurológica (1 paciente).
El signo que se describió con más frecuencia (en 11 pacientes) fue el deterioro del estado general, seguido por la distensión abdominal en 6 casos. Otros síntomas identificados fueron hiporreactividad en dos pacientes, fiebre en cinco, taquipnea en tres, apneas en cinco y vómitos en tres. Otros signos que se identificaron con menor frecuencia fueron hipotensión, oliguria, hipoglicemia, aumento en los requerimientos de oxígeno, taquicardia y palidez.
La media de edad gestacional posmenstrual al momento del diagnóstico de sepsis fue de 32,92±7,921 semanas.
Dentro de los SCoN, el más frecuentemente aislado fue el Staphylococcus epidermidis en 13 pacientes, seguido del Staphylococcus haemolyticus en siete y el Staphylococcus hominis en dos. En tres de los casos, los hemocultivos se informaron como SCoN sin identificar subtipo.
En 17 pacientes se realizó un segundo hemocultivo para confirmar la infección, pero solo en cuatro de ellos la muestra fue extraída antes del inicio del tratamiento antibiótico. Las segundas muestras de hemocultivos realizados antes del inicio de los antibióticos (cuatro en total) fueron positivas al mismo microorganismo, mientras que los hemocultivos que fueron realizados posteriormente al inicio del tratamiento antibiótico (13 en total) no presentaron desarrollo de microorganismos.
Un total de 22 pacientes recibieron tratamiento antibiótico por interpretarse que presentaban una sepsis por SCoN. En los tres pacientes restantes los clínicos interpretaron que se trataba de un contaminante y por lo tanto no se administró tratamiento antibiótico, a pesar de cumplir los criterios definidos por este estudio para sepsis tardía (un hemocultivo positivo y al menos un síntoma clínico).
En 18 de los 22 pacientes que recibieron tratamiento se inició con vancomicina y meropenem. Se suspendió el meropenem al momento del resultado del hemocultivo y se continuó con monoterapia con vancomicina al identificarse SCoN. Hubo cuatro pacientes que recibieron vancomicina como único tratamiento desde el inicio. La mediana de período de tratamiento con vancomicina fue de 10 días, con un intervalo intercuartil de entre 7 y 10. En dos pacientes se realizó diagnóstico de endocarditis, por lo que recibieron 21 días de tratamiento antibiótico con vancomicina.
Se extrajo la siguiente paraclínica de los pacientes al momento de la sepsis: hemograma, proteína C reactiva (PCR), procalcitonina (PCT), urocultivo y punción lumbar.
Respecto al recuento total de glóbulos blancos (GB), la mediana fue de 11.650 elementos/mm³ (8.125- 27.750). Hubo seis pacientes que presentaron leucocitosis (GB >20.000 elementos/mm³) y tres pacientes con leucopenia (GB <5.000 elementos/mm³).
La media del recuento plaquetario fue de 242.048 ± 187.380 plaquetas/mm³, y hubo seis pacientes que presentaron plaquetopenia (recuento plaquetario <100.000/mm³).
En cuanto a la proteína C reactiva, la mediana fue de 17,11 (3,750-37,33), con 16 pacientes que presentaron un valor mayor a 0,5 mg/dl.
La mediana de valores de PCT fue de 0,97 (0,27-24). Hubo nueve pacientes que presentaron un valor de PCT mayor a 0,5 ng/ml, cuatro pacientes con un valor menor a 0,5 ng/ml y en 12 no logró obtenerse el dato.
En cuanto al ancho de distribución eritrocitaria, se calculó una mediana de 17,00 (15,95-18,95).
Hubo 10 pacientes que fueron estudiados con urocultivo, y en solo uno de ellos se encontró un cultivo positivo.
Llamativamente, se realizó punción lumbar en un solo paciente, que mostró un cultivo de líquido cefalorraquídeo sin desarrollo.
Se constató el fallecimiento secundario al proceso infeccioso en cuatro pacientes. En todos los casos eran pacientes pretérminos extremos (menores de 28 semanas), con extremo bajo peso al nacer (menos de 1.000 g). La edad gestacional de tres de ellos era de 25 semanas y de 23 semanas en uno de ellos. Al fallecimiento habían vivido entre 6 y 18 días.
Discusión
La prematurez es el factor de riesgo individualmente más importante para el desarrollo de sepsis neonatal3. Dado que los SCoN son microorganismos que colonizan la piel, es de esperar que el sistema inmune inmaduro del recién nacido prematuro sea vulnerable a la infección invasiva por estos microorganismos9. El menor peso al nacer también se asocia a mayor riesgo, y aumenta considerablemente cuando este es menor a 1.500 g. Estos dos elementos se vieron reflejados en la población del estudio.
Es interesante destacar que a pesar de que la mayoría de los pacientes recibieron antibióticos por sospecha de sepsis precoz, en ninguno fue posible su confirmación microbiológica. Esto debe tenerse en cuenta, ya que se ha demostrado que el tratamiento inicial prolongado está asociado a efectos adversos, como la sepsis tardía por microorganismos intrahospitalarios12. Resulta determinante ajustar los criterios de identificación de pacientes en riesgo de infección connatal precoz antes de iniciar la antibióticoterapia, ya que se trata de un factor de riesgo para desarrollar sepsis tardía.
Los recién nacidos prematuros internados en unidades de cuidado neonatal presentan mayor riesgo de trastornos intestinales con proliferación de flora patógena, con alteración de la microbiota intestinal, debido a múltiples cursos de antibióticos, necesidad de colocación de catéteres centrales, asistencia ventilatoria mecánica, necesidad de nutrición parenteral y la dificultad en iniciar y aumentar la alimentación enteral. La disbiosis intestinal lleva a una mayor susceptibilidad a la colonización por microorganismos patógenos2.
Estos factores de riesgo fueron también observados en la población del estudio.
Más de la mitad de los pacientes requirieron la utilización de catéteres umbilicales (tanto venoso como arterial), y aun más de una vía venosa percutánea: la piel inmadura y sus lesiones pueden permitir la diseminación de SCoN2.
En cuanto al uso de antibióticos, cinco pacientes habían recibido un ciclo por sospecha de infección intrahospitalaria previa, pero si se suman aquellos que además recibieron antibióticos por sospecha de sepsis precoz, 21 pacientes estuvieron expuesto a al menos un ciclo de antibióticos. También se observó que un alto porcentaje lo estuvo al uso de antimicóticos. Como se mencionó previamente, esto altera la microbiota intestinal y aumenta el riesgo de infección.
Las manifestaciones clínicas no son específicas, y el signo que se destaca en la literatura como el más frecuente es la impresión clínica de que el recién nacido no tiene un buen aspecto1 y así lo demuestra la población estudiada, con el deterioro del estado general como el síntoma más frecuente.
Existen varias definiciones para el diagnóstico de sepsis por SCoN, particularmente porque frecuentemente es identificado como contaminante. Existen múltiples abordajes que intentan definir en qué casos se trata de un contaminante y cuándo de una verdadera infección, sin embargo, no existe una definición consensuada sobre este punto en la literatura, lo que representa una dificultad en el abordaje de estos pacientes9,10,17-23. En este estudio queda ilustrado, ya que en tres pacientes, a pesar de cumplir los criterios definidos como de sepsis tardía, el equipo tratante lo interpretó como un microorganismo contaminante y no inició tratamiento antibiótico. La definición más comúnmente utilizada involucra uno o más hemocultivos positivos con clínica o síntomas de infección8,10. Otros autores proponen la presencia de signos clínicos con al menos dos hemocultivos positivos, o un hemocultivo positivo y el aislamiento del SCoN en otro sitio habitualmente estéril9,11. Otros factores que adquieren relevancia a la hora de definir si se trata de una verdadera infección o de un contaminante son el momento de desarrollo de las colonias de microorganismos en los medios de cultivo, la mejoría del paciente sin necesidad de inicio de antibióticoterapia y el perfil de resistencia antimicrobiana22,23. Cabe destacar que el índice de sospecha de infección debe ser más alto en estos pacientes que en la población pediátrica en general, dado al mayor riesgo que presentan por ser pacientes más graves y con medidas de soporte vital invasivo. Lo que resulta claro es que debe realizarse una individualización de los pacientes en vistas a iniciar o no un curso de tratamiento.
Cada vez más se está identificando a los SCoN como patógenos importantes asociados a infecciones intrahospitalarias, por lo que es necesario identificar su subespecie y determinar su perfil de resistencia para garantizar un tratamiento adecuado. El Staphylococcus epidermidis fue el SCoN más frecuentemente aislado, lo que concuerda con la literatura8,10.
El tratamiento específico en todos los casos fue realizado con vancomicina. El no contar con antibiograma de los microorganismos aislados es una limitante significativa en el estudio. Podría haber permitido adecuar el tratamiento antibiótico en estos pacientes y hubiera sido de valor para comentar sobre los perfiles de resistencia de los SCoN que colonizan las unidades.
Sin embargo, tres pacientes fueron considerados por los clínicos como contaminantes a pesar de tener síntomas clínicos y no recibieron antibióticos, probablemente por la concepción del SCoN como microorganismo comensal. A criterio de los autores, estos 3 casos deberían haberse considerado como sepsis tardía y actuado en consecuencia, e iniciar el tratamiento. En la historia clínica de dichos pacientes no se cuenta con la justificación por la cual no se hizo. Otro punto interesante a revalorar es que, ante la presencia de un hemocultivo positivo a SCoN, la extracción de un segundo hemocultivo puede ayudar a determinar el diagnóstico, sobre todo en casos dudosos o con síntomas sutiles, pero debe ser tomado antes de iniciar el tratamiento.
Otro punto que llama la atención es que en solo un paciente se realizó punción lumbar, probablemente porque se consideró que la meningitis era poco probable al tratarse de SCoN. Sin embargo, debe recordarse que, ante la sospecha de sepsis tardía, la realización de punción lumbar es mandatoria, siempre que el paciente no presente contraindicaciones para esta1.
Al analizar la paraclínica inespecífica realizada durante la espera del hemocultivo, se destaca que 24% de los pacientes presentaron leucocitosis y 12% leucopenia, lo que sugiere que un recuento de glóbulos blancos normal no es suficiente para descartar el diagnóstico en esta población. Lo mismo sucede al analizar el recuento plaquetario y los valores de PCT. Algunos estudios indican una asociación entre la elevación del ancho de distribución eritrocitaria (ADE) y la sepsis21. Se propone como normal los valores entre 11,5 y 14,5%. Todos los pacientes tuvieron el ADE elevado.
Aunque la sepsis por SCoN es la causa más frecuente de infección intrahospitalaria, se describe como la tercera causa de muerte entre recién nacidos con sepsis tardía2. En la población estudiada, fallecieron cuatro pacientes. Esto debe hacer que se replanteen los criterios necesarios para realizar un diagnóstico precoz sin subestimar estos microorganismos, para realizar un tratamiento adecuado que mejore el resultado neonatal. Resulta también imperioso contar con estrategias de antibiotical steward (lo que podría traducirse como “uso racional de antibióticos”). El concepto se refiere a coordinar intervenciones designadas para mejorar las medidas de uso apropiado de antimicrobianos, promoviendo la selección de una droga óptima, dosificación, duración de la terapia y vía de administración para lograr un resultado clínico adecuado que minimice la toxicidad y los efectos adversos, al limitar la selección de antibióticos que generen resistencia24,25. Estas estrategias no solo podrían ayudar en la determinación de los pacientes que se traten, sino también a determinar de qué forma se tratarán y por cuanto tiempo, evitando cursos de antibiótico innecesarios y por lo tanto disminuyendo el riesgo de sepsis tardía, así como las complicaciones a corto y largo plazo en nuestros pacientes, particularmente en los más prematuros, reduciendo los índices de resistencia antimicrobiana. Si bien escapa el objetivo central de este estudio, se entiende que esta estrategia, por su importancia y por la necesidad de ponerla en marcha en las unidades, debía mencionarse.
Conclusiones
En el presente estudio se obtuvo una incidencia de infección por SCoN en el período estudiado de 2,5%. Representó una causa importante de morbilidad y mortalidad en las unidades. La falta de definición consensuada sobre qué microorganismos constituyen una verdadera infección así como de marcadores bioquímicos y hematimétricos específicos determinan la necesidad de individualizar el abordaje de cada paciente, considerando factores propios del paciente y propios del microorganismo, lo que queda en evidencia en la diversidad de conductas utilizadas en este estudio. Se considera fundamental utilizar diferentes estrategias, dentro de las cuales se encuentra la de antibiotical stewardship para disminuir la carga de mortalidad y morbilidad que representan los SCoN en la población en el momento actual y a futuro.















