Introducción
El delirio es una encefalopatía aguda, fluctuante, reversible, que no se explica por otra alteración del sistema nervioso central.
El Manual de Diagnóstico y Estadística de Trastornos Mentales (DSM- V) define al delirio como una alteración de la conciencia y la cognición que se desarrolla de manera aguda con un estado mental fluctuante, falta de atención y una capacidad deteriorada para recibir, procesar, almacenar o recordar información, desencadenada directamente por una afección médica general1.
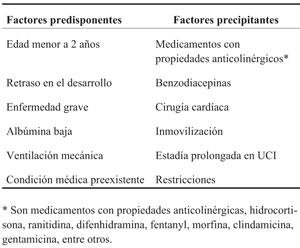
El delirio es el resultado de una combinación de factores predisponentes y precipitantes. Los factores predisponentes están relacionados con el paciente, su edad, su enfermedad subyacente y su potencial genético. Los factores precipitantes son referidos a efectos del tratamiento, particularmente a los medicamentos sedantes y al entorno de la unidad de cuidados intensivos (UCI)2.
El delirio es una patología subdiagnosticada que puede instaurarse precozmente con un tiempo medio de uno a tres días3.
Su incidencia en pediatría aún no está del todo clara. En un estudio de cohorte que incluye niños de entre 6 meses y 5 años se encuentra una prevalencia de delirio de 47%. La tasa más alta se encuentra en niños menores de 2 años (56%)2.
En este nuevo escenario de emergencia sanitaria generado por el COVID-19 se ha producido un aumento tanto en la incidencia como en la duración del delirio en los pacientes internados con COVID-19 y sin éste en pacientes adultos. Esto es consecuencia en gran medida del ambiente de alto riesgo para delirio generado por la reducción del ingreso y contacto con la familia, así como con el equipo de salud con el fin de reducir le exposición y preservar los equipos protección personal4,5.
Los factores ambientales e iatrogénicos como la ventilación mecánica prolongada, los sedantes (especialmente los benzodiacepinas) y la inmovilidad contribuyen en gran medida al riesgo de delirio en la UCI y pueden favorecer su desarrollo en el contexto de la infección aguda por COVID-196.
La actividad cerebral normal depende del equilibrio entre la neurotransmisión, tanto estimuladora como inhibitoria, que se interrumpe debido a una variedad de lesiones del sistema nervioso central durante la enfermedad crítica. La neurotransmisión aberrante (delirio) en áreas clave del cerebro se demuestra como un cambio agudo en el estado mental, falta de atención y un nivel alterado de conciencia o cognición, que todas las formas de delirio tienen en común7.
Las respuestas psicomotoras de los pacientes con delirio se deben a una alteración de la actividad en los receptores cerebrales específicos dentro de los sistemas dopaminérgicos, colinérgicos y glutamatérgicos. La dopamina es un neurotransmisor estimulante, mientras que la acetilcolina y el ácido g-aminobutírico (GABA) tienen efectos inhibitorios. El equilibrio de la acción del neurotransmisor y del receptor modula el comportamiento y contribuye a la fluctuación del estado de ánimo, con efectos adicionales sobre la función cognitiva8.
Se distinguen tres tipos de delirio, el hipoactivo, que es el más frecuente en pediatría (46%), seguido cercanamente por el delirio mixto (45%) y en mucho menor proporción se presenta el delirio hiperactivo (8%)9.
El delirio hipoactivo puede ser clínicamente aparente cuando los pacientes sufren una deficiencia significativa de dopamina o un exceso de acetilcolina o estimulación del receptor GAB10. Se evidencia en el paciente por apatía, nivel de conciencia deprimido y desorientación11.
Desafortunadamente, estos pacientes rara vez generan preocupación por parte del equipo médico, ya que son fácilmente emparejados y representados como “buenos pacientes” y esta sensación errónea de bienestar resulta en una mayor probabilidad de peores resultados11-14. Tratándose del delirio más frecuente en pediatría, estar alertas es prioritario.
El delirio hiperactivo se caracteriza por agitación, irritabilidad y labilidad emocional. Es de más fácil detección, ya que es más evidente.
Los pacientes que fluctúan entre el delirio hipoactivo e hiperactivo se clasifican como delirio mixto7.
En el delirio existen factores de riesgo predisponentes y otros precipitantes (Tabla 1).
La presencia de delirio aumenta los días de ventilación mecánica así como los días de internación y cuando no hay control del mismo, se asocia al desarrollo de estrés postraumático. De manera alarmante el delirio se ha visto asociado de manera independiente a una mayor mortalidad en niños9.
El paciente con delirio hiperactivo, agitado, tiene mayor riesgo de sobresedación, de extubación accidental, retirada accidental de vías venosas y lesiones por sujeción. En el delirio hiperactivo la agitación persistente resulta incómoda para el personal y puede determinar un cuidado inadecuado para el paciente, así como llevar a un deterioro en la relación personal médico-familia/paciente, lo que puede desencadenar problemas médico legales9,14.
Los costos medidos en la estadía hospitalaria son cuatro veces superiores en los niños con delirio y el costo diario de la estancia hospitalaria es un 23% superior en los pacientes con delirio en comparación a los sin delirio9.
Objetivos
- Hacer visible una enfermedad subdiagnosticada y frecuente.
- Realizar una propuesta para prevenir, identificar y tratar de forma oportuna y precoz el delirio en los niños internados en las UCI.
Propuesta
Hay poca información sobre el manejo del delirio en niños, por lo que las prácticas se basan en la opinión de expertos y se extrapolan de la experiencia en adultos.
El 75% de los diagnósticos de delirio se pierden si no se implementa un monitoreo efectivo. Los niños con diagnóstico de delirio presentan una mayor mortalidad y mayor riesgo de presentar malos resultados al alta de la UCI, por lo que es de suma importancia implementar propuestas de prevención, detección y tratamiento del delirio en las UCI pediátricas9.
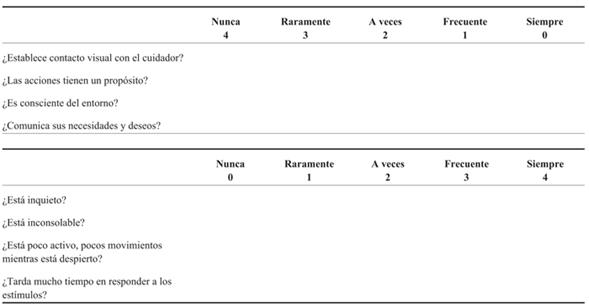
El gold standar para el diagnóstico es la aplicación del DSM-V por psicólogo o psiquiatra, aunque la aplicación de la escala de evaluación de Cornell del delirio pediátrico (Anexo 1) y la de Pediatric/Pre school Confussion Assessment Method (p/ps CAM-ICU), son válidas.
Estas escalas deberían ser aplicadas de forma sistemática y repetida para lograr captar todos los casos de delirio, ya que los síntomas no son constantes y varían15,16.
La escala de evaluación Cornell del delirio pediátrico (CAPD) es una herramienta práctica, que se aplica fácilmente, de detección estrictamente observacional utilizada en niños de todas las edades y grado de desarrollo psicomotor. Está compuesta por ocho preguntas con una escala de 0 a 4 puntos cada una, el puntaje CAPD puede variar de 0 a 32 puntos. Con un puntaje de 9 o superior se muestra consistente con un diagnóstico de delirio. No se puede realizar en los pacientes con sedación profunda o paralización. Tiene una sensibilidad de 94% y una especificidad de 79%17.
Como hemos visto, el delirio es una patología frecuente, con síntomas fluctuantes, que debemos prevenir y buscar de forma rutinaria en todos los niños internados en las UCI. Aplicar la escala CAPD cada seis horas es deseable.
Medidas de prevención
Lo primero a plantearnos es si el paciente presenta posibles causas de delirio y tratarlas adecuadamente. El BRAIN MAPS, “mapas cerebrales”, es una nemotecnia para recordar las posibles causas del delirio.
B) Traer oxígeno (hipoxemia, disminución del gasto cardíaco, anemia).
R) Eliminar o reducir las drogas que generan delirio (anticolinérgicos, benzodiacepinas).
A) Atmósfera (luces, ruidos, restricciones, familia ausente, extraños, sin horarios).
I) Infección, inmovilización, inflamación.
N) Disfunción orgánica nueva (SNC, CV, PULM, hepática, renal, endócrina).
M) Trastornos metabólicos: alcalosis, acidosis, alteraciones de la glicemia o iónicas en más o en menos.
A) Despierto (sin rutina para dormir, alteración del ciclo sueño-vigilia).
P) Dolor (insuficiente o excesivo tratamiento).
S) Sedación (evaluar la necesidad y establecer una sedación).
El tratamiento del trastorno subyacente puede provocar una reducción rápida de los signos de delirio o una resolución completa18,19.
Dolor
Se debe evaluar y tratar el dolor de manera constante en el niño gravemente enfermo, lo que contribuye a disminuir el riesgo y la gravedad del delirio.
El objetivo de un plan analgésico es optimizar el control del dolor para minimizar el uso de sedantes.
Se enfatiza en una terapia escalonada de analgesia, con agentes antiinflamatorios no esteroideos y uso adicional de opioides para tratar el dolor intenso9.
Sedación
El nivel objetivo es aquel en el que el niño está alerta y tranquilo. Se evalúa en forma regular20.
Hay que tener en cuenta que las benzodiacepinas son un factor de riesgo para el delirio y particularmente si su administración es prolongada21.
En los pacientes críticos en ventilación mecánica con riesgo de desarrollar delirio, el uso de dexmedetomidina como sedante se relaciona con baja prevalencia de delirio en relación con el uso de benzodiacepinas11.
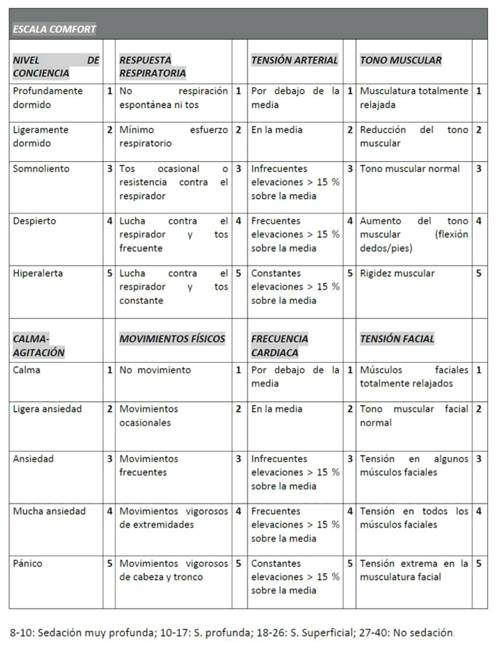
La sedación es evaluada por la escala COMFORT (Anexo 2) y su aplicación es basada en protocolos de sedoanalgesia.
Síndrome de abstinencia
Utilizamos la escala Sophia Observation withdrawal Symptoms scale (SOS) (Anexo 3), para evaluar la presencia de abstinencia.
Se debe considerar la interrupción de los medicamentos no esenciales, particularmente los fármacos con efectos anticolinérgicos y evaluar el retiro temprano de dispositivos intravenosos.
Restricciones
El uso de medidas físicas de restricción serán usadas como último recurso, ya que aumentan la agitación generando problemas adicionales como lesión por sujeción y sobresedación7.
Sueño
La calidad y duración inadecuadas del sueño, a menudo experimentadas por pacientes en la UCI, están asociadas con el desarrollo del delirio.
En el enfermo crítico es importante mantener un ambiente estable, con una rutina de día y noche7,20.
Importa generar una planificación de actividades diarias individualizadas como horario del despertar, higiene, fisioterapia/movilidad, ocio, intervenciones, siesta y alimentación. Visibilizar el protocolo es muy útil para su cumplimiento.
Si el niño tolera estar levantado o sentado y su situación lo permite, ello será beneficioso.
Medidas como desalentar dormir durante el día (salvo siestas programadas), utilizar la luz natural, disminuir la intensidad de la luz durante la noche, uso de tapones o ruido de fondo blanco y evitar la sobreestimulación antes del sueño programado son recomendadas.
Se evalúa la necesidad de medicación según el protocolo de sueño de cada unidad y la situación clínica del paciente.
Movilización precoz
La movilización temprana y precoz es indispensable, ya que reduce la incidencia y la duración del delirio, y está protocolizada7.
Participación familiar
Ayudar a los familiares del paciente a controlar su propia ansiedad es un elemento esencial en el manejo del delirio pediátrico.
La presencia de los padres es fundamental para los niños18. Adornar la habitación con fotos de familiares, amigos y mascotas; permitir el uso de artículos personales queridos o juguetes favoritos, música, para lograr un ambiente más amigable son recursos simples pero muy valiosos.
La actividad diaria, la interacción y la estimulación cognitiva aun en el paciente ventilado son fundamentales, ya que fomentan el sueño nocturno y disminuyen el riesgo de desarrollar delirio9.
El uso de lentes o audífonos debe autorizarse si la situación clínica lo permite.
Tratamiento farmacológico
Puede ser necesaria una intervención farmacológica cuando los síntomas psicomotores interfieren con la seguridad del niño. Especialmente cuando la condición médica que causa o contribuye al delirio no se puede revertir de forma inmediata.
En estas situaciones, los medicamentos que ayudan a controlar los signos de delirio pueden ser apropiados para mejorar la seguridad del niño y apoyar la función cerebral.
Importa recordar que el 80% de los niños con delirio responden a medidas no farmacológicas9.
Actualmente, no hay medicamentos aprobados por la Administración de Alimentos y Medicamentos de los Estados Unidos (FDA) para el manejo del delirio PICU. Se han estudiado antipsicóticos típicos (haloperidol) y atípicos (risperidona, olanzapina, quetiapina) para el tratamiento del delirio pediátrico, centrándose tanto en la eficacia como en la seguridad22.
El haloperidol se usa en el tratamiento del delirio hiperactivo en adultos, bloquea los receptores de dopamina en el cerebro, contrarrestando la sobreestimulación de las vías corticales superiores23.
Risperidona es un antagonista selectivo de los receptores de serotonina y dopamina, y tiene acción más prolongada sobre los receptores de acetilcolina, serotonina y norepinefrina. Se ha demostrado que los antipsicóticos atípicos en adultos son igualmente efectivos en comparación con haloperidol, pero con menos efectos secundarios23.
La risperidona es una elección atractiva en niños, ya que está disponible en forma líquida y se administra tanto para el delirio hiperactivo como para el hipoactivo. Se absorbe rápida y completamente cuando se administra por vía oral, se metaboliza por vía hepática a través de CYP2D6 a un metabolito activo, que se excreta al 70% en la orina22.
En los pacientes que requieran tratamiento farmacológico se deben monitorear las interacciones medicamentosas y la respuesta terapéutica, así como evaluar el intervalo QTc al inicio del tratamiento y durante el tratamiento. El uso de antipsicóticos debe evitarse en pacientes con alto riesgo de arritmia7.
El tratamiento se inicia con dosis bajas y luego se modifica en función de la respuesta del niño.
Las recomendaciones de dosificación específicas para risperidona en pacientes >5 años con delirio son las siguientes: dosis inicial de 0,2 a 0,5 mg una vez al día al acostarse; rango de dosis habitual 0,2 a 2,5 mg en dosis divididas dos a cuatro veces al día; dosis diaria máxima de 1 mg para pacientes <20 kg22.
Las recomendaciones para pacientes <2 años son las siguientes: dosis inicial de 0,1 a 0,25 mg una vez al día al acostarse; rango de dosis habitual 0,2 a 0,5 mg por día en dosis divididas dos veces al día.
Dosificación basada en el peso de 0,01 a 0,1 mg/kg/día dividida una o dos veces al día. Esta dosis también es similar a lo que se ha informado en la literatura en niños pequeños22.