Introducción
Las infecciones respiratorias agudas bajas (IRAB) constituyen la principal causa de ingreso hospitalario en menores de 2 años, principalmente durante los meses fríos. Se entiende por IRAB aquellas infecciones que afectan las vías aéreas inferiores, como bronquiolitis, neumonía y otras enfermedades clasificadas dentro del síndrome broncoobstructivo del lactante (SBOL), como hiperreactividad bronquial (HRB)/asma y displasia broncopulmonar (DBP)1-3. Desde el año 1999 se aplica en el Hospital Pediátrico del Centro Hospitalario Pereira Rossell (HP/CHPR) de Montevideo, Uruguay, una estrategia asistencial denominada Plan Invierno (PI) que integra y coordina todas las áreas del hospital mediante la utilización de criterios de ingreso, diagnóstico y tratamiento2,4-6.
La bronquiolitis se define como el primer episodio de dificultad respiratoria y sibilancias bilaterales, precedido de una infección respiratoria alta en menores de 2 años2.
Mc Connochie, en 1983, define como bronquiolitis el primer episodio agudo de dificultad respiratoria con sibilancias, precedido por un cuadro catarral de las vías respiratorias altas (IRA), que afecta a los niños menores de 2 años. Existen otras definiciones que consideran hasta el tercer episodio de obstrucción bronquial en este grupo etario2. En este estudio se incluyeron niños con otras IRAB como las previamente mencionadas.
El manejo de las IRAB se basa fundamentalmente en la aplicación de medidas de apoyo fisiopatológico. La insuficiencia respiratoria es la principal complicación y el motivo más frecuente de internación, siendo los menores de 6 meses especialmente vulnerables7. Estos niños deben recibir oxígeno suplementario y un importante número de ellos requieren, además, ventilación no invasiva (VNI) o asistencia ventilatoria mecánica invasiva (AVMI)7-10).
La incorporación de CNAF al tratamiento de la IRAB del lactante con insuficiencia respiratoria (IR) grave ha disminuido la necesidad de AVMI9. Este método de oxigenación consiste en el aporte de un flujo de oxígeno mezclado con aire, por encima del flujo inspiratorio del paciente, administrado por medio de una cánula nasal, humidificado y calentado, que disminuye la hipoxemia y el trabajo respiratorio mediante la disminución del espacio muerto de la vía aérea, reducción de la resistencia inspiratoria y generación de presión positiva con reclutamiento alveolar en algunas situaciones11-16.
Pacientes y método
Se realizó un estudio descriptivo prospectivo en el que se incluyeron niños menores de 2 años con IRAB e insuficiencia respiratoria que requirieron tratamiento con CNAF desde el 1° de junio al 31 de agosto del 2015 en la sala de internación pediátrica del HP/CHPR.
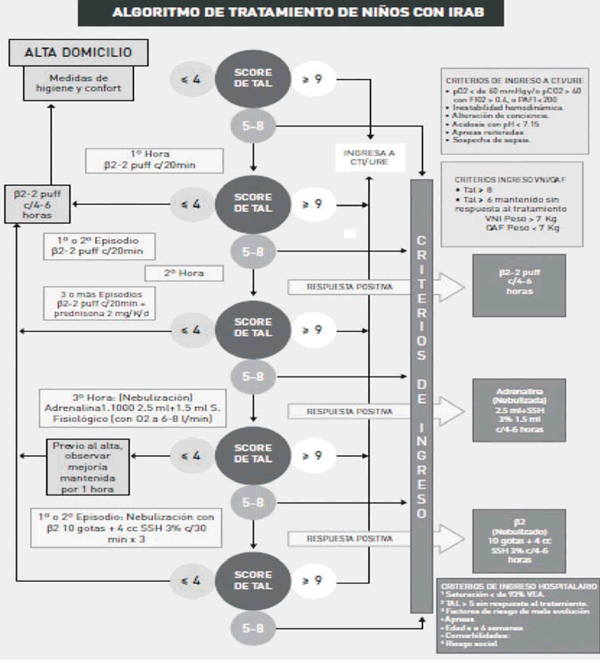
Los criterios de inclusión tomados de la estrategia PI para el CHPR fueron: insuficiencia respiratoria con saturación de O2 (SatO2) < 93% sin adecuada respuesta a oxigenoterapia convencional o score de Tal modificado por Bello y colaboradores12,17-19) > 8 o > 6 mantenido, PvCO2 < 60 mmHg en lactantes o < 50 mmHg en recién nacidos, pH venoso > 7,20 en lactantes o > 7,25 en recién nacidos (en pediatría la gasometría es venosa porque es menos dolorosa y se correlacionan las variables venosa y arterial), peso > 3 kg y edad gestacional > 37 semanas, sin apneas reiteradas (dos o más), sin compromiso hemodinámico (el cual varía desde disfunción cardiovascular, con taquicardia, soplos, hasta colapso cardiovascular y shock con alteración de conciencia, pulsos débiles o ausentes, arritmias o hipotensión), sin compromiso de conciencia o convulsiones, o cardiopatías congénitas con compromiso hemodinámico, con radiografía sin signos de consolidación parenquimatosa extensa o complicaciones mecánicas (fuga aérea: neumotórax o neumomediastino).
Los criterios de exclusión fueron: apneas reiteradas (dos o más), compromiso hemodinámico, compromiso de la conciencia, convulsiones u otra alteración neurológica con alteración de la dinámica respiratoria, cardiopatía congénita con repercusión hemodinámica, radiografía de tórax con signos de consolidación parenquimatosa extensa o de fuga aérea.
Los criterios de traslado a sectores de mayor complejidad (UCI o CREA) por eventual necesidad de aplicar VNI o AVMI fueron aquellos que una vez iniciada la terapia con CNAF, luego de dos horas, presentaron:
- IR severa: hipercapnia (presión > 60 mmHg en sangre venosa - PvCO2) con acidosis respiratoria, saturación < 90% con FiO2 > 0,5.
- Deterioro del estado respiratorio con signos de distrés en aumento o agotamiento.
- Deterioro del estado de conciencia.
- Apneas recurrentes2.
Se registraron en ficha precodificada las siguientes variables (Anexo 1): edad, sexo, peso, edad gestacional, antecedentes personales patológicos, resultado de aspirado nasofaríngeo (ANF), diagnóstico, temperatura, frecuencia respiratoria (FR), FC, SatO2, PvCO2, score de Tal modificado19, tiraje subcostal, intercostal, supraesternal, aleteo nasal y cianosis. Los parámetros fueron analizados en el momento de la indicación de CNAF, a las 2 y a las 24 horas del inicio de la terapia.
Los pacientes fueron asistidos por el equipo de salud habitual del sector: docentes y médicos posgrados de Pediatría, enfermería y fisioterapeutas, quienes recibieron una breve capacitación previa sobre el manejo del equipamiento. El personal de asistencia fue un médico cada cuatro camas, un auxiliar de enfermería cada tres camas, un licenciado de enfermería cada doce camas y un fisioterapeuta cada seis camas.
Definimos asma como una enfermedad inflamatoria crónica de las vías respiratorias, en cuya patogenia intervienen diversas células y mediadores de la inflamación, condicionada en parte por factores genéticos y que cursa con hiperreactividad bronquial y una obstrucción variable del flujo aéreo total o parcialmente reversible, ya sea por acción farmacológica o espontáneamente. En el preescolar la definición se basa en una definición sintomática, síntomas característicos (tos, recurrente o persistente, no productiva, no asociada a IRA; sibilancias recurrentes, dificultad respiratoria, asociada a tos o sibilancias; actividad reducida, no corre o no juega, cansado), presencia de factores de riesgo (dermatitis atópica DA o rinitis alérgica RA; asma en familiares de primer grado) y la respuesta terapéutica a la medicación controladora (mejoría con tratamiento controlador y empeoramiento al suspenderlo)20).
La HRB se define como una respuesta exagerada a factores desencadenantes de orden físico, químico, emocional, infeccioso, farmacológico o alérgico, con limitación del flujo aéreo determinado por broncoconstricción, edema e hipersecreción, en grado tal que disminuye el volumen espiratorio (VEF1) más del 20%, lo cual se puede objetivar con las pruebas de provocación bronquial20.
En cuanto al ANF, podemos destacar que se realiza la búsqueda de virus sincicial respiratorio (VRS), influenza A y B y adenovirus de forma sistemática a pacientes que requieren admisión hospitalaria para diagnóstico etiológico e ingreso por cohortes. En caso de no aislarse alguno de los virus mencionados, se considera ANF negativo y se utiliza con el mismo fin21.
Entre los sectores de mayor complejidad, contamos con el sector CREA, que es un área de tratamiento de pacientes con IR aguda, que se dirige esencialmente a la adecuada monitorización cardiorrespiratoria o al tratamiento de la IR mediante CPAP/VNI22.
El sistema de CNAF utilizado consta de un mezclador de aire y oxígeno con flujímetro acoplado a un calohumidificador MR850 Fisher & Paykel®, y una cánula nasal corta adecuada al tamaño del niño, cuyo diámetro no debe superar el 50% del diámetro mayor de la narina23.
Se programó la temperatura del sistema entre 37 °C y 38 °C, y se inició el tratamiento con flujo de 2 l/kg/min y una FiO2 de 60%, según pauta del PI (Anexo 3). Se mantuvo tratamiento broncodilatador y fisioterapia de acuerdo a la respuesta clínica, es decir, confort del paciente, descenso de la FC y FR, y mejoría del score de Tal modificado2,19 (Anexo 2). Se realizó monitorización de dichos parámetros y saturometría de pulso continua (Anexo 4 y 5). Los pacientes fueron alimentados en forma precoz y progresiva, según tolerancia por sonda nasogástrica (Anexo 6).
El análisis de los datos se realizó con el paquete estadístico PSPP para Windows. Se utilizaron herramientas de estadística descriptiva para variables cualitativas y distribución de frecuencias, y para las cuantitativas, medidas de resumen. Para el análisis comparativo se utilizaron test de T, Friedman y Wilcoxon; según tipo de variable y previa verificación de la normalidad mediante prueba de Kolmogorov-Smirnov. Se consideró significativa p< 0,05.
Resultados
Se incluyeron 125 pacientes con IRAB admitidos a nuestro servicio. El 69% provenía de emergencia y el 31% de otros sectores del hospital.
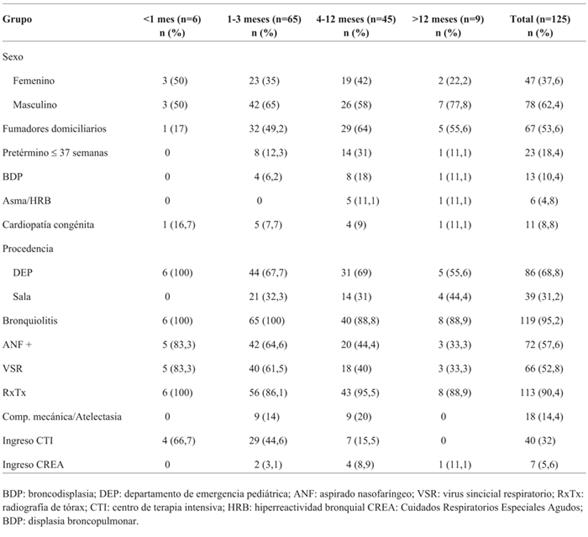
Las características de la población se muestran en la (Tabla 1). La mediana de edad fue de 3 meses (16 días - 24 meses) y la media de 4,6 meses (± 4,5 DE). De los 125 pacientes incluidos, 71 (57%) eran menores de 3 meses, siendo 6 (4,8%) menores de 1 mes. Los pacientes se dividieron en diferentes rangos etarios, basados en las características de cada grupo.
Se constató un descenso de la mediana del score de Tal modificado posinicio de tratamiento con CNAF a las dos horas de 2 puntos que fue estadísticamente significativa (p<0,001) (Figura 1). La (Figura 2) muestra una reducción significativa de la media de la FC pre-CNAF de 148±17 cpm y a las dos horas de tratamiento 138±15 cpm (p<0,001).
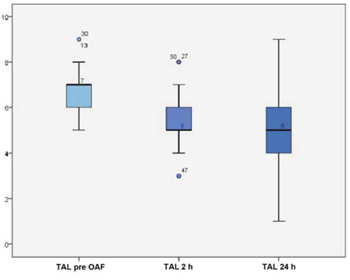
Figura 1: Distribución del score de TAL previo, a las dos y a las 24 horas de iniciado el tratamiento con CNAF.
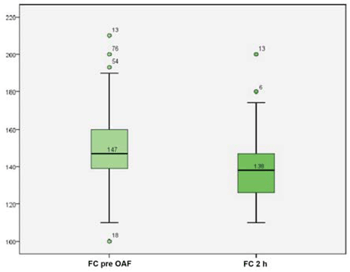
Figura 2: Distribución de la frecuencia cardíaca previa y a las dos horas de iniciado el tratamiento con CNAF.
La (Figura 1) muestra la distribución del score de TAL modificado previo al CNAF a las 2 y 24 horas. El diagrama de la izquierda muestra un percentil 50 y 75 ubicados en un valor de score 7; en tanto, el diagrama central muestra un percentil 50 junto al percentil 25 con valor de score 5. Ambos indican una asimetría de la distribución. La caída de 2 puntos en el valor del score fue significativa (p<0,001), utilizando la prueba de Friedman. El diagrama de la derecha muestra a las 24 horas una mediana mantenida respecto de la medición anterior y una clara tendencia a la simetría de la distribución.
La (Figura 2) muestra la distribución de la frecuencia cardíaca previa y a las dos horas de comenzado el tratamiento con CNAF. La caja encierra el 50% central de la distribución en cuyo interior se encuentra el percentil 50. Se observa una disminución significativa de la mediana de dicha variable aplicando test de Wilcoxon (p<0,001).
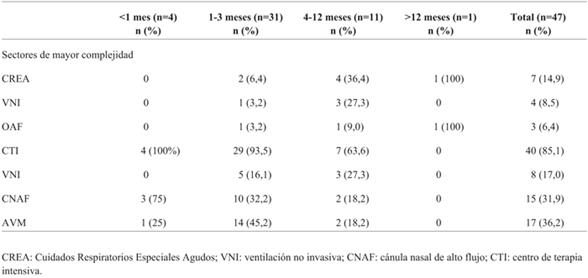
La mediana de tiempo de la terapia con CNAF fue de 69 horas (rango 4-192). Fueron trasladados 47 pacientes (37,6%) a un sector de mayor complejidad, la mediana de edad de los pacientes que requirieron traslado fue de 3 meses (rango 0-24). Las características de esta población se muestran en la (Tabla 2).
Las técnicas de oxigenación/ventilación que requirieron los pacientes trasladados a otros sectores de mayor complejidad se presentan en la (Tabla 3).
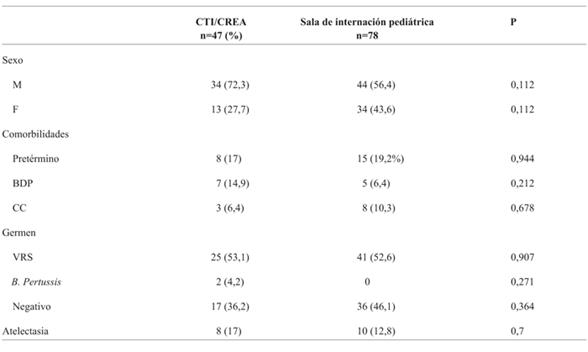
Se trasladaron a un sector de mayor complejidad casi la mitad de los pacientes con edad < 3 meses (35/71) y el 22% de los > 3 meses (12/54). Esta diferencia fue significativamente menor (p=0,0036). No existieron diferencias estadísticamente significativas con respecto al sexo, comorbilidades ni complicaciones entre los pacientes que requirieron traslado y los que recibieron todo el tratamiento en el servicio (Tabla 4).
Discusión
No existen experiencias previas publicadas de utilización de CNAF a nivel de una sala de internación en nuestro país. Existe a nivel local una comunicación previa de utilización de CNAF para el manejo de cinco niños menores de 15 meses con IRAB con insuficiencia respiratoria en un sector de internación denominado CREA17.
Como en otras series, en la población incluida en este estudio predomina el sexo masculino y la edad menor de 3 meses24,25.
La utilización de CNAF ha aumentado significativamente en el tratamiento de patologías respiratorias del niño, principalmente en IRAB, en un intento de evitar la AVMI y sus riesgos26. Varios estudios han demostrado que tanto CNAF, CPAP y VNI son eficaces y seguros en el tratamiento de pacientes con bronquiolitis, disminuyendo los porcentajes de neumonía asociada a ventilación mecánica y el tiempo de dependencia de oxígeno27-30.
En otros países esta técnica ya se ha empleado para el manejo de pacientes con bronquiolitis en una planta de pediatría general con resultados similares a los obtenidos en las UCI13,31.
La CNAF puede ser utilizada con eficacia y seguridad en pacientes con fallo respiratorio hipoxémico moderado, pudiendo ser aplicada en estas situaciones entre las primeras medidas terapéuticas, no demorando la aplicación de la técnica en el caso de cumplir con los criterios de inclusión15,23,26,28.
La tasa de éxito de la técnica con CNAF puede evaluarse desde dos aspectos prácticos, ya que permitiría evitar, en primer lugar, la transferencia del paciente a sectores de mayor complejidad (con riesgos de traslados intra o extrahospitalarios, ocupación de camas de CTI, costos, etc.) y, en segundo lugar, la necesidad de AVMI con las complicaciones que esto implica. Como antecedentes locales, destacamos que durante el PI del año 2010 de los niños ingresados por IRAB en el CHPR pasaron a cuidados intensivos 17%; de ellos, el 73% requirió asistencia ventilatoria mecánica31).
Algunos autores sugieren que se puede evitar el ingreso a CTI en casi un 80% de las bronquiolitis tratadas con CNAF siempre que se aplique esta técnica en etapas precoces de la enfermedad11,28. Asimismo, en trabajos previos, la CNAF ha demostrado disminuir los índices de intubación y la estadía en CTI, siendo un método bien tolerado30,32. La cuantificación de la disminución en la derivación es muy difícil de realizar. El diseño de este estudio es descriptivo y no permite sacar conclusiones en este aspecto, pero si tenemos en cuenta las características de la población, que incluye IRAB moderadas y severas, la tasa de éxito es muy alta en ambos aspectos. Se puede observar que de los niños que pasan a otros sectores de mayor complejidad, el 38% se mantiene con CNAF.
La incorporación de CNAF al tratamiento de la infección respiratoria baja del lactante con IR ha disminuido la necesidad de AVMI11.
En el CHPR se comenzó a utilizar esta técnica en el año 2011, inicialmente en sectores de cuidados intensivos o intermedios con recursos humanos médicos y de enfermería especialmente entrenados. Existe un reporte previo de utilización de CNAF en el CHPR en un sector de cuidados respiratorios fuera del área de CTI17. A partir del año 2015, dentro de la estrategia PI, se decide extender el uso de CNAF a los sectores de internación. Esta técnica ya se ha empleado en otros países en estas áreas18.
Analizando la eficacia de la técnica, diferentes estudios han demostrado una mejoría significativa de la FC, FR, SatO2 y de la escala de gravedad de Wood-Downes en pacientes neonatos y lactantes11,33. Los efectos clínicos sobre la FC y la FR se deben evaluar entre los 60 y 90 minutos del inicio de la técnica15,34. En el presente trabajo se evidenció una reducción significativa en el score de Tal y en la FC a las dos horas de iniciada la terapia con CNAF, lo cual determinó un menor número de traslados a sectores de mayor complejidad, siendo estos pacientes el 37,6% del total.
Al analizar los pacientes que requirieron derivación a otros sectores y en los cuales se mantuvo el uso de CNAF (18 de 47 niños, 38%), se pudo evidenciar que se trató fundamentalmente de lactantes menores de 3 meses, destacándose la necesidad de otros cuidados en esta población, como son una monitorización más estrecha y la posibilidad de contar con otros métodos de oxigenación o ventilación en forma inmediata, sin requerir traslado en situación de gravedad extrema.
Varios trabajos describen los factores predictores de escasa o nula respuesta frente a la utilización de CNAF, que se pueden dividir en: preterapia con CNAF, como FR baja, pCO2 elevada y pH bajo, y postratamiento como desaturación persistente y no descenso de la FR. Además, se ha observado que los pacientes que responden de forma adecuada al uso de CNAF se encuentran confortables, presentan precozmente mejoría de la hipoxemia, descenso de la FC un 15%-20% de la FC basal en la primera hora de tratamiento y descenso de la FR de 5 rpm o más a las tres horas de inicio de la terapia2,35,36.
La CNAF es una técnica bien tolerada y que no requiere sedación26,28. Diferentes estudios refieren la facilidad de su aplicación y destacan la impresión positiva por parte del personal de enfermería que asiste a estos pacientes18. Se trata de una técnica segura y ningún paciente de este estudio presentó complicaciones, al igual que lo reportado previamente en otros trabajos11. Sin embargo, pueden existir complicaciones, como las descriptas en un estudio realizado en el año 2013 por Hegde y Prodhan, publicado en la revista Pediatrics, donde se reportan tres casos de bloqueo aéreo severo tratados con CNAF, dos pacientes con neumotórax y uno con neumomediastino37.
Si bien en el presente trabajo no se evaluó el impacto económico de la utilización de esta técnica en sala de internación, existe información de que los costos se reducen en forma significativa al evitar la transferencia a un sector de cuidado intensivo.
Conclusiones
Nuestra experiencia coincide con la de otros autores en relación con la eficacia y la seguridad de utilizar la terapia con CNAF en un sector de internación de pediatría.
Se ha observado una disminución significativa en la estadía en CTI y la necesidad de intubación tanto para las IRAB moderadas como severas. El trabajo demuestra que la población más vulnerable y de mayor tasa de derivación a sectores de mayor complejidad son los menores de 3 meses.
El manejo de un elevado número de pacientes menores de 2 años con IRAB e IR durante la estrategia del PI 2015 permitió demostrar que es una técnica de fácil implementación, que pudo aplicarse con el staff habitual del sector, no presentando ninguna complicación durante todo el período. Creemos que esta experiencia puede ser replicada en otros centros de atención pediátrica con el objetivo de ofrecer una alternativa eficaz para pacientes con IRAB e insuficiencia respiratoria que no responden a la oxigenoterapia convencional de bajo flujo.