Introducción
El retorno venoso pulmonar anómalo total (RVPAT) constituye entre 1% y 2% de las cardiopatías congénitas. Se caracteriza por la persistencia de las conexiones embrionarias del retorno venoso pulmonar secundario a la falla en la fusión de este a la aurícula izquierda primitiva1).
El perfeccionamiento en el manejo médico perioperatorio y de la técnica quirúrgica han posibilitado que la mortalidad se redujera en forma significativa en los últimos 20 años. Según reportes de distintos centros la mortalidad global ronda entre 10% y 50%2.
El objetivo del presente trabajo es analizar los casos de RVPAT reparados y valorar los resultados posoperatorios en un período de 25 años en un único centro.
Material y método
Utilizando la base de datos electrónica, se identificaron 71 pacientes sometidos a cirugía reparadora entre enero de 1991 a diciembre de 2016.
Las historias clínicas fueron revisadas, lo que incluía: datos clínicos, tipo de RVPAT, estudios realizados, descripción operatoria y evolución posoperatoria.
1. Fisiología biventricular (BV) versus fisiología univentricular (UV).
2. Presencia de síndrome de heterotaxia.
3. Anatomía del tipo de RVPAT.
4. Edad al momento de la cirugía.
5. Presencia de obstrucción al drenaje venoso (ODV).
También se estableció como medición del resultado posoperatorio:
Resultados
Cuarenta y siete pacientes fueron de sexo masculino. La mediana de edad al momento de cirugía fue de 1,2 meses (rango 1 día a 30 meses), con un peso medio de 4 kg (rango 2,1 a 10,9 kg) (Tabla 1).
Del total de casos de RVPAT, 49 fueron supradiafragmáticos y 22 infradiafragmáticos. De los supradiafragmáticos, 28 fueron supracardíacos, 15 cardíacos (13 a seno coronario y 2 a aurícula derecha) y 6 mixtos (Figura 1).

Figura 1: Esquemas representativos de los distintos tipos de drenaje venoso pulmonar anómalo total y la frecuencia hallada.
La presentación clínica varió según la presencia o ausencia de obstrucción al drenaje venoso. En 36 casos donde no existió obstrucción, el eje de la clínica fue insuficiencia cardíaca en el contexto de hiperflujo pulmonar. El drenaje venoso fue obstructivo en 35 casos de los cuales 21 eran neonatos, en estos casos el edema pulmonar con insuficiencia respiratoria fue el principal síntoma. Por otra parte, existió un subgrupo de pacientes que presentó distintos grados de shock cardiogénico debido a la presencia de una comunicación interatrial pequeña, en total fueron 20 pacientes, 12 de los cuales eran del grupo drenaje no obstructivo.
Los casos que presentaban colector retrocardíaco fueron reparados anastomosando dicho colector a la aurícula izquierda. En la mayoría de los casos con drenaje a seno coronario se realizó el destechamiento del mismo y los casos con drenaje intracardíaco se repararon mediante la tunelización de la desembocadura de las venas pulmonares hacia la aurícula izquierda. En los drenajes mixtos se utilizó una combinación de las técnicas antes mencionadas dependiendo de los sitios de drenaje. En caso de ser necesario se efectuó cierre del defecto septal interatrial y ligadura de vasos anómalos (vena cava superior izquierda, colector infradiafragmático, etcétera).
Existieron cinco casos de heterotaxia, cuatro derecha (un canal atrioventricular completo, un canal atrioventricular completo asociado a tetralogía de Fallot, y dos con ventrículo único tipo izquierdo) y uno izquierda (con estenosis pulmonar), todos los pacientes fallecieron. Un paciente presentó ventrículo único tipo izquierdo con malposición cardíaca y atresia pulmonar. Otras lesiones asociadas se describen en la (Tabla 1).
Del total de pacientes, 31 fueron reparados en etapa neonatal, con edad promedio de 15 días al momento de la cirugía.
El promedio de tiempo de asistencia ventilatoria mecánica fue de 6,5 días y la estadía hospitalaria fue de 15,6 días.
La mortalidad global fue de 22 pacientes (31%). Esta descendió de 35% en los primeros 15 años a 20% en los últimos 10 años. Si se excluyen los casos con cardiopatía compleja, la mortalidad en los últimos 10 años fue de 10%. Según el tipo de drenaje venoso la mortalidad fue: 21% para los supracardíacos, 15% para los cardíacos, 50% para los mixtos e infradiafragmáticos. La mortalidad en los sometidos a reparación en etapa neonatal fue de 10 pacientes (32%). En el total de casos reparados quirúrgicamente en etapa neonatal, 23 (74%) presentaron ODV previo a la cirugía.
La ODV preoperatoria estuvo presente en 35 pacientes, 21 correspondían a drenaje infradiafragmático. Estos pacientes asociaron peores condiciones preoperatorias, como acidosis metabólica y falla multiorgánica, constituyendo 11 casos. La mortalidad para estos pacientes fue de 48% (17/35) comparada con 14% (5/36) en los casos sin obstrucción.
La ODV posoperatoria se presentó en 12 casos, siete de estos fueron reparados quirúrgicamente en el período neonatal. Diez fueron reintervenidos, nueve fallecieron. En los dos restantes se realizó dilatación con balón de la anastomosis. La mortalidad de este grupo fue de 75%.
Se identificaron 12 casos de hipertensión arterial pulmonar (HTP), de los cuales diez presentaban ODV en el preoperatorio. Fallecieron siete, de los cuales cuatro tenían ODV posoperatoria.
Discusión
El RVPAT representa una cardiopatía poco frecuente. Teniendo como referencia una tasa de natalidad en Uruguay de unos 50 mil nacimientos al año, lo que arroja casi 380 cardiopatías congénitas al año, por lo tanto la incidencia estimada para RVPAT sería de unos tres a cuatro casos por año. Si a esto lo extrapolamos a un período de 25 años tendríamos entre 75 a 100 casos, lo cual hace que el presente trabajo tenga una muestra representativa y permite aproximar un diagnóstico de situación en nuestro país.
De los 71 pacientes, 47 eran de sexo masculino, concordante con otras series publicadas donde se describe una relación aproximada de 1,5 a 12-5.
En la bibliografía se describe mayor frecuencia del RVPAT con drenaje supradiafragmático, y dentro de estos el supracardíaco. En nuestra serie, 49 casos fueron supradiagramáticos y de estos más de la mitad correspondía a drenajes supracardíacos. Los porcentajes de los distintos tipos de drenaje son similares a los hallados en otras publicaciones, existiendo un porcentaje un poco mayor de infradiafragmáticos (Figura 1)2-5.
En lo que respecta a la clínica, si no existe obstrucción significativa al drenaje venoso, estos pacientes suelen presentarse asintomáticos en la etapa neonatal, sin soplo ni polipnea y la cianosis puede ser muy sutil. Es en estos casos que la pesquisa neonatal con saturometría constituye un excelente recurso, dado que se trata de una cardiopatía cianótica6. El único aporte de sangre al ventrículo izquierdo es a través de la comunicación interauricular, los pacientes que presentan una comunicación pequeña suelen manifestar distintos grados de shock cardiogénico y requerir atrioseptostomia percutánea de urgencia2-5. Esto último ocurrió en 20 pacientes, 12 de ellos pertenecían al grupo de drenaje venoso no obstructivo.
Una vez que comienza a descender la resistencia arterial pulmonar la insuficiencia cardíaca con hiperflujo pulmonar suele ser la regla en estos pacientes. Más de la mitad de los casos (36) se presentaron sin obstrucción al drenaje venoso, siendo la mayoría diagnosticados luego de la etapa neonatal con el cuadro clínico previamente mencionado2-5.
El ecocardiograma es la principal herramienta diagnóstica y muchas veces es suficiente para planificar la cirugía, pero en los casos en que no es posible evaluar detalladamente la anatomía son necesarios estudios complementarios2-5. En la totalidad de los casos el diagnóstico fue hecho por ecografía posnatal (Figura 2). En 28 casos se requirió estudio hemodinámico, ya sea para valoración complementaria de la anatomía o para realizar una atrioseptostomia terapéutica por comunicación interauricular restrictiva. No se realizó ningún otro estudio complementario. Actualmente, la angiotomografía con reconstrucción constituye un recurso diagnóstico fundamental que permite el estudio anatómico con detalle, requiriendo menor dosis de irradiación y volumen de contraste6,7.
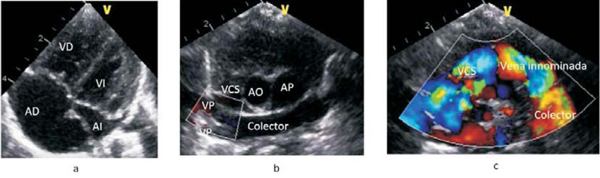
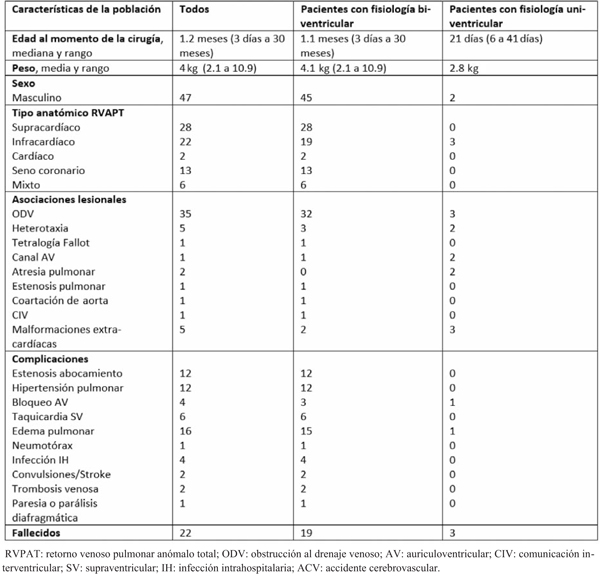
Figura 2; Ecocardiograma de drenaje anómalo a vena innominada. a) Corte cuatro cámaras donde se evidencia aurícula izquierda pequeña. b) Corte de tres vasos con colector retrocardíaco al que llegan dos venas pulmonares. c) Corte supraesternal con Doppler color, desembocadura de colector en vena innominada. AD: aurícula derecha; AI: aurícula izquierda; VD: ventrículo derecho; VI: ventrículo izquierdo; VP: vena pulmonar; VCS: vena cava superior; AP: arteria pulmonar.
La ODV preoperatoria puede ocurrir a varios niveles: 1) dentro de la luz del propio vaso; 2) longitud de la vena colectora; 3) compresión extrínseca por otras estructuras (por ejemplo, diafragma en el drenaje infradiafragmático), y 4) obstrucción en el lecho donde drena el colector (por ejemplo, drenaje en conducto venoso, el cual sufre constricción luego del nacimiento)1-4. En estos casos los pacientes suelen manifestarse con síntomas en forma precoz luego del nacimiento, trabajo respiratorio y edema pulmonar secundario a la hipertensión venocapilar (Figura 3).
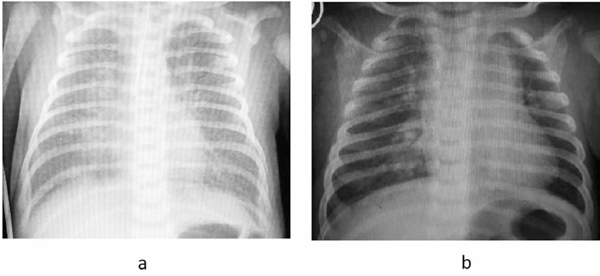
Figura 3: Radiografía de tórax. a) Neonato con drenaje infradiafragmático que presenta edema pulmonar y silueta cardiopericárdica pequeña. b) Lactante de 1 mes y 20 días con drenaje supracardíaco a vena innominada que presenta redistribución de flujo, silueta cardiopericárdica aumentada y mediastino superior ensanchado (imagen en muñeco de nieve).
La cirugía precoz es aceptada por la mayoría de los autores, la razón de ello es que la misma evita las consecuencias del hiperflujo pulmonar sobre la vasculatura pulmonar, así como la repercusión sistémica de la cianosis y la falla cardíaca. Existe una mayor incidencia de complicaciones en la cirugía en la etapa neonatal, por ello se suele esperar, si es posible, al mes de vida para realizar la misma. La detección tardía suele ser el motivo frecuente en el retraso de la cirugía reparadora2,3. La cirugía consiste en redireccionar el retorno venoso pulmonar a la aurícula izquierda restableciendo la circulación en serie, en la mayoría de los casos a través de una anastomosis entre el colector y esta última (Figura 4).
Figura 4: Esquema de drenaje anómalo previo a la cirugía y luego de la reparación del mismo. a) Drenaje supracardíaco. b) Drenaje infradiafragmático. c) Drenaje a seno coronario. 1) Anastomosis entre el colector y la aurícula izquierda. 2) Ligadura de colector. 3) Cierre de comunicación interauricular. 4) Destechamiento de seno coronario. 5) Cierre de comunicación interauricular dejando desembocadura de seno coronario en lado izquierdo.
La cirugía en etapa neonatal conlleva mayor riesgo quirúrgico y es considerado un factor de riesgo independiente4,5. Ello se debe, en parte, a que un porcentaje elevado de estos casos presentan obstrucción severa al drenaje venoso pulmonar, lo que deriva en reparación quirúrgica de emergencia. Dichos pacientes suelen encontrarse en malas condiciones preoperatorias, siendo la hipoxemia y la acidosis metabólica una constante4. Un total de 31 casos fueron neonatos con una mortalidad de 32%, contribuyendo al 45% (10/22) de la mortalidad global. Un total de 23 pacientes presentaban ODV previo a la cirugía y 11 de estos presentaban malas condiciones hemodinámicas preoperatorias.
En el presente trabajo la edad promedio al momento de la cirugía reparadora fue de 2,8 meses (Tabla 1). El principal elemento que incidió en la edad al momento de la cirugía fue la detección tardía, asociándose con peores condiciones preoperatorias en los casos que presentaron obstrucción al drenaje venoso. El diagnóstico intrauterino de esta cardiopatía es difícil dado que la circulación fetal no permite objetivar claramente el retorno venoso pulmonar, ninguno de los pacientes de la serie tuvo diagnóstico prenatal8.
La mortalidad, según reportes de distintos centros, ronda entre 10% y 50%. Estas cifras incluyen los pacientes con cardiopatía compleja asociada, en especial ventrículo único o síndrome de heterotaxia, o ambos; si se excluyen estos, la misma es aproximadamente 4%. El síndrome de heterotaxia se asoció a cardiopatía congénita compleja y otras malformaciones extracardíacas. Es frecuente que el RVPAT se encuentre asociado a esta patología. Este síndrome fue identificado en cinco casos, cuatro derechos y uno izquierdo. Todos los pacientes con ventrículo único y heterotaxia fallecieron. La mortalidad en el presente trabajo fue de 22 pacientes (31%). Existió un descenso de 15 puntos porcentuales entre los períodos comparados, primeros 15 años versus últimos 10 años.
El 85% de los fallecimientos ocurrió en contexto de bajo gasto cardíaco. El 5% falleció a causa de infección intrahospitalaria y el 10% secundario a hipertensión pulmonar refractaria al tratamiento.
Según el tipo de drenaje venoso la mortalidad fue: 21% para supracardíacos, 15% cardíacos y 50% para mixtos e infradiafragmáticos. La alta mortalidad de estos últimos puede ser explicada por la presencia de ODV preoperatoria y la complejidad de la cirugía en los casos de drenaje mixto4,5.
La ODV preoperatoria incrementa la morbimortalidad en los casos de RVPAT. Esta suele asociarse al drenaje infradiafragmático y mixto, pero puede presentarse en cualquier tipo de drenaje3. En la bibliografía se describe una frecuencia de 60% de obstrucción preoperatoria, en el presente trabajo la misma ocurrió en 35 pacientes, donde más de la mitad (21 casos) correspondía a drenaje infradiafragmático5. La mortalidad en dichos casos fue de 48% versus 14% respecto a los casos sin obstrucción.
Dependiendo de la severidad de la obstrucción, algunos autores plantean que se podría desencadenar un proceso patológico que llevaría a la ODV progresiva, a pesar de la reparación quirúrgica. Esto se debería a que dicha obstrucción produce remodelación de la pared vascular en el período intrauterino asociado a una arterialización de la pared venosa7.
La ODV posoperatoria ocurre en aproximadamente el 5% de los casos de RVPAT. La misma puede ser consecuencia de:
1. Anastomosis inadecuada entre el colector venoso pulmonar y la aurícula izquierda.
2. Crecimiento insuficiente de la anastomosis.
3. Fibrosis y retracción secundaria del material utilizado para la misma.
4. Hipoplasia de las venas pulmonares7.
Esta complicación es un factor independiente de mortalidad tardía con 40% de probabilidad de muerte a tres años. En los últimos años no se ha logrado un descenso significativo de la mortalidad en pacientes con esta complicación7. En el presente trabajo se identificaron 12 casos de ODV posoperatoria con una mortalidad de 75%. Estos pacientes tienen un elevado riesgo de estenosis recurrente luego de la reintervención, lo que hace que requieran más de una cirugía o angioplastia percutánea con eventual colocación de stent en venas pulmonares.
En el presente trabajo se evidenció una complicación posoperatoria frecuente, la presencia de edema pulmonar. La misma fue catalogada por radiografía al evidenciar infiltrado difuso pulmonar bilateral. Del total de 16 pacientes con dicha complicación, 12 presentaron ODV. El edema pulmonar resulta de la hipertensión venocapilar secundaria a la estenosis mencionada7,8.
La HTP estuvo presente en 12 casos, en cinco se hizo el diagnóstico por estudio hemodinámico y en siete se hizo a través de la ecocardiografía. La HTP suele ser consecuencia de la obstrucción venocapilar previo a la cirugía, pero a su vez se puede asociar a los casos que presentan estenosis en el posoperatorio4,5. En los cinco casos que se realizó estudio hemodinámico la HTP fue secundaria a la obstrucción posoperatoria, los otros siete pacientes fallecieron en el posoperatorio inmediato, no pudiendo extraer mayores conclusiones (ninguno correspondió con reintervención).
Limitaciones del estudio
Las principales limitaciones del presente trabajo fueron las propias de un estudio retrospectivo donde la información fue por completo dependiente de registros médicos con la pérdida de datos e imprecisiones que pueden afectar el estudio. Sumado a esto, no fue posible establecer la evolución alejada de los pacientes, ya que luego de operados retornaron a su centro asistencial correspondiente, solamente fueron captados aquellos pacientes que presentaron complicaciones en la evolución o requirieron reintervención.
A lo anteriormente mencionado se agrega la limitación natural que representa el estudio de patologías infrecuentes como la que aquí se desarrolla, esto implica que para llegar a un número considerable de pacientes es necesario abarcar un período de tiempo prolongado.
Conclusiones
En los últimos diez años se ha logrado un descenso significativo en la mortalidad de los pacientes con RVPAT sometidos a reparación quirúrgica en nuestro medio. La mejor calidad en la asistencia, tanto pre como posoperatoria, así como en la técnica quirúrgica y manejo intraoperatorio, ha permitido un descenso significativo de la mortalidad. La edad neonatal, la presencia de cardiopatía compleja asociada y la ODV preoperatoria se asociaron con mayor mortalidad. La detección tardía constituyó un factor determinante en el retardo en la cirugía reparadora. El diagnóstico prenatal de esta cardiopatía es particularmente difícil por las características de la circulación fetal, lo cual aleja a este método como herramienta eficaz de diagnóstico precoz. Por otro lado, la pesquisa neonatal con saturometría tiene alta sensibilidad y especificidad para detectar esta patología, pudiendo tener un alto impacto en la detección precoz. Los pacientes con fisiología biventricular y sin otros defectos mayores asociados son los de mejor pronóstico.