Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Archivos de Pediatría del Uruguay
versión impresa ISSN 0004-0584versión On-line ISSN 1688-1249
Arch. Pediatr. Urug. vol.88 no.2 Montevideo abr. 2017
Esporotricosis linfocutánea.
A propósito de un caso pediátrico
Lymphatic-cutaneous sporotrichosis. A pediatric case
Carolina Ackermann1, Alejandra Vomero2, Nora Fernández3, Catalina Pírez4
1. Pediatra. Facultad de Medicina. UDELAR.
2. Prof. Adj. Pediatría. Facultad de Medicina. UDELAR. CHPR
3. Ex. Prof. Adj. Parasitología y Micología. Facultad de Medicina. UDELAR. CHPR.
4. Prof. Pediatría. Facultad de Medicina. UDELAR. CHPR.
CHPR.
Declaramos no tener conflictos de intereses.
Trabajo inédito.
Fecha recibido: 9 de setiembre de 2016.
Fecha aprobado: 22 de diciembre de 2016.
Resumen
La esporotricosis es la micosis subcutánea más frecuente en Uruguay. Es producida por hongos del complejo Sporothrix. Su reservorio son los restos vegetales y madera en descomposición. En su hábitat natural las condiciones climáticas, temperatura y humedad son variables, pero es inviable a 40°C. Afecta al hombre y animales. Es una enfermedad ocupacional y recreativa, poco frecuente en la edad pediátrica. En nuestro país el modo habitual de adquirirla es a través de arañazos de armadillos (mulitas). La forma clínica clásica y más frecuente de la esporotricosis se caracteriza por un chancro cutáneo de inoculación acompañado de una linfangitis de carácter nodular y troncular. Su evolución tiene un desarrollo subagudo y crónico. A pesar de su signología típica es muchas veces confundida con otras afecciones dermatológicas lo que retarda el diagnóstico. La presentación visceral u osteoarticular es excepcional. El diagnóstico definitivo requiere el aislamiento del hongo en cultivos a partir del sitio de infección. La resolución espontánea es poco común. El tratamiento recomendado es itraconazol administrado durante 3 a 6 meses. También puede utilizarse de manera alternativa yoduro de potasio y la terbinafina. La termoterapia local preconizada por la escuela micológica uruguaya significa muchas veces una valiosa alternativa terapéutica. El objetivo de esta comunicación es la presentación del caso clínico de un niño que cursó una esporotricosis cutáneo-linfática. La misma fue confirmada por estudio micológico y recibió tratamiento con itraconazol y termoterapia local, con buena respuesta.
Palabras clave: esporotricosis
Sporothrix
INTRACONAZOL
Summary
Sporotrichosis is the most frequent subcutaneous mycosis in Uruguay. It is caused by fungi from the Sporothrix complex. This fungus lives in decaying plant matter, including wood. Climate, temperature and humidity vary in their natural habitat, although they cannot survive when it is hotter than 40°C. It affects both men and animals. Sporotrichosis is an occupational and recreational disease, rather unusual in children. In our country it is usually acquired through armadillo scratches. The classical and most frequent clinical presentation is characterized by a chancre following inoculation, accompanied by nodular and troncular lymphangitis. Evolution of the condition has a subacute and chronic development. In spite of its typical signs, it is often confused with other skin diseases, what delays diagnosis. Visceral or osteoarticular presentation is exceptional. Final diagnosis requires the fungus to be isolated in cultures from the site of the infection. Spontaneous resolution is rather unusual. Itraconazole during 3 to 6 months is the recommended treatment. Alternatively, potassium iodide and terbinafine may be used. Local thermotherapy, recommended by the Uruguayan mycological school often constitutes a valuable therapeutic alternative. This study aims to present the clinical case of a boy with a lymphatic-cutaneous sporotrichosis. The condition was confirmed by mycological studies and he was treated with itraconazole and local thermotherapy, the response being good.
Key words: sporotrichosis
Sporothrix
INTRACONAZOLE
Introducción
La esporotricosis es una micosis subcutánea granulomatosa, subaguda o crónica, producida por hongos dimorfos del complejo Sporothrix, el cual incluye varias especies entre ellas S. schenckii sensu stricto. Las especies de este complejo poseen diferencias fenotípicas, genotípicas, de virulencia y de formas clínicas(1-8). La fase micelial saprofita se halla ampliamente distribuida en la naturaleza sobre restos vegetales y madera en descomposición, plantas y tierra; la fase levaduriforme, es la forma parasitaria encontrada en los tejidos del hombre y animales(2,4,7).
El complejo Sporothrix posee una distribución geográfica universal, predominando en climas templados como EE.UU. y Japón, subtropicales de Sudáfrica y en países tropicales e intertropicales de Latinoamérica como Brasil, Colombia, México, Centroamérica, Perú, Venezuela y Uruguay (1,4,7,9-13). Es una enfermedad poco frecuente en niños a excepción de países endémicos como Brasil y Perú(1,4,7,9,12-16).
La infección se adquiere por vía transcutánea mediante la implantación traumática de esporos, que contaminan la tierra y restos vegetales, observándose en trabajadores de invernáculos, jardineros y horticultores(4,13,14).
En Uruguay, en más del 80% de los casos el modo de adquirirla es a traves del arañazo de mulitas (Dasypus hybridus y Dasypus novemcinctus) cuyas uñas pueden estar contaminadas con esporos del hongo, ya que las cuevas de los armadillos es un hábitat propicio para su desarrollo. El cazador es casi siempre lesionado al intentar 'extraer' la mulita de su cueva, ya sea por el arañazo o por erosiones cutáneas con los restos de paja o madera de la cueva y/o alrededores(5-7). La demostrada relación entre la cacería de mulitas y la aparición de casos en nuestro medio representa una característica epidemiológica única propia del país, siendo reconocida popularmente como 'enfermedad de las mulitas'. La incidencia anual es variable, oscilando entre 2 y 25 casos, según datos del Departamento de Parasitología y Micología de la Facultad de Medicina. Los pacientes habitualmente consultan posteriormente a marzo abril, época de cacería de mulitas(7).
También se produce en animales, y se ha comprobado en Brasil la transmisión de Sporothrix por arañazo de gatos, razón por la cual la esporotricosis es considerada zoonosis(1,4,11,16).
La esporotricosis es considerada una micosis ocupacional y recreativa.Se observa con mayor frecuencia en edades comprendidas entre los 16-30 años. En niños es menos frecuente si bien existen zonas endémicas en Perú. La localización a diferencia del adulto es mayormente en cara y cuello siendo más frecuente la forma cutánea fija(15,17,18).
El objetivo de esta comunicación es presentar un caso de esporotricosis cutánea linfangítica-nodular en un paciente pediátrico, en el cual se confirmó el agente a través del cultivo. Hasta la fecha no existen en nuestro país otros casos documentados en niños.
Caso clínico
Sexo masculino, 8 años procedente de área suburbana de Montevideo. Sano. Comienza un mes previo a la internación con lesión verrucosa en la base de quinto dedo de mano derecha que posteriormente a un traumatismo se ulcera, progresando a lesión con bordes eritematosos y secreción escasa serosa. Consulta en varias oportunidades indicándose varios planes de tratamiento antibióticos tópicos y orales sin mejoría con aumento del eritema. No dolor ni calor. En apirexia. En la evolución agrega tres nódulos en miembro superior derecho y adenopatía axilar no dolorosa ipsilateral. En el interrogatorio surge participación junto con familiar en cacería de mulitas en el departamento de Florida, un mes previo al inicio de la sintomatología.
Examen físico
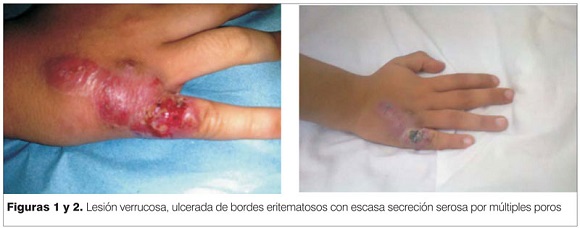
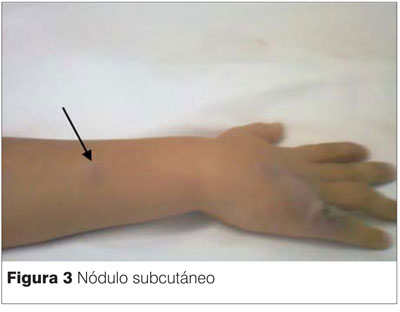
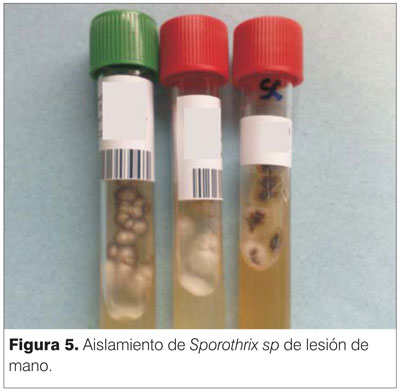
Se observa en la base de quinto dedo y dorso de mano derecha lesión verrucosa, ulcerada, violácea, con bordes eritematosos sobreelevados, hiperqueratócica, indolora a la palpación, con escasa secreción serosa y sin impotencia funcional (figuras 1 y 2). A nivel de miembro superior derecho tres nódulos subcutáneos de 1cm de diámetro, indoloros, móviles, violáceos. Se palpa trayecto linfático. Linfoganglionar: adenopatía axilar derecha de 2 por 1 cm fibroelástica indolora, sin elementos fluxivos. Sin compromiso de otros territorios ganglionares (figura 3). Resto del examen sin elementos de valor patológico. Se realiza estudio micológico de la lesión en dorso de mano. Al microscopio óptico no se observaron cuerpos asteroides en el examen directo en fresco. Con la tinción de Gomori, se observaron dos levaduras en forma de habano (figura 4) El diagnóstico etiológico definitivo, se obtuvo con el aislamiento de Sporothrix sp en medios de cultivo específicos para hongos, agar Sabouraud (figura 5). Recibió tratamiento con itraconazol y termoterapia local. Tuvo una buena evolución, la resolución de los signos de la infección ocurrió después de un período de tres meses.
Discusión
La infección por Sporothrix sp afecta en forma primordial la piel, tejido subcutáneo y ganglios linfáticos en forma de nódulos y gomas, en raras ocasiones se presenta en huesos, articulaciones y otros órganos(1,3,6,9-11).
Sus manifestaciones clínicas varían con la puerta de entrada, el tamaño del inóculo, la virulencia de la cepa y el estado inmune del huésped(5).
Se clasifican en: a) formas cutáneas: cutáneo-linfática (la más frecuente, 75%), cutánea localizada o fija y cutánea diseminada, y b) formas extra cutáneas: muy raras y relacionadas a la inmunosupresión(3,10,12).
El caso clínico analizado se trata de una esporotricosis cutáneo-linfática de presentación clínica típica.
En la forma cutáneo linfática nodular dos o tres semanas después de producida la inoculación cutánea del hongo, habitualmente en una mano como en éste caso clínico, aparece una lesión papulosa, violácea, que aumenta paulatinamente sus diámetros transformándose en una lesión ulcerada con bordes engrosados y granulomatosos, que constituye el chancro esporotricósico de inoculación. La supuración es escasa a dicho nivel, siendo necesario muchas veces comprimir manualmente la zona para que aparezca a través de múltiples puntos un exudado seropurulento. Desde el punto de vista histopatológico se observan concomitantemente zonas granulomatosas supurativas y microabscesos(1-3,7).
Luego de días o semanas, se forman nódulos dermo-hipodérmicos en número variable a lo largo de los linfáticos regionales, dando lugar a trayectos linfáticos engrosados que se ven y se palpan, dato semiológico importante a la hora de realizar los diagnósticos diferenciales. Los nódulos, primero son móviles, posteriormente se adhieren a la piel supradyacente, que adquiere un color rosado violáceo, se reblandecen y luego se ulceran, dando salida a pus poco consistente. Todo el proceso cursa sin manifestaciones generales.
Las lesiones descritas con el chancro de inoculación y la linfangitis regional son un ejemplo de complejo cutáneo primario, o síndrome chancriforme de Wilson, que se observa en sujetos no inmunes infectados por vía transcutánea con diversos gérmenes. Una vez curada la infección, queda un estado de inmunidad relativa que hace excepcionales las reinfecciones que, de producirse, desarrollan generalmente una lesión cutánea sin linfangitis(1,2,4,5,7,9).
En 90% de los casos la lesión inicial se encuentra en los miembros superiores, el dorso de mano y las muñecas preferentemente, que se explica por el mecanismo habitual de infección en nuestra región(5,7). En este caso el sitio de inoculación y de las lesiones fue el que se describe como el más frecuente en la literatura.
Se ha descrito que en áreas endémicas las lesiones en la cara afectan más a los niños(1,3,7,8,15-17).
En los casos que se acompañan de eritema nodoso, éste se vincula a una reacción de hipersensibilidad por exposición repetida(13,16).
La forma más frecuente de esporotricosis extracutánea es la infección del sistema esquelético(2,3,9). La participación pulmonar puede ser consecuencia de la inhalación de grandes cantidades de esporas. Se presenta generalmente como neumonitis crónica pero es un trastorno poco común(1-4,7-10,12-14).
La forma de la enfermedad diseminada es rara y ocurre generalmente en individuos inmunodeprimidos en estos pacientes la evolución puede ser fatal si no se reconoce y se trata adecuadamente(2,9).
Los factores de virulencia relacionados con Sporothrix sp son: el propio fenómeno de dimorfismo fúngico, la producción de melanina, proteínas extracelulares (enzimas) y la presencia antigénica de la sustancia l-ramnosa(1,9).
Los diagnósticos diferenciales pueden variar en función de la presentación clínica e incluyen: micetomas, micobacterias atípicas, botriomicosis, cromoblastomicosis, dermatofitosis, micobacteriosis no tuberculosa, celulitis y granuloma de cuerpo extraño(1).
En el caso analizado en las primeras consultas se diagnosticó como una infección bacteriana; la no respuesta al tratamiento y la evolución subaguda-crónica determinó su internación. La esporotricosis debe incluirse en el diagnóstico diferencial no solo de lesiones en extremidades sino también en presencia de lesiones en cabeza y cuello, particularmente en pacientes provenientes de zonas endémicas y también frente a lesiones que no responden al tratamiento con antibiótico(10,15,16).
Sus características semiológicas típicas junto con los antecedentes epidemiológicos hacen que muchas veces el diagnóstico sea clínico(7) pero es importante destacar que el diagnóstico definitivo requiere el aislamiento del hongo en cultivos a partir del sitio de infección(2-5,9,12,13).
Debido a que se trata de un hongo dimórfo el material obtenido debe sembrarse en agar glucosado de Sabouraud e incubarse a 25ºC y 37ºC, para obtener la fase filamentosa y levaduriforme respectivamente. Las colonias de la fase levaduriforme, pueden confundirse con las de bacterias o levaduras del género Candida, por ello el diagnóstico etiológico se realiza con el desarrollo de la fase filamentosa. Al quinto día de incubación, las colonias son planas de color beige claro, adquiriendo lentamente coloración amarronada, negruzco y aspecto membranoso, acartonado y miceliales, al cabo de 15 -20 días(1,4,7,9).
Otro elemento de valor para el diagnóstico de esporotricosis en las muestras son los llamados cuerpo asteroides.
El cuerpo asteroide es una levadura redondeada extracelular de unas 2-6 micras de diámetro, rodeada de estructuras radiadas, hialinas, denominadas clavas. Constituyen el resultado del depósito de complejos antígeno-anticuerpo y restos de células inflamatorias del huésped(5,6). Para algunos es considerado característico, aunque también puede observarse en otras afecciones fúngicas, bacterianas e incluso parasitarias. Estas estructuras no siempre se observan al microscopio óptico en el examen directo en fresco, debido a la baja sensibilidad diagnóstica del mismo y a dificultades en la obtención de material para estudiar, entre otros factores(5). La obtención de material más profundo en el proceso granulomatoso crónico y la búsqueda exhaustiva con un número mayor de láminas en cada paciente, parece ser la clave para mejorar los resultados y estandarizar su hallazgo con el objetivo de iniciar el tratamiento antes de obtener el resultado de los cultivos. Se trata de un método práctico, eficiente, barato y realizable para cualquier laboratorio de micología(5). Implica un beneficio importante para el paciente teniendo en cuenta que el tratamiento precoz mejora el pronóstico evolutivo de la infección. En este caso al microscopio óptico no se encontraron cuerpos asteroides en el examen directo pero al realizarse tinción de Gomori si se observaron dos levaduras en forma de habano (figura 5). El diagnóstico etiológico definitivo se obtuvo con el aislamiento de Sporothrix sp en medios de cultivo específicos para hongos, agar Sabouraud.
Con respecto a las pruebas serológicas se le ha dado poco valor dada la fácil obtención de los cultivos se reserva su uso para el diagnóstico en las formas sistémicas y pulmonares(1,5).
El tratamiento de la esporotricosis sigue siendo empírico(1), la resolución espontánea sin tratamiento específico es poco común(9,14,16,17).
La Sociedad de Enfermedades Infecciosas de América (2007) recomienda el tratamiento con itraconazol administrado durante 3 a 6 meses Se emplea a dosis de 200-300 mg/día en niños con 6 a 10 mg/kg hasta 400 mg/día(1,14). Presenta escasos efectos adversos y una tasa de éxito de 90%; otra alternativa es el yoduro de potasio(1,6,9,14,16,18).
El yoduro de potasio es el tratamiento clásico más eficaz y aceptado universalmente, especialmente en las formas cutáneas, la dificultad radica en la posología la intolerancia o en el embarazo, en el cual está contraindicado(1). Se comienza con dosis diarias bajas (0,5 g) y se va incrementando progresivamente hasta 3 g prolongándose por uno o dos meses más de la aparente cura clínica con el objetivo de evitar la recidiva(1,7). Su mecanismo de acción es a través del aumento de la respuesta inmune del paciente contra el hongo(19). Sus efectos adversos, especialmente en dosis altas son anorexia, náuseas, un sabor metálico, inflamación de las glándulas salivales, erupción cutánea y fiebre. Continúa siendo la terapia de más bajo costo y más ampliamente utilizada para la esporotricosis(6,9).
Anfotericina B se reserva únicamente para las formas diseminadas de la enfermedad(6,9).
La termoterapia local preconizada por la escuela micológica Uruguaya en 1962 y confirmada su utilidad en países como Japón, significa muchas veces una valiosa alternativa terapéutica(3,4,7-9,12).
Los métodos utilizados son variados, pero uno de los más empleados y de bajo costo es el uso de guantes durante el día y bolsa de agua o semillas calientes durante las horas de sueño, durante 5-9 semanas según los casos. El mecanismo biológico de acción es la fagocitosis y muerte intracelular de Sporothrix sp por parte de leucocitos polimorfonucleares. La temperatura ambiental relativamente alta impide el desarrollo y multiplicación del hongo(8,12).
Los efectos colaterales posibles de la termoterapia, bien tolerada en general, son: hiperpigmentación, irritación, cicatrices keloidianas o atróficas(8). Necesitan un prolongado tiempo de aplicación lo que afecta las actividades diarias del paciente.
La asociación de itraconazol con termoterapia local aún bajo forma de un simple abrigo en las regiones afectadas tiene resultados altamente satisfactorios como sucedió en este caso clínico.
Las medidas de prevención de la enfermedad implican evitar de ser posible la exposición al organismo entre las personas que participan en actividades de alto riesgo. Es necesario en esta población el uso de guantes. En caso de presentar heridas estas deben lavarse y desinfectarse inmediatamente. No hay evidencia que el uso de máscaras prevenga la transmisión inhalatoria(7,9).
El pronóstico es bueno, con excepción de las formas cutáneas diseminadas y las formas viscerales ambas poco frecuentes, en las que se debe administrar tratamiento enérgico y precoz(7).
Este niño evolucionó favorablemente una vez instaurado el antifúngico tratamiento con intraconazol y termoterapia. Las lesiones sugestivas de esporotricosis condujeron al interrogatorio de la exposición a fuentes de contagio y a desencadenar los estudios que permitieron confirmar el diagnóstico de una enfermedad rara en la infancia.
Conclusiones
En Uruguay ésta es la primer esporotricosis cutánea linfangítico-nodular en un niño documentada.
La diversidad de manifestaciones clínicas y su baja frecuencia hace que constituya un desafío diagnóstico.
La relación entre la cacería de mulitas y la aparición de casos en nuestro medio representa una característica epidemiológica única.
El diagnóstico definitivo requiere del estudio micológico, con aislamiento del hongo en cultivos a partir del sitio de infección.
Referencias bibliográficas
1. Bonifaz A. Esporotricosis. En: Bonifaz, A. Micología médica básica. 4 ed. Ciudad de México: McGraw-Hill, 2012:214-29.
2. Fleece D, Aronoff S. Esporotricosis. En: Nelson W, Kliegman R, Stanton B, Behrman R, Jenson H. Tratado de Pediatría. 18 ed. Barcelona: McGraw-Hill, 2008:1323-24.
3. Villamarin R, Porteiro C, Dolinsky D, Ramagli A, Naviliat M, Gezuele E, et al. Esporotricosis articular. 23 Congreso Uruguayo de Reumatología; 12-15 de octubre de 2000, Montevideo. Disponible en: http://www.reumauruguay.org/articulo2.htm. (Consulta: 21 octubre 2016).
4. Barros MB, de Almeida R, Schubach A. Sporothrix schenckii and Sporotrichosis. Clin Microbiol Rev 2011; 24(4):633-54.
5. Gezuele E, Da Rosa D. Relevancia del cuerpo asteroide esporotricósico en el diagnóstico rápido de la esporotricosis. Rev Iberoam Micol 2005; 22(3):147-50.
6. Conti I. La vía inhalatoria de infección en el ratón y su relevancia en la dilucidación de la patogenia de algunas micosis profundas: análisis de estudios pioneros realizados en Uruguay. Rev Méd Urug 2008; 24(1):56-61.
7. Conti I. Esporotricosis. Rev Méd Urug 1987; 3(2):135-47.
8. Conti I. La termoterapia local como tratamiento de la esporotricosis cutánea: actualización de la experiencia acumulada a nivel internacional. Rev Méd Urug 2011; 27(1):50-5.
9. Pappas P. Sporotrichosis. En: Kauffman C, Pappas P, Sobel J, Dismukes W, eds. Essentials of clinical mycology. New York: Springer, 2011:387-97.
10. Burch JM, Morelli JG, Weston W. Unsuspected sporotrichosis in childhood. Pediatr Infect Dis J 2001; 20(4):442-5.
11. Gutierrez MC, Schubach A, Monteiro P, Reis R, Zancopé R, Lazéra M, et al. Sporotrichosis: an emergent zoonosis in Rio de Janeiro. Mem Inst Oswaldo Cruz 2001;96(6):777-779.
12. Bonifaz A, Saúl A, Paredes V, Fierro L, Rosales A, Palacios C, et al. Sporotrichosis in childhood: clinical and therapeutic experience in 25 patients. Pediatr Dermatol 2007; 24(4):369-72.
13. Rubio G, Sánchez G, Porras L, Alvarado Z. Esporotricosis: prevalencia, perfil clínico y epidemiológico en un centro de referencia en Colombia. Rev Iberoam Micol 2010; 27(2):75-9.
14. Bustamante B, Campos P. Sporotrichosis treatment: overview and update. Curr Fungal Infect Rep 2011; 5(1):42-8.
15. Ramírez MC, Andagua J, Lizárraga J, Aguilar E, Pezo J. Esporotricosis en pacientes que acuden a un centro médico de referencia, en Abancay, Perú. Rev Perú Med Exp Salud Pública 2011; 28(3):508-512.
16. Barros MB, Costa D, Schubach T, do Valle A, Lorenzi N, Teixeira JL, et al. Endemic of zoonotic sporotrichosis: profile of cases in children. Pediatr Infect Dis J 2008; 27(3):246-50.
17. Pappas P, Tellez I, Deep A, Nolasco D, Holgado W, Bustamante B. Sporotrichosis in Peru: Description of an Area of Hyperendemicity. Clin Infect Dis 2000; 30(1):65-70.
18. Arenas R. Micología médica ilustrada. 4 ed. Ciudad de México: McGraw-Hill, 2011.
19. Xue S, Li L. Oral potassium iodide for the treatment of sporotrichosis. Mycopathologia 2009; 167(6):355-6.
Correspondencia: Dra. Alejandra Vomero.
Correo electrónico: alvomero@internet.com.uy