Services on Demand
Journal
Article
Related links
Share
Archivos de Pediatría del Uruguay
Print version ISSN 0004-0584On-line version ISSN 1688-1249
Arch. Pediatr. Urug. vol.87 no.3 Montevideo Sept. 2016
Rendimiento del score PIM 2 en una
Unidad de Cuidados Intensivos Pediátricos
PIM 2 score yield in a Pediatric Intensive Care Unit
Alicia Fernández1, Lucía Alonso2, Raquel Baldovino3, Rodrigo Franchi3,
Mónica Guerra3, Leticia Idiarte3, Jeniffer Darrigol3, Beatriz Romero3, Sergio Payssé3
1. Especialista. Cuidados Intensivos de Niños. Jefe. Unidad Cuidados Intensivos Pediátricos. Asociación Española.
2. Prof. Adj. Medicina Preventiva y Social. UDELAR. Médico Epidemiólogo. Asociación Española.
3. Especialista. Cuidados Intensivos de Niños. Médico Pediatra Intensivista. Asociación Española.
Asociación Española.
Declaramos no tener conflictos de intereses.
Trabajo inédito.
Fecha recibido: 28 de diciembre de 2015.
Fecha aprobado: 16 de abril de 2016.
Resumen
Objetivo: evaluar el rendimiento del score de predicción de mortalidad PIM 2 en una población de pacientes pediátricos críticos.
Materiales y métodos: se realizó un estudio prospectivo, entre el 01 de enero y el 31 de diciembre de 2013. Se incluyeron todos los pacientes con una edad comprendida entre 29 días y 14 años que ingresaron a la Unidad de Cuidados Intensivos Pediátricos (CIP) de la Asociación Española. Fueron excluidos aquellos pacientes que fallecieron antes de las 12 horas, los que ingresaron para monitorización u observación luego de procedimientos endoscópicos o quirúrgicos menores o para realización de vías y los neonatos. Para evaluar el rendimiento del score PIM 2 se analizó tanto su calibración, como su discriminación, mediante la aplicación del test de bondad de ajuste de Hosmer-Lemeshow y la construcción de la curva ROC y el cálculo del área bajo la curva.
Resultados: se incluyeron 184 pacientes para el análisis. La tasa de mortalidad de esta población fue de 5,4% (IC95% 1,88-8,98). La media de internación fue de 8,3 días (rango 12 horas a 27 días) y en el caso de los fallecidos fue de 11.3 días (rango 1-20). La aplicación del test de Hosmer-Lemeshow arrojó un valor de Chi cuadrado de 5,37 (p=0,71). El área bajo la curva ROC fue de 0,90. Para un punto de corte de 0,5 el rendimiento de la prueba evidenció una validez global del 96,7% (IC 95% entre 93,77-99,57), un valor predictivo positivo del 100% (87,50-100) y un valor predictivo negativo de 96,67% (93,77-99,57). La sensibilidad para este corte fue del 40% (4,64-75,36) y una especificidad del 100% (99,71-100).
Conclusiones: el score PIM 2 ha presentado en la población estudiada una adecuada calibración y discriminación global. Por tanto, su utilidad como instrumento para medición y evaluación de la calidad asistencial permanece vigente. Pese a ello, su aplicabilidad práctica fue limitada en pacientes asignados a deciles de riesgo “bajo” en donde el score presentó problemas de discriminación y una alta tasa de falsos negativos.
Palabras clave: MORTALIDAD INFANTIL
MEDICIÓN DE RIESGO
UNIDADES DE CUIDADO INTENSIVO
PEDIÁTRICO
Summary
Objective: to assess the PIM 2 score yield for the prediction of mortality in a population of critical pediatric patients.
Methods: a prospective study was conducted, from January 1 to December 31, 2013. All patients who were between 29 days and 14 years old and were admitted to the Pediatric Intensive Care Unit at Asociación Española were included in the study. Those patients who died before 12 hours, those who were admitted for monitorization or observation after minor endoscopic or surgical procedures, or for the placement of catheters and neonates were excluded from the study. To assess yield of the PIM 2 score both its calibration and its discrimination, by means of a Hosmer-Lemeshow test for goodness of fit and the construction of the ROC curve and the area under the curve were analysed.
Results: 184 patients were included for the analysis. The mortality rate of this populaiton was 5.4% (CI 98% 1.88-8.98). Average hospitalization was 8.3 days (range 12 hours to 27 days) and in the case of the patients who died, it was 11.3 days (range 1-20). Application of the Hosmer-Lemeshow test resulted in a Chi square test value of 5.37 (p=0.71). The area under the ROC curve was 0.90. For a 0.5 cut off point the yield of the test evidenced a global validity of 96.7 (CI 95% between 93.77- 99.57), a positive predictive value of 100% (87.5-100) and a negative prediciton value of 96.67% (93.77-99.57). Sensitivity for this cut off point was 40% (4.64-75.36) and a specificity of 100% (99.71-100).
Conclusions: the PIM 2 score has evidenced, in the studied population and adequate global calibration and discrimination. Therefore, its usefulness as a tool for measuring and assessing assistance quality is still valid. However, its practical applicability was limited in patients allocated to “low”risk deciles, where the score presented discrimination problems and a high rate of false negatives.
Key words: INFANT MORTALITY
RISK ASSESSMENT
PEDIATRIC INTENSIVE CARE UNITS
Introducción
La mortalidad de un niño que ingresa a una unidad de cuidados intensivos pediátricos (UCIP) depende de varios factores. entre los que se destaca la enfermedad, el paciente, la causa que motiva el ingreso, la gravedad, las complicaciones derivadas de la enfermedad, los procedimientos que deban realizarse y los tratamientos instituidos(1,2).
Los índices pronósticos de mortalidad, permiten cuantificar objetivamente la situación clínica, predicen el pronóstico, permiten hablar un mismo idioma y comparar una UCIP con otras en cuanto a los pacientes que ingresan los tratamientos instituidos, duración de la internación y costos(1).
Estos índices permiten evaluar la calidad de los cuidados brindados mediante la comparación de la mortalidad observada respecto a la esperada por la inestabilidad fisiológica de los pacientes(3).
El Pediatric Risk of Mortality (PRISM) fue utilizado en las UCIP, incluidas las de nuestro país, durante mucho tiempo. El mismo evalúa 17 variables fisiológicas y 6 factores de riesgo durante las primeras 24 horas del ingreso. Los niños con mayor cantidad de variables alteradas y más factores de riesgo son los que tendrán una probabilidad mayor de morir(4–6).
En el año 1997, con el objetivo de intentar corregir los problemas del PRISM por la complejidad de obtención de los datos, se publicó el Pediatric Index of Mortality (PIM), que evaluaba ocho variables durante la primera hora de ingreso del paciente y sobre cada una de ellas aplicaba un coeficiente que permitía determinar la probabilidad de muerte(7). En el año 2003 este score fue actualizado modificando las variables existentes, los coeficientes de cálculo, agregando tres nuevas variables, pasándose a llamar PIM 2.
La complejidad del PIM 2, se mantiene vinculada fundamentalmente a la exigencia de considerar las constantes fisiológicas en la primera hora de ingreso con la variabilidad de esta primera medida(8).
Teniendo los autores la inquietud de acercarnos a un método rápido y sencillo que permita predecir la mortalidad de los pacientes al ingreso a la UCIP, más allá de la impresión clínica, es que realizamos el presente estudio.
Objetivo
Evaluar el rendimiento del score de predicción de mortalidad PIM 2 en una población de pacientes pediátricos críticos.
Material y métodos
Se realizó un estudio prospectivo, entre el 01 de enero y el 31 de diciembre de 2013. Se incluyeron todos los pacientes con una edad comprendida entre 29 días y 14 años que ingresaron a la Unidad de Cuidados Intensivos Pediátricos (CIP) de la Asociación Española. Fueron excluidos aquellos pacientes que fallecieron antes de las 12 horas, los que ingresaron para monitorización u observación luego de procedimientos endoscópicos o quirúrgicos menores o para realización de vías y los neonatos.
El CIP dispone de 10 unidades, con un promedio de admisiones en los últimos 5 años (2010–2014) de 191 niños anualmente (rango 157–240) y en la misma no ingresan pacientes de cirugía de transplantes o cardíaca. El protocolo de investigación se presentó oportunamente al Comité de Ética Institucional para su aprobación. La información relevada en cada caso fue desidentificada desde la captación y el manejo de los datos fue preservado cumpliendo con los estándares recomendados.
El PIM 2 incluye variables clínicas y de laboratorio que forman parte de las rutinas que se realizan en el CIP, pero que deben ser realizadas dentro de la primera hora de la admisión.
Entre ellas se incluyen:
- Ingreso programado.
- Recuperación tras procedimiento.
- By-pass cardíaco.
- Pupilas.
- Ventilación mecánica.
- Presión arterial sistólica (mmHg).
- Exceso de base.
- FiO2 (en porcentaje)/ PaO2.
- Diagnóstico de alto riesgo:
- PCR antes del ingreso en la UCI.
- Inmunodeficiencia combinada severa.
- Leucemia o linfoma tras la primera inducción.
- Hemorragia cerebral espontánea.
- Miocardiopatía o miocarditis.
- Síndrome de corazón izquierdo hipoplásico.
- Infección por VIH.
- Fallo hepático como razón principal para el ingreso.
- Trastorno neurovegetativo.
- Diagnóstico de bajo riesgo:
- Asma como razón principal para el ingreso
- Bronquiolitis como razón principal para el ingreso
- Crup como razón principal para admisión.
- Apnea obstructiva del sueño como razón principal para el ingreso.
- Cetoacidosis diabética como razón principal para el ingreso.
Para el cálculo del score se ingresaron los valores de las variables mencionadas a un instrumento web diseñado a ese fin. Las otras variables registradas fueron: edad, sexo, duración de la internación, egreso vivo o fallecido. El valor del score obtenido, la mortalidad predicha y las variables adicionales fueron ingresados a una base de datos creada a tal propósito.
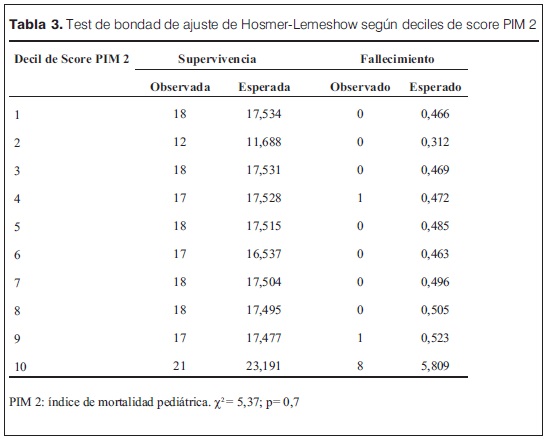
Para evaluar el rendimiento del score PIM 2 se analizó tanto su calibración, como su discriminación. La evaluación de la calibración se realizó mediante la determinación de la capacidad de asignación de pacientes en su respectiva categoría de riesgo (bajo, medio y alto riesgo). Para ello se aplicó el test de bondad de ajuste de Hosmer-Lemeshow. La aplicación del test permite asignar a los casos individuales en deciles de riesgo, calculando una razón de mortalidad en cada decil, relacionando la mortalidad observada y la esperada (<1%, 1%-4%, 5%-15%, 16-29%, >30%). Se obtuvo un valor de Chi-cuadrado para el test seleccionado, con su correspondiente nivel de significación estadística. Un valor de p> 0.05 en la aplicación de este test denota un ajuste adecuado.
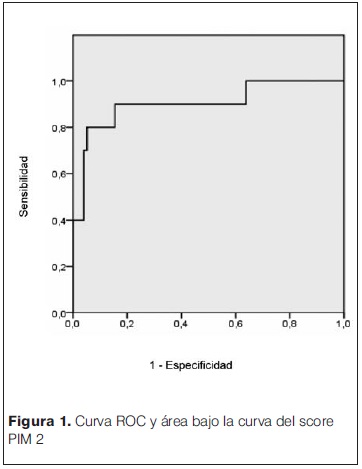
Para la evaluación de la discriminación del modelo, se trazó la curva ROC que representa la relación entre sensibilidad (capacidad de detectar los verdaderos positivos) y especificidad (capacidad de detectar los verdaderos negativos) del score de PIM 2, determinado el grado en que el test permite distinguir adecuadamente entre los pacientes que vivieron y los que murieron. El cálculo del área bajo la curva ROC permitió inferir cuantitativamente la discriminación del modelo, considerando una buena discriminación un valor debajo de la curva de 0,70 o más.
El análisis se realizó mediante el software SPSS Statistics® v 17.0.
Resultados
Entre el 1 de enero y el 31 de diciembre de 2013 ingresaron al CIP de la Asociación Española 208 niños, siendo excluidos 24 de ellos (nueve neonatos, cuatro que egresaron vivos antes de las 6 horas, uno que falleció en la primera hora, 10 en los que no se realizó el score o se tomaron las muestras luego de la primera hora del ingreso). Se analizaron los datos de los 184 pacientes que cumplieron los criterios de inclusión. La media de edad fue de 39 meses (rango 1 a 180). De los 184 niños incluidos, 99 eran varones (53%). Los diagnósticos al ingreso se muestran en la tabla 1.
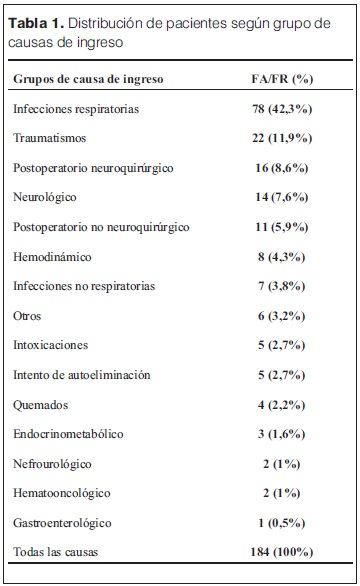
La media de internación de los niños incluidos fue de 8.3 días (rango 24 horas a 27 días) y en el caso de los fallecidos fue de 11.3 días (rango 1-20).
La mortalidad de la población analizada fue de 5,4% (IC 95% 1,88-8,98).
El promedio del score PIM 2 en el total de la población fue de 4.73 %, habiendo fallecido 10 niños cuyas edades, sexos, diagnóstico y score PIM 2 se muestran en la tabla 2.
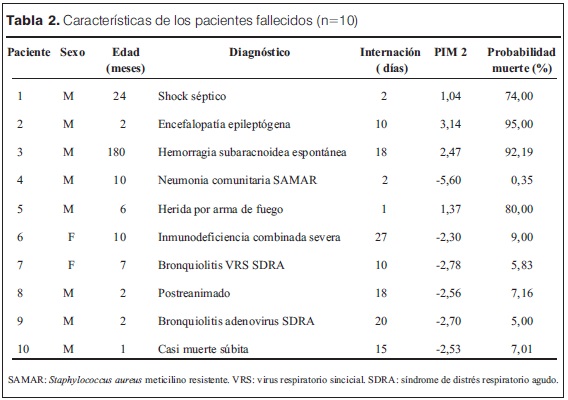
En la tabla 3 se observan los resultados de la aplicación del test de Hosmer-Lemeshow de evaluación de bondad de ajuste y se presentan las razones de mortalidad observadas y esperadas para cada decil de riesgo (según el valor del score PIM 2 asignado).
En la figura 1 se presenta la curva ROC y el área bajo la curva del score PIM 2 obtenido. El valor fue de 0,90.
Considerando el test con la lógica de una prueba diagnóstica, aplicando un punto de corte de 0,5 el rendimiento de la prueba evidenció una validez global del 96,7% (IC 95% entre 93,77-99,57), un valor predictivo positivo del 100% (87,50-100) y un valor predictivo negativo de 96,67% (93,77-99,57). La sensibilidad para este corte fue del 40% (4,64-75,36) y la especificidad del 100% (99,71-100).
Discusión
No cabe duda de la importancia para las UCIP en contar con un índice pronóstico de mortalidad que nos permita estimar la gravedad de los niños que ingresan y evaluar la calidad de los cuidados que estos reciben.
El PIM 2 es un score fácil de realizar y los diferentes trabajos publicados muestran una buena performance del mismo.
Nuestra investigación evidencia que la aplicación del score PIM 2 permite predecir adecuadamente en forma global la mortalidad en pacientes críticos pediátricos. El score ha presentado en la población estudiada una adecuada calibración y discriminación, evidenciado en el primer caso por una buena predicción de muertes y sobrevida en todos los deciles de probabilidad y por una adecuada relación entre verdaderos positivos y negativos en el segundo.
Este resultado se explica principalmente por la baja prevalencia del fenómeno muerte y el punto de corte seleccionado para el modelo estadístico aplicado. Ello determinaría una aparente discrepancia entre la obtención de resultados que evidencian un rendimiento del score en forma global muy bueno y las limitaciones en la discriminación para ciertos estratos de riesgo (en la valoración del paciente individual).
En contrapartida, aquellos pacientes que presentan una probabilidad calculada en base al score mayor al 50% seguramente morirán, no olvidando que el score se calcula en la primera hora y es posible lograr la estabilización del paciente posteriormente a ese período de tiempo. La procedencia de los pacientes es un dato a tener en cuenta, sobre todo los que ingresan desde lugares en que se iniciaron medidas de soporte o al contrario si no se realizaron más que las medidas inherentes al transporte. Esa primera hora de ingreso cambia sustancialmente en unos y otros. En los primeros el PIM 2 posiblemente debería ser realizado en el sitio en que se recibe al niño y donde se inician las medidas, no en la UCIP. En el segundo caso, las medidas de reanimación o estabilización serán fundamentalmente en la primera hora y el PIM 2 no sería traducción fiel de lo que sucederá con ese niño posteriormente.
En la valoración clínica de estos pacientes, una sensibilidad del 40% podría considerarse clínicamente inadmisible, de entender que 4 de cada 10 pacientes son asignados en forma incorrecta en los estratos de “bajo riesgo”, cuando es justamente en esa población en la que existe mayor necesidad de pesquisar pacientes que pueden potencialmente evolucionar a la letalidad. En contrapartida, el gran desempeño global del score permitirá predecir adecuadamente en forma muy ajustada, de acuerdo a estos resultados, cual es el total de pacientes que se espera fallezcan en una unidad en un tiempo dado. Por tanto, su utilidad como instrumento para evaluación de la calidad asistencial permanece vigente.
Esta es la primera publicación en Uruguay que evalúa el rendimiento de este score en una población de niños críticamente enfermos. Sin duda, teniendo en cuenta que a partir del 2014 este score se realiza de rutina en el CIP, el análisis posterior con un mayor número de pacientes, permitirá confirmar el buen rendimiento que mostró en forma global este primer análisis.
Referencias bibliográficas
1. Cavallazzi R, Marik P, Hirani A, Pachinburavan M, Vasu T, Leiby B. Association between time of admission to the ICU and mortality: a systematic review and metaanalysis. Chest 2010; 138(1):68-75.
2. Alievi P, Carvalho P, Trotta E, Mombelli R. The impact of admission to a pediatric intensive care unit assessed by means of global and cognitive performance scales. J Pediatr (Rio J) 2007; 83(6):505-11.
3. Gemke R, Bonsel G, van Vught A. Effectiveness and efficiency of a Dutch pediatric intensive care unit: validity and application of the Pediatric Risk of Mortality score. Crit Care Med 1994; 22(9):1477-84.
4. Prieto S, Lopez-Herce J, Rey C, Medina A, Concha A, Martinez P. Índices pronósticos de mortalidad en cuidados intensivos pediátricos. An Pediatr (Barc) 2007; 66(4):345-50.
5. Tangari E, Talasimov C, Cabaleiro M, Alberti M. Relación entre nivel de glicemia y morbimortalidad en el paciente pediátrico crítico. Arch Pediatr Urug 2009; 80(3):168–77. Disponible en: http://www.scielo.edu.uy/scielo.php?script= sci_arttext&pid=S1688-12492009000300002. [Consulta: 12 de noviembre de 2015].
6. Fernández A, Rodríguez A, Sosa G, Palenzuela S, Beltramo P, Gutiérrez MC, et al. El valor de la autopsia en una unidad de cuidados intensivos pediátricos. Arch Pediatr Urug 2006; 77(2):103–9. Disponible en: http://www.scielo.edu.uy/scielo.php?script=sci_arttext&pid=S1688- 12492006000200005&lng=es&nrm=iso&tlng=es. [Consulta: 12 de noviembre de 2015].
7. Shann F, Pearson G, Slater A, Wilkinson K. Paediatric index of mortality (PIM): a mortality prediction model for children in intensive care. Intensive Care Med 1997; 23(2):201-7.
8. Slater A, Shann F, Pearson G; Paediatric Index of Mortality (PIM) Study Group. PIM 2: a revised version of the Paediatric Index of Mortality. Intensive Care Med 2003; 29(2):278-85.
Correspondencia: Dra. Alicia Fernández.
Correo electrónico: afer7@asesp.com.uy














