Services on Demand
Journal
Article
Related links
Share
Archivos de Pediatría del Uruguay
On-line version ISSN 1688-1249
Arch. Pediatr. Urug. vol.85 no.4 Montevideo Dec. 2014
Arch Pediatr Urug 2014; 85(4)
Características del empiema paraneumónico luego del inicio de la vacunación antineumocócica
Centro Hospitalario Pereira Rossell, año 2010
Features of parapneumonic empyema after the beginning of pneumococcal vaccination. CHPR, 2010
Karina Machado1, Adriana López2, Héctor Pacheco3, Gabriela Algorta4, Catalina Pírez5
1. Prof. Agda. Clínica Pediátrica. CHPR. Facultad de Medicina. UDELAR.
2. Pediatra.CHPR. Facultad de Medicina. UDELAR.
3. Prof. Agdo. Cirugía Pediátrica. CHPR. Facultad de Medicina. UDELAR.
4. Prof. Bacteriología y Virología. CHPR. Facultad de Medicina. UDELAR.
5. Prof. Clínica Pediátrica. CHPR. Facultad de Medicina. UDELAR.
Depto. Pediatría y Especialidades. Hospital Pediátrico. CHPR. Facultad de Medicina. UDELAR
Declaramos no tener conflictos de intereses
Fecha recibido: 24 de junio de 2013.
Fecha aprobado: 1 de diciembre de 2014
Resumen
El empiema paraneumónico (EP) es complicación grave y frecuente de neumonía adquirida en la comunidad (NAC), causado principalmente por Streptococcus pneumoniae. En Uruguay desde 2008 se incorporaron vacunas conjugadas neumocócicas (PCV), que determinaron disminución en la prevalencia de la enfermedad neumocócica y cambios en los serotipos involucrados.
Se realizó un estudio descriptivo para evaluar las características de niños menores de 14 años hospitalizados por EP en el año 2010.
Fueron identificados 69 pacientes, que representaron una tasa de 63.4/10.000 egresos. El promedio de edad fue 4 años; 37% de los menores de 5 años tenía 3 dosis de PCV. La presentación inicial fue grave, con 30% de casos que requirieron ingreso a terapia intensiva. El tratamiento recibido fue drenaje toráxico en 96%, instilación de estreptoquinasa intrapleural en 64% y cirugía en 6%. La duración de la hospitalización tuvo un promedio de 18 días. Un porcentaje importante de niños presentó complicaciones; uno falleció. Se identificó germen en 62% de los pacientes, la gran mayoría S. pneumoniae. Los serotipos fueron similares a los identificados antes de la implementación de PCV. No se identificaron fallas vacunales.
El EP persiste como enfermedad grave, aunque tras la implementación de PCV disminuyó su prevalencia. No hubo cambios significativos en los serotipos. Es importante continuar la vigilancia del efecto de la implementación de PCV sobre esta patología.
Palabras clave:
EMPIEMA PLEURAL
NEUMONÍA
INFECCIONES COMUNITARIAS ADQUIRIDAS
VACUNAS NEUMOCÓCICAS
VACUNAS CONJUGADAS
Summary
Parapneumonic empyema (PE) is a frequent and serious complication of community-acquired pneumonia (CAP), mainly caused by Streptococcus pneumoniae. In Uruguay from 2008 were incorporated neumococcal conjugate vaccines (PCV), which resulted in a decrease in the prevalence of pneumococcal disease and changes in the involved serotypes.
A descriptive study was conducted to evaluate the characteristics of children less than 14 years hospitalized for PE in 2010.
There were identified 69 patients, representing a rate of 63.4/10.000 of the discharges. The average age was 4 years, 37% of children fewer than 5 years had 3 doses of PCV. Initial presentation was severe, with 30% of cases requiring intensive care admission. Chest drain treatment was received by 96%, intrapleural instillation of streptokinase in 64% and surgery in 6%. The hospitalization had an average of 18 days. A significant percentage of children had complications, one died. In 62% of patients, it was identified an etiology, most S. pneumoniae. The serotypes were similar to those identified before implementation of PCV. No vaccine failures were identified.
The EP persists as a serious illness; even the PCV implementation determined it decreased prevalence. No significant changes in the serotypes were detected. It is important the continuing monitoring of the PCV implementation effect in this pathology.
Key words:
EMPYEMA, PLEURAL
PNEUMONIA
COMMUNITY ACQUIRED INFECTIONS
PNEUMOCOCCAL VACCINES
VACCINES, CONJUGATE
Introducción
En Uruguay la tasa de mortalidad infantil ha tenido una tendencia descendente, alcanzando 7,71/mil habitantes en 2010. Las infecciones respiratorias representaron la tercera causa de mortalidad posneonatal*. Si bien la mayoría de las infecciones respiratorias agudas bajas (IRAB) son de etiología viral, la neumonía bacteriana es causa importante de mortalidad infantil en el mundo, causando 1,6 millones de muertes en niños cada año. En Uruguay, desde la introducción de la vacuna anti-Haemophilus influenzae tipo b en 1994 Streptococcus pneumoniae es el agente más frecuente de NAC en niños. Las cepas de H. influenzae aisladas son en su mayoría no tipificables y no productoras de b-lactamasas(1). Otro agente menos frecuente es Staphylococcus aureus, identificándose desde 2002 cepas meticilinorresistente adquiridas en la comunidad con elevada mortalidad. Streptococcus b hemolítico del grupo A es menos frecuente(2).
El EP es una complicación grave de NAC(3). Se define como una colección inflamatoria adyacente a un proceso neumónico que se transforma en purulento o seropurulento(3,4). Se define empiema complejo cuando la ecografía de tórax evidencia septos y tabiques(4). En el período 2005-2009 en el HP-CHPR 12% de los niños hospitalizados por NAC desarrolló EP (5). En Uruguay antes de 2008 los serotipos de S. pneumoniae que más se asociaban a EP eran 1, 3, 5 y 14(1), hallazgos similares se reportaron en otros países(6). Desde 1997 en el HP-CHPR se aplica un protocolo para el diagnóstico y tratamiento de niños hospitalizados por NAC y EP(7). Incluye realización de radiografía de tórax (RxTx) y hemocultivo en niños con NAC, ecografía torácica y estudio citoquímico y bacteriológico del líquido pleural (LP) cuando corresponde. El tratamiento consiste en antibióticos empíricos(7) y evacuación del EP, con drenaje pleural. Desde 2005 en los casos de empiema complejo se instila estreptoquinasa (STK) intrapleural(8).
En marzo de 2008 Uruguay incorporó la vacuna conjugada neumocócica 7-valente (pneumococcal conjugated vaccine, PCV-7) al certificado esquema de vacunación (CEV) que incluye los serotipos 14, 4, 6B, 9V, 18C, 19F, 23F*. Se aplicó a los 2, 4 y 12 meses. Se realizó nivelación a niños nacidos en 2007 con 2 dosis: a los 15 y 21 meses. En marzo de 2010 se sustituyó por la vacuna conjugada neumocócica 13-valente (PCV-13) que agrega los serotipos 1, 5, 3, 7F, 6A y 19A y se administra en iguales dosis. En los primeros meses de 2010 se realizó una estrategia de nivelación con dosis única a los nacidos entre 1/1/2005 y 24/4/2010*. Posteriormente a la introducción de estas vacunas han ocurrido cambios en los serotipos de S.pneumoniae causantes de NAC(5).
El HP-CHPR es un centro terciario de referencia nacional, que asiste a niños tributarios de la Administración de Salud del Estado (ASSE) de Montevideo y parte del interior del país. En el 2008 se creó un Sistema Nacional Integrado de Salud (SNIS), que impactó en una reducción del 15% en los egresos del centro*. El equipo asistencial ha implementado estrategias para promover la prevención, el diagnóstico oportuno y el tratamiento racional de NAC y EP (1,5,7,9,10). Es necesario evaluar las características clínicas y la evolución de los niños hospitalizados por EP. El presente trabajo pretende ser una contribución a la vigilancia permanente de las infecciones respiratorias en el HP-CHPR, tras la implementación del SNIS y la vacunación universal con vacuna conjugada antineumocócica.
Objetivos
El objetivo del presente estudio fue describir las características epidemiológicas, la etiología, la evolución y las complicaciones de los niños hospitalizados en el HP-CHPR con diagnóstico de empiema pleural durante el año 2010.
Material y métodos
Se realizó un estudio descriptivo retrospectivo incluyendo a los menores de 14 años con diagnóstico de EP hospitalizados en el HP-CHPR, entre el 1 de enero de 2010 y el 31 de diciembre de 2010.
El diagnóstico de EP se realizó por el aspecto macroscópico y el estudio citoquímico y bacteriológico del LP, por la presencia de un criterio mayor o dos menores. Criterios mayores: presencia de pus y/o evidencia de bacterias (en examen directo o cultivo, o detección de antígenos); criterios menores: glucosa £ 40 mg/dL, pH £ 7,1, láctico deshidrogenasa (LDH) ³ 1.000 UI/L, leucocitos ³ 103/mm3 y polimorfonucleares (PMN) ³ 90% (3,6). La nómina de pacientes se obtuvo de la base informática del HP-CHPR. Se revisaron las historias clínicas, consignando los siguientes datos: edad, sexo, procedencia (Montevideo o interior del país); vacunas antineumocócicas recibidas, tipo y dosis. De la presentación clínica inicial se describió: días de fiebre antes de la consulta, número de consultas, antibióticos recibidos; síntomas de gravedad (insuficiencia respiratoria, circulatoria, sepsis); ingreso a centro de terapia intensiva (CTI). Se señalaron los hallazgos de la primera RxTx, consignando: bronconeumonía, neumonía lobar, derrame pleural y/o neumatoceles. Del tratamiento recibido se evaluó: días de antibióticos, número de dosis de STK, días de drenaje pleural, complicaciones relacionadas al uso de STK(8). De la evolución durante la hospitalización se detalló: días de fiebre, ingreso a CTI, complicaciones, días de hospitalización y fallecimientos. Las complicaciones descritas fueron: neumonía necrotizante (NN) y fístula broncopleural (FBP). Se describió número de tomografía computada (TC) realizadas, motivo de realización y sus hallazgos. Se relató número de pacientes que requirieron tratamiento quirúrgico y técnica utilizada.
Se analizaron los estudios bacteriológicos: hemocultivo, cultivo de LP y detección de antígenos capsulares en LP. Se describieron los serotipos de las cepas aisladas de S.pneumoniae y H.influenzae, y su sensibilidad. Se correlacionó el serotipo de S. pneumoniae con las PCV recibidas. Los cultivos y la identificación del agente aislado se realizaron por técnicas microbiológicas habituales en el Laboratorio de Microbiología del CHPR. La serotipificación de S. pneumoniae fue realizada en el Servicio Nacional de Laboratorios de Salud Pública, laboratorio nacional de referencia (Camou T, García Gabarot G).
Se diagnosticó insuficiencia respiratoria por la presencia de: cianosis, presión arterial de oxígeno < 60 mmHg y/o saturación de oxígeno £ 95%. Se definió insuficiencia circulatoria por la presencia de: oliguria, taquicardia, extremidades frías, relleno capilar prolongado e hipotensión arterial; dependiendo la clínica de la etapa del trastorno(11). Se diagnosticó sepsis cuando el paciente presentaba síndrome de respuesta inflamatoria sistémica (SIRS), definido por la presencia de dos de los siguientes criterios: temperatura corporal > 38,5°C o < 36°C, taquicardia, polipnea, recuento leucocitario elevado o disminuido. Se consideró bronconeumonía a las opacidades radiológicas inhomogéneas difusas; neumonía lobar o segmentaria a la opacidad de todo un lóbulo o segmento pulmonar con broncograma aéreo; derrame pleural a la imagen radiológica de densidad uniforme entre el pulmón y las costillas(12). Se diagnosticó neumatoceles por la presencia de imágenes radiolúcidas, única o múltiples, redondeadas, de paredes finas, rodeadas por una condensación parenquimatosa(12). Se definió NN por la presencia de neumatoceles con uno o más factores predictores de necrosis: mal estado general, fiebre de 7 días o más, neumonía multilobar, FBP, leucocitosis > 30.000 o < 5.000 por mm3, proteína C reactiva (PCR) > 120 mg/dl, o LDH > 2.500 UI en líquido pleural(13-17). La FBP fue identificada por el barboteo de aire en el frasco que sella bajo agua el drenaje pleural(18).
Los datos se analizaron a través del programa Epi-Info 3.3.2. Las variables continuas se describieron con media, mediana y rango; las variables discretas con proporciones.
Resultados
En el HP-CHPR durante 2010 egresaron 10.885 niños, 331 por NAC*, 75 presentaron complicaciones (47 EP, 6 NN y 22 ambas patologías). Hubo 69 casos de EP que representaron una tasa de 63.4/10.000 egresos.
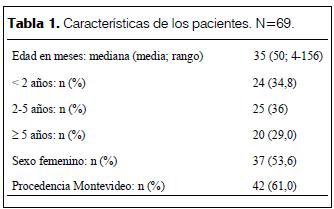
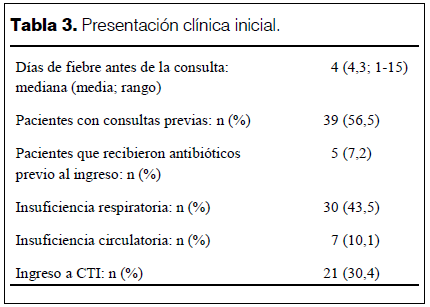
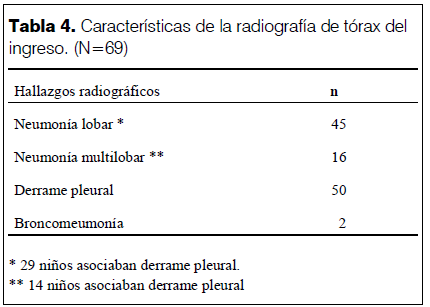
En la tabla 1 se muestran las características de los pacientes. En la tabla 2 se describen las dosis de PCV recibidas por los menores de 5 años. Ninguno de los mayores de 5 años había recibido vacuna antineumocócica 23-valente. La tabla 3 describe la presentación clínica inicial. Los hallazgos radiológicos al ingreso se muestran en la tabla 4. En 19 niños el derrame pleural se diagnosticó en la evolución. Durante la hospitalización se realizó TC a cinco pacientes: tres previo al tratamiento quirúrgico, dos por mala evolución (compromiso del estado general, agravación de insuficiencia respiratoria).
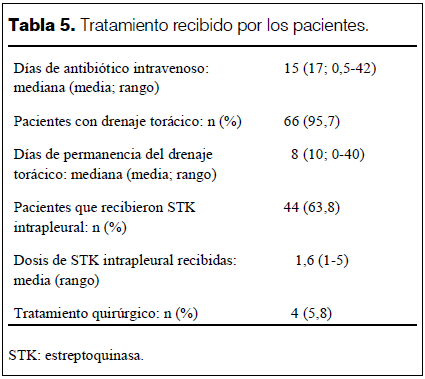
El tratamiento recibido se describe en la tabla 5. Nueve niños que tenían derrame pleural complejo no recibieron STK intrapleural, cinco por presentar FBP, en cuatro se desconoce la causa. No hubo complicaciones relacionadas al uso de STK. El tratamiento quirúrgico realizado fue, en dos casos resección de tejido necrótico, en uno lobectomía y en otro decorticación y debridación.
La evolución y las complicaciones se describen en la tabla 6. Los niños que recibieron tres dosis de STK requirieron hospitalizaciones más cortas (media 14 días) que los que no la recibieron (media 18 días), aunque esta diferencia no fue significativa. Los niños que presentaron FBP (n=12) requirieron en promedio 18 días de drenaje, los que no presentaron esta complicación requirieron una media de 3,4 días de drenaje; esta diferencia fue significativa (p<0,05). La duración de la hospitalización entre los primeros tuvo una media de 29,4 días, entre los segundos fue de 15,8 días, siendo esta diferencia significativa (p<0,05). Falleció una niña de 17 meses a las 12 horas del ingreso hospitalario, por shock séptico.
Se identificó S. pneumoniae en 43 niños (62,3%), en 23 de ellos a través de cultivos (13 en LP, seis en sangre , cuatro en ambos líquidos), los restantes a través de antígenos capsulares. En ocho pacientes fueron positivos los cultivos y los antígenos capsulares. Todos los neumococos eran sensibles a penicilina. Los 22 serotipos de neumococos aislados se muestran en la tabla 7. Las dosis de vacuna antineumocócica recibida por los menores de 5 años, en los que se identificó S. pneumoniae se muestran en la tabla 8.
Se identificó H. influenzae en dos niños (2,9%), un caso en coinfección con S. pneumoniae. Uno era no tipificable, el otro tipo b; ambos no productores de b lactamasas. Fueron aislados uno en LP y otro en sangre.
En la paciente fallecida se identificó neumococo serotipo 12F en sangre y LP en coinfección con virus Influenza A.
Discusión
El número total de niños con EP asistidos en el HP-CHPR no indica la prevalencia de la enfermedad, dado que la institución es un centro de referencia nacional, 39% de los pacientes fueron derivados del interior del país. Tampoco se pueden extraer conclusiones con respecto al porcentaje de NAC que se complican con EP, ya que se derivan los casos más graves. Sin embargo, en comparación con datos previos de la institución, se comprobó que la tasa de hospitalización por empiemas disminuyó tras la implementación de PCVs, pasando de 114,2/10.000 egresos en 2006 a 63,4/10.000 en 2010 (porcentaje de reducción: 44,5%) (5). La bibliografía internacional documenta un porcentaje de reducción en hospitalizaciones por NAC de 39% para NAC de cualquier etiología y de 65% para NAC neumocócica, luego de la vacunación (19). De los niños hospitalizados por NAC, 20,8% desarrolló EP, porcentaje superior al reportado en el período 2005-2007 (12,6%) (5).
La mediana de edad de los pacientes indica que eran niños pequeños, 71% menores de 5 años. Otros trabajos realizados en nuestro medio, así como trabajos internacionales también demostraron que el EP es una patología de niños pequeños (3, 5, 19, 20). En este grupo etario es más prevalente la enfermedad neumocócica invasiva y severa, por lo que es de gran importancia la incorporación de PCVs, que inducen una respuesta inmunitaria con adecuada memoria inmunológica (21).
La eficacia en la prevención de la enfermedad neumocócica invasiva por serotipos vacunales tiene lugar cuando el niño recibió por lo menos 3 dosis de vacuna (22). En este grupo solamente 35% de los menores de 5 años había recibido tres dosis de PCV-7, mientras que 11% no había recibido ninguna dosis. Solamente 8,7% había recibido alguna dosis de PCV-13, implementada en 2010. Estas cifras demuestran la necesidad de continuar con políticas que contribuyan a mejorar la cobertura de vacunación.
El promedio de días de fiebre antes de la consulta fue de casi 5 días y el 56,5% de los pacientes realizó una o más consultas previas. Esto denota retraso en el diagnóstico de EP, factor de riesgo para el desarrollo de complicaciones (4) demostrado en trabajos nacionales e internacionales (9,23).
La presentación clínica inicial fue grave en 43% de los pacientes, con insuficiencia respiratoria, insuficiencia circulatoria y/o probable sepsis. Un porcentaje importante de pacientes requirió ingreso a CTI y hubo un fallecimiento a pocas horas del ingreso. El EP es una patología grave, como ha sido documentada por otros autores (2,3).
En 77% de los niños se demostró la presencia de EP desde el ingreso hospitalario, en el resto se desarrolló en la evolución. Esto no indica una falla del tratamiento, sino que es reflejo de la gran respuesta inflamatoria desencadenada por la infección (3). La fiebre persistente por más de 4 días en la mitad de los pacientes también refleja esta respuesta.
Un porcentaje importante de pacientes presentó otras complicaciones como NN y FBP, otro elemento que denota gravedad. La NN, diagnosticada en 32% de estos pacientes, ha sido citada cada vez con mayor frecuencia como complicación de NAC y se asocia frecuentemente a EP (13-16,24). Se acompaña de gran morbilidad con tratamiento antibiótico y hospitalizaciones prolongadas. Once pacientes desarrollaron FBP, debido a necrosis de la periferia del pulmón. Estos pacientes requirieron más tiempo de permanencia del drenaje torácico, ya que debió esperarse el cierre de la fístula para retirarlo, determinando una duración de la hospitalización significativamente mayor.
Se recomiendan diversos tratamientos para el EP complicado (25-28). En la institución estudios recientes demostraron que la instilación intrapleural de STK es una alternativa válida, que disminuye la necesidad de toracotomía, y/o toracoscopía, así como los días de permanencia del drenaje (8). Al 64% de los niños con EP complejo se instiló STK intrapleural, que recibieron un promedio de 1,6 dosis. La mayoría de los niños que no recibió este tratamiento presentaba FBP, que es una contraindicación para este tratamiento. No hubo complicaciones relacionadas al uso de STK. Cuatro niños requirieron tratamiento quirúrgico, dos de ellos no habían recibido STK. En la institución, en años anteriores se demostró que el tratamiento con STK disminuye la necesidad de cirugía (8).
La duración de la hospitalización tuvo un promedio de 18 días. Fue más prolongada entre los que no recibieron STK, que entre los que recibieron tres dosis del fármaco. Aunque esta diferencia no fue significativa, denota una tendencia, ya vista en comunicaciones anteriores de la institución, que demostraron que el uso de STK acorta la hospitalización(8).
Se identificó algún germen en 62% de los pacientes. Fueron aislados patógenos bacterianos en 34%. Estos porcentajes son superiores al 11% reportado para niños con NAC(3). La mayoría de los aislamientos fue en líquido pleural. La bibliografía cita porcentajes de aislamiento de germen en niños con EP, de pleura o sangre, entre 8 y 76%(3). Comunicaciones nacionales e internacionales han informado porcentajes altos de identificación bacteriana(2,6).
S. pneumoniae fue responsable de 43 (62%) de los casos de EP en esta serie, 23 identificados por cultivo y 20 por antígenos en LP. Este patógeno continúa siendo la etiología más frecuente en niños. Todas las cepas identificadas eran sensibles a penicilina, lo que reafirma que la resistencia a penicilina no es un problema en nuestro país.
Se identificó H. influenzae en dos pacientes, uno de ellos tipo b. Si bien el número de casos de enfermedad invasiva por este germen disminuyó significativamente luego de la implementación de la vacuna, aún siguen apareciendo casos, lo que obliga a mantener la vigilancia. Las cepas involucradas eran no productoras de b-lactamasas, hecho que ha sido documentado en la institución (1).
Es importante conocer los serotipos de neumococo causantes de enfermedades invasivas. La Organización Mundial de la Salud (OMS) anima a los países a que realicen una vigilancia apropiada de las enfermedades neumocócicas a fin de establecer una medida de referencia de la enfermedad y supervisar los efectos de la vacunación. En América latina existe un programa de vigilancia de enfermedad invasiva neumocócica en menores de 5 años denominado SIREVA-Vigía (29). En Uruguay este programa ha permitido realizar la vigilancia epidemiológica de la enfermedad neumocócica. Los serotipos más frecuentemente asociados con enfermedad neumocócica invasiva en niños pequeños en el país, previo a la implementación de PCVs, eran: 14, 1, 5, 3, 9V, 6B y 7F (5). Los anticuerpos contra los antígenos de polisacáridos capsulares de S. pneumoniae proporcionan protección serotipo-específica; las PCVs se han concebido para hacer frente a los serotipos asociados más frecuentemente a las enfermedades neumocócicas graves. Los serotipos incluidos en la PCV-7 cubren 60% de estos serotipos (30). La PCV-13 presenta una cobertura más amplia, lo que proporcionará seguramente un beneficio mayor.
Los serotipos identificados en este grupo de niños se muestran en la tabla VII. Los serotipos 1, 3 y 14 fueron identificados con mayor frecuencia. Los tres integran la PCV-13. En Uruguay en el período 2005-2007 los serotipos 1, 3, 5, 14, 7F y representaron el 87,9% de las cepas aisladas en niños con EP (5,10). En el presente trabajo se observa que a 3 años del inicio de la vacunación los serotipos no han variado sensiblemente. Debe mantenerse la vigilancia para observar la evolución de la enfermedad neumocócica tras la implementación de PCV-13.
Ninguno de los 3 niños en los que se identificó serotipo 14 tenía 3 dosis de PCV-7. Tampoco en los casos causados por serotipos presentes en la PCV-13 se habían administrado 3 dosis de esta vacuna. Por lo que se concluyó que no hubo fallas vacunales en estos niños.
La vigilancia de los serotipos circulantes luego de la implementación de vacunas conjugadas es muy importante. Es necesario comprobar el descenso de la enfermedad neumocócica causada por los serotipos contenidos en la vacuna. Por otro lado debe vigilarse que estos serotipos no sean sustituidos por otros no contenidos en la vacuna, “fenómeno de reemplazo”, además de vigilar la aparición de efectos secundarios de la misma.
Referencias bibliográficas
1. Ferrari AM, Pírez MC, Martínez A, Algorta G, Chamorro F, Guala MJ, et al. Evolución de la etiología de la neumonía bacteriana adquirida en la comunidad en niños hospitalizados: Uruguay 1998-2004. Rev Chil Infect 2007; 24(1):45-52.
2. Pírez MC, Berrondo C, Giacometti M, Demiguel M, Pascale I, Algorta G, et al. Neumonía bacteriana adquirida en la comunidad en niños hospitalizados. Arch Pediatr Urug 2003; 74(1):6-14.
3. Mani CS, Murray DL. Acute pneumonia and its complications. En: Long S, Picrering L, Prober C, eds. Principles and practice of pediatric infectious diseases. 3 ed. Philadelphia, PA: Churchill Livingstone Elsevier, 2008: 245-57.
4. Comité de Infecciones Respiratorias de la Sociedad Latinoamericana de Infectología Pediátrica. Consenso de la SLIPE: Neumonía Adquirida en la Comunidad. Rev Soc Bol Ped 2010; 49(3):155-209.
5. Pírez MC, Algorta G, Cedrés A, Sobrero H, Varela A, Giachetto G, et al. Impact of universal pneumococcal vaccination on hospitalizations for pneumonia and meningitis in children in Montevideo, Uruguay. Pediatr Infect Dis J 2011; 308):669-74.
6. Obando I, Muñoz-Almagro C, Arroyo LA, Tarrago D, Sanchez-Tatay D, Moreno-Perez D, et al. Pediatric parapneumonic empyema, Spain. Emerg Infect Dis 2008; 14(9):1390-7.
7. Ferrari AM, Nairac A, Peluffo I, Bello O. Neumonía bacteriana en atención pediátrica: pautas de diagnóstico, tratamiento y prevención. 5 ed. Montevideo: Oficina del Libro; 2005:109-16.
8. Fernández A, Giachetto G, Giannini G, Garat MC, Vero MA, Pastorini J, et al. Instilación intrapleural de estreptoquinasa en el tratamiento del empiema paraneumónico complicado. An Pediatr (Barc) 2007; 66(6):585-90.
9. Gutierrez S, Stewart J, De Olivera N, Gándaro P, García C, Pírez MC, et al. Factores de riesgo de empiema pleural en niños uruguayos menores de 5 años. Rev. Chil Pediatr 2004, 75(6):536-42.
10. González M, Cantirán E. Neumonía neumocócica en niños hospitalizados en los tres años previos a la introducción de la vacuna conjugada heptavalente en Uruguay. (Monografía de postgrado). Montevideo: Facultad de Medicina, 2009.
11. Frankel L, Saraswati K. Shock. En: Kleigman R, Behrman R, Jenson H, Stanton B. Nelson Tratado de Pediatría. 18 ed. Barcelona: Elsevier, 2009:413-20.
12. Olscn E, Owens C. Diagnostic Imaging of the Respiratory tract. En: Chernick V, Boat T, Wilmott R, Bush A. Disorders of the respiratory tract in children. 7 ed. Philadelphia, PA: Elsevier, 2006:368-87.
13. Aracil Santos JF. Neumonía complicada. Bol Pediátr 2008; 48(204):183-8.
14. Lozano Comparini J. Complicaciones respiratorias asociadas a neumonía bacteriana. Rev Neumol Pediátr 2007; 2(2):70-5.
15. Hacimustafaoglu M, Celebi S, Sarimehmet H, Gurpinar A, Ercan I. Necrotizing pneumonia in children. Acta Paediatr 2004; 93(9):1172-7.
16. Sawicki GS, Lu FL, Valim C, Cleveland RH, Colin AA. Necrotising pneumonia is an increasingly detected complication of pneumonia in children. Eur Respir J 2008; 31(6):1285-91.
17. Hsieh YC, Hsueh PR, Lu CY, Lee PI, Lee CY, Huang LM. Clinical manifestations and molecular epidemiology of necrotizing pneumonia and empyema caused by Streptococcus pneumoniae in children in Taiwan. Clin Infect Dis 2004; 38(6):830-5.
18. McKee AJ, Ives A, Balfour-Lynn IM. Increased incidence of bronchopulmonary fistulas complicating pediatric pneumonia. Pediatr Pulmonol 2011; 46(7):717-21.
19. Klein JO, Peter G. Streptococcus pneumoniae. En: Long S, Picrering L, Prober C, eds. Principles and practice of pediatric infectious diseases. 3 ed. Philadelphia, PA: Churchill Livingstone Elsevier, 2008: 739-46.
20. Grijalva CG, Nuorti JP, Zhu Y, Griffin MR. Increasing incidence of empyema complicating childhood community-acquired pneumonia in the United States. Clin Infect Dis 2010; 50(6):805-13.
21. Pavia M, Bianco A, Nobile CG, Marinelli P, Angelillo IF. Efficacy of pneumococcal vaccination in children younger than 24 months: a meta-analysis. Pediatrics 2009; 123(6):e1103-10.
22. Pickering L, Orenstein W. Active Inmunization. En: Long S, Picrering L, Prober C, eds. Principles and practice of pediatric infectious diseases. 3 ed. Philadelphia, PA: Churchill Livingstone Elsevier, 2008: 44-67
23. Byington CL, Spencer LY, Johnson TA, Pavia AT, Allen D, Mason EO, et al. An epidemiological investigation of a sustained high rate of pediatric parapneumonic empyema: risk factors and microbiological associations. Clin Infect Dis 2002; 34(4):434-40.
24. Tan TQ, Mason EO Jr, Wald ER, Barson WJ, Schutze GE, Bradley JS, et al. Clinical characteristics of children with complicated pneumonia caused by Streptococcus pneumoniae. Pediatrics 2002; 110(1 Pt 1):1-6.
25. Grewal H, Jackson RJ, Wagner CW, Smith SD. Early video-assisted thoracic surgery in the management of empyema. Pediatrics 1999; 103(5):e63.
26. Pothula V, Krellenstein DJ. Early aggressive surgical management of parapneumonic empyemas. Chest 1994; 105(3):832-6.
27. Simpson G, Roomes D, Heron M. Effects of streptokinase and deoxyribonuclease on viscosity of human surgical and empyema pus. Chest 2000; 117(6):1728-33.
28. Merry CM, Bufo AJ, Shah RS, Schropp KP, Lobe TE. Early definitive intervention by thoracoscopy in pediatric empyema. J Pediatr Surg 1999; 34(1):178-81.
29. Hortal M, Ruvinsky R, Rossi A, Agudelo C, Castañeda E, Brandileone C, et al. Impacto del Streptococcus pneumoniae en las neumonías del niño latinoamericano: Grupo SIREVA-Vigía. Rev Panam Salud Pública 2000; 8(3):185-95.
30. Hortal M, Sehabiague G, Camou T, Iraola I, Estevan M, Pujadas M. Pneumococcal pneumonia in hospitalized Uruguayan children and potential prevention with different vaccine formulations. J Pediatr 2008; 152(6):850-3.
Correspondencia: Dra. Karina Machado.
Correo electrónico: Kmachado30@gmail.com