Services on Demand
Journal
Article
Related links
Share
Archivos de Pediatría del Uruguay
On-line version ISSN 1688-1249
Arch. Pediatr. Urug. vol.84 no.3 Montevideo 2013
Síndrome de opsoclonus-mioclonus secundario a neuroblastoma torácico. Presentación de un caso clínico y discusión
de nuevas estrategias terapéuticas
Dres. Virginia Pedemonte1, Alfredo Cerisola2
1. Médico Pediatra. Postgrado de Neuropediatría.Cátedra de Neuropediatría, Facultad de Medicina, Udelar. Centro Hospitalario Pereira Rossell,
2. Médico Pediatra. Neuropediatra. Profesor Agregado de Neuropediatría.Cátedra de Neuropediatría, Facultad de Medicina, Udelar. Centro Hospitalario Pereira Rossell,
Cátedra de Neuropediatría, Facultad de Medicina, Udelar. Centro Hospitalario Pereira Rossell, Montevideo, Uruguay
Fecha recibido: 13 de junio de 2013.
Fecha aprobado: 13 de agosto de 2013.
Resumen
El síndrome de opsoclonus-mioclonus o síndrome de Kinsbourne es un trastorno poco frecuente. El diagnóstico es clínico y se caracteriza por la presencia de opsoclonus, mioclonías, ataxia, irritabilidad y trastornos del sueño. En 45% de los casos se asocia con la presencia de neuroblastoma. Es un trastorno de origen inmunitario y su tratamiento es en base a inmunosupresores, inmunomoduladores y resección tumoral en los casos secundarios a neuroblastoma. Durante años los corticoides han sido el tratamiento gold standard, asociándose posteriormente la inmunoglobulina endovenosa. Sin embargo, dada la alta prevalencia de corticodependencia y de sus efectos adversos, así como el mal pronóstico neurológico (entre 70% y 80% de los casos pueden tener secuelas neurológicas: déficit cognitivo, alteraciones visuales, motoras, práxicas, del lenguaje y conductuales), las investigaciones en los últimos años se han centrado en la utilización de nuevos fármacos. Los últimos estudios publicados avalan el uso de la terapia multimodal con el agregado de un tercer fármaco como el rituximab o la ciclofosfamida.
Se presenta el caso clínico de un varón de 2 años y 4 meses con diagnóstico de síndrome de opsoclonus-mioclonus secundario a un neuroblastoma torácico en el que se realizó la resección tumoral y tratamiento con corticoides, inmunoglobulina y ciclofosfamida. Presentó una recaída frente al descenso de los corticoides y, actualmente, al año y seis meses del diagnóstico bajo dosis bajas de corticoides tiene un retraso en la adquisición del lenguaje sin otros síntomas acompañantes.
Palabras clave:
SÍNDROME DE OPSOCLONÍA-MIOCLONÍA
NEUROBLASTOMA
NEOPLASIAS TORÁCICAS
Summary
The opsoclonus - myoclonus syndrome or Kinsbourne syndrome is a rare disorder characterized by the presence of opsoclonus, myoclonus, ataxia, irritability and sleep disorders. It is associated with neuroblastoma in up to 45% of cases. It is an immune-mediated disorder and its treatment is based on immunosuppressive drugs, immunomodulatory therapies and surgery resection in cases with neuroblastoma. For many years, corticosteroids have been the gold standard treatment. Afterwards, corticosteroids have been associated with intravenous immunoglobulin. Due to high prevalence of corticosteroid dependence, adverse events and the poor neurological prognosis with more than 80 % of sequelaes in children, in the recent years protocols of treatment with multiple drugs have been proposed. The evidence supports the use of multimodal therapy with the addition of a third agent such as rituximab or cyclophosphamide.
We report a case of a two- year-old boy with opsoclonus myoclonus syndrome secondary to thoracic neuroblastoma who was treated with corticosteroids, intravenous immunoglobulin, cyclophosphamide and surgery resection. He has had multiple relapses with the decrease dose of corticosteroids. After a year and six months from diagnosis he has recovered from motor symptoms, still treated with low doses of corticosteroids, but he has language impairment.
Key words:
OPSOCLONUS-MYOCLONUS SYNDROME
NEUROBLASTOMA
THORACIC NEOPLASMS
Introducción
El síndrome de opsoclonus-mioclonus (SOM) es un trastorno poco frecuente que se presenta en 90% de los casos en niños menores de 3 años. El diagnóstico es clínico y se caracteriza por la presencia de al menos tres de los siguientes signos y síntomas: opsoclonus, mioclonías/ataxia, cambios en el comportamiento (irritabilidad y/o trastorno del sueño), presencia de neuroblastoma(1-5). Para valorar la severidad de las manifestaciones clínicas del SOM, tanto en la presentación inicial como en la evolución posterior, se han elaborado diferentes escalas clínicas. Una de las más utilizadas se presenta en la tabla 1(3,6).
El SOM puede ser idiopático o secundario. Su asociación con neuroblastoma es bien conocida pero también, y sobre todo en niños más grandes, se puede presentar como un síndrome para o postinfeccioso(3). Numerosas evidencias apoyan que un mecanismo autoinmune estaría involucrado en la patogénesis del SOM(3,7). Más de 45% de los SOM son secundarios a un neuroblastoma, si bien solamente entre 1,8% y 3% de los neuroblastomas se presentan como SOM(2,3,6). Estos neuroblastomas, que se manifiestan clínicamente como un SOM, suelen tener una histología favorable y una mayor tasa de sobrevida(6,8). En muchos casos de SOM en los que no se encuentra el neuroblastoma se plantea la posibilidad de que éste pueda haber tenido una remisión espontánea(5,6).
En la evolución, el SOM puede tener un curso oscilante con remisiones y recaídas de todos los síntomas o de algunos de ellos, en ocasiones desencadenados por situaciones de estrés, cuadros infecciosos o reducción de la dosis de esteroides(7). El pronóstico depende de la severidad y la edad al inicio del cuadro, del inicio temprano del tratamiento, de la remisión y del número de recaídas. Entre 70% y 80% de los casos pueden tener secuelas neurológicas: déficit cognitivo, alteraciones visuales, motoras, práxicas, del lenguaje y conductuales(6,9,10). En algunos casos se ha descrito, además, la aparición de atrofia cerebelosa en el seguimiento neuroimagenológico a largo plazo(6,7).
Los objetivos del tratamiento son, por un lado, evitar las frecuentes recaídas de los síntomas neurológicos cuando se disminuye el tratamiento inmunosupresor y, por otro lado, mejorar el pronóstico neurológico, cognitivo y conductual a largo plazo. Se han utilizado diferentes planes de tratamiento del SOM, incluyendo corticoides (ACTH o prednisona), ciclofosfamida, inmunoglobulina intravenosa (IgIV) y, más recientemente, rituximab. Estos tratamientos tienen un número importante de efectos secundarios y su eficacia es relativa y variable. En el momento actual, el tratamiento del SOM no está completamente estandarizado y se sigue investigando cuáles planes terapéuticos podrían tener mayor eficacia a largo plazo(1,3,6,8).
Caso clínico
Niño de 2 años y 4 meses, sin antecedentes personales ni familiares a desatacar, con un desarrollo acorde a la edad.
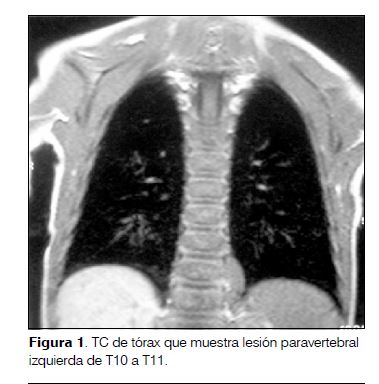
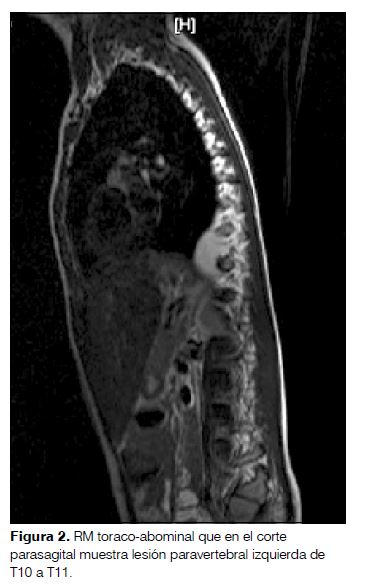
Comienza con irritabilidad, decaimiento y trastornos del sueño, agregando a las 48 horas ataxia con marcha inestable, aumento de la base de sustentación, alteración en la coordinación de miembros superiores y temblor cefálico. Ingresa en el Hospital de Salto presentando progresión de su sintomatología con pérdida de la bipedestación y sedestación independiente, alternancia de irritabilidad-somnolencia y vómitos reiterados. Se le realiza tomografía computada (TC) de cráneo (que fue normal) y punción lumbar con estudio del líquido céfalo-raquídeo. El estudio citoquímico fue normal, el virológico para virus de la familia herpes y enterovirus fue negativo. Se traslada al Centro Hospitalario Pereira Rossell donde se comprueba opsoclonus y polimioclonías (puntaje de la escala de SOM: 13/15). Con el planteo de SOM se inicia tratamiento con metilprednisolona e IgIV. Se realiza TC tóraco-abdómino-pélvica y resonancia magnética (RM) que muestran una lesión paravertebral izquierda de T10 a T11 que realza intensamente con el contraste, sin compromiso vertebral ni del canal raquídeo, compatible con el diagnóstico de neuroblastoma (figuras 1 y 2). El mielograma y el centellograma óseo con tecnecio 99 fueron normales.
Se realizó intervención quirúrgica con resección parcial del tumor. La anatomía patología informó un neuroblastoma en diferenciación sin amplificación del gen n-myc. Se continuó tratamiento con prednisolona (2 mg/kg/día), ciclofosfamida e IgIV mensuales. El tratamiento corticoideo fue pautado según el protocolo de tratamiento oncológico a 2 mg/kg/día durante dos meses, luego a 1 mg/kg/día durante un mes (con lo cual recuperó la marcha con asistencia, mejoró la irritabilidad y el trastorno del sueño) y posteriormente 1 mg/kg día por medio. A partir de ese momento aumentó la irritabilidad y empeoró la ataxia constatándose opsoclonus intermitente, mioclonías, inestabilidad en la estática, por lo cual se volvió a la dosis de 1 mg/kg/día. A los 15 días, se constató mejoría parcial (menor irritabilidad, ataxia con marcha con asistencia, por momentos mioclonías, dismetría) por lo cual se volvió a aumentar la dosis a 2 mg/kg/día. Al mes de la nueva fase de tratamiento con prednisolona a 2 mg/kg/día se presentaba sin irritabilidad, sueño normal, recuperación de la marcha independiente; no se observaban mioclonías ni opsoclonus.
A un año y medio del diagnóstico, con descenso paulatino de la dosis de corticoides, actualmente de 1 mg/kg/día, no ha presentado signos de nueva recaída. Se destaca un retraso en la adquisición del lenguaje. Presentó un hábito cushingoide con aumento de peso, actualmente en regresión, sin otros efectos adversos de los glucocorticoides.
Discusión
El SOM es una entidad rara. Un estudio prospectivo en Reino Unido estimó una incidencia de 0,18 nuevos casos pediátricos por millón de habitantes totales por año(1,3,7). Afecta más frecuentemente a niños entre 1,5 y 2 años no teniendo, según varias series publicadas últimamente, predominio de sexo(1,4,9).
El diagnóstico de SOM es clínico. El opsoclonus es el movimiento anormal ocular sacádico (movimiento ocular rápido que redirige la fóvea de un objeto a otro), involuntario, que se caracteriza por ser arrítmico, caótico, con componente horizontal, vertical y torsional. Persiste durante el sueño y el cierre palpebral. Es de gran especificidad para el diagnóstico de SOM(7). Puede aparecer tardíamente y retrasar el diagnóstico. En el caso presentado, su aparición a la semana de iniciado el cuadro permitió realizar el diagnóstico en forma temprana. El otro signo que da nombre al síndrome son las mioclonías que pueden ir de unas polimioclonías leves, a mioclonías amplias y bruscas que se exacerban con el movimiento intencional y el estrés(1,7).
La ataxia, en la mayoría de los casos, es la primera manifestación y generalmente progresa hasta impedir la marcha y bipedestación(1,4) como ocurrió en nuestro paciente. Al ser éste el signo inicial muchas lleva al diagnóstico de ataxia cerebelosa aguda postinfecciosa y, hasta no aparecer el opsoclonus, se puede retrasar el diagnóstico de SOM(1,4).
Los trastornos en el comportamiento con gran irritabilidad y trastornos del sueño, presentes desde el inicio de cuadro en nuestro paciente, son también característicos del síndrome y pueden contribuir a la sospecha clínica del SOM antes de la aparición del opsoclonus.
Realizado el diagnóstico de SOM y, dado que en 45% de los casos se asocia a neuroblastoma, se debe proceder a la búsqueda del mismo(5). El protocolo de screening incluye: RM o TC de alta resolución de tórax, abdomen y pelvis, en los casos en que presentan un síndrome de Horner hay que realizar también imagen cervical; dosificación urinaria de catecolaminas (ácido vanilmandélico y homovanilmandélico) y centellograma con I123-metilodobenzilguanidina (MIBG)(1,6,7,9). En nuestro caso la TC y la RM evidenciaron la presencia de un neuroblastoma torácico, localización descripta como más frecuente (55%), sin evidencias de diseminación en el centellograma. Como el SOM puede preceder la aparición del neuroblastoma, de no encontrarse al momento del diagnóstico se recomienda continuar su búsqueda realizando RM cada 6 meses por 2 años(4). Realizado el diagnóstico del neuroblastoma se impone su tratamiento oncológico específico: cirugía y/o quimioterapia. Los síntomas neurológicos no necesariamente mejoran con la resección del tumor observándose solo en 1/3 de los casos y por lo tanto es necesario un tratamiento sintomático. Los fármacos más frecuentemente utilizadas son inmunosupresores e inmunomoduladores(3,10).
Los corticosteroides y la ACTH han sido considerados el tratamiento gold standard. Posteriormente la combinación de corticosteroides o ACTH con la administración mensual de IgIV fue reportada como opción de tratamiento(8).
Dada la alta prevalencia de corticodependencia y de sus efectos adversos, así como el mal pronóstico neurológico, las investigaciones en los últimos años se han centrado en la utilización de nuevos fármacos. En 1994, el grupo de expertos del National Pediatric Myoclonus Center (EE.UU.) recomendó la terapia multimodal agregando un tercer fármaco: ciclofosfamida, micofelonato mofetil o ahorradores de corticoides como la aziatropina(8). Con el descubrimiento, por Pranzatelli y colaboradores(11) del rol de la expansión de células B en el LCR como biomarcador de actividad de enfermedad en el SOM, se inicia el uso de rituximab (anticuerpo monoclonal anti-CD20) como fármaco de primera línea junto con los corticoides y la IgIV. En 2010 Pranzatelli y colaboradores publican un primer trabajo con la utilización de los tres fármacos en un grupo de 12 niños con SOM encontrando una disminución de la incidencia de recaídas a los 6 meses a 17% con el agregado de rituximab, en comparación con 75% de incidencia previamente reportada con el tratamiento con ACTH e IgIV(12). En 2012 este mismo grupo publicó el primer estudio prospectivo controlado sobre la eficacia de diferentes protocolos de tratamiento en el mayor grupo de SOM pediátrico en el que se incluyeron un total de 74 pacientes(8). Este estudio concluyó, por un lado, que la ACTH fue más eficaz que los corticoides. Por otro lado, la terapia multimodal (asociando rituximab con o sin quimioterápicos) fue más efectiva que la terapia convencional con ACTH en forma aislada o asociada a IGIV. La terapia multimodal con ciclofosfamida tuvo una respuesta significativamente mejor que la terapia convencional con ACTH pero la diferencia no fue significativa respecto a ACTH asociada a IGIV.
De acuerdo con estos últimos estudios, consideramos que debemos plantearnos el uso de la terapia multimodal con rituximab o ciclofosfamida al momento del diagnóstico asociada al tratamiento con corticoides (preferiblemente ACTH) e IgIV en pacientes con SOM, un trastorno neurológico grave que requiere de abordajes terapéuticos más eficaces. Por otro lado, se ha reportado la eficacia de un plan de tratamiento multimodal que incluya Rituximab en casos de SOM refractarios y con un tiempo de evolución prolongado de la enfermedad(10).
Referencias bibliográficas
1. Sahu JK, Prasad K. The opsoclonus–myoclonus syndrome. Pract Neurol 2011; 11(3):160-6.
2. Brunklaus A, Pohl K, Zuberi SM, de Sousa C. Outcome and prognostic features in opsoclonus-myoclonus syndrome from infancy to adult life. Pediatrics 2011; 128(2):e388-94.
3. Gorman MP. Update on diagnosis, treatment, and prognosis in opsoclonus-myoclonus-ataxia syndrome. Curr Opin Pediatr 2010; 22(6):745-50.
4. Pranzatelli M, Tate E. Opsoclonus-myoclonus syndrome. En: Russell D, Vincent A. Inflammatory and autoimmune disorders of the nervous system in children. Londres: Mac Keith Press, 2010:152-73.
5. Matthay KK, Blaes F, Hero B, Plantaz D, De Alarcon P, Mitchell WG, et al. Opsoclonus myoclonus syndrome in neuroblastoma a report from a workshop on the dancing eyes syndrome at the advances in neuroblastoma meeting in Genoa, Italy, 2004. Cancer Lett 2005; 228(1-2):275-82.
6. Krug P, Schleiermacher G, Michon J, Valteau-Couanet D, Brisse H, Peuchmaur M, et al. Opsoclonus-myoclonus in children associated or not with neuroblastoma. Eur J Paediatr Neurol 2010; 14(5):400-9.
7. Arroyo HA, Tringler N, De los Santos C. Síndrome de opsoclonus-mioclonus. Medicina (B Aires) 2009; 69(1 supl 1):64-70.
8. Tate ED, Pranzatelli MR, Verhulst SJ, Markwell SJ, Franz DN, Graf WD, et al. Active comparator-controlled, rater-blinded study of corticotropin-based immunotherapies for opsoclonus-myoclonus syndrome. J Child Neurol 2012; 27(7):875-84.
9. Dalmau J, Rosenfenld M. Opsoclonus myoclonus ataxia. UpToDate 2012. Disponible en: htpp://www.uptodate.com/ contents/opsolconus-myoclonus-ataxia. [Consulta: 18 mar 2012].
10. Alavi S, Kord Valeshabad A, Moradveisi B, Aminasnafi A, Arzanian MT. Clinical responses to rituximab in a case of neuroblastoma with refractory opsoclonus myoclonus ataxia syndrome. Case Rep Oncol Med 2012; 2012:164082.
11. Pranzatelli MR, Travelstead AL, Tate ED, Allison TJ, Verhulst SJ. CSF B-cell expansion in opsoclonus-myoclonus syndrome: a biomarker of disease activity. Mov Disord 2004; 19(7):770-7.
12. Pranzatelli MR, Tate ED, Swan JA, Travelstead AL, Colliver JA, Verhulst SJ, et al. B cell depletion therapy for new-onset opsoclonus-myoclonus. Mov Disord 2010; 25(2):238-42.
Correspondencia: Dra. Virginia Pedemonte. Bvar. Artigas 1550. Montevideo CP 11600. Correo electrónico: virpedemonte@hotmail.com