Services on Demand
Journal
Article
Related links
Share
Archivos de Pediatría del Uruguay
On-line version ISSN 1688-1249
Arch. Pediatr. Urug. vol.83 no.1 Montevideo Mar. 2012
INFORME
Arch Pediatr Urug 2012; 83(1)
Evolucion del cáncer pediátrico en Uruguay (1992-2011)
Luis Castillo, Agustín Dabezies, Gustavo Dufort, Carolina Pages, Maria Carracedo,
Mariela Castiglioni, Elizabeth Simón, Silvana Zuccolo, Rodrigo Barcelona, Andrea Incoronato,
Magdalena Schelotto, Fabiana Morosini, María Ferrando, Ana Siri, Estad. Anaulina Silveira
Servicio de Hemato-Oncología Pediátrica del Centro Hospitalario Pereira Rossell
Introducción
Actualmente, para la mayoría de los niños con cáncer, la cura es posible (1).
Los progresos conseguidos se deben no solo a tratamientos muy agresivos –administración aislada o combinada, de quimioterapia, radiación y en algunos casos, cirugía-, sino también a la creación de unidades o centros especializados, a la colaboración entre diferentes instituciones nacionales o internacionales y al tratamiento multidisciplinario de la enfermedad.
Fue posible cambiar el devastador diagnóstico en una enfermedad tratable, con sobrevidas prolongadas y curación en un porcentaje importante de pacientes.
El cáncer en niños es un evento raro que requiere un abordaje terapéutico multidisciplinario, costoso, experimentado y disponible en escasísimos lugares en el país.
En el año 2001, publicamos un estudio de incidencia y mortalidad del cáncer de los niños y adolescentes en el Uruguay entre 1992 y 1994 (2). Para ello utilizamos los datos de nuestro propio registro de cáncer pediátrico (el primero de esta índole en América latina) y los aportados por el Ministerio de Salud Pública.
Del análisis de los datos de ese estudio surgieron dos conclusiones importantes. Primero, que los tipos de cánceres en nuestra niñez eran muy similares a los reportados en Estados Unidos de América (EE.UU.) y los países europeos occidentales.
Segundo, que teníamos la oportunidad y obligación de mejorar los resultados que se obtenían hasta ese momento.
El rango de mortalidad global por cáncer estandarizada por edad para la población entre 0 y 14 años inclusive era de 6,2 por 100.000.
El del sexo masculino era, para el mismo grupo, de 7,7 comparado al sexo femenino que era de 4,6 por 100.000.
La comparación con los países de la región era más que satisfactoria, pero la mortalidad por cáncer era el doble de la que ocurría en el mundo desarrollado (EE.UU., Canadá, Alemania, España, etcétera) (3,4).
La disparidad más notoria ocurría en la mortalidad por leucemia aguda linfoblástica -la enfermedad más frecuente- 1,65 en Uruguay versus 0,6 por 100.000 en EE.UU. y Canadá.
El desafío era entonces analizar las causas de esa disparidad y enmendarlas.
Análisis de la situación de la oncología pediátrica en Uruguay en la década del 90
En la década de los 90 los pacientes se dividían entre el sector público y el sector mutual. Exceptuando algunos proveedores de salud privados o mutuales de buena calidad, la mayoría de los pacientes carecían de una adecuada asistencia multidisciplinaria, que ya era un notorio requerimiento de acuerdo a los avances en el conocimiento de las necesidades terapéuticas.
La provisión de fármacos, la mayoría de las veces muy costosos, nunca fue una carencia, sino que los niños con cáncer siempre fueron privilegiados, aún en los momentos más difíciles de nuestra economía.
El análisis de los resultados, no sólo nos mostraba lejos de los obtenidos en países desarrollados sino que claramente se destacaban los desniveles que existían entre los niños que se asistían en el sector mutual y el sector público. Pero ese desnivel no era sólo debido a las carencias estructurales del sector público, sino también a las carencias socioeconómicas y culturales de la población que se asistía en esa área.
El sector público concentraba en ese momento la franja de población con más bajos recursos, tanto de Montevideo como del interior del país y su asistencia se hacía en el Centro Hospitalario Pereira Rossell (CHPR).
Los tratamientos en ambos sectores en general dependían del especialista encargado del cuidado del paciente en cada centro asistencial y no se acostumbraba a utilizar protocolos comunes estandarizados internacionalmente.
En el sector público a comienzos de la década del 90 en el hospital pediátrico de referencia nacional, el CHPR, teníamos cuatro diferentes servicios que atendían niños con enfermedades oncológicas y/o hematológicas.
El cáncer no es una enfermedad aguda, es una enfermedad crónica que requiere períodos más o menos prolongados de tratamiento, con internaciones frecuentes, complicaciones derivadas de la enfermedad y la terapia, seguimientos médicos prolongados para detectar complicaciones a corto y largo plazo, a veces secuelares de esas terapias agresivas, así como problemas síquicos, sociales, etcétera.
Además de enfermedad crónica, el cáncer pediátrico es un evento raro, con una incidencia de 10-12 casos al año cada 100.000 niños menores de 14 años (5).
Por tanto, se necesitaba de una asistencia lo más centralizada posible (especialmente la franja más carenciada) y la conformación de un equipo capaz de brindar esa asistencia compleja y completa.
Nos referimos a recursos humanos, pediatras oncólogos, cirujanos pediatras, radioterapeutas, hemoterapia, enfermería especializada, asistentes sociales, sicólogos, siquiatras infantiles, educadores, etc. Todos ellos concentrados en un centro especializado.
Además, era evidente que no alcanzaba con todos esos recursos si no facilitábamos el acceso equitativo a todos los niños y apoyo a sus familias.
También era clara la necesidad de disponer de recursos infraestructurales, hasta el momento ausentes en el país.
No se disponía de sectores de internación adecuados para la especialidad, había carencia de camas específicas y sin aislamiento para proteger a nuestros pacientes inmunodeprimidos.
Carecíamos de un área de contención de los pacientes que venían del interior del país y no requerían internación, o procedentes de Montevideo que podían manejarse ambulatoriamente, pero las condiciones de su vivienda no lo hacían posible.
Tampoco disponíamos de facilidades para trasplante de médula ósea, una opción terapéutica única para algunos pacientes, y una posibilidad también única de rescate luego de haber recaído con el tratamiento inicial.
El diagnóstico de situación demostró la necesidad de la creación de un centro de referencia nacional donde funcionara un equipo multidisciplinario dedicado al cuidado integral de estos niños.
Las demandas y los resultados mostraban que la individualidad debería dar paso al equipo multidisciplinario.
También, que debíamos incluir nuestros pacientes en estudios o protocolos de tratamiento internacionales. La participación activa en estudios cooperativos y prospectivos entre centros de referencia de distintos países permite el avance del conocimiento y ha demostrado que mejora los resultados. La participación permite la revisión central de los casos, auditorías de la calidad del trabajo y consultas con los expertos más calificados. Implica también un esfuerzo activo del personal y de la institución involucrada.
Así, también fue clara la necesidad del desarrollo de una fundación para apoyar a los niños con cáncer y sus familias y especialmente aquellos provenientes de las franjas sociales de menores recursos y del interior del país, que se concentraban en nuestro sector público.
En el año 1995 se llevó a cabo en Montevideo el 27º Congreso Mundial de Oncología Pediátrica organizado por la Sociedad Internacional de Oncología Pediátrica (SIOP).
Era la primera vez que la Sociedad salía de Europa, EE.UU. o Canadá y se interpretó como una contribución al desarrollo de la especialidad en esta región.
En el marco de dicha reunión científica se hizo lo que se consideró un llamado de alerta sobre la situación del cáncer infantil en el mundo.
Esa proclama lleva el nombre de Declaración Montevideo y un resumen se adjunta en la tabla 1.
Cambios implementados: situación actual
El Servicio de Oncología Pediátrica del CHPR concentraba 65%-70% de los pacientes con cáncer y prácticamente todos los provenientes de la franja socioeconómica más carenciada de la población infantil.
Era claro que el mayor impacto debería obtenerse trabajando en el sector público, tanto en los aspectos de infraestructura, como recursos humanos y fundamentalmente en bloquear los factores socioeconómicos y culturales negativos.
El crecimiento de la Fundación Peluffo-Giguens (FPG) y el reconocimiento social a su transparencia y acción jugaría un rol muy importante en resolver varias de las falencias enumeradas en el análisis de situación.
Paralelamente, el 4 de junio del 2002 se firmó un acuerdo entre las autoridades del MSP y la FPG, por el cual se estableció una asociación público-privada que desde entonces permite que bajo la supervisión de las autoridades del Hospital, la FPG gerencia y suplementa la acción pública.
Así, la FPG inauguró en el ámbito hospitalario el Hospital de Día con fines de consultas diagnósticas, laboratorio especializado, tratamientos, procedimientos y seguimientos. Este nuevo Servicio tiene la finalidad de dar respuestas a todo lo que no implique acciones mayores a las 8 horas diarias, por tanto minimiza las internaciones a lo indispensable, evitando los traumas derivadas de las mismas, permite mayor libertad a la familia y disminuye los costos de internación.
También se construyó, a pocos metros del hospital, un hotel especial (La Campana) para nuestros pacientes, donde niños con sus madres pueden alojarse y se les brinda alimentación supervisada por nutricionista, cuando deben estar en Montevideo pero pueden evitar la internación.
Finalmente, la FPG inauguró en mayo del 2002 el área especializada de internación con 19 camas, nueve de las cuales son aislamientos individuales que cuentan con la mejor tecnología disponible.
Se incorporaron al equipo pediatras, enfermería especializada, asistentes sociales, sicólogos, músico-terapeutas, etcétera.
Se establecieron convenios de cooperación internacional que permitieron que nuestros profesionales médicos y enfermería accedieran a una capacitación más específica y moderna.
Se dispuso además, de los mejores recursos del Hospital, tanto humanos como técnicos (imagenología, laboratorio, hemoterapia, cuidados intensivos, patología, ortopedia, oftalmología, radioterapia, cirugía, etcétera) con quienes interactuamos y hemos, en algunos casos, contribuido a crecer.
Dado también que los resultados que teníamos con las leucemias no eran del todo satisfactorios, resolvimos participar directamente y por primera vez en el año 2002 en un estudio internacional cooperativo de tratamiento de las leucemias linfoblásticas del niño y adolescente (IC –BFM ALL 2002). Participaron de ese estudio, originado en Alemania, 15 países europeos, Israel, Hong Kong, Argentina, Chile y Uruguay.
En 1996, apoyado por el Fondo Nacional de Recursos, se creó la Unidad de Trasplantes de Médula Ósea de Niños en la Asociación Española. Desde entonces los niños y adolescentes en quienes esté indicado el procedimiento son referidos a dicha Unidad sin costo alguno para los pacientes.
Se han realizado cerca de 200 trasplantes en niños con una sobrevida global de casi 50%, resultados bien comparables a los publicados en la literatura internacional.
A estos trasplantes convencionales, hemos incorporado para aquellos pacientes que necesitan un donante compatible y no lo poseen, la posibilidad de recibir un trasplante haplo-idéntico. Esta técnica, de la que somos pioneros en América latina, fue incorporada al Servicio de Oncología Pediátrica del Hospital y permite utilizar como donante a uno de los padres.
Todos los cambios e innovaciones llevaron a que los actuales datos de mortalidad por cáncer en la franja entre 0 y 14 años se redujeran a menos de la mitad.
Las cifras publicadas recientemente por la Organización Mundial de la Salud en Globocan 2008 muestran que Uruguay tiene una mortalidad para ambos sexos combinada de 3,1 por 100.00. La mortalidad masculina de 4,7 y la femenina de 1,1 por 100.00 niños y niñas respectivamente entre 0 y 14 años (6).
A la vez, acabamos de analizar y publicaremos los datos de sobrevida a 5 años de nuestros pacientes incluidos en el estudio de las leucemias agudas linfoblásticas.
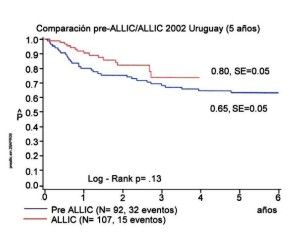
La tasa de curación de esta variedad de leucemias en Uruguay pasó del 65% al 80% en el estudio actual, las mismas cifras que los países más desarrollados (figura 1).
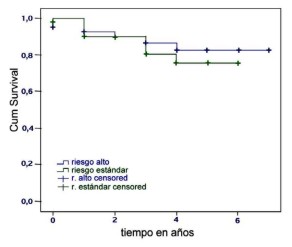
Analizamos en este estudio comparativamente los resultados del tratamiento en los niños y adolescentes que provenían del área socioeconómica y cultural más riesgosa con los pacientes que no tenían ese tipo de riesgo “social”.
Se tomaron como indicadores de riesgo social el grado de satisfacción de las necesidades básicas: vivienda, capacidad de subsistencia del hogar y asistencia a centros de educación.
La gráfica que se adjunta (figura 2) muestra que no hubo diferencias significativas en la sobrevida de ambos grupos aunque había, paradójicamente, un mejor comportamiento en el grupo de mayor riesgo social.
DiscusiónLa salud infantil es un indicador de la desigualdad entre los países más o menos desarrollados y marca asimismo las diferencias en un mismo país.
El cáncer en los niños y adolescentes es una enfermedad curable y la incapacidad de ofrecer el tratamiento adecuado y efectivo representa una violación a los derechos de los niños y un incumplimiento de los deberes de la comunidad médica hacia la infancia.
Nuestro país reconoció la realidad y ello sirvió como base para mejorar la situación.
Esfuerzos considerables se pusieron en marcha para resolver las dificultades de nuestra oncología pediátrica.
Se aunaron los esfuerzos de nuestra sociedad, a través de la acción de la FPG y el MSP, para la creación del mejor centro de referencia nacional para el tratamiento de estas enfermedades.
Obtuvimos la infraestructura, formamos nuestros técnicos y fuimos capaces de apoyar a nuestros pacientes definidos como más riesgosos socialmente y sus familias en todos los aspectos que impedían que recibieran la atención más adecuada y eficiente.
A consecuencia de ello fue posible reducir la mortalidad infantil por cáncer a menos de la mitad: de 6,5 a 3,1 por 100.000 menores de 14 años.
Esta cifra representa la más alta curación por cáncer de toda América Latina, y muy comparable a la de los países más desarrollados.
Lo más notable, y para lo que no tenemos una explicación, es la tasa de mortalidad femenina del 1,1 por 100.000 que es de las más bajas del mundo, incluidos los países desarrollados
Como fue explicado también, desde 2002 participamos de estudios cooperativos internacionales en la leucemia linfoblástica aguda (LAL) con el objetivo de mejorar nuestros resultados.
La revisión de los dos últimos estudios consecutivos para el tratamiento de la LAL mostró un aumento importante de la sobrevida de los pacientes con ese diagnóstico, pasando de 65% en el estudio iniciado en 1995 a 80% en del 2002. Estos resultados son iguales a los obtenidos por la medicina en países más avanzados, pero más importante aún es que esta sobrevida es igual para todos nuestros niños, independientemente de sus problemas económicos, sociales y/o culturales.
En suma, los resultados en términos de sobrevida y eficacia nos llenan de orgullo y resalta el hecho que toda la población ha tenido acceso a la mejor calidad de tratamientos.
Pero el progreso es constante y debemos seguir reconociendo las dificultades para acompasar ese progreso.
Nuestro país ha tenido cambios sustanciales en el sistema de salud, muchos beneficiosos y otros no tanto.
En el área de la oncología pediátrica, con eventos raros y mucha especialización, donde los equipos centralizados brindan las mejores oportunidades de curación y donde existe una organización nacional de apoyo a los niños más necesitados, la reforma del sistema de salud pone en peligro todos los logros obtenidos.
Muchos niños provenientes de la franja de población más necesitada ya no se asisten en el Servicio de Oncología del CHPR, sino que se han distribuido (se han descentralizado) en la multiplicidad de proveedores de salud. La mayoría de ellos carecen de toda la infraestructura técnica, humana y solidaria que fue creada en el ámbito público destinada especialmente a ese sector.
Es menester a la brevedad buscar la forma o mecanismos que permitan reinsertar estos niños en el Centro de referencia nacional que ha demostrado que funciona bien y donde la sociedad ha hecho una inversión importante.
El progreso también obliga a la incorporación en tiempo de aquellos fármacos o medicamentos que se utilizan en el mundo desarrollado. Para participar en esos estudios internacionales que hemos hecho referencia es necesario disponer, como es imaginable, de los medicamentos que han demostrado mayor eficiencia o menor toxicidad.
Fármacos aprobados con celeridad por EE.UU. (Food and Drug Administration) y la Comisión Europea, en Uruguay tienen exigencias y demoras burocráticas, que además de ser de difícil interpretación, generan situaciones de impotencia innecesarias e influirán negativamente en los resultados futuros.
También es necesaria una inversión en el área de la radioterapia, ya que el CHPR no dispone de muchas de las técnicas radiantes que son no sólo importantes por su eficiencia, sino también para reducir los efectos secundarios relacionados con esa forma de terapia.
Satisfacción, orgullo y devolverle a la sociedad todo lo que la sociedad nos ha dado es el compromiso. Mantener la capacidad de evolución y detectar a tiempo nuestras carencias es nuestra obligación con la misma sociedad y todos nuestros niños.
Agradecimientos
A todos los pacientes y sus familias.
Al personal de enfermería.
Al equipo psicosocial y administrativo del Servicio de Hemato-Oncología Pediátrico.
Referencias bibliográficas
1. Greenlee RT, Munray T, Bolden S, Wingo PA. Cancer Statistics 2008. Cancer J Clin 2010; 50: 7-33.
2. Castillo L, Fluchel M, Dabezies A, Pieri D, Brockhorst N, Barr R. Childhood Cancer in Uruguay: 1992–1994. Incidence and Mortality. Med Pediatr Oncol 2001; 37: 400-4.
3. Kosary CL, Ries LA, Miller BA, Hankey BF, Harras A, Edwards BK, eds. SEER cancer statistics review, 1973-1992: tables and graphs. Bethesda: National Cancer Institute, 1995. (NIH Pub nº96-2789).
4. National Cancer Institute of Canada. Canadian cancer statistics 1999. Toronto: NCIC, 1999.
5. Stiller CA, Parkin DM. Geographical and ethnic variations in the incidence of childhood cancer. Br Med Bull 1996; 52: 682-703.
6. International Agency for Research on Cancer (WHO). Globocan 2008: cancer incidence, mortality and prevalence worldwide in 2008. Lyon: IARC, 2010. Disponible en: http://globocan.iarc.fr [consulta: 27 de setiembre de 2011].
Correspondencia: Dr. Luís A. Castillo.
Correo electrónico: dr.luiscastillo@gmail.com