Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Archivos de Pediatría del Uruguay
versión On-line ISSN 1688-1249
Arch. Pediatr. Urug. vol.80 no.4 Montevideo dic. 2009
CASO CLÍNICO
Arch Pediatr Urug 2009; 80(4)
Síndrome DRESS por carbamazepina
Dres. Julio Magliano 1, Mariela Álvarez 2, Marina Salmentón 3
1. Posgrado de la Cátedra de Dermatología UDELAR.
2. Dermatóloga. Prof. Adj. de la Cátedra de Dermatología UDELAR.
3. Dermatóloga pediátrica, docente especializada de la UDELAR.
Unidad de Dermatología Pediátrica del Centro Hospitalario Pereira Rossell. Montevideo, Uruguay.
Fecha recibido: 22 de diciembre de 2009.
Fecha aprobado: 9 de marzo de 2010.
Resumen
El síndrome DRESS (Drug Rash with Eosinophilia and Systemic Symptoms) es una reacción adversa grave a medicamentos.
Consiste en una erupción cutánea, acompañada de fiebre, compromiso multivisceral y eosinofilia. Con una incidencia de 1/10.000 en individuos expuestos a los fármacos implicados y con una mortalidad de un 10%-30% de los casos. Se presenta un caso clínico de una niña de 12 años, epiléptica, que a las 4 semanas de iniciar tratamiento con carbamazepina presenta fiebre y odinofagia, agregando exantema cutáneo con compromiso sistémico. Se realizó diagnóstico de síndrome DRESS, con buena respuesta al tratamiento instaurado. El síndrome DRESS es una reacción adversa grave, potencialmente mortal, cuyo inicio muchas veces se confunde con cuadros virales, por lo que hay que tener presente este síndrome ante un paciente que inicia tratamiento con anticonvulsivantes y desarrolla exantema febril.
Palabras clave:
ERUPCIONES POR MEDICAMENTOS
HIPERSENSIBILIDAD A LAS DROGAS
ANTICONVULSIVANTES-efectos adversos
CARBAMAZEPINA-efectos adversos
Summary
DRESS syndrome is a severe adverse reaction to drugs. The presentation consists of a skin rash, fever, eosynophilia and multiorganic failure. The incidence is 1/10000 and the mortality rate is between 10 to 30%.
A case of a 12 year old epileptic patient who started with fever, sore throat and a skin rash with sistemic compromise after 4 weeks of starting treatment with carbamazepine is presented.
DRESS syndrome was diagnosed having a good evolution with the treatment done.
DRESS syndrome is a severe adverse reaction, potencially mortal, which can be confused with other causes of skin rash such as viral diseases.Pediatricians should be alert to the symptoms in a children who started taking antiepileptic drugs.
Key words:
DRUG ERUPTIONS
DRUG HYPERSENSITIVITY
ANTICONVULSANTS-adverse effects
CARBAMAZEPINE-adverse effects
Introducción
Las reacciones adversas a fármacos en EE.UU. constituyen entre la cuarta y sexta causa de muerte, siendo un importante problema en salud pública (1). El grupo de pacientes más vulnerables a dichas reacciones son los niños, debido a la falta de estudios controlados sobre los fármacos para esta edad (2). Un dilema común es distinguir la erupción secundaria a medicamentos de un exantema de etiología infecciosa, y se complica más aún si se han indicado fármacos para este último (3,4).
El síndrome DRESS es una reacción adversa a medicamentos, grave e idiosincrática (5). Consiste en erupción cutánea acompañada de fiebre, compromiso multivisceral y alteraciones hematológicas, como la eosinofilia (6). Para distinguir este síndrome de las demás reacciones cutáneas por hipersensibilidad a fármacos, Bouquet y colaboradores introdujeron en 1996 el término “síndrome DRESS”. También se conoce como síndrome de hipersensibilidad a los anticonvulsivantes, ya que son los fármacos que con más frecuencia lo causan. El síndrome DRESS es una afección con una incidencia de 1/10.000 en individuos expuestos a los fármacos implicados y con una mortalidad referida de un 10%-30% de los casos. La incidencia en nuestro país se desconoce. Los pacientes pediátricos tienen mayor riesgo de desarrollar el síndrome DRESS debido a la mayor incidencia de convulsiones en la primera década de la vida (2,5).
El diagnóstico del síndrome DRESS es principalmente clínico y de alta sospecha en pacientes que reciben anticonvulsivantes aromáticos o sulfonamidas que presenten fiebre, exantema y adenopatías. Se han propuesto criterios diagnósticos basados en la erupción cutánea, las alteraciones hematológicas (eosinofilia > 1.500 elementos/mm3 y presencia de linfocitos atípicos), compromiso sistémico y algunos autores también consideran a la fiebre como criterio (6,7) (tabla 1). Destacando que el síndrome DRESS presenta elevada mortalidad de no arribar a un diagnóstico temprano con la suspensión inmediata del fármaco imputado y la instauración del tratamiento oportuno. El retraso en el diagnóstico provoca el agravamiento del cuadro e intervenciones en centros especializados, con el correspondiente gasto en salud. Otro dilema se presenta, luego de superado el cuadro clínico, referente a qué antiepiléptico utilizar. En estos casos, las benzodiacepinas o la gabapentina se han utilizado con seguridad para el control de las crisis. El topiramato y el levetiracetam, agentes anticonvulsivantes con estructuras químicas diferentes de los antiepilépticos aromáticos, pueden representar otra alternativa (5).
Se presenta un caso que generó dificultad diagnóstica debido a la variabilidad clínica con que se manifiesta este síndrome.
Caso clínico
Paciente de sexo femenino, 12 años de edad, procedente del interior del país, epiléptica desde hace 3 años. Recibía difenilhidantoína hasta hace 2 meses y 20 días, donde se suspende por mal control de las crisis epilépticas. Se inicia carbamazepina 200 mg cada 12 horas vía oral (v/o). A las 4 semanas de iniciar la carbamazepina comienza con fiebre y odinofagia. Acude a consulta y se interpreta el cuadro como una faringitis y se inicia amoxicilina v/o. La paciente reconsulta por comenzar con una erupción máculopapular eritematosa generalizada y queilitis. En la evolución agrega insuficiencia renal y aumento de las enzimas hepáticas, por lo que ingresa a CTI. Con planteo diagnóstico de exantema febril de probable etiología infecciosa o farmacológica se suspende la carbamazepina. Se inicia clonazepam v/o, ceftriaxona intravenosa (i/v) y antihistamínicos v/o. En CTI agrega edemas progresivos generalizados, oligoanuria, valores en ascenso de azoemia y creatininemia y síndrome canalicular exudativo en lo respiratorio. Se realizan exámenes para orientación etiológica: serología para sarampión, rubéola, herpes virus (VHH), VIH, toxocariasis, leptospirosis, hantavirus, dengue, citomegalovirus (CMV), Epstein-Barr (VEB) y antiestreptolisina O (AELO), los cuales fueron negativos. Completando valoración etiológica se solicitan anticuerpos antinucleares (ANA), anticuerpos antimúsculo liso y antimitocondriales, los cuales fueron negativos.
La paciente es trasladada a un CTI privado en la capital del país para realizarse diálisis y se destaca al examen una erupción generalizada máculopapulosa eritematosa con descamación furfurácea y queilitis. En el examen general se constatan adenopatías en cuello, ictericia y hepatomegalia. De la nueva valoración de laboratorio se destaca en el hemograma una reacción leucemoide con 50.900 leucocitos, proteína C reactiva de 106 mg/l, azoemia de 1,70 g/L, creatininemia de 7,86 mg/dl, uricemia de 14,8 mg/dl, hiponatremia e hipoalbuminemia, GGT elevada. Los planteos diagnósticos en esta nueva institución fueron: síndrome de Stevens-Johnson (SSJ) secundario a carbamazepina versus síndrome febril prolongado de etiología no aclarada, no pudiendo descartarse la etiología infecciosa. Se le realiza hemodiálisis en una oportunidad con descenso de cifras de azoemia y creatininemia, se le administra inmunoglobulina i/v a dosis de 2 g/kg por 4 días continuándose con prednisona 20 mg v/o día durante 6 días y luego iniciándose el descenso de la misma. La paciente presentó mejoría de las lesiones de piel, se le da el alta de la institución y se traslada al interior.
Luego de 4 días reinstala fiebre y la erupción máculopapular eritematosa en cara, tronco y miembros, constituyendo una eritrodermia. Presenta, además, descamación perioral y peripalpebral y gruesos colgajos en los pies. Se inicia ceftriaxona i/v. La paciente agrega edemas de párpados y de miembros inferiores, disminución de la diuresis y distrés respiratorio, por lo cual es transferida nuevamente a la capital del país, pero esta vez al centro hospitalario Pereira Rossell (CHPR). Presentando en la paraclínica: leucocitosis de 22.500 elementos/mm3, neutrófilos 47,5%, eosinófilos de 21,7%. Las transaminasas, GOT de 164 mg/dl, GPT de 268 mg/dl, azoemia de 1,22 g/L y creatininemia de 3,11 mg/dl. La paciente ingresa a CTI y allí se realiza el planteo diagnóstico de probable sepsis por infección intrahospitalaria.
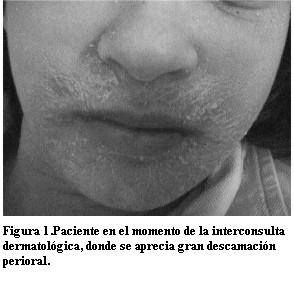
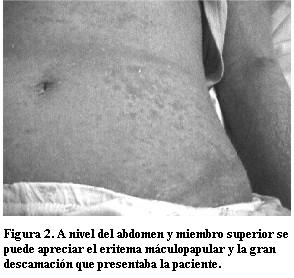
Se solicita interconsulta a dermatología pediátrica y; por el cuadro clínico de la paciente (figuras 1 y 2), los exámenes de laboratorios y el antecedente del uso de fármacos anticonvulsivantes; se llega al diagnóstico de síndrome DRESS. Se le indicó prednisona a 1 mg/kg/día y emoliencia con muy buena respuesta al tratamiento (figura 3). Se realizó la denuncia del caso a la Unidad de Farmacovigilancia del Ministerio de Salud Pública. Luego de superado el cuadro se inicia valproato de sodio v/o sin desarrollar efectos adversos.
Discusión
El síndrome DRESS es una reacción de hipersensibilidad, idiosincrática y que no muestra relación con las dosis (reacción adversa a fármaco de tipo B) (5,8). Se describen ciertos factores de riesgo, como la raza negra, familiares de primer orden con antecedentes personales de reacciones a los anticonvulsivantes (9) y los acetiladores lentos (10). La patogenia no se conoce con exactitud y se plantea que se debe a un exceso de metabolitos tóxicos originados por alteraciones genéticas o medioambientales en la vía de detoxificación farmacológica (6,11). Varios son los fármacos implicados, los más frecuentes son los anticonvulsivantes aromáticos (carbamazepina, fenobarbital, fenitoína, primidona y lamotrigina) (2), aunque también está descrito el síndrome DRESS por anticonvulsivantes no aromáticos como el valproato de sodio (12). Este último fue indicado a la paciente luego de superada la farmacodermia sin presentar complicaciones por el fármaco. También las sulfonamidas (antibióticos sulfamidas, dapsona (10), sulfasalazina, etcétera), b bloqueantes, inhibidores de la enzima convertidora de angiotensina (IECA), allopurinol (7), antirretrovirales (nevirapina y abacabir) (13), minociclina, antiinflamatorios no esteroideos (AINEs) y fármacos antituberculosos (14). El sistema enzimático del citocromo p450 (CYP 450) es el encargado de metabolizar los agentes anticonvulsivantes en metabolitos tóxicos y la enzima epóxido hidrolasa es la encargada de la detoxificación de ellos. Individuos genéticamente susceptibles pueden tener una menor actividad de esta enzima. Esta susceptibilidad genética podría estar mediada por el complejo mayor de histocompatibilidad (MHC) (15,16) como se informa en un estudio de pacientes chinos, donde todos los casos de hipersensibilidad a la carbamazepina compartían el marcador genético HLA-B*1502 (17,18). Por lo tanto la disminución de la actividad de la epóxido hidrolasa lleva a la acumulación de intermediarios reactivos (12) que actúan como neoantígenos e inician una reacción autoinmune sobre los órganos que producen las enzimas del CYP 450, como la piel, hígado, estómago, intestinos y pulmones (2,15). También ocasionan daño oxidativo a las células con la consiguiente activación de la producción de citoquinas y apoptosis (6,19). El síndrome DRESS es el resultado de una respuesta de hipersensibilidad retardada, mediada por linfocitos, que en una primera fase sucedería la activación de los linfocitos CD4+ y CD8+ por las células presentadoras de antígenos que previamente estuvieron en contacto con el antígeno (fármaco y sus metabolitos). Se produce liberación de citoquinas como IL4 e IL5 con la consiguiente inflamación de la piel (7). También las infecciones juegan un papel en la patogenia del síndrome DRESS, tal es el caso de la asociación entre este síndrome y la infección por el virus herpes humano tipo 6 (VHH 6) (6,20). Éste podría interferir con las enzimas responsables de la detoxificación (7). La infección por el VIH, VEB y CMV también podrían ser posibles factores predisponentes para este síndrome (2).
Las manifestaciones clínicas en el síndrome DRESS se producen entre las 2 a 8 semanas luego del inicio de la droga, con una media de 3 semanas, en individuos previamente sensibilizados se desarrolla más tempranamente (6,17). El primer signo que aparece es la fiebre, estos pacientes pueden presentar síntomas inespecíficos como un cuadro seudogripal, malestar general y faringitis. En el caso clínico la paciente había comenzado a las 4 semanas con fiebre y odinofagia. Luego aparece el exantema y las adenopatías. La afectación visceral es más tardía. Con respecto a las manifestaciones de la piel, el exantema máculopapular pruriginoso comienza en la parte superior del cuerpo y luego se extiende caudalmente. Progresivamente el exantema se hace mas indurado e infiltrado, aparece edema a nivel dérmico con un predominio facial y periorbitario, presente también en la paciente (2,6). El edema a nivel facial es un importante signo clínico para el diagnóstico (7). También se puede presentar con pústulas, eritrodermia en el 50% de los casos y descamación, como en el caso de la paciente. La afectación de mucosas es poco frecuente, pudiendo manifestarse como conjuntivitis, erosiones en la cavidad bucal, queilitis y erosiones en mucosa genital (6,13). La erupción cutánea puede ser purpúrica, sobre todo en los miembros inferiores.
Como manifestaciones extracutáneas los pacientes presentan adenopatías, bilaterales y simétricas, mayores a 2 cm de diámetro y también hepatoesplenomegalia (7). Como afectación hematológica podemos encontrar anemia, leucopenia y trombocitopenia, linfocitosis atípica y eosinofilia (70% de los casos), estas dos últimas son las más frecuentes.6 En cuanto a la afectación visceral, el órgano frecuentemente afectado es el hígado (64% de los casos), y en donde la tasa de mortalidad está directamente correlacionada con dicho compromiso (2). La afectación va desde una leve elevación de las enzimas hepáticas asintomática hasta una hepatitis tóxica aguda que puede evolucionar a la necrosis total. En este caso la paciente presentó toque hepático evidenciado por aumento de las enzimas hepáticas. El uso concomitante de otros fármacos hepatotóxicos (como el paracetamol para la fiebre) puede empeorar la situación (2,4). También puede haber afectación pulmonar con neumonitis intersticial eosinofílica con disnea, tos seca y broncoespasmo. La radiografía de tórax muestra infiltrados pulmonares bilaterales (7). La paciente también presentó compromiso respiratorio.
La afectación renal es menos frecuente, manifestando nefropatía túbulo-intersticial asociada con elevación de la creatininemia, hematuria microscópica, proteinuria e incluso progresión a insuficiencia renal aguda. Si bien es menos frecuente la afectación renal, la paciente presentó compromiso renal que requirió hemodiálisis. Otras manifestaciones inespecíficas son artritis, miositis, pancreatitis, meningoencefalitis, tiroideas (hipotiroidismo, tiroiditis), síndrome de secreción inapropiada de hormona antidiurética, orquitis y parotiditis (6,7).
Los exámenes de laboratorio a realizar ante la sospecha del síndrome DRESS incluyen hemograma, hepatograma, función renal, examen de orina, radiografía de tórax y cultivos y serología para descartar causas infecciosas.
En cuanto al estudio histopatológico de la piel no es específico. Los diagnósticos diferenciales del síndrome DRESS incluyen a otras erupciones por drogas como el SSJ y la necrólisis epidérmica tóxica (NET), la eosinofilia y los linfocitos atípicos generalmente no se observan en el SSJ o la NET, siendo más frecuente en estas entidades la leucopenia y la linfopenia. La pustulosis exantemática generalizada aguda (PEGA) es otro de los diagnósticos diferenciales, aquí las pústulas predominan en los pliegues cutáneos. Se deben excluir cuadros virales agudos como VEB, virus de la hepatitis, citomegalovirus y VIH (7). En cuanto a la terapéutica, lo principal es el reconocimiento temprano y la suspensión inmediata del fármaco responsable, para evitar la progresión del cuadro. La mortalidad aumenta si no se retira el fármaco antes de tiempo. En un paciente epiléptico que desarrolla síndrome DRESS por anticonvulsivantes está contraindicada la administración de anticonvulsivantes del mismo grupo químico, ya que existe sensibilidad cruzada entre éstos (9,17).
Para el manejo terapéutico de las lesiones cutáneas están indicados los corticoides tópicos de mediana potencia y emolientes.
El uso de corticoides sistémicos se reserva para los casos en los cuales existe compromiso de órganos sistémicos. La dosis inicial es de 0,5-1 mg/kg/día, iniciando el descenso luego de 4 semanas, con franca mejoría de parámetros clínicos y paraclínicos en 48 horas. Se describe la posibilidad de reaparición del síndrome durante el descenso o suspensión de los corticoides (7).
Está descrito el uso de inmunoglobulina humana i/v 1 g/kg/día durante 2-3 días (7,17). En pacientes con prurito se indican antihistamínicos de primera generación, como hidroxicina o difenhidramina.
La desensibilización farmacológica podría ser planteada en pacientes en los que no exista otro fármaco alternativo al responsable de la reacción. Pero debido a la gravedad del cuadro nunca se ha probado la desensibilización en el síndrome DRESS.
Referencias bibliográficas
1. Lazarou J, Pomeranz B, Corey P. Incidence of adverse drug reactions in hospitalized patients: a meta-analysis of prospective studies. JAMA 1998; 279(15): 1200-5.
2. Bessmertny O, Pham T. Antiepileptic hypersensitivity syndrome: clinicians beware and be aware. Curr Allergy Asthma Rep 2002; 2(1): 34-9.
3. Khoo B, Gian Y. Drug eruptions in children: a review of 111 cases seen in a tertiary skin referral centre. Singapore Med J 2000; 41(11): 525-9.
4. Chen C, Huang Y, Wang C, Tzou-Yien L. Fatal anticonvulsant hypersensitivity syndrome in an infant. Eur J Pediatr 2003; 162(12): 893-4.
5. Segal A, Doherty K, Leggott J, Zlotoff B. Cutaneous reactions to drugs in children. Pediatrics 2007; 120(4): e1082-96.
6. Cervigón I, Sandín S, Pérez C, Bahillo M, Vélez P, García A. Síndrome de DRESS (Drug Rash with Eosinophilia and Systemic Symptoms) por sulfonamidas. Med Cutan Iber Lat Am 2006; 34(3): 120-6.
7. Lobo I, Ferreira M, Velho G, Sanches M, Selores M. Erupçao a fármaco com eosinofilia e sintomas sistémicos (Síndrome DRESS). Acta Med Port 2008; 21(4): 367-72.
8. Pirmohamed M, Park B. Adverse drug reactions: back to the future. Br J Clin Pharmacol 2003; 55(5): 486-92.
9. Sierra N, García B, Marco J, Plaza J, Hidalgo S, Bermejo T. Cross Hypersensitivity Syndrome between Phenytoin and Carbamazepine. Pharm World Sci 2005; 27(3): 170-4.
10. Kosseifi S, Guha B, Nassour D, Chi D, Krishnaswamy G. The Dapsone Hypersensitivity Syndrome revisited: a potentially fatal multisystem disorder with prominent hepatopulmonary manifestations. J Occup Med Toxicol 2006; 1: 1-9.
11. Castro R, Ballona R, Gallosa M, Febres S, Silva D, Catacora J, et al. Manifestaciones cutáneas de las reacciones adversas a medicamentos: revisión de 41 pacientes hospitalizados en el Servicio de Dermatología del Instituto Especializado de Salud del Niño durante 1995-2003. Dermatol Pediatr Lat 2004; 2(1): 11-20.
12. Arévalo J, Carretero J, Bureo J, Montero C, Bureo P. Antiepileptic drug hypersensitivity syndrome in a patient treated with valproate. Br J Clin Pharmacol 2003; 55(4): 415-6.
13. Trujillo J, Romero H. Síndrome de Dress por Anticonvulsivantes Aromáticos. Rev Ecu Derm 2008; 15(2): 50-3.
14. Lee J, Park H, Heo J, Kim T, Kim G, Kang D, et al. Drug Rash with Eosinophilia and Systemic Symptoms (DRESS) syndrome induced by celecoxib and anti-tuberculosis drugs. J Korean Med Sci 2008; 23(3): 521-5.
15. Shear N, Spielberg S. Anticonvulsant Hypersensitivity Syndrome In Vitro Assessment of Risk. J Clin Invest 1988; 82(6): 1826-32.
16. Krauss G. Current understanding of delayed anticonvulsant hypersensitivity reactions. Epilepsy Curr 2006; 6(2): 33-7.
17. Ting T. Anticonvulsant Hypersensitivity Syndrome: Identification and Management. Curr Treat Options Neurol 2007; 9(4): 243-8.
18. Miller J. Of Race, Ethnicity, and Rash: The Genetics of Antiepileptic Drug-Induced Skin Reactions. Epilepsy Curr 2008; 8(5): 120–1.
19. Roychowdhury S, Svensson C. Mechanisms of drug-induced delayed-type hypersensitivity reactions in the skin. AAPS J 2005; 7(4): E834-46.
20. Descamps V, Collot S, Mahé E, Houhou N, Crickx B, Ranger S. Active Human Herpesvirus 6 Infection in a Patient with Drug Rash with Eosinophilia and Systemic Symptoms. J Invest Dermatol 2003; 121(1): 215-6.
Correspondencia: Dra. Marina Salmentón
Unidad de Dermatología Pediátrica del CHPR.
Bvar. Artigas 1550.
Correo electrónico: msalmenton@adinet.com.uy