Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Archivos de Pediatría del Uruguay
versión On-line ISSN 1688-1249
Arch. Pediatr. Urug. vol.80 no.3 Montevideo set. 2009
ARTÍCULO ORIGINAL
Arch Pediatr Urug 2009; 80(3)
Morbilidad en pretérminos tardíos: estudio prospectivo caso control multicéntrico
Dres. Mario Moraes 1, Mónica Pimienta 2, Nolberto Madera 2
1. Prof. Adj. de Neonatología, Departamento de Neonatología. Centro Hospitalario Pereira Rossell. Facultad de Medicina, UDELAR. Prof. Adj. Neonatología, Escuela de Parteras. UDELAR.
2. Pediatras. Posgrado de Neonatología, UDELAR.
Fecha recibido: 9 de octubre de 2009.
Fecha aprobado: 2 de diciembre de 2009.
Resumen
Introducción: en el año 2005 la OMS establece la recomendación de denominar late preterm o prematuro tardío a los nacidos entre las 34 semanas 0 días y 36 semanas 7 días. Existe abundante bibliografía que documenta un aumento significativo de la morbimortalidad entre las 34 y 37 semanas pero se observa una infravaloración de su importancia debido a que la supervivencia de estos niños es elevada y las complicaciones menores que en los prematuros extremos.
Objetivos: 1) Determinar la incidencia de complicaciones respiratorias y metabólicas en pretérminos tardíos. 2) Analizar si las complicaciones de los recién nacidos con 37 semanas de edad gestacional es mayor que a las 39-40 semanas.
Metodología: se realizó un estudio casos-controles prospectivo en 4 maternidades del país. Los casos se dividieron en dos poblaciones de 34 a 36 semanas y 37 semanas cumplidas. Se tomaron como controles el evento posterior siguiente al caso en el mismo servicio con 39 y 40 semanas.
Resultados: se incluyeron 86 casos y controles en CHPR, 36 de la ciudad de Salto y 43 de Maldonado con una población de 165 casos y 165 controles (n=330). Tenían 34 semanas 12 casos, 35 semanas 23 casos, 36 semanas 35 casos, 37 semanas 93 casos. En la población control los 12 casos (7,27%) de dificultad respiratoria se debieron a taquipnea transitoria. En los prematuros tardíos se observó 19 casos de dificultad respiratoria (26,3%) de los cuales 17 (23,6%) correspondieron a taquipnea transitoria, 1 caso de enfermedad de membrana hialina y un caso de hipertensión pulmonar severa (1,38%). La incidencia de síndrome de dificultad respiratoria tuvo diferencia estadísticamente significativa en los prematuros tardíos OR 4,57 (1,95-10,82) pero no a las 37 semanas. En 24 prematuros tardíos se observó trastornos metabólicos (33,3%) y 5 en el grupo control (3%) OR 16 IC 95% (5,40-50). A las 37 semanas se observó en 8 (8,6%) OR 3,01 IC 95% (0,86-10). Hipoglicemia en los prematuros tardíos tuvo diferencia significativa con los recién nacidos de término, p: 0,0001. OR 13,15 (2,60-89) pero no así a las 37 semanas. Hipotermia en los prematuros tardíos presentó mayor incidencia que al término p: 0,003. OR 14,91 (1,73-335). Ictericia se presentó con mayor incidencia que al término p: 0,003. OR 8,78 (1,61-62). No hubo muertes en el período de estudio. Conclusiones: los prematuros tardíos presentan mayor incidencia de trastornos respiratorios y metabólicos que a las 39-40 semanas. Hipotermia, hipoglicemia e ictericia son complicaciones frecuentes en este grupo. A las 37 semanas la morbilidad duplica la observada a las 39-40 semanas.
Palabras clave:
TRASTORNOS RESPIRATORIOS
ENFERMEDADES METABÓLICAS
ENFERMEDADES DEL PREMATURO
RECIÉN NACIDO
Summary
Introduction: in 2005 WHO established the recommendation called late preterm or premature late to those born between 34 weeks 0 days and 36 weeks 7 days. There is abundant literature documenting a significant increase in morbidity and mortality between 34 and 37 weeks but this is an underestimation of its importance because the survival of these children is high and minor complications in premature ends.
Objectives: 1) determine the incidence of respiratory and metabolic complications in late preterm. 2) To examine whether the complications of newborns with gestational age 37 weeks is greater than at 39-40 weeks.
Methods: we conducted a prospective case-control study in four maternity centers. The cases were divided into two populations of 34 to 36 weeks and 37 completed weeks. Were taken as controls subsequent event following event in the same service with 39 and 40 weeks.
Results: the study included 86 cases and controls in CHPR, 36 of the city of Salto and 43 of Maldonado with a population of 165 cases and 165 controls (n = 330). 34 weeks were 12 cases, 35 weeks 23 cases, 36 weeks 35 cases, 37 weeks 93 cases. In the control population of 12 cases (7.27%) respiratory distress was due to TTN. In the late preterm noted 19 cases of respiratory distress (26.3%) of whom 17 (23.6%) were transient tachypnea, one case of hyaline membrane disease and one case of severe pulmonary hypertension (1.38%). The incidence of respiratory distress syndrome was statistically significant difference in late preterm OR 4.57 (1,95-10,82) but not at 37 weeks. In 24 late preterm metabolic disorders was observed (33.3%) and 5 in the control group (3%) OR 16 95% (5,40-50). At 37 weeks was observed in 8 (8.6%) OR 3.01 95% (0,86-10). Hypoglycemia in the late preterm was significant difference in term infants, p = 0.0001. OR 13.15 (2,60-89) but not at 37 weeks.OR 14.91 (1,73-335). Jaundice was presented with increased incidence of the term p: 0.003. OR 8.78 (1,61-62). There were no deaths in the study period.
Conclusions: late preterm infants have a higher incidence of respiratory and metabolic disorders at 39-40 weeks. Hypothermia, hypoglycemia, and jaundice are common complications in this group. At 37 weeks the disease twice that observed at 39-40 weeks.
Key words:
RESPIRATION DISORDERS
METABOLIC DISEASES
INFANT, PREMATURE, DISEASES
INFANT, NEWBORN
Introducción
La tasa de prematurez a nivel mundial experimentó un incremento progresivo en los últimos años debido principalmente al grupo de prematuros tardíos. En Uruguay para el año 2008 a nivel nacional se reporta una incidencia de 9%, lo que corresponde a 4.400 prematuros al año. En el Centro Hospitalario Pereira Rossell (CHPR). La incidencia aumentó en los últimos tres años: 2006 15,7%, 2007 16,6% y 2008 17,1% que corresponde a 1.341 niños prematuros en el último año (1). En el año 2005 la OMS establece la recomendación de denominar late preterm o prematuro tardío a los nacidos entre las 34 semanas 0 días y 36 semanas 7 días (2,3). Existe abundante bibliografía que documenta un aumento significativo de la morbimortalidad entre las 34 y 37 semanas pero se observa una infravaloración de su importancia debido a que la supervivencia de estos niños es la regla y las complicaciones a largo plazo son menores que a mayor prematuridad. Debido a esto se los considera habitualmente como un grupo de bajo riesgo. Los prematuros tardíos son fisiológicamente y metabólicamente inmaduros, tienen una capacidad de respuesta compensadora limitada frente a los cambios extrauterinos en comparación con el nacimiento a término, lo que determina un riesgo elevado de morbilidad y mortalidad (4,5).
Dado que estos prematuros representan alrededor del 70 al 75% de todos los prematuros, contribuyen sustancialmente a la mortalidad neonatal e infantil (5,6).
Aunque el síndrome de aspiración de meconio es menos común en los prematuros tardíos, otras formas de enfermedad respiratoria como la taquipnea transitoria, la enfermedad de membrana hialina, la neumonía y la hipertensión pulmonar se presentan con mayor frecuencia (7).
Los prematuros tardíos presentan un riesgo elevado de hipotermia e hipoglicemia temprana como resultado de la inmadurez y de la falla de una adecuada transición a la vida extrauterina. Estos trastornos pueden; potencialmente; empeorar un trastorno respiratorio preexistente. Se ha documentado una incidencia de hipoglicemia tres veces más alta que en los nacimientos de término, y casi dos terceras partes han requerido de infusiones intravenosas de glucosa (8). En nuestro medio se documentó el alto costo que tiene para el sistema de salud los prematuros extremos (9) pero análisis de costos revelaron que el gasto en salud es mayor para los prematuros tardíos que para aquellos, debido a su alta incidencia (10).
Este artículo fue diseñado para valorar las complicaciones presentes en los prematuros tardíos y en los términos de 37 semanas en distintos efectores de salud a nivel nacional.
Objetivos
1) Determinar la incidencia de complicaciones respiratorias y metabólicas en pretérminos tardíos.
2) Analizar si las complicaciones de los recién nacidos a las 37 semanas es mayor que a las 39-40 semanas.
Material y método
Se realizó un estudio de investigación tipo casos-controles con adquisición prospectiva de los datos.
Definiciones operacionales
Peso al nacimiento se define como el peso en gramos obtenido en el nacimiento. Edad gestacional se define como el tiempo en gestación en semanas según el mejor método disponible según: 1) la fecha de última menstruación cierta segura y confiable; 2) ecografía obstétrica realizada antes de las 20 semanas o 3) en su defecto la estimación de la edad gestacional por método de Capurro. Dificultad respiratoria se define como la presencia luego de las 2 horas del nacimiento de quejido, aleteo, retracciones, balanceo y la necesidad de oxígeno complementario. Se consideró el diagnóstico etiológico al alta del equipo tratante. Hipotermia se definió como la temperatura axilar menor a 36ºC documentado por enfermería. Se obtuvo el valor de Apgar asignado por el médico que recibió al recién nacido documentado en la historia clínica. Se consideró hipoglicemia la concentración de glucosa capilar inferior a 40 mg/dl en las primeras 24 horas y menor de 50 mg/dl luego de ese período. Ictericia se consideraron los valores de bilirrubina en la zona de riesgo intermedio alto y riesgo alto en el nomograma de los valores de bilirrubina específicos de hora de Bhutani, y que determinaron la necesidad de fototerapia o exanguinotranfusión (11). Para asfixia el diagnóstico se basó en los criterios de la Academia Americana de Pediatría que considera pilares clínicos y paraclínicos: a) Apgar menor de 3 al quinto minuto de vida, b) acidosis de cordón con un pH de la arteria umbilical menor de 7 y BE menor de menos 12, c) evidencia clínica posnatal de encefalopatía moderada a severa de acuerdo al examen neurológico y d) La evidencia de repercusión multiparenquimatosa no se consideró excluyente (12). Sepsis confirmada se consideró la obtención de germen en hemocultivo. Sepsis clínica se definió según el esquema de puntuación de Gerdes (13).
Población
Se trabajó con una muestra obtenida en forma prospectiva en los servicios de maternidad de cuatro efectores de salud: Centro Hospitalario Pereira Rossell (CHPR) de Montevideo, Hospital Regional y CAMQ de Salto, y AMECOM de Maldonado. La recolección de datos se realizó en el período comprendido entre el 2 de enero y el 30 de marzo del 2009.
Caso
Se definió como caso 1 todo recién nacido vivo con edad gestacional de 34 semanas a 36 semanas y 6 días. Como caso 2 los recién nacidos vivos de 37 semanas.
Si bien la bibliografía internacional define prematuro tardío, “objeto de esta investigación”, como aquel comprendido entre las 34 semanas de gestación y 36 semanas y 6 días, este equipo de investigación decidió incluir como caso 2 a los recién nacidos de 37 semanas de gestación. Ello se debió a la hipótesis de que este grupo no se comportaba como los recién nacidos de 39 semanas o más y compartía características con los prematuros tardíos.
Controles
Los controles se asignaron al recién nacido vivo posterior siguiente al caso en el mismo servicio. Debido a que la mortalidad y morbilidad se estabiliza y mantiene igual desde las 39 semanas (14) se consideró control el recién nacido con 39 y 40 semanas. Además se evitan sesgos por error en el cálculo de edad gestacional al no considerar los nacimientos de 38 semanas y 41 semanas o mayor.
Criterios de exclusión
Se excluyeron los recién nacidos con malformaciones mayores, los nacimientos fuera del centro asistencial o cuando se documentó consumo de drogas.
Análisis estadístico
Todos los análisis fueron efectuados en SPSS versión 15.0. En primera instancia se realizó un análisis univariado para cada variable con el fin de evaluar rango de valores –mediciones implausibles- y de realizar medias de resumen. Para las variables continuas se reportan media, desvío estándar y valores máximos y mínimos. Para variables categóricas se procedió a evaluar la frecuencia relativa de cada una. Los factores de riesgo potenciales que fueron recolectados como variables continuas se analizaron en primer lugar tal como fueron registradas y luego de ser categorizadas, utilizando definiciones clínicas estándar. Las estadísticas de chi cuadrado y odds ratio no ajustados, con sus correspondientes intervalos de confianza de 95%, se utilizaron para determinar si estas variables estaban independientemente asociadas de manera significativa con la presencia de complicaciones. Debido a que el nacimiento por cesárea se documentó como factor de riesgo para dificultad respiratoria se realizó análisis multivariado para documentar si la dificultad respiratoria estaba asociada a la vía de nacimiento o a la edad gestacional.
Resultados
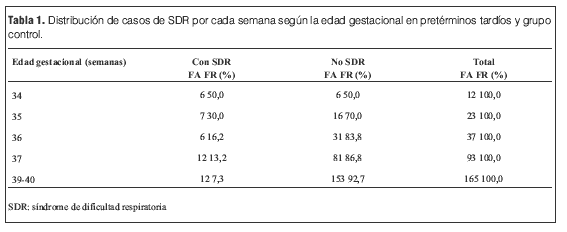
Se incluyeron 86 casos y controles en CHPR, 36 de la ciudad de Salto y 43 de Maldonado con una población de 165 casos y 165 controles (n=330).
Tenían 34 semanas 12 casos, 35 semanas 23 casos, 36 semanas 35 casos, 37 semanas 93 casos. De los casos 85 eran de sexo masculino (51,5%), 80 sexo femenino (48,5%) y 78 varones en los controles (47,3%) con 87 (52,7%) mujeres. Se practicaron 24 cesáreas a las 34-36 semanas (33,3%) y 32 a las 39-40 semanas (19%). No hubo muertes en el período de estudio.
La media de peso en los prematuros tardíos fue de 2.565 g (DE 355) con un mínimo de 1.560 g y un máximo de 3.100 g. La media de peso a las 39-40 semanas fue de 3.455 g (DE 435) con un mínimo de 2.065 g y un máximo de 4.670 g.
En los pretérminos tardíos hubo 8 pequeños para la edad gestacional (PEG) un 11,1%, 13 a las 37 semanas (13,8%) y 20 a las 39-40 semanas (12,1%).
Al minuto de vida en los préterminos tardíos hubo dos deprimidos severos y tres deprimidos moderados. Al quinto minuto hubo un deprimido severo.
A las 37 semanas hubo al minuto de vida 2 deprimidos moderados y un deprimido severo al quinto minuto. A las 39-40 semanas hubo 4 deprimidos moderados.
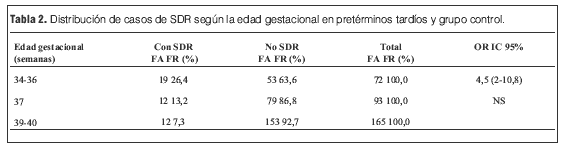
En la población control los 12 casos (7,27%) de dificultad respiratoria se debieron a taquipnea transitoria. En los prematuros tardíos se observó 19 casos de dificultad respiratoria (26,3%) de los cuales 17 (23,6%) correspondieron a taquipnea transitoria, un caso de enfermedad de membrana hialina y un caso de hipertensión pulmonar severa 1,38% cada uno). La incidencia de síndrome de dificultad respiratoria tuvo diferencia estadísticamente significativa en lo prematuros tardíos p: 0,00005. OR 4,57 IC 95% (1,95-10,82) pero no a las 37 semanas (tablas 1 y 2).
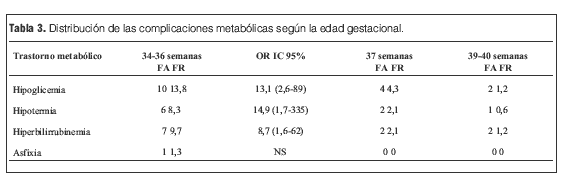
En 24 prematuros tardíos se observó trastornos metabólicos (33,3%) y 5 en el grupo control (3%). OR 16 IC 95% (5,40-50). A las 37 semanas se observó en 8 (8,6%), p 0,04; OR 3,01 IC 95% (0,86-10) (tabla 3).
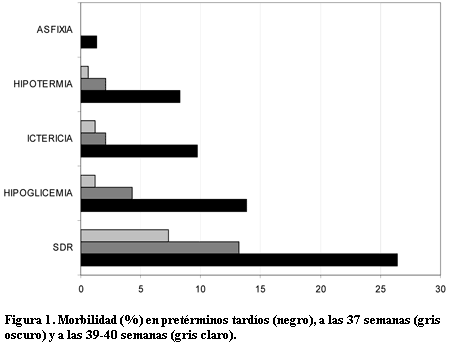
La incidencia de hipoglicemia en los prematuros tardíos (n=10) tuvo diferencia significativa con los recién nacidos de término (n=2), Fisher exact test (FE) 0,0001; OR 13,15 (2,60-89) pero no así a las 37 semanas (n=4). La incidencia de hipotermia en los prematuros tardíos (n=6) tuvo diferencia significativa con los recién nacidos de término (n=1) FE 0,003. OR 14,91 (1,73-335), pero no así a las 37 semanas (n=2). La incidencia de ictericia en los pretérminos tardíos (n=7) tuvo diferencia significativa con los recién nacidos de término (n=2) FE 0,003; OR 8,78 (1,61-62) pero no así a las 37 semanas (n=2) (tabla 3 y figura 1).
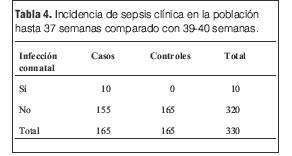
No se observan casos de sepsis neonatal temprana. En 10 casos se realizó diagnóstico de sepsis clínica. Todos los recién nacidos recibieron 3 días o más de antibióticos intravenosos.
El promedio de internación fue de 2,19 días a las 39-40 semanas, 6 días entre las 34-36 semanas y 3 días a las 37 semanas. A las 34 semanas hubo un promedio de 2 días de internación en cuidados intermedios e intensivos, un día a las 35-36 semanas.
Discusión
En consonancia a lo reportado por distintas investigaciones se observa en el CHPR un aumento de la tasa de prematuridad a expensas de los prematuros tardíos. Tomando dos períodos de 5 años del 2004 al 2008 la tasa de prematuridad es de 17% en relación a 16,5% del 1999 al 2003 (reporte anual del CHPR, Sistema Informático Perinatal). A nivel internacional este aumento se asocia a inducción del parto y cesárea electiva por indicación obstétrica (15-18).
El presente estudio no fue diseñado para valorar la incidencia de mortalidad por lo cual no se evidencia aumento de la mortalidad con respecto al término, pero el Ministerio de Salud Pública reporta mayor mortalidad infantil en los prematuros tardíos en consonancia con reportes internacionales (5,19). Las principales causas de muerte a nivel internacional en los prematuros tardíos son para la mortalidad neonatal problemas respiratorios, complicaciones maternas durante el embarazo y malformaciones congénitas, mientras que para la mortalidad infantil las infecciones y las malformaciones (20).
Se observó internación promedio de 6 días, con un promedio de 2 días en áreas críticas en los prematuros tardíos en relación a 2 días de internación a las 39-40 semanas. Wang (4) informó un tiempo de estadía similar en los dos grupos.
Las alteraciones metabólicas en el grupo de estudio fueron significativamente más frecuentes en pretérminos tardíos que a las 39-40 semanas, OR 16 IC 95% (5,40-50). Las complicaciones metabólicas a las 37 semanas duplican las observadas a las 39-40 semanas en concordancia con los resultados de Jain (21) que observó que el riesgo de morbilidad se multiplica por 2 por cada semana que se adelanta el parto antes de las 38 semanas, y es significativamente mayor si hay antecedente de enfermedad materna como enfermedad hipertensiva del embarazo o hemorragia antes del parto. En el mismo sentido, hay una disminución del 23% de probabilidad de una evolución desfavorable por cada semana entre las 32 y las 39 semanas de edad gestacional (21). En los prematuros tardíos las complicaciones son 7 veces más frecuentes que al término y el doble a las 37 semanas comparado con las 38 semanas. De acuerdo con otros autores la morbilidad alcanza su mínimo y se mantiene estable a las 39 semanas por lo cual en el presente trabajo se definió como caso 2 los recién nacidos de 37 semanas y se tomó como control los recién nacidos de 39-40 semanas (14,22,23).
En esta población la incidencia de problemas respiratorios es significativamente mayor que al término OR 4,57 (1,95-10,82). Aunque su incidencia porcentual es mayor a las 37 semanas no es significativa. La etiología de enfermedad respiratoria encontrada fue en primer lugar la taquipnea transitoria tres veces más frecuente (23% versus 7%), seguidas por hipertensión pulmonar persistente y enfermedad de membrana hialina similares a lo hallado por McIntire (24). La enfermedad de membrana hialina es una morbilidad importante en el pretérmino tardío que puede determinar necesidad de apoyo ventilatorio (25,26). Al realizar análisis multivariado, teniendo en cuenta la vía de parto, no se observó que el nacimiento por cesárea tuviera significación como en otros estudios manteniendo su validez la edad gestacional.
Morrison reporta mayor incidencia de enfermedad respiratoria en nacimientos por cesárea sin trabajo de parto comparado con nacimiento por vía vaginal (27). La enfermedad respiratoria aumenta al decrecer la edad gestacional en los nacimientos por cesáreas electivas (28).
Se observó ictericia en los prematuros tardíos significativamente más frecuente que al término, p=0,003; OR 8,78 (1,61-62). A las 37 semanas en comparación con las 39-40 semanas su incidencia porcentual es mayor, pero el tamaño muestral no permite asegurar diferencia estadística. La necesidad de fototerapia puede ser de 25% entre las 35-37 semanas y es 2,5 veces más frecuente en comparación con las 39-42 semanas (29). El kernicterus es mucho más frecuente antes del término (30). La ictericia no sólo es más frecuente sino que alcanza valores más elevados y es más prolongada en el prematuro tardío (29,31).
La hipoglicemia es más frecuente en los prematuros tardíos p=0,0001, OR 13,15 (IC 95% 2,60-89). No se observó diferencia significativa a las 37 semanas en comparación con las 39-40 semanas. La hipoglicemia se informa que presenta mayor incidencia y se asocia a otras morbilidades en el prematuro tardío (32). Wang (4) definió hipoglicemia 40 mg/dl en sangre venosa y reportó una incidencia tres veces mayor que al término, 27% de los prematuros tardíos requirieron aporte intravenoso en relación a 5% al término para dicho autor.
Los recién nacidos de término pueden regular la temperatura con mayor eficacia que a edades gestacionales más tempranas (32). Este hecho se confirmó en el presente estudio con un OR de 14,91. La hipotermia se ve asociada a hipoglicemia e infección (4,32).
Los prematuros tardíos son frecuentemente evaluados para sepsis, requieren con mayor frecuencia y por más días antibióticos con respecto al término (4). La comorbilidad se observó frecuentemente.
Conclusiones
Los prematuros tardíos presentan mayor incidencia de trastornos respiratorios, metabólicos e infecciosos que a las 39-40 semanas. Hipotermia, hipoglicemia e ictericia son complicaciones frecuentes en este grupo. A las 37 semanas la morbilidad duplica la observada a las 39-40 semanas. Los prematuros tardíos requieren mayor tiempo de internación en áreas críticas y de alojamiento conjunto.
Estas conclusiones abren una discusión para determinar si la edad del recién nacido de término es entre 37–41 o 38–41 semanas.
Referencias bibliográficas
1. Cerutti F, Bove MI. Lactancia materna: una estrategia para mejorar la salud, el crecimiento y la nutrición del lactante y del niño pequeño. Montevideo: UNICEF; IBFAN, 2004. Obtenido de: www.msp.gub.uy [consulta: 9 set. 2009].
2. Engle WA. A recommendation for the definition of late preterm (near-term) and the birth weight-gestational age classification system. Semin Perinatol 2006; 30: 2–7.
3. Raju TNK, Higgins RD, Stark AR, Leveno KJ. Optimizing care and outcome for late-preterm (near-term) infants: A summary of the workshop sponsored by the NICHD. Pediatrics 2006; 118: 1207–14.
4. Wang ML, Dorer DJ, Fleming M, Catlin EA. Clinical outcome of Near Term Infants. Pediatrics 2004; 114: 372-6.
5. Young PC, Glasgow TS, MStat XL, Guest-Warnick G, Stoddard G. Mortality of Late Preterm (Near Term) Newborns in Utah. Pediatrics 2007; 119: 659-65.
6. Kramer MS, Demissie K, Platt RW, Sauve R, Liston R. The contribution of mild and moderate preterm birth to infant mortality. Fetal and Infant Health Study Group of the Canadian Perinatal Surveillance System. JAMA 2000; 284: 843-9.
7. Dudell GC, Jain L. Hipoxic respiratory failure in the Late Preterm Infants. Clin Perinatol 2006; 33: 803-30.
8. Garg M, Devastar S. Glucose metabolism in the Late Preterm Infant. Clin Perinatol 2006; 33: 853-70.
9. Cancela MJ, Repetto M, Moraes M, Latoff M, Kuczmicz S, Olivera A, et al. Estrategias para disminuir la mortalidad y morbilidad en los recién nacidos menores de 1,000 gramos en el sector público (Centro Hospitalario Pereira Rossell, Servicio de Recién Nacidos). Arch Pediatr Urug 2007; 78(4): 304.
10. Gilbert WM, Nesbitt TS, Danielsen B. The cost of prematurity: quantification by gestational age and birth weight. Obstet Gynecol 2003; 102: 488-92.
11. Bhutani VK, Johnson L. Predictive ability of a predischarge hour specific bilirubin for subsequent hyperbilirubinemia in healthy term and near term newborns. Pediatrics 1999; 103: 6-14.
12. Leuthner SR, Das UG. Calificaciones de Apgar bajos y definición de asfixia al nacer. Clin Pediatr Norteam 2004; 3: 695-704.
13. Gerdes JS. Diagnóstico y tratamiento de infecciones bacterianas en el recién nacido. Clin Pediatr Norteam 2004; 4: 879-900.
14. Lubow JM, How HY, Habli M, Maxwel lR, Sibai BM. Indications for delivery and short-term neonatal outcomes in late preterms compared with term births. Am J Obstet Gynecol 2009; 200: e30–3.
15. Davidoff MJ, Dias T, Damus K, Russell R, Bettegowda VR, Dolan S, et al. Changes in the gestational age distribution among U.S. singleton births: impact on rates of late preterm birth, 1992 to 2002. Semin Perinatol 2006; 30 (1): 8-15.
16. Goldenberg RI, Culhane JF, Iams JD, Romero R. Epidemiology and causes of preterm birth. Lancet. 2008; 371:75–84.
17. Langhoff-Roos J, Kesmodel U, Jacobsson B, Rasmussen S, Vogel I; Julian Marie Centre, Department of Obstetrics. Spontaneous preterm delivery in primiparous women at low risk in Denmark: population based study. BMJ 2006; 332 (7547): 937-9.
18. National Center for Health Statistics. Publicuse data tapes. Nataly dataset: 1992–2002. Hyatsville: Department of Health and Human Services, 2005.
19. Demestre Guasch X, Raspall Torrent F, Martínez-Nadal S, Vila Cerén C, Elizari MJ, Saco P, et al. Prematuros tardíos: una población de riesgo infravalorada. An Pediatr (Barc) 2009; 71(4): 291-8.
20. Jain L. Morbidity and mortality in late-preterm infants: More than just transient tachypnea. J Pediatr 2007; 151: 445–6.
21. Bastek JA, Sammel MD, Paré E. Adverse neonatal outcomes: examining the risks between preterm, late preterm, and term infants. Am J Obstet Gynecol 2008; 199; 367.e1-367.e8.
22. Shapiro-Mendoza CK, Tomashek KM, Kotelchuck M, Barfield W, Nannini A, Weiss J, et al. Effect of late-preterm birth and maternal conditions on newborn morbidity risk. Pediatrics 2008; 121(2): e223-32.
23. McIntire DD, Leveno KJ. Neonatal mortality and morbidity rates in late preterm birth compared with births at term. Obstet Gynecol 2008; 111(1): 35-41.
24. Raju TNK. Epidemiology of late preterm (near term) births. Clin Perinatol 2006; 33: 751-63.
25. Khashu M, Narayanan M, Bhargava S, Osiovich H. Perinatal outcome associated with preterm births at 33 to 36 weeks gestation: a population-based cohort study. Pediatrics 2009; 123: 109-13.
26. Morrison JJ, Rennie JM, Milton PJ. Neonatal respiratory morbidity and model of delivery at term: influence of timing of elective caesarean section. Br J Obst Gynaecol 1995; 102: 101-6.
27. Hansen AK, Wisborg K, Uldbjerg N, Henriksen TB. Risk of respiratory morbidity in term infants delivered by elective caesarean section: cohort study. BMJ 2008; 336: 85-7.
28. Sarici SU, Serdar MA, Kormaz A, Erdem G, Oran O, Tekinalp G, et al. Incidence, course, and prediction of hyperbilirubinemia in near-term and term newborns Pediatrics 2004; 113(1): 775-80.
29. Bhutany VK, Jonson L. Kernicterus in late preterm infants cared for as term healthy infants. Semin Perinatol 2006; 30: 89–97.
30. Moraes M, Bustos R. Ictericia grave en el recién nacido sano. Arch Pediatr Urug 2004; 75(2): 139-42.
31. Laptook A, Jackson GL. Cold stress and hypoglycemia in the late preterm (“near-term”) infant: impact on nursery of admission. Semin Perinatol 2006; 30(1): 24-7.
32. Sedin G. The thermal environment of the newborn infant. In: Martin JA, Fanaroff AA, Walsh MC, eds. Fanaroff and Martin's neonatal-perinatal medicine: diseases of the fetus and infant. 8 ed. Philadelphia: Mosby, 2006: 585-97.
Correspondencia: Dr. Mario Moraes.
Correo electrónico: marmorae@gmail.com