Services on Demand
Journal
Article
Related links
Share
Archivos de Pediatría del Uruguay
On-line version ISSN 1688-1249
Arch. Pediatr. Urug. vol.79 no.1 Montevideo 2008
ARTÍCULO ORIGINAL
Arch Pediatr Urug 2008; 79(1)
Perfil de la lactancia materna en la población del Hospital Británico
Dras. Paula Gómez 1, Anna Bonino 1, Joyce Stewart 1, Lics. Cecilia Ricceto 2, Virginia Tejera 2
1. Pediatra
2. Licenciada de Enfermería maternidad.
Fecha recibido: 2 de octubre de 2007.
Fecha aprobado: 24 de abril de 2008.
Resumen
En las últimas tres décadas las bajas tasas de incidencia y duración de la lactancia materna son reconocidas como un problema de salud pública.
El Hospital Británico es una institución de asistencia médica privada donde se asisten 1.000 nacimientos al año. Se practica el alojamiento madre-hijo (AMH) opcional y cuenta con una normativa escrita sobre lactancia materna desde el año 2005.
El objetivo fue describir las características de la población asistida en la maternidad del Hospital Británico y su comportamiento frente a la práctica de la lactancia materna.
Se realizó un estudio descriptivo, retrospectivo y transversal. Se incluyeron todos los neonatos de término que nacieron en la maternidad y que al mes de junio 2006 cumplieron uno, tres y seis meses de vida. La información se obtuvo a través de la revisión de historias clínicas y mediante una encuesta telefónica.
El total de la población analizada fue de 265 recién nacidos. La práctica de lactancia materna exclusiva en función de la edad fue, en el grupo de un mes de 58,2%, en el de tres meses de 49%, y en el de seis meses de 4,7%.
Los resultados recabados permiten comunicar una menor prevalencia de lactancia materna exclusiva, con respecto a la 3a. Encuesta Nacional de Lactancia Materna realizada en el año 2003.
Las prácticas en el alojamiento madre-hijo no ofician como protectoras de la lactancia materna
Palabras clave:
LACTANCIA MATERNA
ALOJAMIENTO CONJUNTO
RECIÉN NACIDO
Summary
Over the last three decades rates on initiation and duration of breastfeeding are deemed as a public health system problem.
The British Hospital is a medical institution where over 1.000 births are assisted every year. Continuous rooming in is usual, and exhibits a written policy on breastfeeding since the year 2005.
The objective of this study was to find out which were the characteristics of the population assisted in the British Hospital’s Maternity and their practice on feeding their babies.
A descriptive, retrospective and transversal study was carried out.
Every full-term infant who was born in the Maternity area and turned 1, 3 or 6 months old by June 2006 was included in the study. The information was collected based on clinic records of the target population and through a telephonic survey.
The number of full-term analyzed was 265. Exclusively breastfeed infants by age was, for the 1 month old babies 58.2%, for the 3 months old 49%, and for the 6 months old 4.7%. Rates of exclusive breastfeeding by age group is less than that found in the 3rd National Survey of Breastfeeding, undertaken in 2003.
Rooming in actual policy and practices does not work as a protective issue on breastfeeding.
Key words:
BREAST FEEDING
ROOMING-IN CARE
INFANT, NEWBORN
Introducción
En las últimas tres décadas las bajas tasas de incidencia y duración de la lactancia materna son reconocidas como un problema de salud pública. Diversos organismos internacionales han publicado recomendaciones y planes de acción dirigidos a la solución del mismo (1,2).
La recomendación actual de la Organización Mundial de la Salud (OMS) es lactancia materna exclusiva por seis meses. La leche materna es el único alimento capaz de satisfacer todos los requerimientos nutricionales durante los primeros seis meses de vida, sin necesitar el agregado de otros alimentos, ni de agua (3,4). Esta recomendación fue utilizada por el estudio multicéntrico de la OMS para el desarrollo de los nuevos patrones de crecimiento, lográndose una prevalencia de lactancia materna exclusiva y predominante en menores de 4 meses de 74,7%, 99,5% iniciaron alimentación complementaria a los 6 meses, y 68,3% mantenían alimentación a pecho hasta los 12 meses (5).
Desde 1996 comenzó en Uruguay un proceso de promoción, protección y fomento de la lactancia materna, desde organismos públicos con apoyo de UNICEF e IBFAN (6). Desde el punto de vista regional, Uruguay presenta una situación favorable con respecto al inicio, prácticamente universal, de la lactancia y a la exclusividad durante los primeros meses (6).
En Uruguay, la tasa de lactancia materna exclusiva en menores de 4 meses fue de 37,6% en 1996, aumentando a 63,2% en 1999, permaneciendo sin variaciones al 2003 (1). La tasa de lactancia materna exclusiva en menores de 6 meses fue de 50,7% y 54,1% en 1999 y 2003 respectivamente, explicable por los cambios en la recomendación de la edad en el inicio de sólidos en el lactante (6).
El Hospital Británico es una institución de asistencia médica privada donde se atienden 1000 nacimientos al año. Cuenta con 15 camas de maternidad, donde se practica el alojamiento madre-hijo (AMH) opcional y cinco camas de cuidados intensivos neonatales. El promedio de estadía en alojamiento conjunto es de 72 horas y cuenta con una normativa escrita sobre lactancia materna desde el año 2005.
Objetivo
Nuestro objetivo principal fue describir las características de la población asistida en la maternidad del Hospital Británico y su comportamiento frente a la práctica de la lactancia materna.
El objetivo secundario fue identificar factores modificables que permitan delinear intervenciones tendientes a mejorar la prevalencia de la lactancia materna.
Metodología
Se realizó un estudio descriptivo, retrospectivo y transversal, sin mediar intervención alguna más allá de las prácticas habituales existentes en la maternidad.
Se incluyeron todos los neonatos de término (mayor o igual a 37 semanas de edad gestacional), que nacieron en la maternidad y que al mes de junio 2006 cumplieron uno, tres y seis meses de vida.
Las variables analizadas fueron edad materna, paridad materna, tipo de parto, alimentación durante el alojamiento madre-hijo (AMH) e ingreso del recién nacido a la unidad neonatal.
La información se obtuvo a través de la revisión de historias clínicas y mediante una encuesta telefónica, realizada en el mes de junio del 2006. Fue llevada a cabo por pediatras y licenciadas de enfermería de la institución. Cada familia fue contactada el día en que el lactante cumplía el mes, los tres o los seis meses de vida.
Las preguntas fueron realizadas a los padres o a quien estuviera a cargo del niño.
Se elaboraron dos preguntas: “¿que comió el niño ayer?” y “¿trabajó la madre cuatro horas o más fuera del hogar el día anterior?”
Se consideró trabajo materno permanecer fuera del hogar cuatro horas o más.
Las categorías de alimentación se definieron a priori de la siguiente manera:
- LME: Lactancia materna exclusiva: el niño no recibe ningún otro tipo de líquido o sólido fuera de la leche materna. Sólo permite agregar vitaminas y/o minerales.
- LM + PII: Lactancia materna más utilización de preparado infantil industrializado en cualquier proporción.
- LM + sólidos: Lactancia materna y alimentación complementaria sólida.
- LM + PII + SÓLIDOS: Lactancia materna, preparado infantil industrializado y alimentación complementaria sólida.
- PII: Preparado infantil industrializado: cualquier fórmula de sustitución de la leche materna.
- PII + sólidos: preparado infantil industrializado y alimentación complementaria sólida.
Resultados
El total de nacimientos en los meses analizados fue de 287. Se excluyeron 11 recién nacidos por prematurez. No se logró contacto telefónico en 11 casos, que representan el 3,9% de la población objetivo. La distribución de los nacimientos de la población estudiada (n=265) fue 86 en diciembre de 2005, 100 en enero-marzo de 2006 y 79 en abril-mayo de 2006.
Las características tanto de las madres como de los lactantes pueden apreciarse en la tabla 1. De las características maternas se destaca que 154 (59,5%) tenían entre 31-40 años, 121 (47%) eran primigestas y 138 (52%) tuvieron parto vaginal.
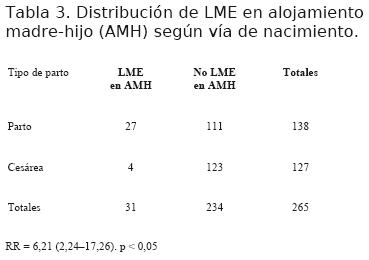
Permanecieron en alojamiento madre-hijo 251 (94,7%) recién nacidos, y recibieron otro tipo de alimentación diferente a lactancia materna exclusiva 234 (88,3%). De ellos 111 (47%) nacieron por parto y 123 (53%) por cesárea.
La distribución del tipo de alimentación en AMH en función del tipo de parto se puede apreciar en la tabla 3 y la figura 1. Al comparar esta distribución se aprecia un RR = 6,21 con un IC 95% (2,24–17,26) y una p<0,05.
Requirieron ingreso a la unidad neonatal por un período breve (menos de 48 horas) 14 (5,3%) de los recién nacidos, por sintomatología vinculada a la adaptación a la vida extrauterina. La totalidad de los recién nacidos que ingresaron a la unidad neonatal recibieron algún tipo de alimentación diferente a lactancia materna exclusiva.
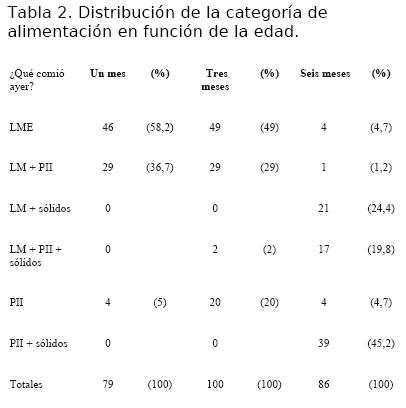
La práctica de lactancia materna exclusiva en función de la edad fue en el grupo de un mes de 58,2%, en el de tres meses de 49%, y en el de seis meses de 4,7% (tabla 2). Mantenían lactancia materna, aunque no exclusiva, 36,7% de los lactantes de un mes de vida, 31% de los de tres meses y 45,4% de los de seis meses.
El tipo de alimentación al momento de la encuesta en los tres grupos de edad fue analizado en función de la alimentación recibida en el AMH y se puede apreciar en la tabla 4.
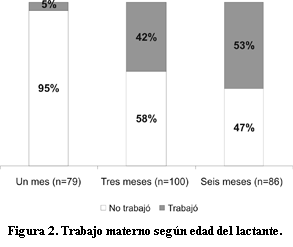
En cuanto al trabajo materno, 96 (37%) de las madres trabajaba cuatro horas o más fuera del hogar al momento de la encuesta. La distribución de esta variable en función de la edad del lactante se observa en la figura 2. 42,7% de las madres que trabajaban alimentaba a sus hijos con lactancia materna asociado a otro tipo de alimentación.Discusión
Los resultados recabados permiten comunicar una menor prevalencia de lactancia materna exclusiva, con respecto a la 3a Encuesta Nacional de Lactancia Materna realizada en el año 2003 (RUANDI) (7). Al mes de vida se observa 58,2%, siendo la nacional de 79,2%; a los tres meses de 49% contra 57,6%; y a los seis meses de 4,7% y 31,9% respectivamente.(6) El importante descenso de la tasa de lactancia materna exclusiva hacia los 6 meses pensamos que se vincula al inicio temprano de la ingesta de alimentos sólidos, ya que 89,4% de los lactantes de seis meses ya los recibían. Esta práctica no coincide con la recomendación propuesta por la OMS para las buenas prácticas de alimentación del lactante y del niño pequeño.
Creemos importante destacar que la gran mayoría de los recién nacidos permanecieron junto a sus madres en el alojamiento madre-hijo, a pesar de lo cual el 88,3% recibió otro tipo de alimentación diferente a la lactancia materna exclusiva, independiente de la vía de nacimiento (figura 1). Existen evidencias de que los recién nacidos no deben ser expuestos a biberones ni chupetes antes de que se haya establecido una lactancia exitosa. Otros estudios asocian el riesgo de no lactancia materna exclusiva durante el posparto inmediato con recibir un primer alimento diferente de leche materna (8-11).
En nuestro estudio el porcentaje de cesáreas fue de 48%. El nacimiento por cesárea mostró asociación estadísticamente significativa con la no lactancia materna exclusiva en el alojamiento madre-hijo con un riesgo relativo de 6,2 (tabla 3), pero el diseño de este estudio no permite evaluar la fuerza de asociación. Esta observación puede responder a múltiples factores que no se buscaron medir. Se especula que el estrés quirúrgico en las madres con cesárea se compensa durante el alojamiento conjunto, si se aprovecha la larga estadía hospitalaria para establecer la lactancia (12).
La alimentación en el alojamiento madre-hijo condiciona el tipo de alimentación en los siguientes meses de vida del lactante (12-16). En tres estudios experimentales se vio que el uso de suplementos sin indicación médica se asocia con el abandono temprano de la lactancia materna (17-19). En nuestro estudio observamos que aquellos que recibieron lactancia materna exclusiva en el alojamiento madre-hijo, al mes de vida mantenían lactancia materna en un 100%, siendo en forma exclusiva en 83,3%. En los grupos de tres y seis meses mantenía lactancia materna exclusiva 92,2% y 50% respectivamente. Estas proporciones son diferentes con respecto al grupo de lactantes expuestos a otro tipo de alimentación en el AMH (tabla 4). Esto permite afirmar la importancia que tiene incidir desde el equipo de salud en las prácticas durante las primeras horas de vida.
36,2% de las madres trabaja cuatro horas o más fuera del hogar, cifra que coincide con la encuesta nacional (30,2%), pero no permite evaluar el impacto en las prácticas de alimentación. La mayoría de las madres que trabajan se reintegran a su empleo al tercer mes de vida del lactante.
Conclusiones
La prevalencia de lactancia materna exclusiva en la población estudiada es menor a la referida en la última encuesta nacional.
No se encontró adherencia a las recomendaciones de la OMS con respecto a las Buenas Prácticas de Alimentación del Lactante y Niño Pequeño.
Las prácticas en el alojamiento madre-hijo no ofician como protectoras de la lactancia materna.
Recomendaciones
- El concepto actual de alojamiento conjunto no se debe limitar al simple contacto madre-hijo, sino que lleva implícita la información, asesoría y apoyo sobre los beneficios del amamantamiento que reciben las madres durante su estadía en la maternidad.
- Erradicar rutinas hospitalarias negativas como la separación del binomio del alojamiento conjunto; el uso de fórmulas artificiales, suero glucosado, biberones y chupetes en los primeros días de vida.
- Generar instancias de capacitación continua del personal de salud.
- Proteger, fomentar y apoyar la lactancia materna exclusiva durante los primeros 6 meses de vida, así como incentivar el inicio de la alimentación complementaria en forma adecuada sin interrupción de la lactancia materna.
Referencias bibliográficas
1. Lozano de la Torre M, Martín Calama J. Aspectos nutricionales de la lactancia materna. Acta Pediatr Esp 1998; 56: 24-32.
2. Field CJ. The immunological components of human milk and their effect on immune development in infants. J Nutr 2005; 135: 1-4.
3. Organización Mundial de la Salud. Nutrición del lactante y del niño pequeño. Estrategia mundial para la alimentación del lactante y del niño pequeño. Informe de la Secretaría. 55ª. Asamblea Mundial de la Salud; 2002, abr 16; Ginebra, Suiza.
4. Arena Ansotegui J. Breastfeeding in the “global strategy for infant and young child feeding”. An Pediatr 2003; 58: 208–10.
5. WHO Multicentre Growth Reference Study Group. Enrolment and baseline characteristics in the WHO Multicentre Growth Reference Study [on line]. Acta Paediatr 2006; (Suppl 450): 7-15. Disponible en: www.who.int/nutrition/media_page/en/
6. Lactancia materna: una estrategia para mejorar la salud, el crecimiento y la nutrición del lactante y del niño pequeño. Montevideo: UNICEF; IBFAN, 2004.
7. Cerutti F, Bove MI. 3a Encuesta Nacional de lactancia materna: Informe preliminar para la discusión. Montevideo. RUANDI, 2003.
8. Flores-Huerta S, Cisneros-Silva I. Alojamiento conjunto madre-hijo y lactancia humana exclusiva. Salud Pública Mex 1997; 39(2): 110-6.
9. Arena Ansotegui J. Breastfeeding in the “global strategy for infant and young child feeding”. An Pediatr 2003; 58: 208-10.
10. Santos Serrano L, Paricio Talayero JM, Fernández Feijoo A, Ferriol Camacho M, Grieco Burucua M, Beseler Soto B. Los cargos sanitarios ante la lactancia materna. An Esp Pediatr 1998; 48: 245-50.
11. Díaz NM, Doménech E, Díaz J, Galván C, Barroso A. Influencia de las prácticas hospitalarias y otros factores en la duración de la lactancia materna. Rev Esp Pediatr 1989; 45: 198-204.
12. World Health Organization. Appropriate technology for birth. Lancet 1985; 2: 436-7.
13. Berra S, Galván N, Sabulsky J, Dal Lago B, Gorgerino M, Rajmil L, et al. Alimentación del recién nacido en el período de posparto inmediato. Rev Saúde Pública 2002; 36 (6): 661-9.
14. González-Coccio T, Moreno-Macias H, Rivera JA, Villalpando S, Shamah-Levy T, Monterrubio EA, et al. Breastfeeding practices in México: results from the Second National Nutrition Survey 1999. Salud Publica Mex 2003; 45(4): 477-89.
15. Díaz-Gómez NM, Lasarte JJ. Experiencia de un año del foro de lactancia materna para profesionales y padres. An Esp Pediatr 2004; 60: 88.
16. Sanabria M, Coronel J, Díaz C, Salinas C, Sartori J. Perfil de la lactancia materna en cuatro servicios de referencia neonatal. Rev Chil Pediatr 2005; 76(5): 530-5.
17. de Chateau P, Holmberg H, Jakobsson K, Winberg J. A study of factors promoting and inhibiting lactation. Dev Med Child Neurol 1977; 19: 575-84.
18. Nylander G, Lindemann R, Helsing E, Bendvold E. Unsupplemented breastfeeding in the maternity ward. Positive long-term effects. Acta Obstet Gynecol Scand 1991; 70: 205-9.
19. Martín-Calama J, Buñuel J, Valero MT, Labay M, Lasarte JJ, Valle F, et al. The effect of feeding glucose water to breastfeeding newborns on weight, body temperature, blood glucose, and breastfeend duration. J Hum Lact 1997; 13: 209-13.
Correspondencia: Dra. Paula Gómez
Felix Zubillaga 1115 apto 102. CP 1300.
Montevideo, Uruguay
Correo electrónico: gomezdelfino@adinet.com.uy