Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Archivos de Pediatría del Uruguay
versión On-line ISSN 1688-1249
Arch. Pediatr. Urug. vol.78 no.3 Montevideo set. 2007
ARTÍCULO ORIGINAL
Arch Pediatr Urug 2007; 78(3)
Mortalidad y enfermedades asociadas al síndrome de Down en el primer año de vida
Experiencia de la Policlínica Interdisciplinaria de Atención al Niño con Síndrome de Down del Servicio de Recién Nacidos
del Centro Hospitalario Pereira Rossell.
Moraes Castro M 1, Pereda M 2, Belo S 3, Bueno F 4, Calvelo A 4,
De Los Santos M 5, Mancuello Pippo AK 4, Munyo A 6, Hernández C 7, Bustos R 8
2. Pediatra. Desempeño honorario en la policlínica.
3. Postgrado de pediatría. Desempeño honorario en la policlínica.
4. Licenciada en psicomotricidad. Desempeño honorario en la policlínica.
5 Licenciada en psicología. Desempeño honorario en la policlínica.
6. Profesora Agregada de Fonoaudiología, UDELAR.
7. Directora del Servicio de Recién Nacidos, CHPR, Ministerio de Salud Pública (MSP).
8. Profesor del Departamento de Neonatología, CHPR, UDELAR.
Fecha recibido: 8 de marzo de 2007.
Fecha aprobado: 23 de octubre de 2007.
Resumen
Introducción: la Policlínica Interdisciplinaria de Atención al Niño con síndrome de Down brinda asistencia desde el nacimiento hasta el segundo año de vida.
Objetivo: describir la mortalidad observada y las enfermedades asociadas diagnosticadas en el primer año de vida en los niños con síndrome de Down atendidos en la policlínica.
Material y métodos: niños con síndrome de Down nacidos o derivados al Servicio de Recién Nacidos del Centro Hospitalario Pereira Rossell desde el 7 de enero de 2003 al 30 de abril del 2005.
Resultados: se asistieron 45 niños. 22 madres eran mayores de 35 años (48,9%). En un caso se realizó diagnóstico prenatal (2,2%). Fallecieron ocho niños (17,8%). En 36 niños se observaron malformaciones asociadas (80,0%). Presentaron cardiopatía congénita 32 niños (71,1%), de los cuales requirieron tratamiento quirúrgico 11 (34,4%). Se diagnosticó hipotiroidismo congénito en un niño (2,2%). De los 37 niños que sobrevivieron al año se detectó hipotiroidismo entre los 6 meses y el año en 8 (21,6%).
Conclusiones: la atención por un grupo interdisciplinario permite responder a los múltiples problemas que enfrentan estos niños y sus familias. Permitió un diagnóstico temprano de las enfermedades presentes en estos pacientes. Se destaca la alta mortalidad, la alta incidencia de cardiopatía congénita e hipotiroidismo observado.
Palabras clave:
SÍNDROME DE DOWN
CARDIOPATÍAS CONGÉNITAS
HIPOTIROIDISMO
MORTALIDAD INFANTIL
RECIÉN NACIDO
Summary
Introduction: an Interdisciplinary Center for the Attention of Children with Down syndrome provides services for children until the age of 2.
Objective: describe the mortality incidence and the associated diseases during the first year of life in children with Down syndrome.
Material and methods: children with Down syndrome born or derived to the Pereira Rossell Neonatology Service from January 7, 2003 until April 30, 2005.
Results: 45 children were assisted. 22 mothers (48,9%) were over 35 years old. Only in one case (2,2%) a prenatal diagnosis was done. 8 children died (17,8%). Associated malformations were observed in 36 children (80%). 32 children (71,1%) had congenital heart disease and 11 (34,4%) required surgery. One children (2,2%) had congenital hypothyroidism. From the 37 children alive after one year, eight had hypothyroidism.
Conclusions: these children and families multiple problems are confronted in a better way by an interdisciplinary group. This allowed an earlier diagnosis of the different problems. There is a high mortality and a high incidence of cardiac and thyroid problems.
Key words:
DOWN SYNDROME
HEARTH DEFECTS, CONGENITAL
HYPOTHYROIDISM
INFANT MORTALITY
INFANT, NEWBORN
Introducción
El síndrome de Down es la alteración cromosómica más frecuente. La Policlínica Interdisciplinaria de Atención al Niño con síndrome de Down (PIANSD) brinda asistencia desde el nacimiento hasta los dos años de vida. Este servicio comenzó a funcionar en enero de 2003 en el Servicio de Recién Nacidos del Centro Hospitalario Pereira Rossell (CHPR).
La PIANSD se plantea los objetivos asistenciales de:
1) Promover que la familia pueda aceptar y acompañar al niño con síndrome de Down (SD) en su desarrollo.
2) Lograr un crecimiento adecuado y desarrollo de sus potencialidades.
3) Realizar el seguimiento pediátrico específico de esta población en coordinación con el pediatra tratante hasta los dos años de vida.
4) Brindar las herramientas necesarias para una adecuada inserción social.
Está integrada por un equipo interdisciplinario de profesionales universitarios, conformado por: psicomotricistas, pediatras, neonatólogo y psicóloga.
El asesoramiento genético lo realiza la Policlínica de Genética de la Facultad de Medicina del CHPR, a la cual se derivan los pacientes y la familia.
El seguimiento en el área fonoaudiológica está a cargo de la Policlínica de Fonoaudiología del CHPR.
Se presentan los resultados del seguimiento del grupo de pacientes asistidos en la PIANSD del CHPR.
Objetivos
Describir la morbimortalidad observada en el primer año de vida en los niños con SD asistidos en la PIANSD.
Población
Niños con SD nacidos o derivados al Servicio de Recién Nacidos del CHPR desde el 7 de enero de 2003 al 30 de abril de 2005.
Metodología
Estudio descriptivo con adquisición prospectiva de los datos.
El recién nacido y su madre son derivados a la PIANSD por el equipo asistencial del Servicio de Recién Nacidos del CHPR, realizando la primera consulta interdisciplinaria durante la internación. El equipo de médicos tratantes indica la realización de cariotipo, ecocardiografía, ecografía transfontanelar, ecografía abdominorrenal y emisiones otoacústicas, además de los exámenes solicitados rutinariamente a todo recién nacido.
Luego del alta se realiza seguimiento hasta los dos años de vida por el equipo interdisciplinario de la PIANSD, con frecuencia adaptada a la situación familiar y del niño, con un mínimo mensual.
La atención pediátrica se lleva a cabo en coordinación con el pediatra tratante y de acuerdo a las pautas aprobadas por el MSP (1).
El crecimiento es valorado en curvas de peso, talla y perímetro craneano para la edad correspondiente a niños y niñas con SD (1).
El seguimiento se realiza en conjunto con el Servicio de Fonoaudiología del CHPR.
Se coordina la derivación a la Policlínica de Genética para asesoramiento genético y a otros especialistas como cardiólogo, cirujano, endocrinólogo, oftalmólogo y otorrinolaringólogo.
Los resultados del seguimiento son registrados en una ficha precodificada diseñada por el equipo, que incluye datos patronímicos, edad materna, resultado del cariotipo, estado nutricional, crecimiento y patologías asociadas.
Resultados
Fueron derivados a la PIANSD 45 niños. De éstos cuatro (8,9%) fueron trasladados en el período neonatal desde el interior del país.
Correspondieron al sexo masculino 24 (53,3%).
Con respecto al cariotipo presentaron trisomía libre 42 niños (93,3%), tres (6,7%) traslocación 14:21.
Las madres mayores de 35 años en el momento del embarazo son 22 (48,9%). Estas gestantes tenían indicación de estudio prenatal y se realizó en 2 (9,1%). Todas tenían más de un control en su embarazo. En una se realizó diagnóstico prenatal por estudio cromosómico en líquido amniótico luego de la punción. En una madre se realizó translucencia nucal y ecografía estructural que fueron informadas como normales.
Cuatro madres (8,9%) tenían menos de 20 años.
Fallecieron 8 niños (17,8%). Todos presentaban cardiopatía congénita, en tres casos asociada a malformación digestiva. Fallecieron tres niños en el período neonatal por infección intrahospitalaria y cinco niños entre el mes y el año de vida debido a infección respiratoria.
Malformaciones
En 36 niños se observaron malformaciones (80,0%).
Cinco pacientes tenían más de una malformación asociada (11,1%).
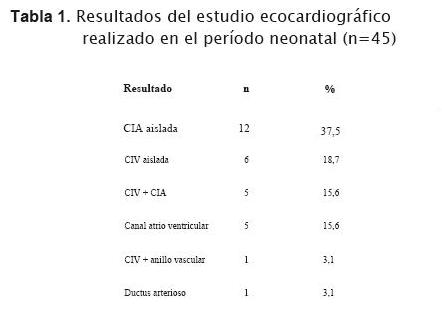
Presentaban cardiopatía congénita 32 niños (71,1%). Once requirieron tratamiento quirúrgico (34,4%). El tipo de malformación cardiovascular se describe en la tabla 1.
Tres niños (6,6%) presentaron malformaciones digestivas: estenosis duodenal en dos casos y hepática en uno.
Tres niños (6,6%) presentaban malformaciones nefrourinarias.
Un niño (2,2%) presentaba hidrocefalia.
Un niño (2,2%) presentaba pie bot bilateral.
En dos niños (4,4%) se diagnosticaron cataratas congénitas.
Otras patologías
Se diagnosticó hipotiroidismo congénito en un niño (2,2%). De los restantes, se detectó hipotiroidismo en ocho pacientes (18,2%) entre los 6 meses y el año de edad.
Tres niños presentaban reflujo gastroesofágico patológico (6,6%).
Tres niños presentaban patología oftalmológica: nistagmus, hipermetropía, estrabismo.
En la evaluación con emisión otoacústica no se encontraron alteraciones auditivas en ningún niño.
Crecimiento
De los pacientes que sobrevivieron el primer año de vida (n=37), tres niños (8,1%) presentaron desnutrición crónica, los tres asociaron cardiopatía congénita y dos hipotiroidismo.
Discusión
La atención por un grupo interdisciplinario de los niños con SD permite optimizar la estrategia diagnóstica y terapéutica, brindar adecuado sostén afectivo a la familia y lograr estimulación adecuada con el objetivo de lograr la expresión de todas las potencialidades de esta población (2,3).
Las madres mayores de 35 años en el momento del embarazo son 22 (48,9%). Estas gestantes tenían indicación de diagnóstico prenatal, que se realizó en 9,1% (4). Todas tenían más de un control en su embarazo.
El 93,3% corresponden a trisomía libre y el 6,7% a traslocación 14:21. En Colombia se informa un 95% de trisomía libre. Las diferencias leves observadas en el porcentaje correspondiente a cada alteración cromosómica y la ausencia de mosaicismo en esta serie, consideramos que se debe al número de pacientes incluido en esta muestra (5-8).
La mortalidad durante el primer año de vida es elevada: 17,8%; de los cuales 37,5% fallece en el período neonatal. En Francia se informa una mortalidad de 12% en el primer año (9). La diferencia de mortalidad e incidencia puede deberse a la realización de aborto legal en estos países, a diferencia de Uruguay (10).
Se destaca la alta incidencia de malformaciones, 80,0% en esta serie. Las cardiopatías congénitas se presentaron en el 71,1% de los casos, de ellos 34,4% necesitó resolución quirúrgica. La cifra de cardiopatías congénitas es más elevada que la informada en la bibliografía internacional y en nuestro medio, cercana al 50% (5,6). El relevamiento realizado por la Asociación Down del Uruguay informa una incidencia de 34,3% antes de los 5 años (11). Este hecho puede deberse a características propias de la población atendida y a la realización de estudio ecocardiográfico en el 100% de los niños en el período neonatal, que permite detectar cardiopatías congénitas de resolución espontánea en los primeros años de vida, o la muerte de los niños inmediata al embarazo, que determina que algunos niños con cardiopatía no sean captados por la Asociación Down. El ecocardiograma es el estándar para diagnóstico de cardiopatía en esta población, debido a que la alta incidencia de hipertensión pulmonar puede determinar que los síntomas no se observen en el período neonatal y lactancia temprana (12,13).
Los niños con SD que asocian cardiopatía congénita de corrección quirúrgica requieren más días de internación en el primer año de vida y presentan peor desarrollo neurológico al segundo año de vida (14).
La incidencia de alteraciones oftalmológicas se incrementa con el crecimiento del niño, alcanzando 8,1% en la población que cumple un año de vida con seguimiento en la PIANSD, aunque son menores que el 38% en el primer año según lo informado por Roizen (15).
Sthephen y colaboradores realizaron un screening neonatal y detectaron tres casos de cataratas congénitas en 34 recién nacidos (16).
El seguimiento auditivo debe realizarse durante toda la vida en tres áreas. En el área audiológica debido a las características anatómicas (conductos auditivos externos muy estrechos, presencia frecuente de hipertrofia adenoidea) y funcionales (respiración bucal, rinitis alérgica, otitis media recurrente, otitis media secretoria), la hipoacusia de conducción es muy frecuente, o sea la alteración auditiva por trastornos del oído medio. La prueba audiológica que mejor estudia el oído medio es la impedanciometría, que muestra a través de gráficas objetivas, el estado y cómo está funcionando el oído medio: la membrana timpánica, la cadena de huesecillos, la caja timpánica y la trompa de Eustaquio y permite de esa manera hacer un diagnóstico certero y realizar controles evolutivos luego del tratamiento. En el área de fonoestomatología, desde que el niño nace se realiza una evaluación clínica de la forma de alimentación y se dan pautas de posturas, de implementos adecuados, de hábitos correctos para favorecer una adecuada secuencia succión-deglución-respiración. Luego se hace un seguimiento a medida que se van incorporando las nuevas texturas (papilla y sólidos) y se dan pautas para favorecer las praxias buco-linguo-faciales que luego implementarán los primeros sonidos del lenguaje. En el área del lenguaje se trabaja con los padres para favorecer la adquisición del lenguaje y luego con el niño, a través del juego, para ir logrando las etapas normales del desarrollo.
La incidencia de hipotiroidismo aumenta desde 2,2% al nacimiento hasta 18,2% en los niños que cumplen un año de seguimiento, levemente más elevada que el 15% del informe de la Academia Norteamericana de Pediatría (12). Es importante destacar la importancia de la realización seriada de estudios de hormona tiroidea, debido a que el resultado normal al nacimiento es seguido por un alto porcentaje de resultados alterados en los estudios a los 6 meses y especialmente al año. La incidencia de hipotiroidismo sigue aumentando con la edad hasta valores de 27,9% según algunos autores, especialmente en los menores de 6 años (17). A partir de la experiencia de la PIANDS podría considerarse la necesidad de realizar una dosificación de hormonas tiroideas más entre los 6 y 12 meses de vida. Esto facilitaría un diagnóstico y tratamiento precoz disminuyendo la morbilidad en estos pacientes y el agravamiento de su desarrollo intelectual.
Conclusiones
La atención de un grupo interdisciplinario permitió identificar que el síndrome de Down conlleva una alta morbimortalidad y responde a los múltiples problemas que enfrentan estos niños y sus familias. Permitió el diagnóstico temprano y tratamiento de las patologías presentes. Se destaca alta mortalidad, alta incidencia de cardiopatía congénita e hipotiroidismo observada en esta muestra. Se debe considerar el estudio de detección de hipotiroidismo, más frecuentes que lo indicado en nuestro medio en la actualidad.
Referencias bibliográficas
1. Sastre D, Zabala C, Lanza A. Atención de niños con síndrome de Down. Arch Pediatr Urug 2004; 75(2): 125-30.
2. Altamirano E, Alvarez A, Antoniutti AI, Aspres N, Blasco N, Cavalli L, et al. Programa de seguimiento de niños con Síndrome de Down: Grupo At.i.e.n.do. Rev Hosp Matern Infant Ramon Sarda 2000; 19 (1): 29-32.
3. Federación Española del Síndrome de Down. Programa Español de Salud para personas con síndrome de Down. [Madrid]: Ministerio de Sanidad y Consumo, 2004.
4. ACOG Committee on Practice. Screening for Fetal Chromosomal Abnormalities. Obstet Gynecol 2007; 109 (1): 217-27.
5. Quadrelli R, Vaglio A. Experiencia en el diagnóstico citogenético de 205 casos de Síndrome de Down. Arch Pediatr Urug 1983; 54: 238-41.
6. Ramírez NJ, Belalcázar HM, Yunis JJ, Quintero LN, Arboleda GH, Arboleda H. Origen parental de la nodisyunción y recombinación del cromosoma 21 extra en el síndrome de Down: estudio poblacional en Colombia. Biomedica. 2007; 27(1): 141-8.
7. Hall JG. Anomalías cromosómicas clínicas. In: Behrman RE, Kliegman RM, Jhonson HB. Nelson Tratado de Pediatría. 16 ed. México: Mc Graw-Hill Interamericana, 2000: 358-68.
8. Nazer HJ, Aguila RA, Cifuentes OL. Prevalencia del síndrome de Down en Chile de 1972 a 2005. Rev Med Chil 2006, 134(12): 1549-57.
9. Julian-Reyner C, Aurran Y, Dumaret A. Attitudes towards Down´s Syndrome: follow up of a cohort of 280 cases. J Med Genet 1995; 32: 597-9.
10. Quadrelli R, Quadrelli A, Mechoso B, Laufer M, Jaumandreu C, Vaglio A. Parental decisions to abort or continue a pregnancy following prenatal diagnosis of chromosomal abnormalities in a setting where termination of pregnancy is not legally available. Prenat Diagn 2006; 27(3): 228-32.
11. Asociación Down del Uruguay; OPS/OMS. ¿Una infancia sin fin? Primer relevamiento nacional de personas con Síndrome de Down. Montevideo: OPS/PMS, 2006.
12. American Academy of Pediatrics. Committee on Genetics. Health supervision for children with Down syndrome. Pediatrics 2001; 107: 442-9.
13. Cua CL, Blankenship A, North AL, Hayes J, Nelin LD. Incresed incidence of idiopathic persisten hypertension in Down Syndrome Neonate. Pediatr Cardiol. 2007; 28(4): 250-254.
14. Van Trotsenburg AS, Heymans HS, Tijssen JG, de Vijlder JJ, Vulsma T. Comorbidity, hospitalization, and medication use and their influence on mental and motor development of young infants with Down Syndrome. Pediatrics 2006; 118 (4): 1633-9.
15. Roizen NJ, Patterson D. Down´s Sindrome. Lancet 2003; 361: 1281-9.
16. Stephen E, Dickson J, Kindley D, Scott CC, Charleton PM. Surveillance of vision and ocular disorders in children with Dow syndrome. Dev Med Child Neurol 2007; 49 (7): 513-5.
17. Hasanhodzic M, Tahirovic H, Lukinac L. Down Syndrome and thyroid gland. Bosn J Basic Med Sci 2006; 6 (3): 38-42.
Correspondencia: Dr. Mario Moraes, Presidente Batlle 2656. Montevideo, Uruguay
Correo electrónico: marmorae@gmail.com