Services on Demand
Journal
Article
Related links
Share
Archivos de Pediatría del Uruguay
On-line version ISSN 1688-1249
Arch. Pediatr. Urug. vol.78 no.2 Montevideo June 2007
ARTÍCULO ORIGINAL
Arch Pediatr Urug 2007; 78(2)
Experiencia clínica en la utilización de bolsa de polietileno para disminuir la hipotermia en el recién nacido menor de 1.000 gramos
Dres. Mario Moraes Castro 1, Marizel Repeto 2, María José Cancela 3, Mónica Latof 3, Cristina Hernández 4, Raúl Bustos 5
1. Prof. Adj. de Neonatología. Departamento de Neonatología, Centro Hospitalario Pereira Rossell. Facultad de Medicina, Universidad de la República. Montevideo, Uruguay.2. Ex Prof. Adj. de Pediatría. Clínica Pediatrica B, Centro Hospitalario Pereira Rossell. Facultad de Medicina, Universidad de la República. Montevideo, Uruguay.
3. Ex Asistentes De Neonatología. Departamento de Neonatología, Centro Hospitalario Pereira Rossell. Facultad de Medicina, Universidad de la República. Montevideo, Uruguay.
4. Directora del Servicio de Neonatología, Centro Hospitalario Pereira Rossell.
5. Prof. De Neonatología. Departamento de Neonatología, Centro Hospitalario Pereira Rossell. Facultad de Medicina, Universidad de la República. Montevideo, Uruguay.
Fecha recibido: 4 de diciembre de 2006.
Fecha aprobado: 11 de julio de 2007.
Resumen
Introducción: el mantenimiento de la temperatura axilar en valores entre 36ºC y 36,9ºC es un paso importante en la reanimación del recién nacido en la sala de partos. En el año 2002 se realizó en el Servicio de Recién Nacidos del Centro Hospitalario Pereira Rossell (CHPR) la auditoría de historias clínicas de recién nacidos menores a 1.000 g y se constató temperatura axilar inferior a 36º al ingreso en 84%.
Objetivo: determinar si la utilización de bolsa de polietileno en la práctica clínica logra disminuir la incidencia de hipotermia en el recién nacido menor de 1000 g asistido en el Servicio de Neonatología del CHPR.
Metodología: estudio prospectivo luego de la implementación de un protocolo de asistencia que incluye utilización de bolsa de polietileno en sala de partos. Se mide la temperatura axilar con termómetro de mercurio al ingreso a terapia intensiva.
Población: recién nacidos menores de 1.000 g asistidos en el CHPR.
Intervención: los neonatos menores de 1.000 g son colocados en una bolsa de polietileno hasta el cuello inmediatamente al nacimiento sin ser secados hasta su ingreso a terapia intensiva.
Resultados: se incluyen 77 recién nacidos, 39 se colocan en bolsa de polietileno. La media de peso al nacer (818 g), edad gestacional (26 semanas), pH en arteria umbilical, Apgar y tiempo de permanencia en sala de partos son similares en ambos grupos. Se observa hipotermia en 14 de 39 menores de 1.000 g colocados en bolsa frente a 30 de 38 sin bolsa (p=0,0001). La media de temperatura axilar al ingreso en el grupo colocado en bolsa es de 36,1ºC (DE 0,3) versus 35,5ºC (DE 0,8). No se observa diferencia significativa en hemorragia intraventricular, hemorragia intraventricular severa ni muerte neonatal temprana.
Conclusiones: en esta muestra con la utilización de bolsa de polietileno en la atención inmediata de los menores de 1.000 g se logra temperatura axilar 0,6ºC superior y disminución significativa de hipotermia al ingreso a terapia intensiva.
Palabras clave:
REGULACIÓN DE LA TEMPERATURA CORPORAL
HIPOTERMIA
RECIÉN NACIDO
Summary
Introduction: the maintenance of a temperature between 36°C and 36.9°C is an important step in the survival of the newborn in the labor room. In the Neonatology Service at Centro Hospitalario Pereira Rossell the audit of clinical histories of less than 1.000 g newborns was done in the year 2002 showing that 84% had a temperature less than 36ºC.
Objective: to determine if the use of a plastic bag reduces the incidence of hypothermia in less than 1.000 g newborns assisted at the Neonatal Service of the Centro Hospitalario Pereira Rossell (CHPR).
Methodology: a prospective study after the implementation of an assistance protocol which includes the use of plastic bags in labor room. The temperature was measured using a mercury thermometer at the entrance of intensive care.
Sample: less than 1.000 g newborns assisted at CHPR.
Intervention: less than 1.000 g newborns are placed in a plastic bag until the neck immediately after birth without being dried until they enter intensive care.
Results: 77 newborns were included, 39 were placed in the plastic bag. Median birth weight was 818 g, gestational age was 26 weeks, pH in umbilical artery, Apgar and labor room stay were similar for both groups. Hypothermia happened in 14 of the 39 newborns placed in a plastic bag as of 30 of the 38 without bag (p=0,0001). Median temperature at admittance in the children placed in plastic bags was 36.1ºC (DE 0,3) versus 35,5ºC (DE 0,8). There was no significant difference in severe intraventricular hemorrage or early neonatal death.
Conclusions: the use of plastic bag in the immediate assistance of less than 1.000 g newborns in this sample increased temperature in 0,6ºC and showed a significant reduction of hypothermia at the intensive care admittance.
Key words:
BODY TEMPERATURE REGULATION
HYPOTHERMIA
INFANT, NEWBORN
Introducción
El primer neonatólogo que resaltó la importancia del ambiente térmico fue Pierre Budin en 1907. Colocaba a los recién nacidos prematuros dentro de hornos precalentados, con lo cual la sobrevida aumentaba el 50% (1). Recomendó una temperatura de 30 grados centígrados para el recién nacido prematuro. Estas observaciones fueron olvidadas por casi 50 años, hasta que Silverman (2) determinó la importancia relativa de la temperatura y la humedad en la supervivencia del recién nacido. Posteriormente Hill (3) estudió los mecanismos fisiológicos por los cuales actúa la temperatura ambiental y su relación con el consumo de oxígeno.
El mantenimiento de la temperatura en valores entre 36ºC y 36,9ºC es un paso importante de la reanimación del recién nacido en la sala de partos (4,5).
La temperatura desciende abruptamente luego del nacimiento en el prematuro extremo y se asocia con aumento de la morbilidad y mortalidad. La hipotermia en el momento de la admisión a terapia intensiva es un factor de riesgo independiente que aumenta el riesgo de mortalidad en los prematuros (6). La temperatura en el momento de la admisión en las unidades de cuidados intensivos de Gran Bretaña en los niños que fallecen es menor a 36ºC en el 73% versus el 59% en el grupo control (7).
A pesar de la importancia del control de la temperatura durante la reanimación, los planes de formación en reanimación neonatal no brindan la importancia debida a este tema (8). La aproximación convencional de secar y vestir al recién nacido o colocarlo debajo de una cuna radiante falla en un alto porcentaje de recién nacidos (9).
Vohra en 1999 condujo el primer estudio randomizado que demuestra la eficacia de utilización de la bolsa de polietileno en disminuir la incidencia de hipotermia en el prematuro extremo (10).
Objetivo
Determinar si la utilización de bolsa de polietileno en la práctica clínica logra disminuir la incidencia de hipotermia en el recién nacido menor de 1.000 g asistido en el Servicio de Neonatología del Centro Hospitalario Pereira Rossell (CHPR).
Metodología
Estudio descriptivo prospectivo luego de la implementación de un protocolo de asistencia que incluye utilización de bolsa de polietileno en sala de partos.
Los datos se recogen en una ficha protocolizada e ingresados en EPI INFO 2002. Las variables continuas se analizan en medias, desvío estándar.
Las variables discontinuas se analizan con el test Chi cuadrado.
Intervención
Luego del nacimiento, el prematuro extremo menor de 1.000 g sin ser secado, es colocado en una bolsa de polietileno que cubre miembros inferiores, tronco y miembros superiores hasta el cuello. Sobre la cabeza se coloca un gorro de lana. La reanimación se realiza con el niño colocado dentro de la bolsa, bajo cuna radiante. La cuna radiante se coloca a la máxima potencia sin servocontrol.
La temperatura de la sala de partos se mantiene a 26-28ºC, evitando en todo momento corrientes de aire.
El traslado desde la sala de partos hasta el área de terapia intensiva se realiza en incubadora de traslado precalentada con el censor de temperatura del aire a 37ºC. Una de las puertas de la incubadora permanece abierta desde el lugar del nacimiento para posibilitar la ventilación con bolsa y máscara. La sala de atención del parto está en un piso superior al área de terapia intensiva y el descenso se realiza en ascensor. El recorrido es de 50 m. El recién nacido es retirado de la bolsa en la unidad de terapia intensiva cuando es introducido en la incubadora precalentada con humedad de 60 a 80% según el peso al nacer y la edad gestacional.
Se mide la temperatura axilar al colocar al paciente en la incubadora de terapia intensiva con termómetro de mercurio que se mantiene por tres minutos.
Población
Recién nacidos menores de 1.000 g asistidos desde el nacimiento en el Servicio de Recién Nacidos del CHPR en el año 2005 hasta el 30 de setiembre de 2006.
Se incluyen todos los recién nacidos menores de 1000 g nacidos en el período de tiempo del estudio cuyo nacimiento se produjo en bloque quirúrgico o en sala de partos.
Se excluyen los de cuidados compasivos y malformaciones mayores.
Resultados
Desde el primero de mayo de 2004 se propone la recepción del recién nacido menor de 1.000 g en bolsa de polietileno.
Se registran los datos en forma prospectiva en una ficha precodificada desde el año 2005 hasta el primero de setiembre de 2006.
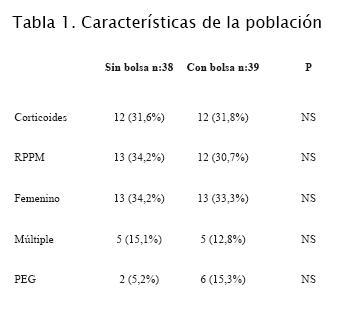
Los resultados se presentan en las tablas 1 y 2.
Discusión
Disminuir la incidencia de hipotermia en la sala de partos es una estrategia desarrollada con el objetivo final de disminuir la morbimortalidad en los recién nacidos menores de 1.000 g. Una de las estrategias que más se ha estudiado en épocas recientes para disminuir la hipotermia en los menores de 1.000 g es colocar al recién nacido dentro de una bolsa de polietileno inmediatamente al nacimiento. En el año 2002 en una auditoría de historias clínicas se constata en la institución donde laboran los autores una incidencia de temperatura axilar menor a 36ºC al ingreso a terapia intensiva en el 84%. Para disminuir su incidencia se propone colocar a los recién nacidos menores de 1.000 g en bolsa de polietileno hasta el cuello sin ser secados (11). El objetivo de esta comunicación es valorar la eficacia de esta estrategia en el contexto de la práctica clínica diaria. La propuesta se cumple en el 50,6%. En Estados Unidos la utilización de bolsa plástica en la atención del pretérmino se cumple en 29% de los programas de atención y 77% son secados previamente a la colocación en la bolsa plástica (12,13). El objetivo de esta comunicación es valorar si los resultados en el grupo en el cual se realizó la conducta de colocar al recién nacido menor de 1.000 g en bolsa plástica hasta el cuello sin ser secado confirma los resultados obtenidos en otros centros (10,14).
La temperatura axilar al ingreso a terapia intensiva es menor a 36ºC en 14 de 39 recién nacidos que son colocados en bolsa y en 30 de 38 que no se colocan en bolsa (p=0,0001). La media de temperatura en el grupo colocado en bolsa es de 36,1ºC mientras que en el grupo sin bolsa es de 35,5ºC. Se observa elevada mortalidad en este grupo de 51,3%, de mortalidad neonatal temprana de 35%, de hemorragia intraventricular en todos sus grados (38,9%) y de grados 3-4 (23,3%). No se observa diferencia significativa en los dos grupos en la mortalidad neonatal temprana ni en hemorragia intraventricular en cualquiera de sus grados. Vohra plantea que para demostrar diferencia significativa en la mortalidad deben incluirse 1.200 recién nacidos (14).
Dentro de las mejores prácticas potenciales para prevenir la hemorragia intraventricular y el daño neurológico en la Vermont Oxford Network (13) se incluye el mantener la temperatura del recién nacido por encima de 36ºC. La hipótesis que proponen es que el descenso de la temperatura ocurre por mantener las puertas de la incubadora abiertas durante el traslado, hecho necesario para realizar la ventilación con máscara y bolsa. Utilizan colchón térmico para el traslado y un ventilador para la asistencia ventilatoria durante el traslado, con lo cual se mantienen las puertas de la incubadora cerrada. Esta práctica mejora los resultados.
Otros centros de la misma red implementan la colocación del niño sobre el colchón térmico y ambos dentro de bolsa plástica para disminuir la hipotermia.
Meyer (15) propone colocar a todos los recién nacidos menores de 1.000 g en bolsa plástica, sin secar al recién nacido. La temperatura de los niños envueltos fue de 36,7ºC comparado con 35,5ºC de aquellos no envueltos. Concluye que la envoltura plástica reduce significativamente las pérdidas de calor por radiación. Otro estudio demuestra la reducción de temperatura menor a 36,4ºC de 70 a 44%. La temperatura media a la admisión a terapia intensiva es de 36,5ºC versus 36ºC (16). Los menores de 36 semanas presentan temperatura 0,63ºC superior en los colocados en bolsa de polietileno (17). Newton y colaboradores (18) desde 2001 introducen, en la unidad en la cual desarrollan su actividad, la política de colocar a todos los recién nacidos menores de 1.000 g sin ser secados en una bolsa de polietileno. Logran un aumento de 0,35ºC de la temperatura al ingreso en terapia intensiva. En esta serie se logra aumento de 0,6ºC de temperatura axilar en el grupo colocado en bolsa de polietileno.
Para confirmar estos hallazgos McCall y colaboradores (19) realizan un metaanálisis comparando la eficacia y seguridad de diferentes métodos para la prevención de la hipotermia en menores de 37 semanas y/o 2.500 gramos antes de los 10 minutos de vida en la sala de partos. Concluyen que las barreras plásticas disminuyen la hipotermia en los menores de 28 semanas de gestación, pero no entre las 28 y 31 semanas.
Evidencia insuficiente sugiere disminución de la mortalidad y de la estadía hospitalaria. En esta serie no se observa hipertermia al ingreso como complicación, efecto no deseado que puede observarse en 7% al 12% (19,20). Este hecho debe evitarse debido a que se asocia a aumento del daño neurológico como lo demuestra Gunn (21).
Los datos sugieren que colocar a un menor de 30 semanas bajo cuna radiante no es suficiente para disminuir la hipotermia. La bolsa oclusiva ha sido utilizada en 300 neonatos con resultados adecuados. El número de pacientes necesarios para tratar (NNT) es de 2,14 a 2,78 para reducir hipotermia. Las bolsas a utilizar deben ser bolsas de polietileno que se utilizan para la conservación de alimentos para evitar al máximo la transferencia de sustancias químicas a la piel del neonato (22).
Conclusiones
En esta muestra la utilización de bolsa de polietileno en la atención inmediata de los menores de 1.000 g logra temperatura axilar 0,6ºC superior al ingreso en terapia intensiva y disminución de hipotermia en forma estadísticamente significativa. No se observa diferencia en mortalidad neonatal temprana ni en hemorragia intraventricular.
Referencias bibliográficas
1. Klaus M, Fanaroff A. Ambiente físico. En: Cuidados del recién nacido de alto riesgo. 5 ed. México: McGraw Hill, 2003: 143-61.
2. Silverman W, Blanc W. The effect of humidity on survival of newly born premature infants. Pediatrics 1957; 20: 477-87.
3. Hill J, Rahitmtulla K. Heat balance and the metabolic rate of newborn babies in relation to environmental basal metabolic rate. J Phisiol 1965; 180: 239-65.
4. Almeida CF, Guinsburg R. A reanimaçao do prematuro extremo em sala de parto: controversias. J Pediatr (Rio de J) 2005; 81(1 Supl): S3-S15.
5. Mitchell A, Niday P, Boulton J, Chance G, Dulberg C. A prospective clinical audit of neonatal resuscitation practices in Canada. Adv Neonatal Care 2002; 2: 316-26.
6. Costeloe K, Hennessy E, Gibson AT. The EPICure study: outcomes to discharge from hospital for infants born at the threshold of viability. Pediatrics 2000; 196: 659-71.
7. Lyon AJ, Stenson B. Cold comfort for babies. Arch Dis Child Neonatal Ed 2004; 89: F89.
8. World Health Organization. Thermal control of the newborn: a practical guide. Maternal health and safe motherhood programme. Geneva: WHO, 1993. (WHO/FHE/MSM/93.2).
9. Malaysian Very Low Birth Weight Group. A national study of risk factors associated with mortality in very low birth weight in the Malaysian neonatal intensive care units. J Paediatr Child Health 1997; 33: 18-25.
10. Vohra S, Frent G, Campbell, Abbott M, Whyte R. Effects of polyethylene occlusive skin wrapping on heat loss in very low birth-weight infants at delivery: a randomized trial. J Pediatr 1999; 134: 547-21.
11. Cancela MJ, Repetto M, Moraes M, Latoff M, Kuzmicz S, Olivera A, et al. Estrategias para disminuir la mortalidad y morbilidad en los recién nacidos menores de 1.000 gramos en el sector público (Centro Hospitalario Rossell, Servicio de Recién Nacidos). Arch Pediatr Urug 2005; 76(1): 15-20.
12. Leone TA, Rich W, Finer NN. A survey of delivery room resuscitation practices in United States [en línea]. Pediatrics 2006; 117 (2): e164-75 <www.pediatrics.org > [consulta: 15 nov. 2006].
13. McLendonD, Check J, Carteaux P, Michel L, Moehring J, Secrest JW, et al. Implementation of potencially better practices for the prevention of brain hemorrhage and ischemic brain injury in very low weight infants [en línea]. Pediatrics 2003; 11: e497-503 <www.pediatrics.org> [consulta: 15 nov.2006].
14. Vohra S, Robin R, Zhang B, Janes M, Schmidt B. Heat loos prevention (HELP) in the delivery room: a randomized controlled trial of polyethylene occlusive skin wrapping in very preterm infants. J Pediatr 2004; 145: 750-3.
15. Meyer MP. Swadling and heat loss. Arch Dis Child Fetal Neonatal Ed 2003; 88: F256.
16. Knobel RB, Wimmer JE, Holbert D. Heat loss prevention for preterm infant in the delivery room. J Perinatol 2005; 25(5): 304-8.
17. Cramer K, Wiebe N, Hartling L, Crumley E, Vohra S. Heat loss prevention: a systematic review of occlusive skin wrap for premature neonates. J Perinatol 2005; 25(12): 763-9.
18. Newton T, Watkinson M. Preventing hypothermia at birth in preterm babies: at a cost of overheating some? Arch Dis Child Fetal Neonatal Ed 2003; 88: F256.
19. McCall EM, Alderdice FA, Halliday HL, Jennkins JG, Vohra S. Interventions to prevent hypothermia at birth in preterm and/or low birth weight babies. The Cochrane database of Systematic Reviews 2005 Issue 1.
20. Bredemeyer S, Reid S, Wallace M. Thermal management for premature births. J Adv Nurs 2005; 52(5): 482-9.
21. Gunn AJ, Bennet L. Is temperature important in delivery room resucitation? Semin Neonatol 2001;6:241-9.
22. Watkinson M. Temperature control of premature infants in the delivery room. Clin Perinatol 2006; 33: 43-53.
Correspondencia: Dr. Mario Moraes Castro. Presidente Batlle 2656. Montevideo, Uruguay.
Correo electrónico: marmorae@gmail.com














