Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Archivos de Pediatría del Uruguay
versión On-line ISSN 1688-1249
Arch. Pediatr. Urug. vol.77 no.2 Montevideo jun. 2006
CASO CLÍNICO
Arch Pediatr Urug 2006; 77(2)
Manejo médico-quirúrgico de la hipoplasia del corazón izquierdo.
Primera experiencia en Uruguay
Dres. Jorge Tambasco 1, Pedro Chiesa 2, Beatriz Ceruti 3, Jorge Speyer 3,
Carlos Oromí 3, Rafael Anzíbar 1, Javier Giúdice 4, Albanie López 5, José Surraco 6,
Roberto Canessa 7, Sergio Gelós 7, Jorge Morales 7, Carlos Peluffo 2, Pedro Duhagon 2, Ruben Leone 1
2. Cardiólogo pediatra.
3. Pediatra-Neonatólogo.
4. Pediatra.
5. Anestesista.
6. Hemoterapeuta.
7. Ecocardiografista.
Instituto de Cardiología Infantil. Montevideo, Uruguay
Fecha recibido: 23 de marzo de 2006.
Fecha aprobado: 16 de mayo de 2006.
Resumen
El síndrome de hipoplasia del corazón izquierdo (SHCI) es una cardiopatía congénita compleja que representa el 7% del total de las cardiopatías congénitas y el 95% de los pacientes fallecen en el primer mes de vida si no se efectúa un tratamiento médico–quirúrgico paliativo.
Se presenta la evolución de tres casos clínicos en el postoperatorio alejado. Todos se presentaron como cardiopatías ductus dependientes del recién nacido requiriendo del aporte de prostaglandinas. Un paciente asoció una coartación de aorta severa. Otro asoció una interrupción del arco aórtico tipo A.
En un caso se efectuó cirugía de Norwood modificada y en los dos casos restantes se efectuó cirugía de Norwood modificada con técnica de Sano, con la corrección quirúrgica correspondiente de la coartación de aorta y de la interrupción del arco aórtico respectivamente.
El seguimiento de los pacientes demostró acentuación de la hipoxemia. En el primer paciente se comprueba la permeabilidad de la fístula con ramas pulmonares hipoplásicas y falla de la contractilidad del ventrículo sistémico, se realiza la cirugía de Glenn con buena respuesta.
En el segundo paciente se comprueba estenosis proximal y distal del tubo ventrículo derecho-arteria pulmonar realizándose angioplastia con catéter balón y posteriormente cirugía de Glenn, con buena evolución inicial y posterior hipoxemia progresiva, identificándose colaterales aortopulmonares hacia el pulmón derecho que se embolizan con coils, con buena evolución, saturaciones por encima de 85%, buena función del ventrículo único y recuperación ponderal.
En el tercer paciente se detecta estenosis proximal del tubo protésico realizándose una angioplastia con balón y por persistir con hipoxemia se realiza cirugía de Glenn con buena evolución.
Conclusiones: El esfuerzo de un equipo multidisciplinario ha permitido la sobrevida de estos pacientes portadores de una compleja y letal cardiopatía congénita, hasta completar la segunda etapa de cirugía de Norwood.
Palabras clave: SÍNDROME DEL CORAZÓN IZQUIERDO
HIPOPLÁSTICO-cirugía
PUENTE CARDÍACO DERECHO
PROCEDIMIENTOS QUIRÚRGICOS
CARDÍACOS
CATETERISMO CARDÍACO
CARDIOPATÍAS CONGÉNITAS
Summary
Hypoplastic Left Heart Syndrome (HLHS) is a complex congenital heart malformation that represents 7% of all congenital heart defects. Without any palliative surgical treatment, 95% die in the first month of life. The evolution of three clinical cases is presented.
The cases reported are newborns with ductus dependent heart disease that required prostaglandin infusion; one patient associated severe aortic coarctation and another patient type A aortic arch interruption. A modified Norwood procedure was performed in one case and a Sano procedure in the other two, together with surgical correction of associated damage.
Follow-up showed evidence of increasing hypoxemia.
The first patient had fistula permeability with hypoplastic pulmonary branch stenosis and deficient contractility of the systemic ventricle. A Glenn procedure was succesfully performed.
In the second patient, the existence of proximal and distal stenosis of the tube between the right ventricle and pulmonary artery was demonstrated, so a balloon catheter angioplasty followed by Glenn surgery was performed, with good evolution at the beginning but progressive hypoxemia. Coil embolism was performed after noticing aortopulmonary collaterals linked to the right lung, with a good result, saturation levels over 85%, good single ventricle function and weight recovery. In the third patient, prosthetic tube proximal stenosis was confirmed which lead to balloon angioplasty and later to Glenn surgery due to hypoxemia, with good result.
Conclusions: the effort of a multidisciplinary team made possible these patients survival who suffered a complex and lethal congenital heart defect, until the second stage of the Norwood procedure could be performed.
Key words: HYPOPLASTIC LEFT HEART SYNDROME-surgery
HEART BYPASS, RIGHT
CARDIAC SURGICAL PROCEDURES
HEART DEFECTS, CONGENITAL
Introducción
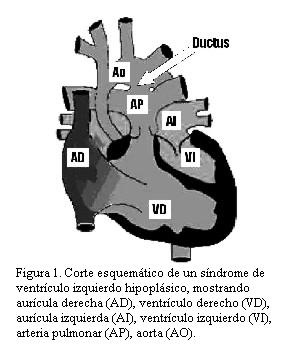
El síndrome de hipoplasia del corazón izquierdo (SHCI) es un conjunto de malformaciones cardíacas caracterizadas por diversos grados de insuficiente desarrollo de las estructuras del corazón izquierdo y la aorta. En su forma más grave se caracteriza por atresia mitro-aórtica e hipoplasia de la aorta ascendente, recibiendo la denominación de síndrome de ventrículo izquierdo hipoplásico (SVIH) (figura 1).
Es la cuarta lesión más común en el período neonatal y representa el 25% de las muertes en la primera semana de vida de no mediar tratamiento quirúrgico (1).
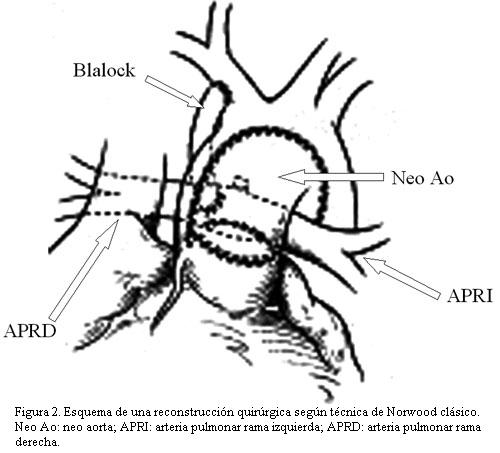
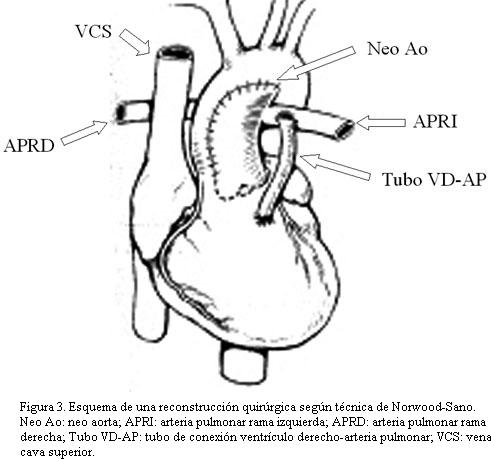
La operación de Norwood es un complejo procedimiento quirúrgico creado por William Norwood en 1980 (2) como primer estadio de la corrección de esta enfermedad, consiste en mantener como ventrículo sistémico al ventrículo derecho, utilizar el tronco pulmonar (que se separa de sus ramas) para reconstruir la aorta ascendente y otorgar flujo pulmonar a través de la creación de una fístula entre la circulación sistémica y la circulación pulmonar (anastomosis de Blalock), adoptándose últimamente una variante (en lugar del Blalock) que consiste en unir el ventrículo derecho con las arterias pulmonares mediante un tubo protésico-variedad de Sano (figuras 2 y 3).
Los principios quirúrgicos consisten pues en obtener una comunicación permanente, no obstructiva, entre el ventrículo único derecho y la aorta, limitar el flujo sistémico pulmonar sin distorsionar su arquitectura y aliviar la obstrucción venosa pulmonar con una amplia atrioseptostomía (figura 4) (3).
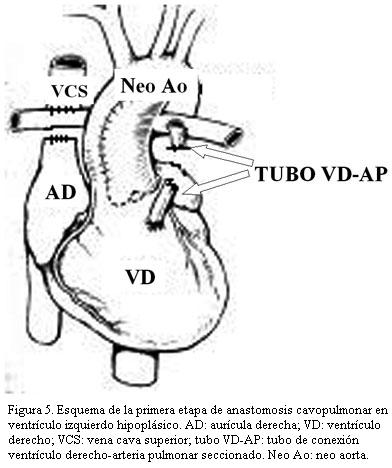
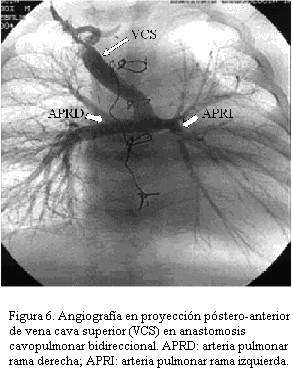
La evolución después del primer estadio sigue siendo grave a la espera de la corrección fisiológica que es el bypass parcial del ventrículo derecho (Glenn bidireccional) que comprende la anastomosis entre la vena cava superior derecha o eventualmente izquierda y la rama correspondiente de la arteria pulmonar (figuras 5 y 6) y aun antes de completar la cirugía de Fontan que implica la tunelización desde la vena cava inferior hasta la arteria pulmonar sea por vía intra o extraauricular.
Hemos elaborado un programa médico-quirúrgico tendiente a resolver esta patología letal en el Uruguay que prevee, además, el seguimiento entre los estadios, con controles seriados ambulatorios de saturación arterial sistémica de oxígeno y curva ponderal para planificar las opciones quirúrgicas subsiguientes.
Material y método
Se presentan los tres primeros pacientes portadores de SVIH que ingresan a las pocas horas de nacidos al Instituto de Cardiología Infantil con el diagnóstico de cardiopatía congénita grave ductus dependiente y sobreviven a las dos primeras etapas de corrección quirúrgica de esta entidad.
Caso clínico 1
Sexo femenino, madre diabética insulino-dependiente, peso al nacer 4.720 g, APGAR 5/8. Síndrome de dificultad respiratoria temprana y cianosis. Ingresa a las 10 horas de vida con diagnóstico de SVIH con severa coartación de aorta preductal, iniciando goteo de prostaglandinas E1, se estabiliza hemodinámicamente.
A los 12 días de vida se realiza con circulación extracorpórea, hipotermia profunda y perfusión cerebral selectiva, cirugía de Norwood modificada: conexión del tronco pulmonar con el arco aórtico, corrección de la coartación y fístula sistémico pulmonar (Blalock).
A los 7 meses se realiza cirugía de Glenn (anastomosis cavopulmonar bidireccional o bypass parcial del ventrículo derecho).
Caso clínico 2
Sexo masculino, peso al nacer 3.890 g, APGAR 8/9.
Ingresa con diagnóstico de SVIH en shock cardiogénico a las 14 horas de vida, es tratado con inotrópicos y prostaglandinas E1, con estabilización hemodinámica.
A los 12 días de vida se realiza con circulación extracorpórea, hipotermia profunda y perfusión cerebral selectiva cirugía de Norwood modificada: conexión del tronco pulmonar con el arco aórtico y fístula entre el ventrículo derecho y la confluencia de las ramas pulmonares (VD-AP) técnica de Sano.
A los dos meses el estudio hemodinámico comprueba estenosis proximal y distal del tubo VD-AP realizándose angioplastia con catéter balón.
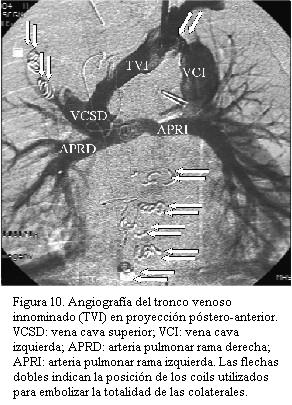
A los cuatro meses derivación cavopulmonar bidireccional (Glenn), y posterior embolización de colaterales aortopulmonares con coils (figuras 7, 8, 9 y 10).
Caso clínico 3
Sexo masculino, peso al nacer 3.500 g, ingresa con buena situación hemodinámica, se sospecha la presencia de cardiopatía ductus dependiente y es tratado con prostaglandinas E1, se comprueba la presencia de SVIH con interrupción del arco aórtico tipo A.
A los 13 días de vida se realiza con circulación extracorpórea, hipotermia profunda y perfusión cerebral selectiva cirugía de Norwood: conexión del tronco pulmonar con la aorta ascendente y reparación de la continuidad aórtica, fístula entre ventrículo derecho y ramas pulmonares (técnica de Sano).
Se reestudia al mes en hemodinamia comprobándose estenosis proximal del tubo protésico por lo que se efectúa angioplastia con balón.
A los tres meses mantiene episodios de caída de la saturación por lo cual se decide realizar anastomosis cavopulmonar bidireccional (Glenn).
Resultados
En los tres casos la cirugía fue bien tolerada, con un promedio de internación luego de la primera intervención de 18 a 48 días. El primer caso evolucionó con signos de hipertensión arterial pulmonar que requirió óxido nítrico (NO) con buena evolución sin gradiente residual significativo entre aorta ascendente y aorta descendente y alta con saturación arterial sistémica de oxígeno del 70%. A los siete meses de edad se comprueba severa hipoxemia (55% de saturación) constatando en hemodinamia la presencia de fístula permeable con ramas pulmonares hipoplásicas (índice de Nakata de 96) con falla de la contractilidad del ventrículo sistémico. La cirugía de derivación cavopulmonar es bien tolerada estando actualmente asintomática, con saturaciones por encima del 85%, con recuperación de la curva ponderal y con buena función del ventrículo sistémico.
Al segundo paciente se le otorgó el alta con saturación de 85%, el seguimiento mostró a los 2 meses hipoxemia marcada, comprobándose estenosis proximal y distal en las uniones tubo – ventrículo derecho y tubo – arterias pulmonares, efectuándose angioplastia con catéter balón de las mismas, posteriormente se realiza la cirugía de derivación cavopulmonar bidireccional con buena evolución inicial. A los seis meses de edad presenta marcada y progresiva caída de la saturación, siendo reestudiado identificando gran cantidad de colaterales desde la aorta hacia la arteria pulmonar rama derecha con flujo centrípeto por la misma las cuales son embolizadas con coils, quedando con flujo cavopulmonar centrífugo y saturaciones por encima del 85%, buena función del ventrículo único y recuperación ponderal.
Al tercer paciente se le otorgó el alta con saturaciones por encima del 75%, sin gradiente residual significativo entre aorta ascendente y aorta descendente, en el seguimiento se constata desaturación arterial progresiva y curva ponderal en descenso, comprobándose estenosis moderada en la unión tubo–ventrículo derecho sobre la cual se realiza angioplastia con balón y posterior anastomosis cavopulmonar bidireccional otorgándosele el alta con saturación por encima del 80%, buena función ventricular y curva ponderal en ascenso.
Discusión
La primera descripción de esta patología se remonta al año 1952 realizada por Lev (3) y la denominación de síndrome de hipoplasia del corazón izquierdo surge de Nadas, Noonan y Bardeleben (4,5).
El SVIH es una malformación congénita que constituye una de las formas más graves de corazón univentricular. Se presenta con atresia o estenosis de la válvula aórtica, hipoplasia de la aorta ascendente, que puede ser muy pequeña (2 mm) pero suficiente para proporcionar la circulación coronaria, coartación de aorta y atresia o estenosis de la válvula mitral, que trae aparejado un desarrollo insuficiente de la aurícula y del ventrículo izquierdos.
El neonato se presenta con una circulación sistémica dependiente del ductus arterioso y mezcla la sangre venosa pulmonar y sistémica obligatoriamente en la aurícula derecha (6). Es el ventrículo derecho el encargado de mantener ambas circulaciones en paralelo. Es fundamental la instalación lo más temprana posible de prostaglandinas para mantener un ductus permeable o reabrirlo si el paciente esta en shock, siempre a las dosis mínimas efectivas (7).
En general se trata de recién nacidos de término con buen peso, el diagnóstico ecográfico prenatal, que puede hacerse desde la vigésima semana de gestación, es un aporte relevante en la estrategia del manejo de estos niños, permitiendo planificar adecuadamente el nacimiento, instalar las medidas tendientes a su estabilización, incluido la infusión de prostaglandinas y evitar el deterioro hemodinámico con lo que se favorece la conducta quirúrgica posterior.
Cabe mencionar que esta cardiopatía puede pasar sin diagnóstico inicial y el paciente debutar con shock cardiogénico por cierre del ductus, lo que puede ensombrecer el pronóstico vital.
Frente al diagnóstico de SVIH existen para el equipo medico-quirúrgico tratante dos alternativas: abstenerse de actuar (opción de algunos centros donde la alta tasa de mortalidad desestima intentar una terapéutica) o brindar una terapéutica médico-quirúrgica ya sea el trasplante cardíaco (dificultado por la falta de donantes y por las complicaciones inherentes a la medicación inmunosupresora en niños) o la corrección fisiológica cuya primera etapa es el Norwood modificado, que implica un largo y azaroso camino a recorrer.
Nuestra estrategia es involucrar a los padres activamente acerca del manejo de estos pacientes, sus riesgos, su mortalidad y la posibilidad de escoger entre estas soluciones.
El tratamiento preoperatorio racional se basa en el conocimiento de la fisiopatología univentricular, siendo la clave de esta etapa el lograr un equilibrio entre la circulación pulmonar y la sistémica (relación QP/QS 1:1).
Si la inestabilidad hemodinámica de este primer estadio puede minimizarse, la evolución global mejora sustancialmente.
La mortalidad para este procedimiento ha variado desde las series iniciales que era del 40% a las actuales que muestran una supervivencia del 89% (8). En nuestro servicio, y gracias al trabajo en equipo, adoptando un estricto protocolo de manejo pre, intra y postoperatorio pasamos de una mortalidad del 100% a una sobrevida del 60% en el momento actual.
Los factores de riesgo más frecuentes son el bajo peso al nacer, la atresia aórtica, la hipoplasia marcada de la aorta ascendente, el compromiso de la función ventricular derecha y la insuficiencia tricuspídea severa (9).
La cirugía de Norwood modificada (10,11) se realiza dentro de las primeras semanas de vida. Los principios quirúrgicos para esta etapa son:
1. Establecer una comunicación no obstructiva entre el ventrículo sistémico y la aorta, para lo cual se utiliza la arteria pulmonar proximal y se amplía el arco aórtico, con mantenimiento de la perfusión coronaria retrógrada a través de la aorta ascendente.
2. Crear una comunicación interauricular amplia.
3. Mantener un flujo sanguíneo pulmonar adecuado.
El transporte desde la unidad intensiva hasta el inicio de la circulación extracorpórea es un período de inestabilidad que debemos prever y minimizar, con una meticulosa coordinación entre el médico de la unidad de reanimación, el anestesista y el equipo quirúrgico.
Los cirujanos disponen de varias alternativas que pueden aplicarse frente a las diferentes presentaciones de este complejo espectro. Actualmente la reconstrucción de la neoarta con un homoinjerto criopreservado (completo o parcial) de arteria pulmonar es el indicado para ofrecer los mejores resultados con relación a la menor incidencia de recoartación y de distorsión de la aorta nativa con el compromiso de la circulación coronaria o de la válvula pulmonar. La evolución a largo plazo nos demostrará si esto es válido (no debemos olvidar la posibilidad de calcificaciones del homoinjerto en el futuro).
Sin embargo estas diferencias no son claras y es lícito inclinarse por la técnica con la que el equipo quirúrgico se sienta más cómodo (12,13).
El empleo de circulación extracorpórea con hipotermia profunda y perfusión cerebral selectiva como muestra nuestra casuística constituye un interesante aporte en los últimos años, disminuye el tiempo de isquemia cerebral (14-17) y creemos que es más efectiva que el paro circulatorio. La circulación pulmonar es mantenida por una fístula creada por el cirujano desde la circulación sistémica. En el primer caso se realizó una fístula entre el tronco braquiocefálico y la rama derecha de la arteria pulmonar, en los dos siguientes se efectuó entre el ventrículo derecho y las ambas ramas de la arteria pulmonar.
El uso de este último tipo de shunt, primero realizado por Norwood y luego reintroducido por Imoto y actualmente por Sano (12), lo hemos adoptado por considerar que presenta beneficios hemodinámicos, contribuye a facilitar el manejo intra y postoperatorio inmediato debido a que el balance entre ambas circulaciones deja de ser crítico (13,14), no requiere manipulaciones en las resistencias vasculares pulmonares o sistémicas, mantiene una presión de fin de diástole mayor lo que produce un mejor impacto en la perfusión coronaria y además aumenta el crecimiento de las ramas pulmonares lo que favorecería los estadios quirúrgicos posteriores (17).
Sabemos que la evolución después del primer estadio sigue siendo grave a la espera de la corrección fisiológica que es el bypass parcial del ventrículo derecho (Glenn bidireccional) y aun antes de completar la cirugía de Fontan (5,15,16).
El cateterismo cardíaco es de capital importancia en el seguimiento y con vistas a la corrección fisiológica definitiva, en donde valoramos la función ventricular, la regurgitación tricuspídea, las lesiones residuales del arco aórtico, la anatomía de las arterias pulmonares y las resistencias arteriolares pulmonares.
Frente a una progresiva desaturación el cateterismo cardíaco está indicado en forma temprana, siendo nuestra estrategia la realización de angioplastia del tubo o de las ramas de la arteria pulmonar con balones con o sin uso de stents. En caso de que este procedimiento no sea efectivo se indica la realización de la anastomosis cavopulmonar bidireccional aun en etapas más tempranas que las habituales (17,18).
Nuestro programa prevé el seguimiento con control del estado clínico, saturación y curva ponderal en forma ambulatoria para detectar la oportunidad quirúrgica subsiguiente.
El éxito de este seguimiento tiene como baluarte fundamental la participación activa de la familia. Estos niños tienen una estadía prolongada en la unidad de cuidados intensivos y sus padres se familiarizan con el control y logran realizar un estricto y satisfactorio seguimiento controlando estrictamente la saturación y las variaciones en la curva ponderal (19,20).
Hasta el presente nuestros tres casos han cumplido la segunda etapa de la cirugía de Norwood, estando asintomáticos en el momento actual, con excelente curva ponderal y saturación arterial sistémica de oxígeno dentro de límites considerados habituales para este tipo de estadios, se está a la espera de completar la tercera etapa de acuerdo a las normas internacionales y a la evolución de cada paciente en particular.
Conclusiones
En lo referente al SVIH cabe, una vez más, la aseveración de que el primer y fundamental factor a tener presente para determinar la sobrevida del paciente y su calidad de vida es el diagnóstico temprano de la entidad, lo que determina que el paciente no entre en shock, permanezca con una mejor situación hemodinámica y con mayores posibilidades de éxito para el tratamiento instituido.
Frente a esta letal patología existen, para el equipo médico-quirúrgico tratante, dos alternativas: abstenerse de actuar o brindar una terapéutica médico-quirúrgica, ya sea el trasplante cardíaco o la corrección fisiológica cuya primera etapa es el Norwood modificado.
Nuestra estrategia es involucrar activamente a los padres acerca del manejo de estos pacientes, interesarlos en sus riesgos, su mortalidad y la posibilidad de escoger entre estas soluciones.
Este programa está cimentado en un correcto manejo preoperatorio, una estrategia reconstructiva óptima (según el estado del conocimiento cardiológico pediátrico actual) y un adecuado seguimiento de estos pacientes.
Con estos primeros resultados exitosos podemos aseverar que tenemos los medios para lograr la sobrevida de los mismos y que el trabajo de un equipo multidisciplinario contribuye al progreso de la cirugía cardíaca pediátrica en nuestro país.
Agradecimientos
Agradecemos la colaboración de licenciada neumocardióloga Daniela Denegri, técnica en informática Elizabeth Izquierdo y bibliotecóloga Elena Campiotti.
Cabe una mención especial a la dedicación y entrega del personal de enfermería del ICI.
Referencias bibliográficas
1. Kirklin J, Barrat-Boyes B. Aortic atresia and other forms of hypoplastic left heart physiology. In: Kirklin J. Cardiac Surgery. 3 ed. New York: Churchill Livingstone, 2003: 1377-400.
2. Norwood W, Kirklin J, Sanders S. Hypoplastic left heart syndrome: experience with palliative surgery Am J Cardiol 1980; 45: 87-91.
3. Lev M. Pathologic anatomy and interrelationship of hypoplasia of the aortic tract complex. Lab Invest 1952; 1: 61-70.
4. Noonan JA, Nadas AS. The hypoplastic left heart syndrome. Pediatr Clin North Am 1958; 5: 1029-56.
5. Bharati S, Lev M. The surgical anatomy of hypoplasia of aortic tract complex. J Thorac Cardiovasc Surg 1984; 88-97.
6. Freed MD, Heymann MA, Lewis AB. Prostaglandin E1 in infants with ductus arteriosus-dependent congenital heart disease. Circulation 1981; 64: 899-905.
7. Tworetzky N, McElhinney D, Reddy M, Brook M, Hanley F. Improved surgical outcomes after fetal diagnosis of hypoplastic left heart syndrome. Circulation 2001; 103(9): 1269-73.
8. Jonas R, Hansen D, Cook N, Wessel D. Anatomic subtype and survival after reconstructive operation for hypoplastic left heart syndrome. Circulation 1995; 92(supII): 262-6.
9. Checchia P, Larsen R, Sehra R, Daher N, Bailey LC. Effect of a selection and postoperative care protocol on survival of infants with hypoplastic left heart syndrome. Ann Thorac Surg 2004; 77: 477-83.
10. Castañeda A, Jonas R, Mayer J, Hanley F. Hypoplastic left heart syndrome. In: Castañeda A. Cardiac Surgery of the neonate and infant. Philadelphia: WB Saunders, 1994: 363-86.
11. Jonas RA, DiNardo J. Hypoplastic left heart syndrome. In: Comprehensive surgical management of congenital heart disease. London: Arnold, 2004: 341-56.
12. Pigula F, Siewers R, Nemoto E. Regional perfusion of the brain during neonatal arch reconstruction. J Thorac Cardiovasc Surg 1999; 117: 1023-4.
13. Sano S, Ishino K, Kawada M. Right ventricle-pulmonary shunt in first stage palliation of hypoplastic left heart syndrome JThorac Cardiovasc Surg 2003; 1126: 504-10.
14. Pizarro C, Norwood W. Right ventricle to pulmonary artery conduit has a favorable impact on postoperative physiology after stage I Norwood: preliminary results. Eur J Cardiothorac Surg 2003; 23(6): 991-5.
15. Sano S, Ishino K, Kado H, Shiokawa Y. Outcome of right ventricle-to-pulmonary artery shunt in first-stage palliation of hypoplastic left heart syndrome: a multi-institutional study. Ann Thorac Surg 2004; 78(6): 1951-8.
16. Mahle W, Spray T, Wernovsky G. Survival after reconstructive surgery for hypoplastic left heart syndrome: a 15 years experience from a single institution. Circulation 2000; 102 (19 suppl 3): III 136-41.
17. Williams P, Gelinsns A, Moskowitz A, Weinberg A, Crawford E. Hypoplastic left heart syndrome; valuing the survival. J Thorac Cardiovasc Surg 2000; 119: 720-31.
18. Imoto Y, Kado H, Hishataka Y. Experience with the Norwood procedure without circulatory arrest. J Thorac Cardiovasc Surg 2001; 5: 879-82.
19. Ghanayamen NS, Hoffman GM, Mussato KA, Tweddell JS. Home surveillance program prevents interstage mortality after the Norwood procedure. J Thorac Cardiovasc Surg 2003; 126(5): 1367-77.
20. Jaquiss R, Ghanayem N, Hoffman G, Tweddell J. Early cavopulmonary anastomosis in very young infants after the Norwood procedure: impact on oxygenation resource utilization and mortality. J Thorac Cardiovasc Surg 2004; 127(4): 982-9.
Correspondencia: Instituto de Cardiología Infantil.
E-mail: icardinf@adinet.com.uy