Services on Demand
Journal
Article
Related links
Share
Archivos de Pediatría del Uruguay
On-line version ISSN 1688-1249
Arch. Pediatr. Urug. vol.77 no.2 Montevideo June 2006
ARTÍCULO ORIGINAL
Arch Pediatr Urug 2006; 77(2): 125-133
Factores de riesgo cardiovascular en una población pediátrica
Dres. Juan Carlos Gambetta Arburúa 1, Yolanda Farré Silva 2, Pedro Chiesa 3, Carlos Peluffo 4, Pedro Duhagon 5
1. Pediatra. Cardiólogo Pediatra. Policlínica de factores de riesgo cardiovascular en niños y adolescentes.2. Cardióloga. Cardióloga Pediatra. Policlínica de factores de riesgo cardiovascular en niños y adolescentes.
3. Cardiólogo Pediatra. Jefe del Servicio de Cardiología Pediátrica del CHPR. Instituto de Cardiología Infantil.
4. Cardiólogo. Cardiólogo Pediatra. Instituto de Cardiología Infantil.
5. Cardiólogo. Cardiólogo Pediatra. Instituto de Cardiología Infantil. Ex. Profesor Agregado Pediatría. Ex. Prof. Encargado Postgrado Cardiología Pediátrica.
Policlínica de Factores de Riesgo Cardiovascular en Niños y Adolescentes. Servicio de Cardiología Pediátrica. Centro Hospitalario Pereira Rossell.
Este trabajo forma parte del Proyecto para el Desarrollo del Programa de Promoción de la Salud Cardiovascular en la Edad Pediátrica, presentado en el 21 Congreso Uruguayo de Cardiología (20-23 de noviembre de 2005) y galardonado con el Premio Roemmers Medicina Cadiovascular Corazón de Oro, al mejor trabajo o proyecto de investigación efectuado, o a efectuarse en la República Oriental del Uruguay; cuyos autores son: Dres. Yolanda Farré, Juan Carlos Gambetta, Pedro Chiesa, Jorge Morales, Carlos Peluffo, Pedro Duhagon; Nuts. Valeria Acosta, Florencia Koncke; Enf. Lorena Alfonso, Téc. Informática: Loreley Seoane; Lic. NC. Miriam González y Gabriela Seré. Integrantes de la Policlínica de Factores de Riesgo CV del Servicio de Cardiología Pediátrica del Hospital Pereira Rossell.
Fecha recibido: 12 de abril de 2006.
Fecha aprobado: 10 de julio de 2006.
Resumen
Se evaluaron 194 pacientes que consultaron en la policlínica de factores de riesgo cardiovascular en niños y adolescentes en el período 2000-2004 del Servicio de Cardiología Pediátrica del Centro Hospitalario Pereira Rossell.
Se valoraron diagnóstico de hipertensión arterial, estado nutricional, sedentarismo, alteraciones de lípidos en sangre y antecedentes familiares de hipertensión arterial, cardiopatía isquémica en menores de 55 años y sobrepeso.
Se realizó un trabajo en equipo con pediatra, cardiólogo pediatra, nutricionista, psicólogo y enfermera.
En 152 pacientes (78%) se realizó diagnóstico de prehipertensión o hipertensión arterial. De éstos, 75% presentó síntomas al momento de la consulta, siendo la cefalea el más frecuente. El 25% tenían hipertrofia ventricular izquierda y/o alteraciones en el fondo de ojo. El 77,7% de los pacientes presentaron hipertensión arterial esencial, 16,4% secundaria y en el 5,9% no se realizó diagnóstico etiológico. La etiología secundaria más frecuente fue la renal en el 50%, cardiovasculares 20%, endocrinas 20%, por fármacos 8% y otras 2%. El tratamiento de los niños con presión arterial mayor al percentil 90 (P90) fue no farmacológico en el 61% de los casos, 39% recibieron tratamiento farmacológico. En los niños con presión arterial mayor al P90 se encontraron cargados factores de riesgo de enfermedades cardiovasculares: riesgo de sobrepeso-sobrepeso 37%, sedentarismo 65%, alteraciones de los lípidos en sangre en 23,5% y antecedentes familiares de: hipertensión arterial en 78%, cardiopatía isquémica en menores de 55 años en 35%, sobrepeso 38%.
Los factores de riesgo cardiovascular existen ya en la edad pediátrica. El factor de riesgo predominante fue la hipertensión arterial, siendo la esencial la etiología más frecuente y entre las causas secundarias las renales prevalecieron, aunque con menor frecuencia que en las series internacionales. Las repercusiones de la hipertensión aparecen a temprana edad donde es importante el tratamiento temprano y adecuado. Es frecuente la asociación con otros factores de riesgo donde parece necesario un abordaje global de estos pacientes y la necesidad de trabajar con un equipo multidisciplinario.
Palabras clave: HIPERTENSIÓN
ARTERIOSCLEROSIS
FACTORES DE RIESGO
ENFERMEDADES CARDIOVASCULARES
Summary
194 patients who attended the Cardiovascular Risk Factors Policlinic for children and tenagers of the Pediatric Cardiology Service of Pereira Rossell Hospital during the period 2002-2004 were considered. High blood pressure diagnosis, nutritional, sedentary lifestyle, alterations in the lipid blood level, family history of high blood pressure (HBP), ischemic heart disease in people under 55 and overweight, were evaluated, with the pediatrician, the cardiology pediatrician, the nutritionist, the psychologist and the nurse working as a team.
152 patients (78%) were diagnosed with pre high blood pressure or high blood pressure. 75% of them had symptoms at the time of consultation, being headache the most frequent one. 25% of them has left ventricular hypertrophy and/or fundoscopy alterations. 77,7% of the patients has essential high blood pressure, 16,4% has secondary high blood pressure. 5,9% of them don’t have an etiologic diagnosis. The most common secondary etiology was renal, in 50% of the cases, followed by cardiovascular (20%), endocrine (20%), pharmacological (8%) and others (2%). 60% of the children whose blood pressure was over percentile 90 (P90), received non-pharmacologic treatment, 39% of them did receive pharmacologic treatment. In children whose blood pressure levels were over P90, strong cardiovascular risk factors were found: overweight risk-overweight (37%), sedentari lifestyle (65%), lipid blood level alterations (23,5%) and family history of HBP (78%), ischemic heart disease in patients under 55 (35%) and overweight (38%).
Cardiovascular risk factors already exist in childhood. The prevailing risk factor is HBP, being the essential one the most prevalent and among the secondary ones, the most frequent is the one of renal etiology, but less frequently than in international series. The consequences of HBP can be seen at an early age, in which early and adequate treatment is important. The association with other risk factors is common, and it seems that a global approach of these patients is necessary, as well as the multidisciplinary work team.
Key words: HYPERTENSION
RISK FACTORS
ARTERIOSCLEROSIS
CARDIOVASCULAR DISEASES
Introducción
La hipertensión arterial crónica (HTA) en la edad pediátrica es un trastorno clínico importante, con una prevalencia de 1 a 2% (1,2).
Es importante diagnosticar HTA en la niñez para identificar las causas secundarias de HTA y evitar o disminuir los efectos dañinos de la misma a largo plazo (3).
La estrategia para su manejo ha sido establecida por consensos nacionales (1) e informes de grupos de trabajo sobre control de la presión arterial en niños del Instituto Nacional de Corazón, Pulmón y Sangre (NHLBI) de Estados Unidos y su actualización (4,5).
La HTA, así como dislipemias, obesidad o sobrepeso, diabetes, sedentarismo, tabaquismo y los hábitos alimentarios inadecuados, son los principales factores de riesgo para el desarrollo de enfermedad cardiovascular en el adulto (3,6).
Las lesiones iniciales de la aterosclerosis están presentes ya al tercer año de vida, así como ha quedado demostrado en adolescentes y adultos jóvenes una clara relación entre el número de factores de riesgo aterogénico y la presencia y cuantía de lesiones aterogénicas arteriales de tipo evolucionado (placas fibrosas) (7-9).
La aterosclerosis es una enfermedad multifactorial y poligénica determinada por la interacción de factores genéticos (herencia, dislipemias hereditarias, hipertensión, diabetes mellitus) y ambientales (dieta, tabaco, sal, obesidad, sedentarismo, medio socioeconómico).
La importancia de la cardiología preventiva en la edad pediátrica está dada por la presencia temprana de aterosclerosis, su relación con los factores de riesgo de enfermedad cardiovascular y la capacidad para identificar y modificar estos factores de riesgo (10-12).
Se han publicado diferentes guías para la promoción de la salud cardiovascular en niños y manejo de los principales factores de riesgo por parte de la Asociación Americana del Corazón, la Academia Americana de Pediatría (13-16) y la Sociedad Uruguaya de Pediatría (17).
El objetivo de este estudio fue: presentar la experiencia de un Servicio de Cardiología Pediátrica en lo que refiere a diagnóstico de HTA y principales factores de riesgo cardiovascular realizando un enfoque multidisciplinario.
Material y métodos
Se trata de pacientes que consultaron en Policlínica de Factores de Riesgo Cardiovascular del Servicio de Cardiología Pediátrica del Centro Hospitalario Pereira Rossell (CHPR) en el período enero de 2000 a julio de 2004. Llegaron a la misma derivados de otros servicios o por consulta espontánea.
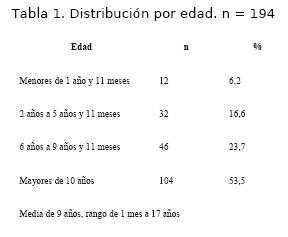
La muestra es de 194 pacientes, 111 de sexo masculino (57,2%) y 83 de sexo femenino (42,8%); la distribución por edades se muestra en la tabla 1.
El 56% procede de Montevideo y el 44% del interior del país.
Se confeccionó una ficha de recolección de datos que fue completada en las diferentes consultas, la misma fue analizada mediante el programa estadístico EpiInfo.
Los datos analizados son los siguientes:
- Antecedentes familiares: fueron considerados los antecedentes en padres y abuelos de HTA, cardiopatía isquémica y accidente vascular encefálico en menores de 55 años, patología nefrourológica, diabetes y sobrepeso.
- Antecedentes personales: perinatales, cateterismo umbilical, cardiopatía congénita, patología nefrourológica, infecciones urinarias, cuadros febriles a repetición, endocrinopatías, ingesta excesiva de sal y ejercicio.
- Diagnóstico nutricional:
- se definió como desnutridos a todos aquellos con un peso menor al P5 en tablas de peso para edad y sexo;
- para el diagnóstico de obesidad en niños menores de 2 años se utilizaron las tablas de peso para edad, se consideró obesidad si el peso para la edad es mayor al percentil 90;
- para mayores de 2 años se utilizó para el diagnóstico nutricional el calculo del índice de masa corporal (IMC) mediante la fórmula peso en kilos sobre talla en metros al cuadrado, este valor se comparó con tablas aceptadas de IMC (18), se define riesgo de sobrepeso si el IMC del paciente está entre el P85 y el P94, y sobrepeso si es mayor al P95;
- se definió eutróficos los que tenían peso y talla adecuados a la edad.
Se usaron las tablas de peso/edad, y de IMC de CDC-NCHS del 2000 (19). - Medida de la presión arterial: para la medida de la presión arterial se utilizaron las recomendaciones de consensos nacionales (1) e internacionales (Task Force) (4,5).
- sala silenciosa, el niño debe ser tranquilizado, sentado cómodamente, brazo derecho ampliamente expuesto y apoyado en un soporte a la altura del corazón y medida de la presión arterial (PA) en los cuatro miembros;
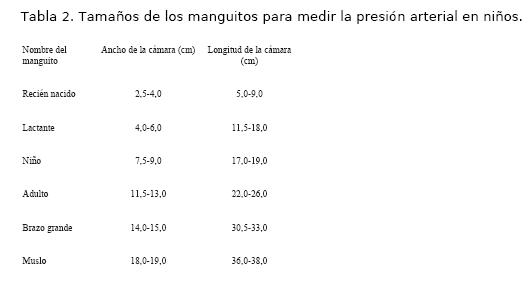
- elección de un manguito de un tamaño adecuado, 2/3 del largo del brazo y por lo menos 80% de la circunferencia del mismo. En la tabla 2 se muestran las medidas de fabricación estándar de los manguitos;
- se usó un tensiómetro automático, tienen la ventaja de ser fáciles de utilizar y no son afectados por el sesgo del observador;
- en cada consulta se tomó la presión arterial tres veces considerando el promedio de las tres medidas.
- Diagnóstico según la presión arterial. Se tomaron tres medidas de presión arterial en diferentes consultas y se consideró el promedio de las tres.
Para el diagnóstico según las cifras se comparó esta medida con tablas percentilares según edad, sexo y talla aceptadas internacionalmente (5). Para niños menores de 1 año y para niños y adolescentes de 1 a 17 años (5).
El diagnóstico según el percentil de presión arterial es: menor al P90 presión arterial normal, entre el P90 y 94 normal alta (o prehipertensión) y mayor o igual al P95 de hipertensión arterial.
Considerando el diagnóstico etiológico o de tipo en esencial y secundaria si éste fue identificado, aguda o crónica según el tiempo de evolución y repercusión visceral.
La conducta y el tratamiento según la presión arterial se muestran en el Anexo.
- Repercusión de la HTA: a nivel cardiovascular hipertrofia ventricular izquierda (HVI) monitorizada por el electrocardiograma de superficie (ECG) y ecocardiograma doppler color (EDC); renal por el examen de orina, azoemia, creatininemia, ecografía renal y neurológica por el fondo de ojo realizado por oftalmólogo.
- Síntomas relacionados con HTA: cefalea, mareos, irritabilidad, fosfenos, acufenos, parestesias, convulsiones, edemas, piloerección, sudoración, rubicundez, adinamia, dolor abdominal, dolor en miembros inferiores, palpitaciones, tos, falla cardiovascular, epístaxis, dolor precordial y disnea.
- Valoración de los lípidos en sangre: se solicitó estudio de lípidos en sangre siguiendo las recomendaciones de la Academia Americana de Pediatría (20,21), en búsqueda de otros factores de riesgo en pacientes con un factor de riesgo cardiovascular presente. Las indicaciones de solicitud del perfil lipídico se resumen en la tabla 3.
Para la extracción de sangre se requirió un ayuno de 12 horas, por medición directa se determinaron los valores de colesterol total (CT), HDL-colesterol y triglicéridos, y LDL-colesterol se calcula indirectamente por la fórmula de Friedewald:
LDL col = CT - (HDL col + (triglicéridos/5)).
Se consideraron colesterol total anormales los mayores de 170 mg/dl, HDL colesterol menor a 35 mg/dl y triglicéridos mayor a 150 mg/dl.
Diagnóstico de sedentarismo: se definió sedentarios aquellos niños cuyo hábito está asociado a la inactividad física, la mayoría de los juegos son sentados y no realizan actividades recreativas al aire libre.Resultados
En el período analizado (2000-2004) consultaron 211 pacientes en la policlínica de factores de riesgo, 17 pacientes fueron excluidos: menos de tres consultas, no cumplieron con el criterio diagnóstico de tres tomas en consultas diferentes.
Los diagnósticos según el nivel de presión arterial se muestran en la tabla 5.

En 152 pacientes (78,4%) la presión arterial fue mayor al P90 (129 HTA y 23 presión arterial normal alta), en 42 pacientes (21,6%) el diagnóstico fue presión arterial normal.
De los pacientes con presión arterial mayor al P90 (prehipertensión e hipertensión):
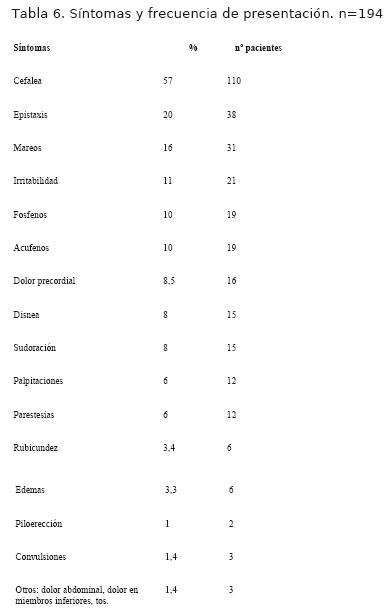
1. Presentaron síntomas el 75% de los pacientes, el síntoma más frecuentemente relatado fue cefaleas en el 57%, en la tabla 6 se muestran los síntomas encontrados.
2. Alteraciones cardiovasculares y neurológicas en búsqueda de repercusiones de la HTA sobre parénquimas nobles se encontraron en 38 pacientes (25% de los niños hipertensos), se encontró HVI en 19 pacientes y alteraciones en el fondo de ojo en 28 pacientes.
3. El diagnóstico etiológico fue de HTA esencial en 118 pacientes (77,7%), HTA secundaria en 25 pacientes (16,4%) y en 9 (5,9%) no se determinó el diagnóstico etiológico al momento del corte del estudio (no se completaron los estudios, no regresó a la consulta).
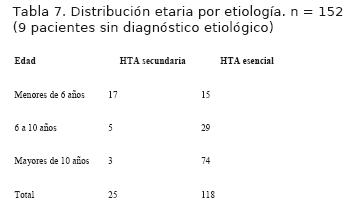
4. En la tabla 7 se muestra la distribución por edad según etiología de la HTA, esencial o secundaria, el 70% de las HTA secundarias se encontraron en niños menores de 6 años.
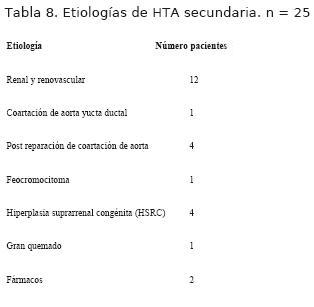
5. En la tabla 8 se muestran las etiologías secundarias encontradas en los niños con presión arterial mayor al percentil 90, la distribución de éstas fue: renales 50%, cardiovasculares 20%, endocrinas 20%, por fármacos 8% y otras 2%.
En tres de los pacientes se hizo diagnóstico de HTA aguda siendo las causas glomerulonefritis difusa aguda, síndrome urémico hemolítico y un gran quemado.
6. El tratamiento realizado en los niños con hipertensión arterial fue exclusivamente higiénico dietético (dieta hiposódica, ejercicio físico y reducción de peso en obesos) en 91 pacientes (61%) y se incluyó tratamiento farmacológico en 59 pacientes (39%).
Los fármacos más usados fueron los vasodilatadores inhibidores de la enzima de conversión (captopril y enalapril), otros fármacos utilizados con menor frecuencia: beta bloqueantes, alfa bloqueantes, diuréticos del asa (furosemide) y antagonistas del calcio.
Los pacientes con HTA secundaria de etiología renal y los cuatro pacientes con hiperplasia suprarrenal congénita fueron derivados de las policlínicas de nefrología y endocrinología respectivamente del CHPR donde se continuó el seguimiento de sus patologías crónicas de base. Las etiologías renales encontradas fueron nefritis, síndrome nefrótico impuro, poliquistosis renal, ureterohidronefrosis, glomerulonefritis difusa aguda, síndrome urémico hemolítico, síndrome de Schonlein Henoch y causa renovascular.
El paciente con HTA secundaria por feocromocitoma fue referido al Servicio por disnea, dolor precordial, crisis de sudoración y cifras de presión arterial elevadas. Se confirmó HTA en los cuatro miembros y se hizo diagnóstico clínico y paraclínico de feocromocitoma. Se realizó tratamiento medicamentoso antihipertensivo con alfa y beta bloqueantes y tratamiento quirúrgico de resección de tumor secretante suprarrenal, normalizándose la presión arterial y desaparición de los síntomas.
En cuatro de los pacientes con coartación de aorta corregidos quirúrgicamente y referidos a la policlínica de factores de riesgo, la evolución mostró mantenimiento de la HTA descartándose la recoartación, requiriendo tratamiento médico con vasodilatadores arteriales.
En un paciente se hizo diagnóstico de HTA secundaria a coartación de aorta postductal. El tratamiento realizado fue la angioplastia con balón y colocación de stent, sin gradiente residual, persistió hipertenso luego del procedimiento por lo que se indicó tratamiento antihipertensivo con diuréticos e inhibidores de la enzima de conversión.
7. Factores de riesgo cardiovascular en niños con PA mayor al P90: se valoraron los diagnósticos de riesgo de sobrepeso y sobrepeso, sedentarismo y alteraciones de lípidos en sangre (tabla 9).

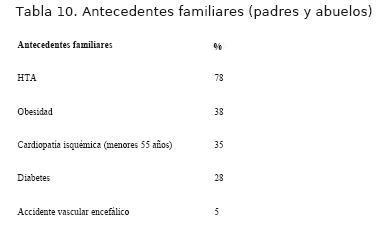
8. Los antecedentes familiares de los pacientes con PA mayor al P90 se muestran en la tabla 10, de los que destacamos el 78% tiene antecedentes familiares de HTA, el 35% de cardiopatía isquémica en menores de 55 años y el 38% de obesidad.
Discusión
En el período analizado consultaron 211 pacientes, en 152 se encontraron cifras de presión arterial mayores al P90 para su edad y sexo, de los cuales en 129 se hizo diagnóstico de hipertensión arterial. Se trata de un importante número de pacientes con patología crónica que requieren estudio, tratamiento y seguimiento de por vida; recordando que la incidencia en la población pediátrica es de 1 a 2% (1) este número de pacientes corresponderían a una muestra poblacional de 7 a 15 mil niños.
En el 20% de los niños derivados con el diagnóstico de HTA se encontró presión arterial normal lo que muestra la importancia de ser estrictos en el diagnóstico con el empleo de una adecuada metodología de trabajo.
La HTA en niños cursa habitualmente asintomática1 sin embargo en los pacientes estudiados encontramos una alta frecuencia de síntomas (75%). Esta situación clínica seguramente no invalida lo anterior y podría explicarse por las características de estos niños: alta incidencia de HTA secundaria, son los niños con síntomas los que consultan y se hace el diagnóstico de HTA y los síntomas encontrados son poco específicos.
Si el diagnóstico de HTA se limitara a los pacientes con síntomas la gran mayoría quedaría sin diagnóstico, de ahí la importancia de la toma de presión arterial a todos los niños en los controles en salud a partir de los 3 años1,4,5 por lo menos una vez al año.
En búsqueda de repercusiones de la hipertensión crónica sobre parénquimas nobles se encontró 12,6% de HVI, valorada por ECG y EDC, siendo el segundo método mucho más sensible para su valoración (22).
La HVI se relaciona con la obesidad e hipertensión, y se plantea como un riesgo independiente de morbimortalidad cardiovascular (16).
La prevalencia de HVI en niños con HTA esencial es de 14 a 38% en la bibliografía analizada (23,24).
Fue encontrada repercusión neurológica, valorada por alteraciones en la retina, en 19% de los casos.
En el análisis de etiología de HTA, la esencial fue la más frecuente (77,7%) lo que coincide con los datos de la bibliografía analizada (1,4,5), el diagnóstico de HTA secundaria se hizo en el 16,4% de los pacientes (el 5,9% restante son pacientes en que no se logró completar el estudio).
De los niños menores de 6 años con HTA, el 50% de ellos tienen HTA de causa secundaria y representan el 70% del total de niños con HTA secundaria. Estos datos coinciden con los de la literatura (1,4,5) donde se ha sostenido que a partir de los 6 años la primera causa de HTA es la esencial al igual que en adultos siendo la secundaria más frecuente cuanto menor es la edad del niño y mayores son sus cifras de presión arterial.
La alta incidencia de HTA secundaria así como la distribución de las causas secundarias de HTA en esta población es diferente a la publicada en la literatura, lo que se explica porque la población analizada no es una muestra representativa del total de niños con HTA de nuestro país, se trata de una población de niños de una policlínica de referencia dentro de un servicio de Cardiología Pediátrica, y ubicado en un ámbito hospitalario donde se reciben pacientes internados y de otros servicios de especialidades pediátricas (nefrología, endocrinología, obesidad).
La etiología secundaria más frecuentemente encontrada en nuestra serie son las renales (12 pacientes) correspondiendo a casi la mitad de las hipertensiones secundarias, seguido de causas cardiovasculares (5 pacientes) y endocrinas (5 pacientes).
El tratamiento de los niños se realizó según las recomendaciones de consensos nacionales y de la Task Force (1,4,5) y siguiendo un algoritmo de estudio y tratamiento que se muestra en el anexo.
El tratamiento de elección en niños es el no farmacológico, que así fue realizado en estos pacientes, que incluyen disminución de la ingesta de sodio, ejercicio físico y control del peso; el uso de fármacos está indicado para el tratamiento de la HTA severa, daño de órganos blanco, HTA sintomática a pesar del tratamiento higiénico dietético, falla de medidas no farmacológicas y en la HTA secundaria si es necesario junto al tratamiento de la enfermedad de base (1,4,5,25,26).
Si es identificada una etiología de la HTA, el tratamiento es dirigido según la misma como se realizó en los pacientes que consultaron en la policlínica, algunos ya derivados por especialista tratante con un diagnóstico de la enfermedad de base y en otros se hizo el diagnóstico de etiología secundaria en el Servicio.
Por tratarse de un Servicio de Cardiología el tratamiento completo y seguimiento de los pacientes con HTA de causa secundaria se realizó en aquellos casos con HTA de causa cardiovascular participando en las demás etiologías con los diferentes especialistas (pediatras, nefrólogos, endocrinólogos y cirujanos pediatras).
En aquellos pacientes con coartación de aorta corregidos quirúrgicamente o por cateterismo intervencionista referidos a nuestra policlínica la evolución mostró mantenimiento de la HTA que requirió tratamiento médico, descartándose la presencia de recoartación significativa desde el punto de vista clínico. El diagnóstico y tratamiento tardío de esta patología favorece al evolución con HTA crónica luego de corregida la coartación (27,28).
Las endocrinopatías son una causa infrecuente (0% a 9%) de HTA secundaria, suele ser curable. El feocromocitoma es infrecuente en la edad pediátrica, sus síntomas se relacionan con exceso de catecolaminas y la hipertensión puede ser muy grave. Es una causa de hipertensión curable mediante tratamiento quirúrgico (29).
El 37% de los niños con presión arterial mayor al P90 presentan sobrepeso-obesidad, mayor que la prevalencia encontrada en la población pediátrica general (22%) (26,30). Se han encontrado claras evidencias en la relación obesidad e hipertensión, así como el descenso de la PA con el descenso del peso (31). Los niños obesos tienen 2,5 veces mayor riesgo de HTA esencial que niños no obesos y los adolescentes obesos tienen 10 veces más riesgo de ser hipertensos en la vida adulta (32).
Los factores que determinan ascenso de la presión arterial en obesos estarían relacionados con el síndrome de resistencia a la insulina e hiperinsulinemia, producidas por aumento de la volemia, del gasto cardíaco y de la actividad del sistema nervioso simpático (33,34).
El 23,5% de los pacientes con PA mayor al P90 tienen alteraciones de los lípidos en sangre, mayor a la encontrada en la población general de niños 5% a 10% (35).
Estos niños con HTA, obesidad y dislipemia pueden enmarcarse dentro del síndrome metabólico.
En el análisis de los antecedentes familiares se encontró una alta frecuencia de HTA, obesidad y cardiopatía isquémica entre otros, esto muestra la carga genética que tienen estos niños para la presencia de factores de riesgo y morbimortalidad por enfermedades cardiovasculares.
La presencia simultánea de factores de riesgo potencia el riesgo cardiovascular, estos niños requieren un seguimiento y tratamiento estrictos.
Conclusiones
Los factores de riesgo cardiovascular existen ya en la edad pediátrica. El factor de riesgo predominante fue la hipertensión arterial, siendo la esencial la etiología más frecuente y entre las causas secundarias las renales prevalecieron. Las repercusiones de la hipertensión aparecen a temprana edad donde es importante el tratamiento temprano y adecuado. Es frecuente la asociación con otros factores de riesgo donde parece necesario un abordaje global de estos pacientes y la necesidad de trabajar con un equipo multidisciplinario.
Agradecimientos
Enfermera Lorena Alfonso. Técnica en Informática Loreley Seoane. Lic. NC Miriam González, Gabriela Seré. Secretaria Giselle Martínez.
Referencias bibliográficas
1. Liga Uruguaya contra la hipertensión arterial. Hipertensión arterial en el niño y el adolescente. II Consenso Uruguayo de Hipertensión Arterial. Rev Urug Cardiol 2001; 16: 133-8.
2. Farré Y. Prevalencia de la hipertensión arterial en niños escolares. Comisión Honoraria para la Salud Cardiovascular. Boletín 2002; 4(1): 9-11.
3. Lauer R, Clarke W, Mahoney L, Witt J. Factores predictivos de hipertensión en la edad adulta. El estudio de Muscatine. Clin Pediatr Norteam 1993; 1:23-39.
4. Report of the Second Task Force on Blood Pressure Control in Children 1987. Task Force on Blood Pressure Control in Children: National Heart, Lung, and Blood Institute, Bethesda, Maryland. Pediatrics 1987; 79: 1-25.
5. National High Blood Pressure Education Program Working Group on Hypertension Control in Children and Adolescents. Update on the 1987 Task Force Report on High Blood Pressure in Children and Adolescents: a working group report from the National High Blood Pressure Education Program. Pediatrics 1996; 98:649-58.
6. Sociedad Española de Investigación en Nutrición y Alimentación en Pediatría. Conferencia de consenso. Repercusión de la nutrición y alimentación en la infancia y adolescencia en la patología del adulto. Acta Pediatr Esp 2001; Vol.59(7): 356-65.
7. Strong JP, Malcom GT, McMahan CA. Prevalence and extent of atherosclerosis in adolescents and young adults: implications for prevention from the Pathobiological Determinats of Atherosclesis in Young Study. JAMA 1999;281:727-35.
8. Berenson GS, Srinivasan SR, Bao W, Newman WP, Tracy RE, Wattigney WA. Association between multiple cardiovascular risk factors and atherosclerosis in children and young adults: the Bogalusa Heart Study. N Engl J Med 1998; 338:1650-56.
9. Winkleby MA, Robinson TN, Sundquist J, Kraemer HC. Ethnic variation in cardiovascular disease risk factors among children and young adults: findings from the Third National Health and Nutrition Examination Survey, 1988-1994. JAMA 1999; 281:1006-13.
10. McGill HC Jr, McMahan A, Malcolm GT. Relation of glycohemoglobin and adiposity to atherosclerosis in youth. Arteriorscler Thromb Vasc Biol 1995; 15: 431-40.
11. A preliminary report from the Pathobiological Determinants of Atherosclerosis in Youth (PDAY) Research Group. Relationship of atherosclerosis in young men to serum lipoprotein cholesterol concentrations and smoking. JAMA 1990; 264: 3018-24.
12. Strong WB, Deckelbaum RJ, Gidding SS, Kavey RE, Washington R, Wilmore JH, et al. Integrated cardiovascular health promotion in childhood. Circulation 1992; 85 (4): 1638-50.
13. Williams CL, Hayman LL, Daniels SR, Robinson TN, Steinberger J, Paridon S, et al. Cardiovascular health in childhood: a statement for health professionals from the Committee on Atherosclerosis, Hypertension and Obessity in the Young, American Hearth Association. Circulation 2002; 106 (1): 143-60.
14. Kavey RW, Daniels SR, Lauer RM, Atkins DL, Hayman LL, Taubert K. American Hearth Association guidelines for primary prevention of atherosclerotic cardiovascular disease beginning in childhood. Circulation 2003; 107 (11): 1562-6.
15. Steinberger J, Daniels S. Obesity, Insulin Resistance, Diabetes and Cardiovascular Risk in Children: an American Hearth Association scientific statement from the Atherosclerosis, Hypertension and Obesity in the Young Committee (Council on Cardiovascular Disease in the Young) and the Diabetes Committee (Council on Nutrition, Physical, Activity and Metabolism). Circulation 2003; 107 (10): 1448-53.
16. Sorof J, Daniels S. Obesity Hypertension in Children. A Problem of Epidemic Proportions. Hypertension. 2002; 40: 441-47.
17. Duhagon P, Falero P, Farré Y, Gambetta JC, Gutiérrez G, Köncke F, et al. Promoción de la salud cardiovascular en la infancia. Arch Pediatr Urug 2005; 76(1): 51-8.
18. Styne D. Obesidad durante la infancia y la adolescencia. Prevalencia e importancia. Clin Pediatr de Norteam 2001; 48 (4): 867-96.
19. National Center for Health Statistics. 2000 CDC Growth Charts: United States. <http://www.cdc.gov/growthcharts/> [consulta: 10 jul 2005].
20. American Academy of Pediatrics. Report of the Expert Panel on Blood Cholesterol Levels in Children and Adolescents. National Cholesterol Education Program. Pediatrics 1992; 89 (3 Pt 2): 525-84.
21. American Academy of Pediatrics. Committee on Nutrition. Cholesterol in Childhood. Pediatrics 1988; 101 (1): 141-7.
22. Finta K. Manifestaciones cardiovasculares de la hipertensión. Clin Pediatr Norteam 1993; 1: 49-56.
23. Daniels SR, Loggie JM. Left ventricular geometry and severe left ventricular hypertrophy in children and adolescent with essential hypertension. Circulation 1998; 97: 1907-11.
24. Sorof JM, Hanevold C. Left ventricular hypertrophy in hypertensive children: a Report from the International Pediatric Hypertension Association. Am J Hypertens 2002; 15:31A-31A.
25. Stephen R. El diagnóstico de hipertensión en niños: una actualización. Pedatr Rev 1997; 18(4): 131-5.
26. Bartosh S, Aronson A. Hipertensión durante la infancia. Actualización sobre causas, diagnóstico y tratamiento. Clin Pediatr Norteam 1999; 2: 257-76.
27. Fyler D. Coartación de la aorta. En: Nadas. Cardiología pediátrica. Madrid: Mosby, 1994: 539-60.
28. Beekman RH. Coarctation of the aorta. En: Moss and Adams Heart Disease in Infants, Children, and adolescents. 6 ed. Philadelphia: Lippincott Williams & Wilkins, 2001: 988-1010.
29. Rood CJ, Sockalosky JJ. Causas endócrinas de hipertensión. Clin Pediatr Norteam 1993; 1: 141-54.
30. Pisabarro R, Recalde A, Irrazábal E, Chaftare Y. ENSO niños I: Primera encuesta nacional de sobrepeso y obesidad en niños uruguayos. Rev Med Uruguay 2002; 18: 244-50.
31. Freedman DS, Dietz WH, Srinivasan SR, Berenson GS. The relation of overweight to cardiovascular risk factors among children and adolescents: the Bogalusa heart study. Pediatrics 1999;103: 1175-82.
32. Sinaiko AR, Donahue RP, Jacobs DR Jr, Prineas RJ. Relation of weight and rate of increase in weight during childhood and adolescence to body size, blood pressure, fasting insulin, and lipids in young adults. The Minneapolis Children’s Blood Pressure Study. Circulation 1999; 99:1471–76.
33. Resnicow K, Futterman R. Body mass index as a predictor of sistolic blood pressure in a multiracial sample of US schoolchildren. Ethn Dis 1993; 3: 351-61.
34. Feld LG, Springate JE. Special topics in pediatric hypertension. Semin Nephrol 1998; 18: 295-303.
35. Ballabriga A, Carrascosa A. Colesterol en la infancia y sus posibles repercusiones tardías. En: Nutrición en la infancia y adolescencia. Madrid: Ergon, 1998: 247-75.
Correspondencia: Dr. Juan Carlos Gambetta Arburúa.
Rafael Pastoriza 1451 apto. 302. Montevideo, Uruguay
E-mail: gambetta@sup.org.uy














