Principales aportes
La valvuloplastia aórtica percutánea tiene beneficios transitorios como tratamiento definitivo de la estenosis aórtica severa sintomática, por lo cual no es considerada un tratamiento de elección.
Sin embargo, el advenimiento del TAVI ha determinado un aumento en su uso, en un subgrupo de pacientes de riesgo más elevado o en condición hemodinámica desfavorable. Se evalúa su uso en un centro universitario, indicación, complicaciones y la relación con la terapia definitiva en dichos pacientes.
Introducción
La estenosis aórtica (EAo) es la valvulopatía con indicación quirúrgica más frecuente en Occidente (12% en mayores de 75 años), con una prevalencia creciente que acompaña al envejecimiento poblacional1. La aparición de síntomas se asocia a una esperanza de vida notablemente reducida de no mediar tratamiento (6% a tres años)2,3.
El único tratamiento efectivo es la sustitución valvular aórtica. El advenimiento del implante valvular aórtico percutáneo (TAVI) representa una alternativa a la cirugía de sustitución valvular aórtica en pacientes de alto riesgo quirúrgico y en aquellos de riesgo intermedio, aunque con menor nivel de recomendación según las guías internacionales. En pacientes inoperables, representa un tratamiento definitivo para un grupo que previamente no disponía de una alternativa similar4. El reemplazo valvular aórtico quirúrgico se asocia a mejoría en sobrevida, parámetros clínicos y hemodinámicos, con tasas de supervivencia al año entre 90% y 98%, dependiendo del riesgo quirúrgico y terreno5,6.
La valvuloplastia aórtica percutánea (VAP) fue introducida por el Dr. Alain Cribier a mediados de la década de 19807. Se realiza habitualmente mediante abordaje transfemoral y consiste en la insuflación de un balón a nivel de la válvula aórtica con la finalidad de fracturar la calcificación valvar, mejorando parcialmente la movilidad de la válvula y determinando un discreto aumento del área valvular con reducción de los gradientes. Los resultados iniciales fueron alentadores al observar una mejoría en la clase funcional y parámetros hemodinámicos. Sin embargo, estos beneficios fueron transitorios8,9. El tiempo medio a la recurrencia de síntomas es de seis meses y la necesidad de rehospitalización y muerte supera el 50% al año9. Por lo tanto, la indicación de VAP en la actualidad se encuentra restringida a los pacientes inestables o de difícil manejo farmacológico, siendo un tratamiento puente a otro definitivo (como sustitución aórtica quirúrgica o percutánea), o una herramienta para definir situaciones en la que existen dudas en cuanto al impacto que tendría la sustitución valvular aórtica en la calidad de vida y pronóstico del paciente (denominada como puente a la decisión terapéutica)4. También puede ser indicada en pacientes con EAo severa sintomática que requieren cirugía no cardíaca mayor urgente (recomendación IIb, nivel de evidencia C)4).
Con el advenimiento del TAVI, el número de valvuloplastias se ha incrementado notablemente, ya que representa una opción terapéutica definitiva para un grupo de pacientes no candidatos a cirugía. Se ha ampliado así el espectro de pacientes candidatos a terapia puente con VAP10-13.
Nuestro objetivo primario fue determinar la indicación, eficacia, complicaciones y mortalidad de las VAP realizadas en nuestro centro entre enero de 2006 y setiembre de 2018. Secundariamente, determinar si se realizó o no terapia definitiva y el tiempo transcurrido hasta la misma.
Material y método
Se trata de un estudio descriptivo, observacional, transversal y de carácter retrospectivo.
Se incluyeron en el mismo todas las VAP realizadas en el Centro Cardiovascular Universitario del Hospital de Clínicas en el período comprendido entre enero de 2006 y setiembre de 2018. Se realizó una búsqueda en los registros del laboratorio de hemodinamia con la palabra clave “valvuloplastia” para obtener un índice de casos candidatos a ingresar al estudio. Posteriormente se revisaron las historias clínicas de todos estos pacientes para determinar si cumplían con los criterios de inclusión y exclusión. Todos los datos fueron recolectados en forma retrospectiva por los investigadores del estudio.
Criterio de inclusión:
- Pacientes mayores de 18 años portadores de EAo severa y sintomática, a quienes se les realizó VAP en el Centro Cardiovascular Universitario entre enero de 2006 y setiembre de 2018.
Criterios de exclusión:
- No contar con datos de la historia clínica.
- VAP realizada durante TAVI.
Se elaboró una base de datos anónima en la que se registraron las siguientes variables: datos patronímicos, factores de riesgo cardiovascular, antecedentes personales, síntomas, datos ecocardiográficos, del procedimiento de VAP, paraclínicos y evolutivos.
Se definió “VAP como puente a la decisión”, a la que se realiza como prueba terapéutica y/o en presencia de enfermedad extracardíaca con pronóstico desconocido. Se definió “VAP como puente al tratamiento definitivo” como la que se realiza por necesidad clínica en casos en los que previamente ya fue establecido un tratamiento definitivo (cirugía de sustitución valvular o TAVI). Se definió VAP exitosa como la que alcanza una reducción de al menos 40% del gradiente pico a pico invasivo (GPPi)10, sin complicaciones mayores (definidas como muerte, bloqueo auriculoventricular completo, insuficiencia aórtica severa, accidente cerebrovascular). Definimos mortalidad asociada al procedimiento como aquella que se produce durante la realización de este o en las primeras 24 horas14,15.
Se determinó la fecha de último seguimiento según los registros en la historia clínica (último control o fecha de muerte).
El protocolo fue aceptado para su realización por el Comité de Ética de Investigación del Hospital de Clínicas “Dr. Manuel Quintela”.
Análisis estadístico
Las variables cualitativas se presentan en valor absoluto y porcentaje. Las variables cuantitativas se presentan en mediana e intervalo intercuartilo. Se aplicó test de Wilcoxon para variables dependientes, con valor establecido de significancia p <0,05. Para evaluar sobrevida se utilizaron curvas de Kaplan-Meier. Para el análisis se utilizó el paquete estadístico IBM SPSS Statistics versión 22.
Resultados
Durante el período de estudio se registraron 28 casos de VAP. No se excluyó ningún evento. En dos casos no se contó con información de seguimiento luego del alta.
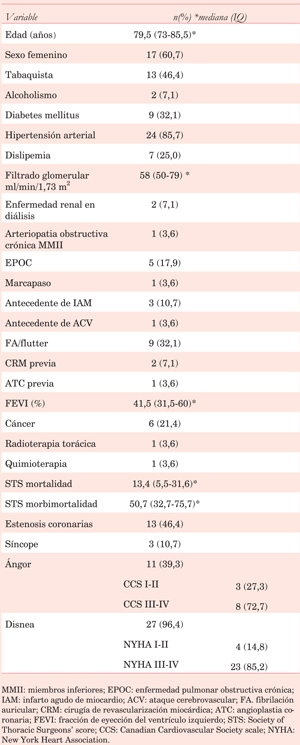
Las características basales de la población se muestran en la (tabla 1). Se observa que del total de pacientes registrados, 60,7% eran mujeres, y la mediana de edad fue 79,5 años (73-85,5). Se registró una elevada prevalencia de factores de riesgo cardiovascular. Se calculó el STS Score (Society of Thoracic Surgeons Risk) obteniéndose una mediana de mortalidad prevista de 13,4% (5,5%-31,6%) y una mediana de 50,7% para morbimortalidad (32,7%-75,7%).
El 46,4% de los pacientes tenían estenosis coronarias angiográficamente significativas.
Indicaciones de valvuloplastia aórtica percutánea
En cuanto a la sintomatología que motivó la consulta, se destaca que 96,4% de los pacientes tenían disnea de esfuerzo, de los cuales 85,2% correspondían a clase funcional III-IV de la New York Heart Association (NYHA). El segundo síntoma en orden de frecuencia fue ángor, que se encontró en 39,3% de los casos, de los cuales 72,7% era grado III-IV de la Canadian Cardiovascular Society (CCS).
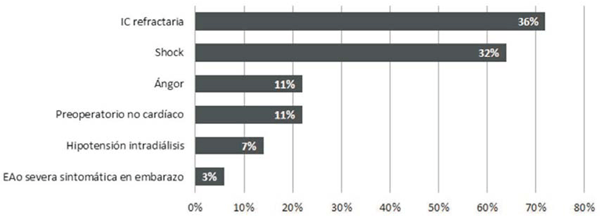
Las indicaciones de la VAP se esquematizan en la (figura 1). La indicación más frecuente fue la insuficiencia cardíaca refractaria en 10 casos (35,7%), seguida del shock cardiogénico en 9 casos (32,1%). Se registró un caso cuya indicación fue terapia puente durante el segundo trimestre del embarazo.
El objetivo de la VAP fue puente a la decisión en 11 casos (39,3%), puente al tratamiento definitivo en 12 casos (42,9%) y paliativo en 5 casos (17,9%) (figura 2).
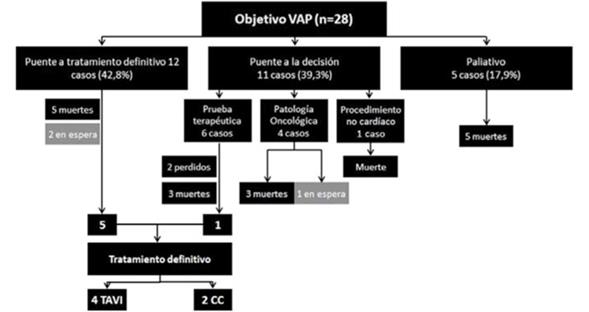
Figura 2: Objetivo de la VAP. VAP: valvuloplastia aórtica percutánea; TAVI: implante transcatéter de válvula aórtica; CC: cirugía cardíaca.
Dentro de los pacientes del primer grupo (puente a la decisión), en seis casos se realizó como prueba terapéutica (tres fallecieron, en dos no contamos con datos de seguimiento y un paciente accedió al tratamiento definitivo); cuatro casos eran pacientes oncológicos en los que se decidió realizar una VAP inicial para la evaluación pronóstica de la enfermedad oncológica (tres fallecieron, un paciente se encuentra a la espera de tratamiento definitivo). El caso restante se trató de un preoperatorio de cirugía no cardíaca de alto riesgo (cirugía vascular).
Dentro del segundo grupo (puente al tratamiento definitivo), cinco de ellos fallecieron, cinco accedieron a tratamiento definitivo y dos se encuentran a la espera de resolución.
Los cinco casos del grupo paliativo fallecieron; solo uno de los cinco fue dado de alta a domicilio, los restantes fallecieron durante la internación, con una mediana de sobrevida de 2 días (IQ 1-44 días).
Datos del procedimiento
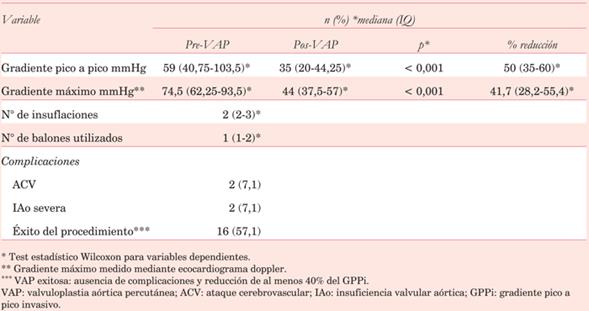
En cuanto a los datos del procedimiento: la mediana del número de insuflaciones del balón fue de 2 (IQ 2-3) y la mediana de balones utilizados fue de 1 (IQ 1-2). Se evidenció una disminución estadísticamente significativa del GPPi y del gradiente máximo ecocardiográfico (GM), con una mediana del porcentaje de reducción del GPPi de 50% (IQ 35%-60%) y del GM de 41,7% (IQ 28%,2-55,4%). Se logró éxito de la VAP en 57,1% de los casos. Se observaron complicaciones en cuatro casos (14,3%), presentando dos pacientes más de una complicación (dos casos de ataque cerebrovascular, dos casos de insuficiencia aórtica severa y dos fallecidos en las primeras 24 horas). De los pacientes que presentaron complicaciones, tres fallecieron durante el seguimiento y uno alcanzó el tratamiento definitivo. Estos resultados se exponen en la (tabla 2).
Seguimiento
Diecinueve pacientes fallecieron (67,9%), 9 de ellos durante la internación (dos muertes asociadas al procedimiento), los restantes fallecieron luego del alta que motivó la VAP. Las causas de muerte se exponen en la (figura 3). La primera causa de muerte fue cardiovascular (47%, 9 pacientes). En segundo lugar, se destacan las neoplasias (21%, 4 pacientes), seguido de ACV en 11% de los casos y de enfermedad pulmonar obstructiva crónica (EPOC) en el 11% de los casos. En 21% de los fallecimientos no se logró determinar la causa.
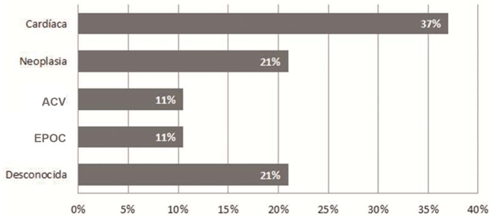
Figura 3: Causa de muerte (n=19). ACV: ataque cerebrovascular; EPOC: enfermedad pulmonar obstructiva crónica.
La mediana de sobrevida fue de 59 días (IQ 5-412) (figura 4) . Seis pacientes recibieron tratamiento definitivo, cuatro de ellos mediante TAVI y en dos casos mediante cirugía abierta convencional.
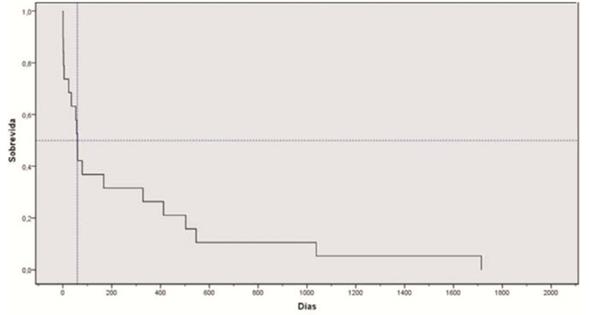
Figura 4: Curva de sobrevida de los pacientes sometidos a VAP (Kaplan Meier) (n=28). La línea vertical representa la mediana de sobrevida.
La mediana de tiempo de la VAP a la TAVI fue 233 días y 47 días a la cirugía cardíaca.
Discusión
La alta mortalidad encontrada en el seguimiento de los pacientes sometidos a VAP en nuestro estudio coincide con reportes internacionales sobre el tema, que demuestran que estos pacientes tienen alta mortalidad inicial16,17 y en la evolución9,18. Esto puede explicarse por dos razones principales. En primer lugar, se trata de una población añosa, con alta carga de factores de riesgo cardiovascular y comorbilidades8,16,17. En segundo lugar, la VAP no es la primera opción terapéutica en pacientes estables, sino que se plantea principalmente como procedimiento de urgencia o emergencia cuando no es posible realizar un tratamiento definitivo. La mayoría de los pacientes se encontraban en situación crítica e inestable (insuficiencia cardíaca refractaria/shock cardiogénico, que justificaron el 67,8% de las indicaciones en esta serie) y la VAP es considerada como procedimiento de salvataje. Una forma de objetivar el riesgo quirúrgico es el cálculo de los scores de riesgo (STS, EUROSCORE), que reflejan un alto riesgo en las poblaciones tratadas con esta técnica17,19-22. En nuestra serie, la mediana de STS para mortalidad fue de 13,4% (IQ 5,5-31,6), es decir, en rango de riesgo quirúrgico elevado. Solo dos pacientes (7,1%) presentaron riesgo quirúrgico bajo según este score.
Al igual que en la evidencia internacional, la indicación más frecuente de la VAP fue la terapia puente17, y los procedimientos con un fin paliativo fueron menos frecuentes. Esto fue favorecido por la llegada del TAVI como terapia alternativa a la cirugía abierta, lo cual hace posible un tratamiento definitivo para un grupo de pacientes que previamente eran considerados candidatos a tratamiento paliativo. Por otra parte, actualmente la VAP es utilizada también en algunos casos inmediatamente antes del TAVI, como parte del mismo procedimiento. Esta situación no fue incluida en nuestro estudio.
La definición de VAP exitosa en nuestro trabajo implica una reducción de al menos 40% del GPPi, sin complicaciones mayores. A pesar de que consideramos exigente esta definición, es actualmente la más aceptada. Existen trabajos, como el de Klein y colaboradores 18, que evidencian una tasa de éxito mayor a la observada en nuestro estudio y esto podría ser explicado en parte por dilataciones más agresivas (mayor relación anillo/balón), lo que podría derivar entonces en una mayor incidencia de complicaciones (22% en el estudio referido versus 14% en nuestro estudio). Actualmente, sabemos que dilataciones menos agresivas, con una menor caída de gradiente, son igualmente eficaces para lograr estabilidad clínica, con menor incidencia de complicaciones mayores. Probablemente deberían evaluarse otras variables (por ejemplo, clase funcional) o establecer objetivos de disminución de gradiente no tan ambiciosos, ya que el objetivo de la VAP no es la normalización de gradientes, sino la mejoría clínica transitoria para posibilitar el tratamiento definitivo posterior o hacer posible una toma de decisión adecuada en pacientes con comorbilidades severas.
El único estudio nacional sobre el tema, publicado como resumen en la Revista Uruguaya de Cardiología23, reporta una disminución promedio del 64% del GPPi, comparable a la observada en nuestro trabajo.
Observamos complicaciones asociadas al procedimiento con una menor incidencia que lo reportado internacionalmente, pero con alta mortalidad, ya que fallecieron tres de los cuatro pacientes que tuvieron complicaciones (75%). La mortalidad periprocedimiento es mayor que la reportada en los estudios mencionados. Esto probablemente se relacione con el bajo número de procedimientos en nuestro medio y a la mayor gravedad de los pacientes incluidos en nuestro estudio (32% en shock cardiogénico)13,18.
Un aspecto relevante de este trabajo es el análisis de la proporción de pacientes tratados con VAP que llegó al tratamiento definitivo. Si consideramos el grupo de indicación como puente al tratamiento definitivo, solo 42% (5/12 pacientes) accedió al mismo, dos pacientes están aún en espera de TAVI y cinco fallecieron. Entre los pacientes tratados con VAP como puente a la decisión, solo uno de 11 pacientes accedió al tratamiento definitivo y uno está en espera de TAVI. Es así que si consideramos estas dos indicaciones en conjunto, solo una baja proporción accedió a un tratamiento definitivo (26%). Esto podría tener una explicación multifactorial, incluyendo aspectos relacionados al paciente, y otros, a la accesibilidad al procedimiento. Aproximadamente la mitad de los pacientes (48%) presentaban alguna comorbilidad severa extracardíaca (enfermedad oncológica, cirugía no cardíaca de alto riesgo y prueba terapéutica). Por otro lado, es importante resaltar la dificultad en el acceso a terapias de menor riesgo (TAVI), ya que actualmente no se encuentra financiada en nuestro país.
El análisis de la demora al tratamiento definitivo demuestra que existe un retraso ostensiblemente mayor en el TAVI con respecto a la cirugía (233 días versus 47 días), seguramente relacionado esto al punto anterior. A su vez, la incorporación relativamente reciente de esta técnica 24 y la dificultad en acceder a ella, hacen que esta opción terapéutica muchas veces no sea contemplada por el equipo médico tratante. A pesar de esta dificultad, 67% de los pacientes que accedieron a tratamiento definitivo recibió implante percutáneo. Este hecho reafirma el alto riesgo quirúrgico de la población estudiada, en la que se descartó la cirugía convencional.
Limitaciones del estudio
Se trata de un estudio unicéntrico y con bajo número de pacientes, lo que determina un bajo poder estadístico. El diseño retrospectivo tiene limitaciones intrínsecas, de las cuales destacamos que no fue posible la inclusión de algunas variables como la medida del tracto de salida del ventrículo izquierdo y el área valvular luego del procedimiento, debido a que no se encontraban registradas en la historia clínica. Por otro lado, existió pérdida en el seguimiento de dos casos, no pudiendo determinar si recibieron o no tratamiento definitivo (incluidos para el análisis en el grupo de pacientes que no accedieron a dicho tratamiento). Se incluyen pacientes de un amplio rango etario y con diversas etiologías de estenosis valvular aórtica, lo que podría tener impacto o influencia en el resultado de la valvuloplastia y en el pronóstico de los pacientes.
Conclusiones
Las indicaciones más frecuentes de la VAP fueron la terapia puente al tratamiento definitivo y a la decisión terapéutica definitiva, registrándose una frecuencia similar para ambas. La VAP fue exitosa en más de la mitad de los casos, con una incidencia de complicaciones mayores, algo menor a la reportada internacionalmente, pero que marcaron un mal pronóstico. La mortalidad en el seguimiento fue elevada y solo una cuarta parte de los pacientes accedió a un tratamiento definitivo, más frecuentemente, implante percutáneo de la válvula aórtica.