1. Introducción
La miocardiopatía hipertrófica (MCH) es una enfermedad frecuente del miocardio asociada a muerte súbita cardíaca (MSC)1. Su prevalencia en la población general es de un caso cada 500 personas, pero podría ser mayor si el diagnóstico lo realizamos con pruebas genéticas (un caso cada 200 personas). Esta enfermedad se define por el hallazgo de hipertrofia ventricular izquierda (HVI) no explicada por condiciones anormales de sobrecarga, y se asocia frecuentemente a obstrucción del tracto de salida del ventrículo izquierdo (OTSVI) debido al movimiento anterior sistólico de la válvula mitral1-3. Desde el punto de vista histológico se caracteriza por hipertrofia cardiomiocitaria, desorganización miofibrilar (disarray), fibrosis miocárdica y enfermedad de la microvasculatura3-4. El origen genético lo encontramos principalmente por mutaciones en genes sarcoméricos (40%-60% de los casos), aunque existen otros factores que pueden modular el fenotipo de tal manera que muchos de los portadores de mutaciones patogénicas no exhiben la enfermedad5.
Las principales causas de muerte en la MCH son la MSC, la insuficiencia cardíaca y el tromboembolismo3,5. La estimación de la mortalidad cardiovascular real de este grupo de pacientes ha cambiado en los últimos años, ya que en estudios iniciales de grandes centros de referencia era del 6% anual. En contraste, estudios recientes demuestran un curso clínico más favorable, con una mortalidad cardiovascular en torno al 2% anual, con MSC del 0,8% anual predominando en la adultez temprana3,6-8. El desfibrilador automático implantable (DAI) ha demostrado prevenir la MSC, por lo cual la identificación de los pacientes que presentan mayor riesgo se transforma en la principal preocupación al momento de enfrentarse con esta patología3.
2. Causas de muerte súbita cardíaca
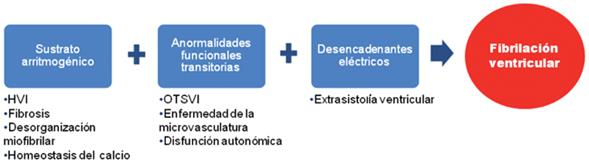
Las causas de MSC descriptas son fibrilación ventricular (FV) espontánea, asistolia, actividad eléctrica sin pulso y bloqueo auriculoventricular completo5,9-11. Se obtuvo información valiosa de los dispositivos cardíacos (registros de electrogramas en marcapasos y DAI) y de los infrecuentes registros electrocardiográficos, identificando a la FV como la causa más frecuente de MSC en MCH. El sustrato de estas arritmias complejas es la hipertrofia asociada a desorganización miofibrilar que facilita el desarrollo de arritmias reentrantes y secundarias a actividad desencadenada (posdespolarizaciones)5,12. A pesar de este sustrato arritmogénico, la real incidencia de MSC es baja, debido a que las arritmias ventriculares son inducidas cuando se presentan condiciones vulnerables como la OTSVI y la isquemia miocárdica3(Figura 1). Por otra parte, la baja incidencia de MSC debe ser matizada por la catástrofe social que significa la temprana edad en la que ocurren estos eventos fatales, por lo cual es crucial desarrollar estrategias de estratificación de riesgo que permitan identificar precozmente y con certeza aquellos pacientes más vulnerables.
3. Estratificación de riesgo
Lo primero que debemos hacer en la evaluación inicial de la MCH es identificar aquellos pacientes con alto riesgo de MSC que se beneficiarán del tratamiento profiláctico con DAI. La selección es sencilla cuando los pacientes han presentado episodios de arritmias ventriculares sostenidas, configurando el grupo de mayor riesgo de recurrencias arrítmicas (prevención secundaria de MSC). El tamizaje no es sencillo en el resto de los pacientes y nos obliga a acudir a diferentes variables clínicas para lograr la mejor selección de los pacientes en riesgo, lo que llamamos prevención primaria de MSC. Toda esta información fue derivada de estudios observacionales, retrospectivos y de cohorte que usaron análisis multivariados de sobrevivencia para examinar la asociación de diferentes características clínicas con la MSC3,5,8(Figura 2).
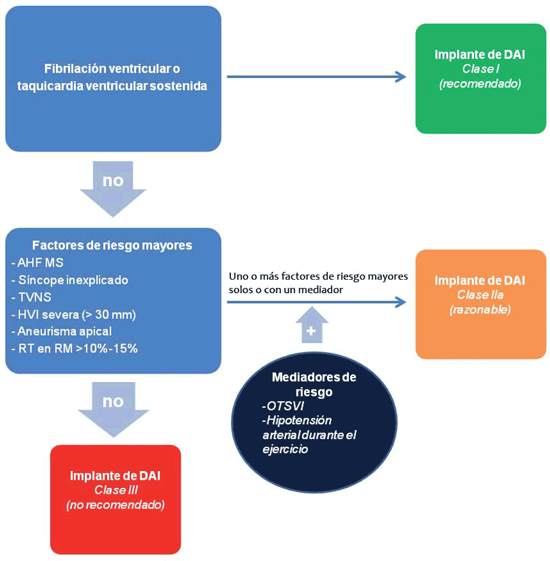
Figura 2: Indicaciones de implante de DAI como prevención primaria y secundaria de muerte súbita según recomendaciones de las guías norteamericanas 2011(modificado). DAI: desfibrilador automático implantable; AHF MS: antecedentes heredofamiliares de muerte súbita; TVNS: taquicardia ventricular no sostenida; HVI: hipertrofia ventricular izquierda; RT en RM: realce tardío de gadolinio en resonancia magnética cardíaca; OTSVI: obstrucción del tracto de salida del ventrículo izquierdo.
Diferentes estudios investigaron el riesgo de MSC asociado a ciertas combinaciones de factores de riesgo mayores, encontrando un progresivo empeoramiento del pronóstico con la sumatoria de estas variables clínicas13.
La evidencia actual sugiere estudiar a adolescentes y adultos con una estratificación de riesgo que incluya el relevamiento de antecedentes heredofamiliares de MSC o MCH y la realización de electrocardiograma, Holter de 48 horas, prueba de esfuerzo y ecocardiograma o resonancia magnética (RM)5,14-15. Mediante este abordaje intentaremos detectar los diferentes factores de riesgo que describiremos a continuación.
4. Factores de riesgo de muerte súbita
4.1. Edad
Se evalúa la edad al momento del diagnóstico de MCH. Estudios iniciales han demostrado que los adolescentes y adultos jóvenes presentan riesgo aumentado de MSC5,16. Otras investigaciones recientes de sobrevivencia muestran una reducción de riesgo con el incremento de la edad de los pacientes afectados. Sin embargo, la edad no sería un factor de riesgo mayor, siendo superado por otros como la taquicardia ventricular no sostenida (TVNS), la HVI severa y el síncope inexplicado1,17.
4.2. Antecedentes heredofamiliares de muerte súbita
Se considera un factor de riesgo cuando la MSC se presenta en un familiar de primer grado antes de los 40 años sin diagnóstico de MCH o a cualquier edad con diagnóstico de MCH5. Es un elemento débil en la estratificación de riesgo, demostrando un aumento del 27% del riesgo relativo de MSC en un metaanálisis, con la salvedad de que se utilizaron diferentes definiciones de antecedentes heredofamiliares de MSC13. Otro dato que complejiza la interpretación es que el diagnóstico de MSC no es claramente definido por los testigos del evento o en los certificados de defunción ni se realizan frecuentes exámenes post mórtem3.
4.3. Síncope
El síncope es frecuente en pacientes con MCH, pero su interpretación no es sencilla debido a su multicausalidad18. Si tras una anamnesis detallada y realización de estudios complementarios no llegamos a explicar el mismo, se considera un factor de alto riesgo de MSC. Si los episodios ocurren en un intervalo menor de seis meses se asocian a un mayor riesgo5,17. Los estudios demuestran diferentes resultados, pero en promedio la presencia de síncope inexplicado se asocia a un aumento significativo de MSC (HR 2,68; IC95%: 0,97-4,38)13.
4.4. Taquicardia ventricular no sostenida
Definimos la TVNS como la presencia de más de tres latidos consecutivos a más de 120 latidos por minuto durante menos de 30 segundos, en episodios repetidos (múltiples), registrados en un estudio de Holter de 24 o 48 horas. La presencia de TVNS se asocia a MSC, siendo uno de los factores de riesgo mayores en la estratificación de riesgo en MCH. Tanto es así que los pacientes menores de 30 años con MCH y TVNS en Holter tienen un riesgo cuatro veces mayor de eventos graves3,13,18. Por otra parte, las arritmias ventriculares inducidas por el ejercicio, presentes en el 2% de los casos, se asocian de forma independiente a MSC19.
4.5. Respuesta anormal de la presión arterial durante el ejercicio
Durante la prueba de esfuerzo (ergometría en cinta sinfín) un tercio de los pacientes con MCH presenta una respuesta anormal de la presión arterial que se caracteriza por progresiva hipotensión o incapacidad para aumentar la presión arterial sistólica (más de 20 mmHg desde el reposo al máximo esfuerzo o reducción de 20 mmHg durante el ejercicio). Este fenómeno se debe a una caída inapropiada de la resistencia vascular sistémica sumada a una reducción del gasto cardíaco5,20,21. Se asocia a MSC en menores de 40 años, pero no es un factor de riesgo independiente en los análisis multivariados5,22. Una revisión sistemática reciente demuestra un aumento del riesgo relativo de MSC en un 30%13.
4.6. Obstrucción del tracto de salida del ventrículo izquierdo
La OTSVI es producida por el movimiento anterior sistólico de la válvula mitral hacia el tracto de salida, lo cual crea una barrera física que impide el flujo desde el ventrículo hacia la aorta durante la sístole. El mecanismo por el cual aumenta la MSC es mediante la severa reducción del gasto cardíaco, llevando a la disociación electromecánica o induciendo arritmias ventriculares complejas debido a isquemia miocárdica secundaria, consecuencia de una elevada presión de fin de diástole del ventrículo izquierdo3.
La OTSVI se define como la presencia de gradiente pico mayor a 50 mmHg medido por ecocardiograma Doppler, tanto de forma basal en reposo como provocado con la maniobra de Valsalva. Un gradiente mayor a 30 mmHg indica OTSVI, pero cuando es mayor a 50 mmHg constituye un dato clínicamente significativo.
Los resultados de los estudios demuestran una asociación entre OTSVI y MSC. Sin embargo, quedan algunas preguntas sin resolver, como el impacto de la reducción septal (quirúrgica o con ablación alcohólica) sobre la disminución del riesgo de MSC23,24).
4.7. Hipertrofia ventricular izquierda severa
La HVI severa se asocia a MSC debido a su efecto deletéreo en la estructura miocárdica, sumado a la demanda aumentada de oxígeno, resistencia vascular coronaria y a la densidad capilar1,25. Este sustrato suele asociarse a otros factores de riesgo, como la TVNS y las arritmias ventriculares inducidas por el ejercicio1.
Se define la HVI severa como la medición ecocardiográfica del grosor de pared ventricular mayor a 30 mm. Esta definición nos hace ver el problema desde una interpretación binaria de los resultados (mayor o menor de 30 mm) y nunca como un fenómeno continuo, como muchos autores consideran que debería valorarse. Es decir que nos preguntaríamos si un paciente que tiene 29 mm de grosor de pared tiene menor riesgo, en comparación con otro paciente que tiene 30 mm, máxime conociendo la variabilidad interobservador de las mediciones ecocardiográficas. Estas reflexiones no hacen más que revelar el valor relativo y las potenciales limitaciones que se derivan de nuestra estratificación de riesgo5,6,25,26.
En un metaanálisis se relacionó la HVI mayor a 25 mm con muerte de causa cardíaca o MSC, triplicando el riesgo relativo de presentar estos eventos (3.10 (IC95%:1,81-4,40))13.
4.8. Diámetro de aurícula izquierda
El diámetro de la aurícula izquierda medido por ecocardiografía en modo M, en un eje largo paraesternal izquierdo, es un factor de riesgo conocido. Sin embargo, no se valoró el valor pronóstico del área ni del volumen de la aurícula izquierda, lo cual plantea limitaciones en la evaluación de este factor de riesgo. Se observó una asociación entre el diámetro aumentado de la aurícula izquierda y MSC, al igual que con la presencia de fibrilación auricular3,5.
4.9. Realce tardío de gadolinio en la resonancia magnética cardíaca
El realce tardío (RT) de gadolinio identificado en la RM tiene valor predictivo como un factor de riesgo de MSC en niños y adultos con MCH27. Este hallazgo se asocia a HVI severa, disfunción sistólica ventricular izquierda y TVNS1,28. Algunos autores sugieren que el RT es el predictor más potente de MSC en relación con otros factores de riesgo clásicos, aunque con resultados controvertidos, ya que la definición de presencia o ausencia de RT es un resultado binario, y es conocido que a mayor cantidad de RT, mayor es la tasa de eventos29,30. Intentando establecer cuál es el porcentaje de masa ventricular afectada por el RT se sugieren valores de corte de 10% a 15%, que evidencian una severa fibrosis miocárdica27,31. Por otra parte, debemos destacar que la fibrosis miocárdica es un fenómeno dinámico, demostrándose un aumento del RT al repetir la RM a los dos años; siendo más acentuado este aumento en la hipertrofia apical y en aquellos pacientes que han deteriorado su clase funcional32. El agregado del RT a los factores de riesgo clásicos permitiría reestratificar aquellos pacientes de riesgo bajo o intermedio en los que no deberíamos implantar un DAI. Sin embargo, aún no se dispone de evidencias sólidas que permitan validar esta hipótesis. Por el contrario, los pacientes con MCH sin factores de riesgo clásicos y sin RT tienen un curso clínico benigno, con una mortalidad similar a la de los pacientes sin MCH27,29.
5. Modelos para estimar muerte súbita cardíaca
La estimación de MSC en la MCH presenta limitaciones ya que se basa en el riesgo aceptable, asumiendo que los pacientes de bajo riesgo tienen menos eventos graves, por lo cual no deberían recibir un DAI. Sin embargo, en este grupo de bajo riesgo hay pacientes que escapan de nuestras predicciones y debutan con MSC sin la posibilidad de recibir el DAI profiláctico a tiempo. Las recomendaciones de implante de DAI están basadas en estudios observacionales, retrospectivos y de cohorte que miden la asociación de ciertas características clínicas con el pronóstico5. Esta situación nos plantea una clara diferencia con las recomendaciones para prevención primaria de MSC en las miocardiopatías isquémica y dilatada, donde la indicación de DAI está basada en estudios clínicos randomizados prospectivos que le confieren una evidencia más sólida33-35.
En la actualidad contamos con dos abordajes principales para estratificar riesgo de MSC en MCH, sugeridos por las guías de práctica clínica norteamericanas y europeas5,14. Las guías norteamericanas sugieren implantar DAI a los pacientes con MCH que presenten al menos un factor de riesgo mayor de MSC (síncope inexplicado, HVI severa, antecedentes heredofamiliares de MSC, múltiples episodios de TVNS, RT mayor a 15% en la RM cardíaca y aneurisma apical)14,31. Esta estrategia es efectiva y sensible para identificar a la mayoría de los pacientes con riesgo aumentado de arritmias ventriculares complejas (Figura 2).
Por otra parte, la estratificación de riesgo sugerida por las guías europeas incluye la utilización de un modelo de predicción de riesgo de MSC validado, que utiliza los factores de riesgo habituales, como la edad al momento del diagnóstico, antecedentes heredofamiliares de muerte súbita, síncope inexplicado, OTSVI, HVI severa y diámetro de la aurícula izquierda3,36(Figura 3). Este modelo estima un riesgo de MSC a cinco años estratificando en tres grupos de riesgo: bajo (<4% anual), intermedio (4%-6%) y alto (>6%). Se recomienda implante de DAI como prevención primaria de MSC en los pacientes clasificados como de alto riesgo. Los resultados de este modelo se obtienen fácilmente mediante el llenado sencillo y rápido de datos clínicos en una página en internet (HCM Risk-SCD model). El modelo no debe utilizarse en menores de 16 años, atletas de elite y portadores de enfermedades infiltrativas o metabólicas (enfermedad de Anderson-Fabry o síndrome de Noonan, por ejemplo)3,5,36,37.
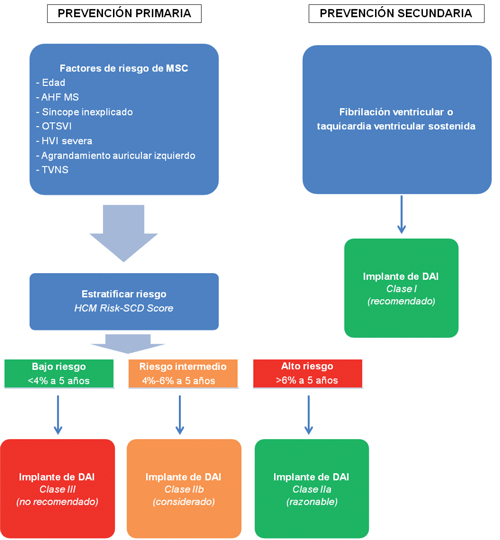
Figura 3: Indicaciones de implante de DAI como prevención primaria y secundaria de muerte súbita según recomendaciones de las guías europeas 2014 (Sociedad Europea de Cardiología, modificado). AHF MS: antecedentes heredofamiliares de muerte súbita; OTSVI: obstrucción del tracto de salida del ventrículo izquierdo; HVI: hipertrofia ventricular izquierda; TVNS: taquicardia ventricular no sostenida; DAI: desfibrilador automático implantable.
Es necesario aclarar que, al tratarse de una enfermedad con cambios dinámicos y progresivos, es fundamental realizar un seguimiento adecuado con reestratificación del riesgo de MSC en forma anual si el paciente permanece asintomático o cuando cambie su situación clínica (por ejemplo, tras un síncope). Los pacientes de riesgo bajo o intermedio deben ser instruidos con pautas de alarma y en la necesidad de controles médicos anuales (consulta y estudios complementarios)5.
Finalmente, merece la pena reflexionar sobre los valores establecidos para estratificación de riesgo de MSC sobre la base del “riesgo aceptable” que surge de opiniones de expertos. Si el implante de DAI no tuviera complicaciones, le implantaríamos este dispositivo a todos los pacientes con MCH sin importar si su riesgo es bajo, intermedio o alto. Al tener potenciales complicaciones debemos seleccionar los pacientes que están en mayor riesgo. En el futuro deberemos rediscutir este valor de “riesgo aceptable”, ya que el implante de DAI subcutáneo se plantea como una alternativa con potenciales menores complicaciones a un DAI con electrodos endocavitarios. Quizás el DAI subcutáneo nos permita ser más agresivos e incluir pacientes de menor riesgo.
6. Prevención de muerte súbita
6.1. Restricción de ejercicio
Los pacientes con MCH deben ser aconsejados para no realizar deporte competitivo ni actividad física intensa, ya que las arritmias ventriculares malignas pueden desencadenarse durante estas prácticas. Tanto es así que la MCH es la causa cardiovascular más frecuente de MSC en atletas jóvenes, representando un tercio de estos eventos38,39. Las recomendaciones para elegibilidad y descalificación de atletas competitivos establecen que aquellos pacientes con expresión clínica y diagnóstico inequívoco de MCH no deben realizar deportes competitivos, independientemente de si tienen o no factores de riesgo o han sido intervenidos (ablación septal con alcohol o septostomía quirúrgica) o tratados con drogas antiarrítmicas40.
A pesar de estas recomendaciones, es infrecuente registrar taquicardias ventriculares sostenidas durante el ejercicio sumado a que la mayoría de las terapias de DAI ocurren en ausencia de actividad física intensa, lo cual pone en duda la restricción del ejercicio intenso por conflictos en la interpretación de esta información y por el impacto potencialmente mayor en la calidad de vida5,19,41. El mecanismo exacto por el cual el ejercicio físico intenso induce MSC no está claro, pero se postula que podría jugar un rol importante la hipotensión arterial, el aumento de la OTSVD y la isquemia miocárdica inducidas por el ejercicio3.
6.2. Drogas antiarrítmicas
El uso de drogas antiarrítmicas fue estudiado para la prevención de MSC en MCH sin resultados positivos. Por otra parte, hasta el momento no se han realizado estudios randomizados con antiarrítmicos y solo tenemos resultados de pequeños estudios observacionales que han demostrado una discreta reducción de la TVNS en Holter y aumento del umbral de FV42,43. En definitiva, no hay evidencia para utilizar antiarrítmicos con el fin de reducir la MSC en la MCH3,5.
6.3. Desfibrilador automático implantable
El tratamiento actual para evitar la MSC en MCH es el implante de DAI (patrón oro), tanto en prevención primaria como secundaria. Esta indicación surge de la información publicada que demuestra que la MSC es rara en portadores de DAI y que estos pacientes reciben terapias apropiadas para terminar arritmias ventriculares potencialmente mortales1,5,44,45. A pesar de estos claros beneficios, el implante de DAI se asocia a una considerable morbilidad derivada de las complicaciones relacionadas al implante (2%-25%) y de las terapias inapropiadas (15%-32%), máxime por el hecho de que muchos de los pacientes en riesgo son niños, adolescentes o jóvenes adultos que deberán portar este dispositivo durante toda su vida1,5,46. Por otra parte, hay que destacar que los pacientes que reciben un DAI presentan frecuentemente una baja calidad de vida, problemas psicológicos y restricciones laborales1,47. Finalmente, se agrega una cuestión no menos importante, que es el alto costo que presenta el DAI para el sistema de salud y los requerimientos de seguimiento médico a largo plazo.
7. Zona de incertidumbre
Quedan muchos problemas sin resolver que plantean dudas sobre el tratamiento profiláctico con DAI, entre los que destacamos el riesgo residual de MSC en pacientes postseptostomía quirúrgica o con alcohol. Al tratarse de una enfermedad con múltiples alteraciones cardíacas (entre las más importantes fibrosis y desorganización miofibrilar), la simple reducción del volumen del septum interventricular no alcanzaría para cambiar de forma significativa el riesgo de arritmias ventriculares complejas.
Otro tema sin resolver, pero en franco avance, es el valor de las pruebas genéticas en los nuevos algoritmos de estratificación de riesgo. A pesar de los grandes progresos en el estudio de la patogenia de la MCH, los conocimientos actuales son insuficientes para predecir los fenotipos que expresará cada paciente. En la expresión fenotípica influyen los genes causales, los genes modificadores y los factores ambientales, por lo cual el simple conocimiento de una mutación no otorga información válida y confiable sobre el riesgo del paciente. Quizás en el futuro podamos adoptar medidas preventivas en los pacientes portadores de mutaciones genéticas y en sus familias, pero no por el momento48.
8. Conclusiones
La MCH es una enfermedad frecuente del miocardio asociada a MSC. Las principales causas de muerte en MCH son la MSC, la insuficiencia cardíaca y el tromboembolismo. La FV es la causa más común de MSC y puede ser prevenida con el implante de DAI, por lo cual la identificación de los pacientes que presentan mayor riesgo constituye la principal preocupación. La indicación del implante de DAI es sencilla e indiscutible en los pacientes que han sobrevivido a una FV o a una taquicardia ventricular sostenida (prevención secundaria de MSC). Esta indicación es compleja en el resto de los pacientes que no han presentado un evento grave (prevención primaria de MSC), teniendo la difícil tarea de estratificar el riesgo de MSC con el uso de los factores de riesgo derivados de los datos clínicos y de los estudios complementarios. El uso adecuado de los dos principales modelos de estratificación de riesgo actualmente disponibles, nos ayuda a estimar el riesgo individual de cada paciente y actuar en consecuencia.
Resumen conceptual
1. La FV es la causa más común de MSC y puede ser prevenida con el implante de un DAI.
2. Todos los pacientes con MCH deberían ser valorados detalladamente con una estratificación de riesgo de MSC.
3. Los pacientes con factores de riesgo de MSC deben recibir un DAI.
4. Los pacientes sin factores de riesgo tienen bajo riesgo de MSC y no requerirían el implante de un DAI, pero deben ser revalorados regularmente para reestratificar su riesgo.
5. Los algoritmos actuales de estratificación de riesgo tienen sus limitaciones, pero son las únicas herramientas de las que disponemos para elegir el mejor tratamiento en cada caso.
6. Sólo una minoría de los pacientes con DAI presentan terapias apropiadas.
7. Los portadores de DAI tienen alto riesgo de sufrir complicaciones relacionadas a este dispositivo (terapias inapropiadas, complicaciones del implante, infecciones, entre otras), por lo cual su indicación debe ser valorada de forma responsable.