Principales aportes
-Constituye el primer estudio nacional de paro cardíaco extrahospitalario con un análisis de 12 años, que brinda información actualizada sobre algunos aspectos de esta entidad en el departamento de Maldonado.
-Los dos ritmos más frecuentes al arribo del equipo de salud son la asistolia y la fibrilación ventricular. La menor edad, la vía pública como lugar del evento y los ritmos desfibrilables, se asocian a mayor supervivencia al ingreso hospitalario.
-El estudio pone en evidencia la necesidad de crear una planilla de registro único nacional.
Antecedentes
La MS cardíaca se define como una muerte natural de causa cardíaca que ocurre de manera inesperada en una persona que no presentaba una situación clínica sugerente de riesgo vital y que sucede dentro de la primera hora de inicio de los síntomas prodrómicos1,2.
En Uruguay no se dispone de un registro de MS. Extrapolando datos de otros países se estima que fallecen súbitamente entre 2.000 y 3.000 personas cada año, entre cinco y seis veces más que en los accidentes de tránsito3.
El inicio precoz de maniobras de resucitación cardiopulmonar por parte de los testigos y la desfibrilación precoz son las únicas medidas que han demostrado mejorar la supervivencia del paro cardíaco extrahospitalario no traumático (PCEH)4,5.
La cadena de supervivencia6 es el conjunto de acciones sucesivas y coordinadas que permite mejorar la sobrevida de la persona que es víctima de un paro cardíaco. Los cuatro eslabones son:
1. Reconocimiento precoz y pedido de ayuda.
2. Reanimación cardiopulmonar básica (RCP-B) precoz por testigos.
3. Desfibrilación precoz.
4. Soporte vital avanzado precoz y cuidados posresucitación estandarizados6.
Luego de activada esta cadena, el PCEH en Uruguay es asistido habitualmente por una emergencia médica móvil (EMM) que brinda atención prehospitalaria y cuyo equipo asistencial incluye un médico entrenado.
A partir de 2008, y dando cumplimiento al decreto reglamentario de la Ley 18.360, se han instalado desfibriladores externos automáticos (DEA) en todo el territorio nacional concomitantemente a la implementación de programas de entrenamiento comunitario en RCP-B7,8. Estas medidas empoderan a la comunidad para la adecuada y precoz activación de la cadena de supervivencia. En nuestro departamento, desde 2009 hasta 2017, se han instalado 156 DEA y han sido capacitados en RCP-B y utilización de DEA, 9.675 legos.
Objetivos
Describir la presentación y la supervivencia al ingreso hospitalario (SIH) de los pacientes asistidos por una EMM por PCEH en algunos centros urbanos y suburbanos del departamento de Maldonado.
Analizar variables que se asocian a mayor SIH.
Material y método
Se realizó un estudio descriptivo-analítico, retrospectivo, de todos los PCEH en pacientes mayores de 14 años asistidos en el período comprendido entre enero de 2005 y agosto de 2017. Los datos se obtuvieron de las historias de atención médica. Para la construcción de la base de datos fueron revisadas todas las historias clínicas con diagnóstico final de paro cardíaco realizado por el médico actuante. Se excluyeron aquellos casos en que el equipo asistencial no realizó maniobras de RCP (constatación de fallecimiento).
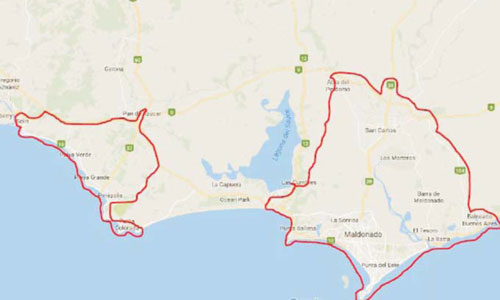
La EMM cuenta con tres bases de salida de ambulancias las 24 horas del día en las ciudades de Maldonado (dos unidades especializadas), San Carlos y Piriápolis (una unidad especializada en cada una). La (Figura 1) muestra el área de cobertura de la EMM en el departamento de Maldonado. La población urbana estable del departamento es de 159.139 habitantes, 122.868 habitantes en la ciudad de Maldonado, 27.471 habitantes en la ciudad de San Carlos y 8.800 habitantes en la ciudad de Piriápolis. La central telefónica se encuentra en la ciudad de Maldonado y cuenta con telefonistas entrenados las 24 horas. Al recibir una llamada, el funcionario realiza un interrogatorio protocolizado. En caso de pérdida de conocimiento no recuperada o dificultad respiratoria, se asigna inmediatamente vía radio el móvil especializado que se encuentre a menor distancia. Los intervalos de tiempo (desde recepción del llamado, activación de la unidad y llegada al lugar) fueron obtenidos del registro computarizado de la central de recepción de llamados. Se definió tiempo recepción-arribo al intervalo de tiempo comprendido entre la recepción de la llamada por probable PCEH y el arribo del equipo de salud al lugar del hecho.
Para el análisis de asociación de variables se realizó test de chi cuadrado para las variables categóricas y test de t para las variables continuas. Se utilizó paquete estadístico de uso libre (Epi Info 7). Para el análisis de las edades se utilizó la herramienta de Epi Info Trends analizando las diferentes franjas etarias y luego se realizó un análisis univariado tomando arbitrariamente un corte en edad: > de 65 años y ? 65 años.
Resultados
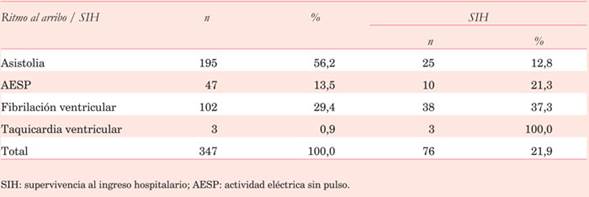
Se asistieron 347 pacientes por PCEH en el período de estudio: 242 hombres (69,7%), con una edad media de 66 años (DE±12,5 años) y 105 mujeres, edad media 71,6 años (DE±13,5 años), (p=0,002). La mediana del tiempo recepción del llamado-arribo fue de 7 minutos (rango intercuartílico, 4-10). El PCEH se presentó en 82,4% (286 pacientes) en el hogar y en 17,6% (61pacientes) en la vía pública (VP). Diez pacientes fueron asistidos con DEA, ocho de los cuales presentaron ritmo pasible de desfibrilación. Los ritmos al arribo fueron: asistolia 56,2%, fibrilación ventricular (FV) 29,4%, actividad eléctrica sin pulso (AESP) 13,5% y taquicardia ventricular sin pulso (TVSP) 0,9%. El 44,7% (155 pacientes) recibió desfibrilación con un promedio de 3,5 descargas por paciente. La SIH fue 21,9% (76 pacientes). Los pacientes que fueron resucitados con DEA tuvieron una SIH de 62,5% (5/8).
En la (Tabla 1) se presentan las frecuencias relativas y absolutas de los ritmos al arribo del equipo de salud y su correspondiente SIH.
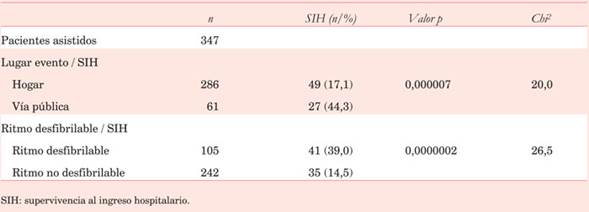
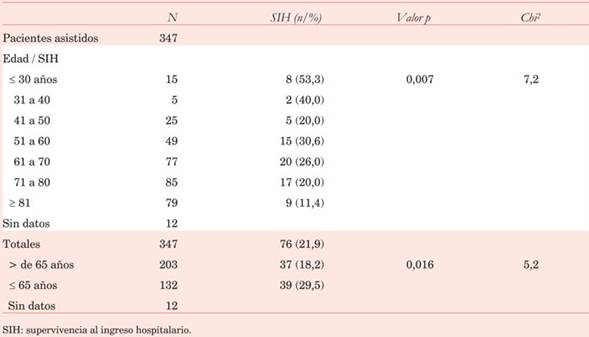
En el análisis univariado las variables que se asociaron a mayor SIH fueron: VP como lugar del evento (p<0,001), ritmo desfibrilable al arribo (FV y TVSP) (p<0,001), y menor edad (p<0,001) (Tabla 2) y (Tabla 3). A medida que aumenta la edad disminuye la SIH y cuando discriminamos menores-mayores de 65 años se observa mayor SIH en los más jóvenes (p=0,016) (Tabla 3). Las variables sexo masculino y tiempo recepción-arribo no demostraron significación estadística con respecto a SIH (p=0,56).
Cuando analizamos los tiempos de arribo de los diferentes ritmos (desfibrilables o no) no encontramos diferencias en las medianas de los tiempos recepción-arribo (p=0,3).
Discusión
Este trabajo aporta información actual acerca de las características de presentación del PCEH y su SIH en algunos centros urbanos y suburbanos del departamento de Maldonado, Uruguay.
Se asistieron 347 pacientes por PCEH en el período de estudio, predominando el sexo masculino (69%), en forma similar a lo referido en otras publicaciones9-11. Las mujeres que sufrieron un PCEH fueron significativamente mayores a los hombres.
El 82,4% de los PCEH ocurrió en el hogar. De acuerdo a lo reportado nacional e internacionalmente el porcentaje de PCEH que ocurre en el hogar es muy variable, oscilando entre 61% y 92%12-14).
La mediana del tiempo recepción del llamado-arribo fue de 7 minutos. Los tiempos reportados son variables. El tiempo recepción-arribo en nuestro trabajo es similar al de Holanda15, ligeramente superior al de Alabama, Dallas, Iowa, Milwaukee, Pittsburgh, Portland, Ottawa y Toronto13, donde se reporta un tiempo de llegada de 5 minutos, e inferior al de ciudades como Dublin (8,3 minutos)12, Stavanger (Noruega) (9 minutos)16) y Viena, con un tiempo de respuesta de 11 minutos17.
Dos tercios de los pacientes, al momento de ser asistidos por PCEH, presentaron un ritmo no desfibrilable (asistolia/AESP). El tercio restante se presentó en ritmo pasible de desfibrilación, la mayoría en FV.
La evidencia internacional disponible reporta que uno a dos tercios de los pacientes se presentan con ritmo desfibrilable al momento de ser asistidos por PCEH11,13,16,17.
En nuestro estudio uno de cada cinco pacientes asistidos por PCEH llegó vivo al hospital. Las cifras reportadas varían desde 6% a 42 %18,19. La SIH (21,9%) es similar a la reportada por otros trabajos nacionales14.
Diez pacientes fueron asistidos con DEA por testigos. De estos, los que presentaron un ritmo pasible de desfibrilación y fueron resucitados con DEA (8 casos) presentaron una SIH tres veces mayor a la media. Si bien son pocos pacientes, los datos son similares a los reportados en una serie de pacientes resucitados con DEA en Uruguay3.
En nuestro trabajo las variables que se asociaron a mayor supervivencia al arribo hospitalario fueron: las edades menores, la VP como lugar del evento y la presencia de ritmo desfibrilable al arribo del equipo de salud, similar a lo publicado por otros autores16,17,20).
Debería instrumentarse la utilización de una planilla universal de recolección de datos en el PCEH que permitiera realizar un seguimiento, en la que se incluyeran las variables de interés y la supervivencia al alta hospitalaria, datos no disponibles actualmente en Uruguay.
Limitaciones
Este trabajo se realizó a partir de las historias clínicas de atención médica no contando con una planilla de registro de variables en el PCEH. Es por esto que carecemos de datos fidedignos de maniobras de RCP realizadas antes de la llegada del equipo de salud en todas las historias.
Un dato interesante es que 30% de los pacientes se presentó con un ritmo desfibrilable, pero en el 44% de los casos se realizaron descargas eléctricas para intentar la desfibrilación. Aquí hay un 15% de pacientes en que desconocemos con detalle qué fue lo que sucedió: si retomaron ritmo desfibrilable luego de la resucitación avanzada y recibieron desfibrilación, o si pacientes en ritmos no desfibrilables recibieron inadecuadamente desfibrilación. Esta pregunta no podemos responderla con el diseño retrospectivo de este trabajo, siendo una de las limitaciones del mismo, al no disponer de todos los datos necesarios.
Otra variable no establecida en la totalidad de los registros de los pacientes desfibrilados fue la presencia o no de ritmo desfibrilable luego del inicio de la RCP, que podría dar respuesta a por qué hay más desfibrilaciones que pacientes con ritmo desfibrilable.