Introducción
La arteria descendente anterior (ADA) ha sido bautizada como “la arteria de las viudas” como resultado del pronóstico en la mortalidad derivado de su oclusión. La cirugía de revascularización miocárdica (CRM) tuvo su primer hito en sobrevida con la introducción del bypass de la ADA mediante el uso de la arteria mamaria interna (AMI)1), (2), (3. Con el objetivo de optimizar e incrementar los beneficios de la CRM, se han investigado estrategias quirúrgicas adicionales. La evidencia internacional sugiere que el uso de ambas arterias mamarias internas (DAMI) conlleva mayor sobrevida que el uso de una AMI (SAMI)4), (5), (6), (7. La experiencia inicial con el uso de DAMI dirigida al territorio coronario derecho generó incertidumbre sobre sus beneficios, sin embargo evidencia reciente que pregona su uso en el territorio izquierdo ha afianzado la utilidad de dicha estrategia de revascularización9. El uso de otros conductos arteriales, principalmente de la arteria radial, también ha demostrado mejores resultados en sobrevida de acuerdo con algunos reportes10), (11. A pesar de esta evidencia internacional, el impacto en la práctica no ha sido revolucionario dado que el uso de DAMI es de 4,4% en Estados Unidos12 y 10% en Europa13. Existen varias razones para ello: dificultad técnica asociada con su uso, riesgo de infección esternal, ausencia de evidencia sólida sobre su beneficio a largo plazo, el beneficio asociado a subgrupos de pacientes. Los datos más recientes del único estudio randomizado no logran demostrar mayor sobrevida a cinco años entre pacientes con DAMI y SAMI14).
La evidencia que guía nuestro actuar médico proviene en su totalidad de centros de alto volumen, con gran experiencia, de Norteamérica y Europa. No existen datos analíticos del uso de DAMI y su beneficio en la población uruguaya.
El presente trabajo, retrospectivo y multicéntrico, tiene como objetivo el análisis comparativo de mortalidad y comorbilidad entre los pacientes con ángor estable que reciben CRM aislada con DAMI y SAMI en Uruguay.
Métodos
Población
Los datos fueron provistos por el Fondo Nacional de Recursos. Dicha entidad paraestatal es la responsable de la financiación de todas las cirugías cardíacas de Uruguay y como tal posee un registro extenso de variables y seguimiento de pacientes. Se incluyeron pacientes con ángor estable en los que se realizó CRM aislada entre enero de 2006 y diciembre de 2015. Con el fin de disminuir el sesgo de selección se excluyeron pacientes con ángor inestable, infarto agudo de miocardio (IAM) o emergencias.
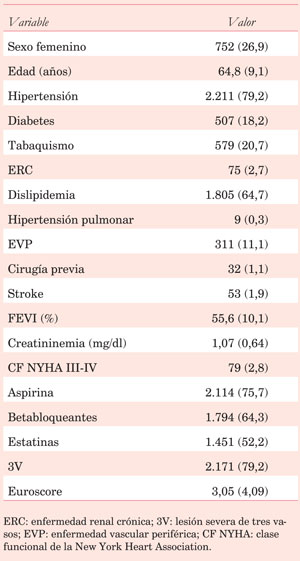
Se extrajeron las siguientes variables demográficas de la población de estudio: sexo, edad, dislipemia, hipertensión, diabetes, tabaquismo, insuficiencia renal, hipertensión pulmonar, enfermedad vascular periférica, cirugía cardíaca previa, fracción de eyección del ventrículo izquierdo (FEVI), creatininemia, clase funcional de la New York Heart Association (NYHA), lesión de tres vasos, Euroscore, y uso de aspirina, estatinas y betabloqueantes.
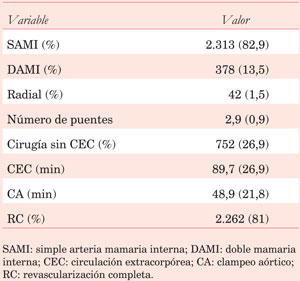
Las variables operatorias recabadas son las siguientes: uso de DAMI, uso de arteria radial, número de puentes, tiempo de clampeo aórtico, tiempo de circulación extracorpórea (CEC), cirugía sin CEC.
Definiciones
Se define mortalidad operatoria como la muerte hasta los 30 días de la cirugía o durante su internación. Uso prolongado de inotrópicos como el uso mayor a 12 horas. Revascularización completa se definió como la realización de al menos un puente a cada uno de los tres territorios coronarios con lesión mayor a 50%.
Estadística
Las variables categóricas se expresaron como número absoluto (%) y la comparación entre grupos se realizó utilizando chi cuadrado o test exacto de Fisher. Las variables continuas se expresaron como media DE y la comparación entre grupos mediante test de t.
La sobrevida se evaluó mediante Kaplan-Meier y log-rank test para comparar entre grupos. Para evaluar el rol predictor del uso de DAMI en sobrevida y mortalidad operatoria se utilizó regresión de Cox y regresión logística multivariada mediante método de entrada respectivamente. Variables con una p<0,1 en el análisis univariado fueron incluidas en el modelo.
El análisis comparativo de sobrevida y mortalidad operatoria entre pacientes con DAMI y SAMI se estratificó por edad (?λτ; y ³65 años). Dada la heterogeneidad de ambas poblaciones de pacientes en el estrato de ?λτ;65 años y el carácter observacional del estudio, se ajustó por una puntuación de propensión (PS), que es la probabilidad de que un paciente reciba DAMI dadas sus características basales. Para estimar el PS creamos un modelo de regresión logística no parsimonioso con DAMI como variable dependiente y como predictores, todas las variables que diferían según la estrategia de revascularización empleada (edad, sexo, FEVI, hipertensión, diabetes, tabaquismo, IAM previo, creatininemia, lesión de tres vasos, cirugía previa, stroke, Euroscore). Para valorar este último punto usamos las diferencias medias estandarizadas y como punto de corte para la inclusión en el modelo seleccionamos una diferencia absoluta > 10%.
Resultados
En el período considerado, 2.791 pacientes con ángor estable recibieron CRM aislada en Uruguay.
La edad media fue de 64,8?9,1 años, 26,9% de sexo femenino y 18,2% tenía diabetes. El Euroscore fue de 3,05?4,09, El 79,2% de los pacientes tenía lesión de tres vasos (Tabla 1). El seguimiento medio fue similar para pacientes que recibieron SAMI y DAMI (5,26±2,88 vs 5,41±3,18 años, p=0,565 respectivamente).
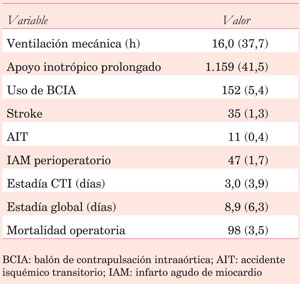
DAMI y arteria radial fueron utilizados en 13,5% y 1,5%, respectivamente. Se realizaron 2,9?0,9 puentes por paciente y en 26,9% de los casos la cirugía fue sin CEC. El tiempo medio de pinzamiento aórtico y CEC fue de 48,9?21,8 min y 89,7?26,9 min (Tabla 2). La mortalidad operatoria fue de 3,5% y la incidencia de complicaciones posoperatorias fue baja (Tabla 3).
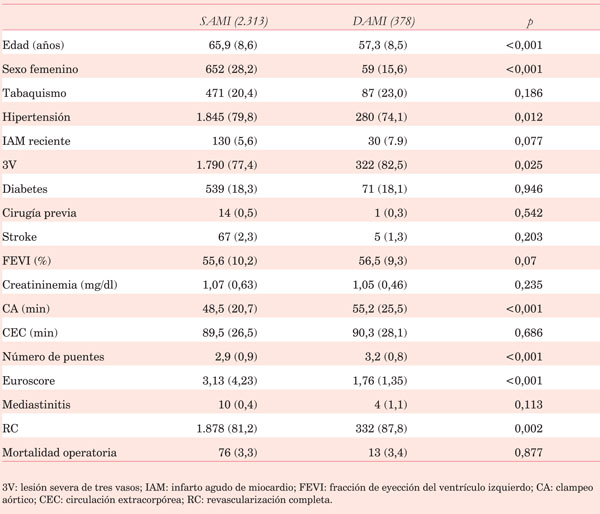
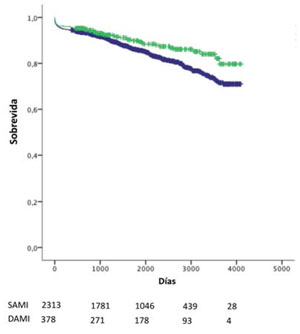
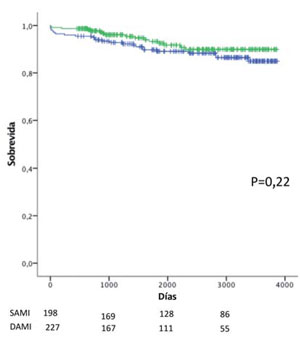
Los pacientes que recibieron DAMI eran más jóvenes, con menor porcentaje de sexo femenino, menor incidencia de hipertensión, mayor incidencia de lesión de tres vasos y menor Euroscore. El análisis no ajustado entre ambos grupos demostró que los que recibieron DAMI tuvieron mayor tiempo de pinzamiento aórtico, recibieron mayor número de puentes y asociaron mayor incidencia de revascularización completa. No hubo diferencias en la mortalidad operatoria (Tabla 4), sin embargo la sobrevida a diez años en la población no ajustada fue mayor en pacientes con DAMI (80,3% vs 72,5% con SAMI, p=0,013) (Figura 1).
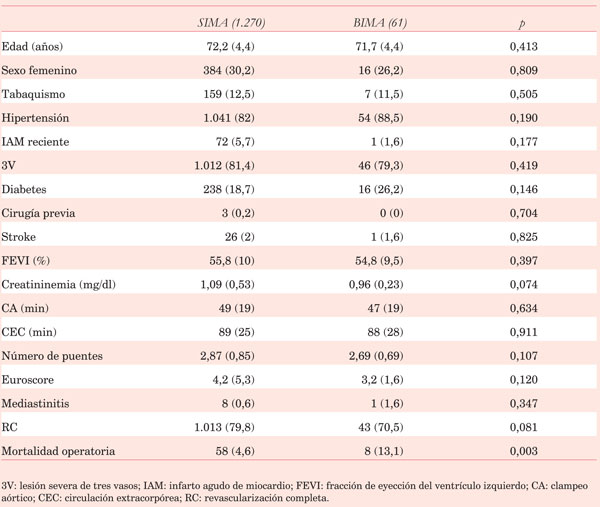
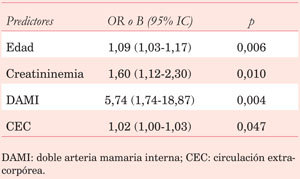
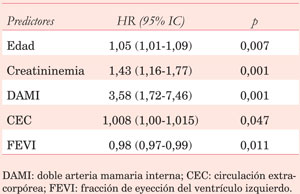
En el estrato de pacientes ³65 años, 1.270 (95,4%) recibieron SAMI y 61 (4,6%) DAMI. No hubo diferencias en las características basales de los pacientes. Sin embargo, la mortalidad operatoria fue mayor en los que recibieron DAMI (13,1% vs 4,6%, p=0,003) (Tabla 5). Luego del análisis multivariado, el uso de DAMI, la edad, la creatininemia y el tiempo de CEC resultaron predictores de mortalidad operatoria (Tabla 6). La sobrevida a diez años fue menor en pacientes que recibieron DAMI (45,2%) en comparación con SAMI (62,1%, p=0,002) (Figura 2A). Mediante regresión de Cox, el uso de DAMI, mayor edad, mayor tiempo de CEC, mayor creatininemia y menor FEVI fueron predictores adversos de sobrevida a largo plazo (Tabla 7).
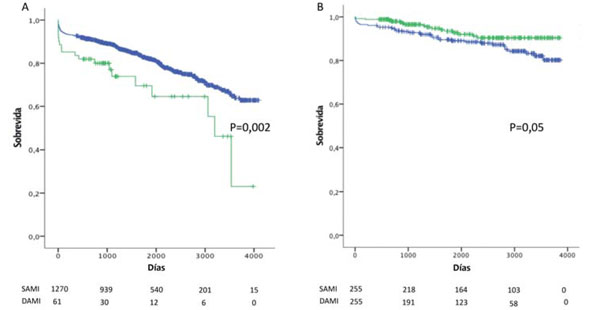
Figura 2: Sobrevida en pacientes ³65 años (A) y <65 años (B) que recibieron SAMI (azul) y DAMI (verde).
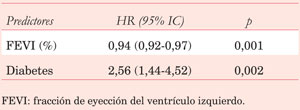
En el estrato de pacientes ?λτ;65 años se identificó gran heterogeneidad entre ambos grupos, por lo cual se realizó un ajuste por puntaje de propensión. Luego de dicho ajuste se obtuvieron 255 pacientes que recibieron DAMI y 255 pacientes que recibieron SAMI. Aunque se lograron ajustar la mayoría de las variables preoperatorias, por su dispersión no fue posible ajustar la edad (Tabla 8). Sin embargo, dicha variable se reajustó mediante regresión logística al evaluar sobrevida. En cuanto a los resultados, el tiempo de pinzamiento aórtico, el número de puentes y la incidencia de revascularización completa fueron mayores en los pacientes con DAMI. La mortalidad operatoria fue similar en ambos grupos (Tabla 8). La sobrevida a largo plazo ligeramente superior en los pacientes que recibieron DAMI (90,4% años vs 79,9%, p=0,05) (Figura 2B). Este beneficio en la sobrevida desaparece al excluir a los pacientes con revascularización incompleta (Figura 3). Sin embargo, al ajustar por la edad y otras covariables, durante la regresión multivariada, los únicos predictores independientes de sobrevida a largo plazo fueron la FEVI y la diabetes (Tabla 9).
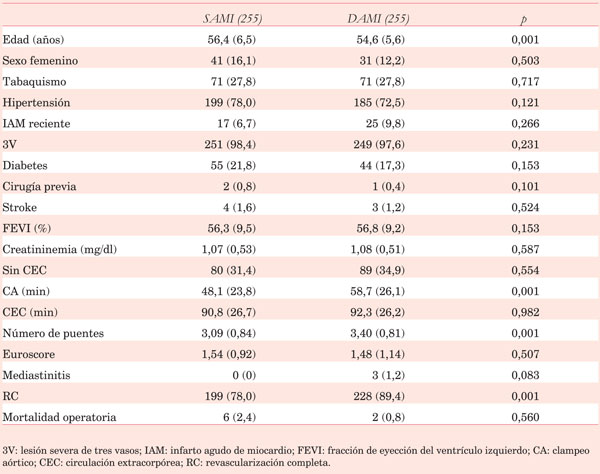
Tabla 8: Características de los pacientes <65 años que recibieron SAMI o DAMI luego de pareamiento por puntaje de propensión (n=510).
Discusión
La sobrevida a largo plazo en pacientes con ángor estable sometidos a revascularización miocárdica en Uruguay es similar a registros del primer mundo15. En el análisis no ajustado, los pacientes que reciben DAMI tienen mayor sobrevida que los que reciben SAMI. Sin embargo, existen diferencias entre ambos grupos, con variables confundidoras como la edad, que distorsionan los resultados. Con el objetivo de ajustar estas diferencias y aumentar la especificidad del beneficio del DAMI realizamos una estratificación por edad. Los pacientes ³65 años que recibieron DAMI tuvieron mayor mortalidad operatoria y menor sobrevida, siendo el DAMI un predictor independiente de mala evolución. En los ?λτ;65 años, luego de realizar un ajuste por puntaje de propensión, los pacientes que recibieron DAMI tuvieron mayor sobrevida aunque el DAMI no resultó ser un predictor independiente luego del análisis multivariado. Esto probablemente se deba a la discrepancia y al efecto confundidor de la edad, el cual se ajusta durante el análisis de regresión. Como dato interesante, vimos que en la población 65 años ajustada por PS y que recibió revascularización completa el beneficio en la sobrevida del DAMI desaparece.
Existe evidencia acerca del beneficio de la revascularización miocárdica utilizando conductos arteriales16. El uso de DAMI y arteria radial se ha asociado a mayor permeabilidad y mayor sobrevida a largo plazo que el uso de vena safena10. En cuanto al beneficio del DAMI versus SAMI la evidencia al respecto está en su totalidad basada en estudios retrospectivos. La mayoría de los estudios demuestra que el beneficio en pacientes que reciben DAMI se manifiesta luego de 10-20 años de seguimiento17. Dado lo anterior, hay una tendencia a su utilización en pacientes más jóvenes (menores de 65 años) con mayor expectativa de vida. Algunos autores demuestran que su utilización en pacientes mayores de 65 años no otorga beneficio en la sobrevida y además puede ser perjudicial18), (19. Otros trabajos demuestran que aunque no existe beneficio en la sobrevida a largo plazo, el uso de DAMI reduce eventos adversos y reincidencia de angina20. Recientemente un grupo ha demostrado que el beneficio en la sobrevida a largo plazo depende principalmente de la revascularización completa más que del uso de múltiples injertos arteriales21. Resulta difícil aseverar con firmeza el beneficio de DAMI de forma global en todos los pacientes con enfermedad coronaria dado que existe un sesgo de selección que está presente en todos los trabajos publicados al respecto. Debido a lo anterior, varios autores han evaluado el beneficio de DAMI en determinadas subpoblaciones de pacientes con el objetivo de reducir el sesgo y aumentar la especificidad de dicha herramienta terapéutica18. De la misma forma, existen subpoblaciones en quienes la evidencia muestra que el uso de DAMI no es beneficioso22. El único ensayo clínico prospectivo randomizado hasta el momento, no ha logrado demostrar beneficio en ningún resultado (recurrencia de ángor, mortalidad operatoria, sobrevida) a los cinco años de seguimiento14.
Nuestros resultados son novedosos en el sentido de que nos concentramos exclusivamente en la población de pacientes con ángor estable. Los estudios que incluyen pacientes con ángor inestable habitualmente son pacientes de mayor riesgo en los cuales la decisión de usar DAMI está más condicionada a la estabilidad del paciente y calidad de los lechos coronarios. Dicha selección aumenta los sesgos de selección que presentan la mayoría de los estudios retrospectivos publicados al respecto.
Nuestros hallazgos nos obligan a elevar el nivel de precaución a la hora de seleccionar el uso de DAMI en pacientes ³65 años. Este subgrupo demostró mayor mortalidad operatoria y menor sobrevida con el uso de DAMI, el cual resultó ser un predictor independiente de mortalidad operatoria y menor sobrevida. El mayor impacto negativo ocurrió en los primeros días de la cirugía siendo luego las curvas de sobrevida prácticamente paralelas; esto sugiere que aunque ambas poblaciones son similares de acuerdo a las variables incluidas, podrían tener mayor perfil de riesgo, lo que no es contemplado dado el carácter retrospectivo del trabajo. En pacientes ?λτ;65 años el uso de DAMI no resultó ser un predictor independiente de mayor sobrevida. Sin embargo, el uso de dicha estrategia no generó efectos adversos ni peores resultados a largo plazo. Como hecho interesante, la sobrevida de los pacientes que reciben SAMI y DAMI se iguala al incluir solo aquellos pacientes con revascularización completa. Analizando las curvas de sobrevida, la revascularización completa evita o disminuye el descenso de la sobrevida que presentan los pacientes con SAMI (en comparación con DAMI) luego de ocho años, igualando de esta manera la sobrevida de los pacientes que reciben DAMI (Figura 3). Como ya se mencionó, este hecho ha sido resaltado por otros autores21).
La incidencia de mediastinitis fue siempre similar entre ambos grupos. Dicho resultado puede deberse a la práctica extendida en nuestro país del uso esqueletizado de ambas mamarias.
Limitaciones
Respecto a las limitaciones del presente trabajo retrospectivo multicéntrico, la principal es la ausencia de protocolos comunes en los centros participantes respecto a la decisión y técnica utilizada para la revascularización con DAMI.
Asimismo no contamos con seguimiento angiográfico que pueda evidenciar una eventual diferencia en la permeabilidad de los conductos arteriales en ambos grupos de pacientes. Tampoco se conoce la incidencia de recurrencia de ángor u hospitalizaciones.
Conclusiones
El beneficio en el uso de DAMI en pacientes con indicación de revascularización aislada por ángor estable difiere según la edad. Dicha modalidad terapéutica resultó perjudicial en pacientes ³65 años. Los ?λτ;65 años que recibieron DAMI presentaron mayor sobrevida, aunque el uso de DAMI en sí no resultó ser un predictor independiente de sobrevida. La revascularización completa en pacientes con SAMI en este estrato etario presenta igual sobrevida que la de los pacientes que reciben DAMI.