Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Revista Uruguaya de Cardiología
versión impresa ISSN 0797-0048versión On-line ISSN 1688-0420
Rev.Urug.Cardiol. vol.31 no.1 Montevideo abr. 2016
Artículo original
Prevalencia, presentación y manejo antitrombótico de la fibrilación auricular en la consulta cardiológica ambulatoria
Prevalence, presentation and antithrombotic management of atrial fibrillation in outpatient cardiology clinic
Dres. Natalia Moreira, Horacio Vázquez Nosiglia,
Gerard Burdiat, Alejandra Musacco
Servicio de Cardiología. Asociación Española. Montevideo, Uruguay.
Correo electrónico: hvazquez@asesp.com.uy
Recibido Mar 17, 2016; aceptado Abr 3, 2016.
Resumen
Antecedentes: la fibrilación auricular (FA) es la arritmia sostenida más frecuente en la clínica. Existen pocos datos en nuestro medio sobre la prevalencia, modo de presentación, perfil de riesgo tromboembólico y tratamiento antitrombótico de los pacientes con FA asistidos en la consulta cardiológica general ambulatoria.
Método: se identificaron los casos de FA entre las consultas ambulatorias programadas consecutivas en 30 días (junio-julio de 2015) de diez cardiólogos a través de la historia clínica electrónica. Se estudiaron factores demográficos, score de riesgo tromboembólico, tipo de FA y utilización de medicación antitrombótica. Las variables cualitativas se analizaron mediante test exacto de Fisher y las cuantitativas mediante test t de Student o Mann-Whitney, según correspondiera.
Resultados: entre 1.875 consultas analizadas, tenían registros de FA 282 (15%), correspondientes a 272 pacientes. La edad de los que tenían FA fue 78,4 ± 8,3 años, mientras que fue 68,3 ± 14 años en el resto (p<0,001). En el sexo masculino tenían FA 136 de 810 consultas (16,7%) y en el sexo femenino en 136 de 1.065 consultas (12,7%) (p=0,0171). En los 257 pacientes con FA no valvular el score CHA2DS2-VASc promedio fue 3,8 ± 1,4, mientras que el 95,3 % tenía un score ³2. El 70,2% tenía FA permanente/persistente y 29,8% la forma paroxística. En FA permanente/persistente la edad media fue 79,2 ± 7,9 años y en FA paroxística fue 76,5 ± 9 años (p=0,0207), el score CHA2DS2-VASc promedio fue 3,9 ± 1,3 y 3,5 ± 1,6 (p=0,0099) respectivamente. Recibían algún tratamiento antitrombótico 252 (92,6%), un anticoagulante oral (ACO) 207 (76,1%), antiagregantes plaquetarios 55 (20,2%) y ambos 10 (3,7%). En FA permanente/persistente recibían ACO 171 de 191 pacientes (89,5 %) y en FA paroxística 36 de 81 (44,4%) (p< 0,0001). El ACO utilizado fue warfarina en 64 (23,5%) y un anticoagulante directo (NOAC) en 143 (52,6%).
Conclusiones: la prevalencia de FA en la consulta cardiológica ambulatoria fue elevada, con mayor frecuencia en el sexo masculino y con una media de edad superior en diez años al resto de la población. El 95,3 % de las FA no valvulares tenía score de riesgo ³2 por lo que eran elegibles para ACO. La utilización de ACO fue elevada, pero fue más del doble en FA permanente/persistente que en FA paroxística, aunque la diferencia en edad o score de riesgo entre ambos tipos fue pequeña. La utilización de NOAC superó a la warfarina por más de 2 a 1.
Palabras clave:
FIBRILACIÓN AURICULAR
TRATAMIENTO ANTITROMBÓTICO
ATENCIÓN AMBULATORIA
Summary
Background: atrial fibrillation (AF) is the most common sustained arrhythmia in clinical practice. There are few data in our country about the prevalence, presentation mode, thromboembolic risk profile and antithrombotic treatment of patients with AF in a cardiology outpatient clinic.
Methods: patients with AF were obtained by searching through the electronic medical records of 10 cardiologists outpatient visits throughout one whole month (June-July 2015). Demographic factors, thromboembolic risk score, type of AF, and use of antithrombotic drugs were reviewed. Qualitative variables were analyzed using Fisher’s exact test, and quantitative variables using Student’s t test or Mann-Whitney test, as appropriate.
Results: AF was recorded in 282 out of 1875 outpatient visits (15%), corresponding to 272 patients. The mean age of the patients with AF was 78.4+8.3 years, while it was 68.3+14 years in the non-AF patients (p <0.001). In males, 136 of 810 subjects had AF (16.7%); it was 136 of 1065 in females (12.7%) (p = 0.0171). The mean CHA2DS2-VASc score of non-valvular AF patients was 3.8 ± 1.4, while it was ³2 in 95.3%. Seventy percent of AF patients were found to have permanent/persistent AF, while the remainder 30% had paroxysmal AF. Permanent/persistent AF patients’ mean age was 79.2+7.9 years; it was 76.5+9 years in paroxysmal AF patients (p = 0.0207), while CHA2DS2VASc average score was 3.9+1.3 and 3.5+1.6 (p = 0.0099) respectively. Antithrombotic treatment was prescribed in 252 patients (92.6%), an oral anticoagulant (OAC) in 207 (76.1%), an antiplatelet in 55 (20.2%), and both in 10 (3.7%). OAC were prescribed in 171 of 191 (89.5%) patients with permanent/persistent AF, and in 36 of 81 (44.4%) (p < 0.0001) patients with paroxysmal AF. The prescribed OAC was warfarin in 64 patients (23.5%) and a direct anticoagulant (NOAC) in 143 (52.6%).
Conclusions: the prevalence of AF in cardiology outpatients visits was high and most often found in males. The mean age of patients with AF was 10 years higher than the rest of the population. In 95.3% of non-valvular AF patients the CHA2DS2VASc score was ³2 which made them eligible for OAC. The use of OAC was high, but it was more than doubled in permanent/persistent AF compared to paroxysmal AF, although the difference in mean age or risk score between the two groups was small. The use of NOAC exceeded warfarin by more than 2 to 1.
Key words:
ATRIAL FIBRILLATION
ANTITHROMBOTIC TREATMENT
AMBULATORY CARE
Antecedentes
La fibrilación auricular (FA) es la arritmia sostenida más frecuente en la práctica clínica. Se asocia a incremento de la mortalidad cardiovascular, es una importante causa de accidente cerebro-vascular (ACV) y es motivo de deterioro en la calidad de vida y el estado funcional de los pacientes. El aumento de la expectativa de vida y un mejor pronóstico de diversos padecimientos crónicos ha traído como consecuencia un incremento en la prevalencia de FA, que en las últimas décadas se ha convertido en un importante problema de salud pública con un papel destacado en el aumento del gasto sanitario(1).
En nuestro país el único estudio de prevalencia de FA en una población seleccionada al azar fue realizado en nuestro centro sobre una muestra obtenida hace más de una década. En el mismo se encontró una prevalencia global de 2% en personas mayores de 19 años, la cual estuvo fuertemente asociada a la edad (0,3% antes de los 60 años, 5,0% entre 60 y 79 años y 12,3% por encima de los 80 años)(2). Estos resultados están en consonancia con los obtenidos en otros países del mundo occidental(3-6).
El tratamiento antitrombótico para la prevención del ACV es uno de los pilares del tratamiento actual de la FA. Los anticoagulantes orales (ACO) han demostrado una disminución del riesgo de ACV de 64%(7). Las guías de práctica clínica recomiendan el tratamiento con ACO en todos los casos de FA que tengan dos o más factores de riesgo del score CHA2DS2-VASc y, con menor énfasis, también en los que tienen un solo factor de riesgo(8,9). La aparición de las nuevas drogas anticoagulantes directas o no antivitamina K (NOAC) en los últimos años, ha introducido cambios sustanciales en la manera de manejar el tratamiento anticoagulante y lo ha puesto al alcance de un mayor número de pacientes.
En la práctica diaria tenemos la percepción de que el número de consultas por FA se ha incrementado y que con mucha más frecuencia se plantean problemas de abordaje conjunto con el médico internista y el neurólogo. Existen pocos datos acerca del peso que tiene la FA en la consulta del cardiólogo y, en nuestro medio, no tenemos información sobre el perfil de riesgo de la población y el tratamiento antitrombótico que recibe.
El propósito del presente estudio es evaluar la prevalencia de la FA en la consulta del cardiólogo general, el modo de presentación, el perfil de riesgo tromboembólico y el manejo del tratamiento antitrombótico.
Se identificaron en forma retrospectiva los casos de FA entre todas las consultas ambulatorias programadas que se realizaron en 30 días consecutivos, durante los meses de junio y julio de 2015, de diez cardiólogos que atienden en un mismo lugar físico (policlínica central de cardiología) y que tienen registros completos en la historia clínica electrónica.
Los datos se obtuvieron a través de la revisión de los registros electrónicos de historia clínica, base de datos de laboratorio e imagenología. Se consignaron edad y sexo para el conjunto de la población, mientras que en los pacientes con FA se estudiaron los otros factores de riesgo tromboembólico que permitieron calcular el score CHA2DS2VASc (hipertensión arterial, diabetes, insuficiencia cardíaca/disfunción ventricular izquierda, accidente cerebrovascular previo y enfermedad vascular). Asimismo se consignó la presencia de estenosis mitral, prótesis o procedimientos valvulares, tipo de FA y utilización de medicación antitrombótica.
Se definió la FA como valvular en presencia de estenosis mitral, reparación valvular mitral o prótesis valvular en cualquier posición, tanto mecánica como biológica(9).
Se consideró que la FA era permanente/persistente en aquellos pacientes que tenían registros previos de la arritmia y la misma estaba presente en el momento de la consulta y FA paroxística cuando existían registros previos de FA pero el paciente estaba en ritmo sinusal en el momento de la consulta.
En cuanto a la medicación antitrombótica se identificó qué tipo de drogas recibía cada paciente en cuanto a antiagregantes plaquetarios (ácido acetilsalicílico, clopidogrel u otros) o ACO (warfarina, dabigatrán, rivaroxabán). Los NOAC dabigatrán y rivaroxabán están disponibles para nuestros pacientes, aunque deben asumir un costo mayor que el de la warfarina. Entre los que recibían un NOAC se consignó si se trataba de dosis plena, 300 mg/día en caso de dabigatrán y 20 mg/día en el caso de rivaroxabán, o dosis reducida, 220 mg/día para dabigatrán y 15 mg/día para rivaroxabán.
Se calculó el clearence de creatinina de cada paciente, para una superficie corporal estándar, a partir del último valor de creatinina encontrado en la base de datos del laboratorio, la edad y el sexo, utilizando la fórmula MDR mediante la calculadora de filtrado glomerular disponible en la página web de la Sociedad Española de Nefrología.
La base de datos se construyó en planilla electrónica Excel© y el análisis estadístico de los mismos se realizó mediante el programa GraphPad InStat©. Las variables categóricas fueron comparadas con test exacto de Fisher, mientras que las variables continuas fueron descritas con el valor promedio ± desvío estándar (DE) y comparadas con el test “t”de Student o Mann-Whitney, según correspondiera. Se consideró significativo un valor de p <0,05 con dos colas.
Resultados
Datos demográficos, factores de riesgo y presentación
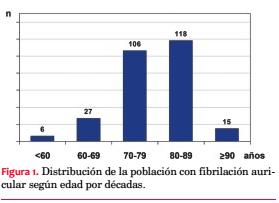
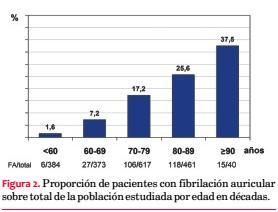
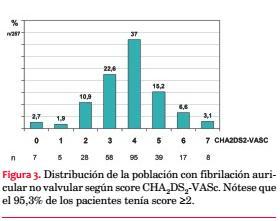
Se analizaron un total de 1.875 consultas, de ellas 1.065 (57%) fueron de pacientes de sexo femenino y 810 (43%) de sexo masculino. Se encontraron registros de FA en 282 consultas (15 %) correspondientes a 272 pacientes. La edad media del total de la población fue 69,8 ± 13,8 años, entre los pacientes con FA fue 78,4 ± 8,3 y entre el resto fue 68,3 ± 14 (p<0,001). Luego de los 60 años la prevalencia de FA fue creciente por década, alcanzando 37,5% por encima de los 90 años. En el sexo masculino se encontró FA en 136 de 810 sujetos (16,7%) y en el sexo femenino en 136 de 1.065 sujetos (12,7%) (p=0,0171) (figuras 1 y 2, tabla 2).
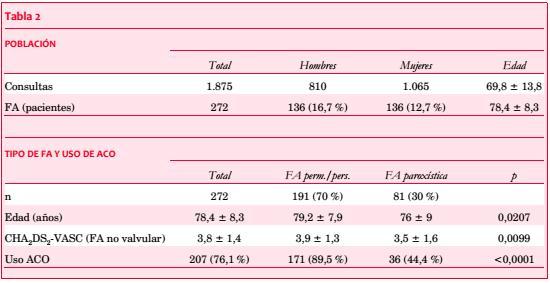
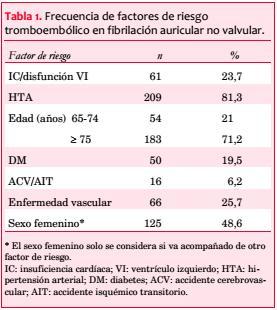
La FA era no valvular en 257 pacientes (94%), mientras que era valvular en 15 (6%). Entre los pacientes con FA no valvular el score CHA2DS2VASc promedio fue de 3,8 ± 1,4. Se registró un score 0 en 7 pacientes (2,7%), 1 en 5 (1,9%), 2 en 28 (10,9%), 3 en 58 (22,6%), 4 en 95 (37%), 5 en 39 (15,2%), 6 en 17 (6,6%) y 7 en 8 (3,1%) (figura 3). El 95,3% de los pacientes tenían un score ³2.
La frecuencia de cada uno de los factores de riesgo que componen el score está detallada en la tabla 1. Se consideró el sexo femenino como factor de riesgo tromboembólico, contabilizando un punto para el CHA2DS2VASc solo cuando se presentó asociado a alguno de los otros factores de riesgo, lo que se ocurrió en 134 pacientes (49,3%).
La FA se presentó como permanente/persistente en 191 casos (70,2%) y paroxística en 81 (29,8%). En los pacientes con FA permanente/persistente la edad media fue 79,2 ± 7,9 años, en tanto en FA paroxística fue 76,5 ± 9 años (p=0,0207), mientras que el score CHA2DS2VASc promedio fue 3,9 ± 1,3 y 3,5 ± 1,6 (p=0,0099) respectivamente.
Terapia antitrombótica
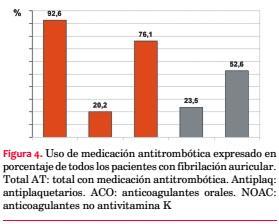
Recibían algún tratamiento antitrombótico 252 pacientes (92,6 %). Entre ellos, 207 (76,1%) recibían anticoagulantes y 55 (20,2%) antiagregantes plaquetarios (51 aspirina, uno clopidogrel y tres ambas cosas), mientras que 10 (3%) tomaban una combinación de un antiagregante plaquetario y anticoagulante. No se registro ningún caso de triple terapia (anticoagulante, aspirina y clopidogrel) (tabla 2, figura 4).
Cuando se estudió el tratamiento anticoagulante por score CHA2DS2VASc se observó que entre los pacientes con score 0, los recibían el 42,8% (3 en 7); con score 1 el 40% (2 en 5), y con score ³2 el 77,6% (190 en 245).
Cuando se estudió el tratamiento con anticoagulantes por tipo de FA se observó que en FA permanente/persistente lo recibía el 89,5% (171 de 191), mientras que en FA paroxística lo hacía el 44,4% (36 de 81) (p< 0,0001).
El anticoagulante utilizado fue warfarina en 64 pacientes (23,5% del total), mientras que utilizaban un NOAC 143 (52,6% del total) (figura 4).
Discusión
El presente es un estudio observacional retrospectivo de la consulta ambulatoria de un grupo de cardiólogos de nuestra institución. La población estudiada tiene edad media avanzada y, dado el origen de la misma, es presumible una alta frecuencia de cardiopatía orgánica. En este contexto la FA tiene una prevalencia elevada, pues está presente en el 15% de las consultas, uno de cada seis pacientes. La edad media de los pacientes con FA fue 78,4 ± 8,3 años, superando en diez años a los que no la tenían. En un estudio israelí sobre una consulta ambulatoria de cardiología encontramos similitudes llamativas, la FA estuvo presente en el 15,8% de los pacientes, y la edad media de los que tenían FA era 74,4 años con una diferencia de diez años respecto al resto de la población asistida(10).
Nuestros datos confirman que la prevalencia es mayor en el sexo masculino (16,7% contra 12,7%). Esta tendencia coincide con la mayoría de los estudios epidemiológicos de FA y ya la habíamos observado en un estudio realizado en nuestro centro sobre una población no seleccionada, aunque en ese caso no había alcanzado significación estadística(2).
En cuanto a la frecuencia de los factores de riesgo tromboembólico, la hipertensión arterial (HTA) y la edad mayor de 75 años fueron los más comunes, abarcando más del 70% de los casos cada uno. En particular la HTA estuvo presente en el 80%, lo cual no es sorprendente pues esa es la prevalencia de hipertensión esperada en nuestro país en una población con una edad cercana a los 80 años(11). Alrededor de una cuarta parte de los pacientes tenían disfunción ventricular izquierda y otro tanto enfermedad vascular, en tanto que la prevalencia de diabetes fue cercana a un quinto.
Estos factores condicionaron un score CHA2DS2VASc promedio elevado en nuestro estudio, que fue de casi 4 puntos, mientras que solo el 4,7% tenía score 0 o 1. El 95,3% de nuestra población tenía score ³2, lo que indica alto riesgo tromboembólico y los convierte en elegibles para terapia anticoagulante. Estudios en diferentes comunidades han establecido que los pacientes con scores de riesgo CHADS2 o CHA2DS2-VASc ³2 son entre la mitad y los dos tercios del total, en cambio en el relevamiento internacional GARFIELD (Global Anticoagulant Registry in the FIELD) fueron el 85%. En una consulta cardiológica es esperable un número elevado de pacientes en riesgo alto(1,10,12-14 ).
En cuanto a la forma de presentación el 70% estaba en FA en el momento de la consulta, por lo que se clasificaron como permanente/persistente, mientras que el 30% tenía una historia de FA paroxística. Esto es concordante con otros estudios que han mostrado que la forma paroxística ocupa entre el 20% y el 30% de los casos. La mayor frecuencia de la forma permanente/persistente es acorde con la historia natural de la FA, en la que los pacientes tienen episodios intermitentes de arritmia paroxística, frecuentemente subclínica y, luego de un tiempo variable, evolucionan a una FA permanente(15-17). En nuestro estudio los que tenían FA paroxística fueron más jóvenes y con score de riesgo tromboembólico más bajo, pero, aunque tuvo significación estadística, la diferencia fue pequeña en términos absolutos (apenas tres años para la edad media y cuatro décimas para el score CHA2DS2-VASc).
En nuestra población reclutada exclusivamente en un servicio ambulatorio, el 92,6% de los pacientes recibían alguna medicación antitrombótica y la utilización de ACO fue de 76,1% para todo el grupo. La proporción de pacientes con FA que reciben ACO en diversas comunidades oscila entre 46% y 63%, aunque va en franco aumento en los últimos años. Los mejores porcentajes se obtienen en consultas de cardiología o unidades hospitalarias(1). En el relevamiento internacional GARFIELD, con una población ponderada entre pacientes ambulatorios y hospitalarios, poco más del 60% de los candidatos a recibir ACO lo hacían(13). En el reciente registro europeo EORP-AF (EURObservational Research Programme - Atrial Fibrillation), donde la mayoría de los pacientes se reclutaron en servicios de internación de cardiología, recibían ACO el 80%(18,19).
En FA permanenente/persistente observamos que recibían ACO casi el 90%, una cifra similar a la del registro EORP-AF(18). En cambio, en los pacientes con FA paroxística se indicó ACO solo en 44%, aunque las diferencias absolutas en edad o score de riesgo entre ambos grupos no justifican un manejo tan diferente.
Las guías de práctica clínica recomiendan ACO en la FA de acuerdo al score de riesgo tromboembólico y en forma independiente de su carácter permanente o paroxístico, o de la carga temporal de arritmia de estos últimos(8,9). Sin embargo, en otros registros del mundo real los pacientes con la forma paroxística también reciben ACO con menos frecuencia que los que tienen forma persistente o permanente. En un estudio multicéntrico italiano tomaban ACO solo el 46% de los casos, mientras que en el registro EORP-AF lo recibían el 75,6%(18-20).
En cuanto a la elección de un ACO, en nuestro estudio los NOAC se utilizaron en el 53% de los pacientes con FA y superaron a la warfarina por más de 2 a 1. Esto muestra la rápida penetración de estos fármacos en nuestra práctica pues han estado disponibles desde hace poco más de cinco años. En el registro GARFIELD tomaban NOAC alrededor del 5% y en el EORP-AF, con una población reclutada entre 2012 y 2013, lo hacía el 8,4% al ingreso en el registro y 10,5% un año después(13,18,19).
En nuestro estudio la mitad de las indicaciones de NOAC fueron a dosis reducida, lo que parece razonable dada la avanzada edad de la población. Hubo una relación significativa entre la elección de dosis reducida con mayor edad y peor función renal, lo cual es acorde a las recomendaciones de las guías de práctica clínica.
Limitaciones
La muestra estudiada proviene de la consulta de diez cardiólogos de nuestra policlínica central de cardiología, por lo que no necesariamente representa la práctica de todos los cardiólogos de nuestra institución. El estudio fue retrospectivo sobre los registros electrónicos de historia clínica, por lo que algunos datos pudieron escapar al escrutinio de los investigadores. No se investigó un score de riesgo de sangrado pues algunos ítems incluidos en los mismos resultaron de difícil obtención con el método de búsqueda empleado.
En conclusión
La prevalencia de FA en la consulta cardiológica ambulatoria fue elevada, alcanzando el 15% en el período analizado. La frecuencia fue mayor en el sexo masculino y aumentó progresivamente con la edad luego de los 60 años. Los pacientes con FA tuvieron una edad media diez años mayor que el resto de la población. El 70% tenía FA permanente/persistente y el 30% la forma paroxística. El score CHA2DS2-VASc promedio en FA no valvular fue 3,8 y el 95% de los pacientes tenían score ³2, por lo que eran elegibles para ACO. El 92,5% de los pacientes en FA recibían alguna medicación antitrombótica y el 76,1% un ACO. El uso de ACO fue de casi 90% en la forma permanente/persistente, pero menos de la mitad en la paroxística, diferencia difícil de justificar por edad o score de riesgo. Los NOAC se prescribieron con mucha más frecuencia que en otros registros, superando por más de 2 a 1 la indicación de warfarina.
Cardiólogos participantes del estudio
Dres. Eduardo Benkel, Gerard Burdiat, Julio Camacho, Guillermo Dermit, Virginia Estragó, Clarisa Hernández, Gustavo Junker, Ricardo Lorenzo, Laura Moyano y Horacio Vázquez.
Agradecimientos
Selección de la muestra y apoyo administrativo:
Lic. Sandra Cambiasso, Paula Martínez.
Lectura crítica de los datos originales: Dr. Walter Reyes Caorsi.
Asesoría estadística de la Sociedad Uruguaya de Cardiología: Darío Padula.
1. Zoni Berisso M. Fibrilación auricular: un importante problema de salud pública. Rev Urug Cardiol 2015; 30(3):347-56.
2. Sandoya E, Aguilar MP, Vázquez H. Prevalencia de la fibrilación auricular en la población adulta de Montevideo. Rev Urug Cardiol 2014;29(2): 187-91.
3. Go AS, Hylek EM, Phillips KA, Chang Y, Henault LE, Selby JV, et al. Prevalence of diagnosed atrial fibrillation in adults: national implications for rhythm management and stroke prevention: the Anticoagulation and Risk Factors in Atrial Fibrillation (ATRIA) Study. JAMA 2001;285(18):2370-5.
4. Gomez-Doblasa JJ, Muñiz J, Alonso-Martín JJ, Rodríguez Roca G, Lobos JM, Awamleh P, et al. Prevalencia de la fibrilación auricular en España. Resultados del estudio OFRECE. Rev Esp Cardiol 2014;67(4):259-69.
5. Heeringa J, Van der Kuip DA, Hofman A, Kors JA, van Herpen G, Stricker BH, et al. Prevalence, incidence and lifetime risk of atrial fibrillation: the
6. Davis RC, Hobbs FDR, Kenkre JE,
7. Hart RG, Perce LA, Aguilar MI. Meta-analysis: antithrombotic therapy to prevent stroke in patients who have nonvalvular atrial fibrillation. Ann Intern Med 2007;146(12):857-67.
8. Camm AJ, Lip GYD, De Caterina R, Savelieva I, Atar D, Hohnloser SH, Hindricks G, et al. 2012 focused update of the ESC guidelines por the management of atrial fibrillation: an update of the 2010 ESC guidelines for the management of atrial fibrillation. Developed with the special contribution of the European Heart Rhythm Association. Eur Heart J 2012; 33(21): 2719-47.
9. January CT, Wann LS, Alpert JS, Calkins H, Cigarroa JE, Cleveland JC Jr, et al. AHA/ACC/HRS Guideline for the Management of PatientsWith Atrial Fibrillation: a report of the American College of Cardiology/American Heart Association task force on practice guidelines and the Heart Rhythm Society. J Am Coll Cardiol 2014;64(21): e1–76.
10. Antonelli D, Peres D, Turgeman Y. Atrial fibrillation in ambulatory consultant cardiology clinics. Isr Med Assoc J 2012; 14(5):290–3.
11. Sandoya E, Puppo T, Vázquez H, Portos A, Castro M, Fort Z. Evolución de la hipertensión arterial en Uruguay: 1948-2011. Rev Urug Cardiol 2012; 27(3):377-86.
12. Zoni Berisso M, Filippi A, Landolina M, Brignoli O, D’Ambrosio G, Maglia G, et al. Frequency, patient characteristics, treatment strategies, and resource usage of atrial fibrillation (from the Italian Survey of Atrial Fibrillation Management (ISAF) Study). Am J Cardiol 2013;111(5):705-11.
13. Kaakar AK, Mueller I, Bassand J-P, Fitzmaurice DA, Goldhaber SZ, et al. Risk profiles and antithrombotic treatment of patients newly diagnosed with atrial fibrillation at risk of stroke: perspectives from the international, observational, prospective
14. Kakkar AK, Mueller I, Bassand JP, Fitzmaurice DA, Goldhaber SZ, Goto S, et al. International longitudinal registry of patients with atrial fibrillation at risk of stroke: Global Anticoagulant Registry in the FIELD (GARFIELD) Am Heart J 2012;163(1): 13-19.e1.
15. Nabauer MI, Gerth A, Limbourg T, Schneider S, Oeff M, Kirchhof P, et al. The registry of the German competence NETworkon atrial fibrillation: patient characteristics and initial management. Europace 2009;11(4):423-34.
16. Meinertz T, Kirch W, Rosin L, Pittrow D, Willich SN, Kirchof P, et al. Management of atrial fibrillation by primary care physicians in
17. Di Pasquale G, Mathieu G, Maggioni AP, Fabbfri G, Lucci D, Vescovo G, et al. Current presentation and management of 7148 patients with atrial fibrillation in cardiology and internal medicine hospital centers: thae ATA AF study. Intern J Cardiol 2013;167(6):2895-903. doi: 10.1016/j.ijcard.2012.07. 019.
18. Lip GY, Laroche C, Dan GA, Santini M, Kalarus Z, Rasmussen LH, et al. A prospective survey in European Society of Cardiology member countries of atrial fibrillation management: baseline results of EURObservational Research Programme Atrial Fibrillation (EORP-AF) pilot general registry. Europace 2014; 16(3): 308-19.
19. Lip GY, Laroche C, Ioachim PM, Rasmussen LH, Vitali-Serdoz L, Petrescu L, et al. Prognosis and treatment of atrial fibrillation patients by European cardiologists: one year follow-up of the EURObservational research programme-Atrial Fibrillation General Registry Pilot Phase (EORP-AF pilot registry). Eur Heart J 2014;35(47):3365-76 doi:10. 1093/eurheartj/ ehu374.
20. Volterrani M, Iellamo F, Rosano G, Guarini P, Pusineri E, Bonassi S, et al. Anticoagulation in “real world” patients with atrial fibrillation in Italy: results from the ISPAF (Indagine Sicoa Paziente con Fibrillazione Atriale) survey study. In J Cardiol 2013, 168(5):4729-33.