Services on Demand
Journal
Article
Related links
Share
Revista Uruguaya de Cardiología
On-line version ISSN 1688-0420
Rev.Urug.Cardiol. vol.29 no.1 Montevideo Apr. 2014
Artículo de revisión
Anticoagulación en los síndromes coronarios agudos
Dres. Gustavo Vignolo1, Rafael Mila2
1. Profesor Agregado de Cardiología.
2. Profesor Adjunto de Cardiología.
Facultad de Medicina. Universidad de la República. Montevideo. Uruguay
Palabras clave:
ANTICOAGULANTES
INHIBIDORES DE AGREGACIóN PLAQUETARIA
TROMBOSIS CORONARIA
ANTICOAGULANTS
PLATELET AGGREGATION INHIBITORS
CORONARY THROMBOSIS
Introducción
La trombosis intracoronaria está en la base patogénica de los síndromes coronarios agudos (SCA). Los objetivos de la anticoagulación en los SCA se pueden resumir como sigue(1,2):
- prevenir la progresión de la trombosis intracoronaria;
- promover la estabilización de la placa aterosclerótica complicada;
- reducir la isquemia miocárdica mediante la reducción de la carga trombótica intracoronaria;
- prevenir complicaciones, como nuevo infarto de miocardio o muerte.
Los fármacos anticoagulantes atacan diferentes objetivos en el complejo arreglo molecular de la coagulación, entre los que se destacan el factor Xa y la trombina o factor II.
La trombina es una molécula de importancia mayor en los SCA debido a su intensa actividad pro coagulante y pro trombótica. Representa un objetivo central de la anticoagulación, dado que ejerce un conjunto de acciones relevantes que conducen a la formación de trombos ricos en plaquetas. En primer lugar, convierte el fibrinógeno en fibrina, componente esencial de cualquier trombo. En segundo lugar, amplifica su propia generación por activación de los factores V y VIII, que determinan la generación de más trombina. En tercer lugar, la trombina es el más potente agonista plaquetario de origen natural. Finalmente, la trombina activa el factor XII que estabiliza en trombo. Por estos motivos constituye un objetivo mayor para el tratamiento dirigido a impedir la formación de trombos ricos en plaquetas. Como efecto adicional, en los vasos con endotelio enfermo, la trombina estimula la liberación de endotelina-1, de efecto vasoconstrictor. La trombina también potencia los efectos proliferativos de múltiples factores de crecimiento y es un mediador de la proliferación de células del músculo liso después de una lesión arterial.
Por último, la trombina constituye un vínculo entre la coagulación y la función plaquetaria. Su unión a receptores plaquetarios de proteasas (PAR-1, PAR-4) determina en última instancia la expresión de receptores de la GPIIb/IIIa en la superficie plaquetaria, que constituyen la vía final común de la agregación plaquetaria. La activación plaquetaria por trombina es independiente de ADP o tromboxanos, por lo que no es inhibida por ácido acetilsalicílico (AAS) o tienopiridinas.
Además de contribuir a la formación de trombos, los agregados de plaquetas proporcionan una plataforma de fosfolípidos de membrana en la que se forma el complejo pro trombinasa (factores V, X activado y calcio) que amplifica la formación de trombina. Por otra parte, la trombina se vuelve resistente a la inactivación por el complejo heparina-antitrombina cuando se une a la fibrina, a los productos de degradación de esta o a la matriz subendotelial.
Debido al papel central de la trombina en la trombogénesis arterial, el objetivo del tratamiento anticoagulante en los SCA es bloquear la generación de trombina o inhibir su actividad.
La inhibición de la trombina es un objetivo clave del tratamiento de los SCA.
Múltiples agentes anticoagulantes han sido estudiados en los SCA, por lo que analizaremos en los diferentes escenarios heparina no fraccionada (HNF), heparinas de bajo peso molecular (HBPM), fondaparinux, bivalirudina y anticoagulantes orales (warfarina y nuevos anticoagulantes) (figura 1).
1. Anticoagulación en los SCA sin sobreelevación del segmento ST (SCAsST)
Existe evidencia contundente que avala la indicación de anticoagulación en los SCAsST. Théroux y colaboradores demostraron que la HNF reduce significativamente el riesgo de nuevo infarto y de angina recurrente en los SCAsST tratados con HNF y AAS en comparación con AAS solo(3). Esta evidencia fue confirmada por el resultado de un metaanálisis que demostró una reducción de 33% en la incidencia de infarto de miocardio o muerte con el agregado de HNF al AAS(4). Por lo tanto, la indicación de anticoagulación en los SCAsST se considera formal(5). Múltiples agentes anticoagulantes han sido estudiados en el tratamiento de los SCAsST.
1.a. Agentes anticoagulantes en la etapa aguda de los SCAsST
1.a.1. Heparina no fraccionada
Las recomendaciones actuales de la guía europea sobre SCAsST indican que la HNF se debe administrar mediante un bolo inicial intravenoso (i/v) de 60-70 UI/kg (máximo: 5.000 UI) seguido de una infusión continua de 12-15 UI/kg/h (máximo: 1.000 UI/h). Se debe monitorizar el tratamiento asegurando que el KPTT se mantenga entre 50-75 s (1,5-2,5 veces el valor normal). Durante la angioplastia, el bolo inicial debe ser de 70-100 UI/kg, regulando la administración ulterior de acuerdo a la duración del procedimiento o de acuerdo al tiempo de coagulación activado (TCA), para mantenerlo entre 250 y 300 s.
A pesar de su amplia utilización clínica, la HNF dista de ser un anticoagulante ideal, lo que depende de múltiples mecanismos:
- unión variable a proteínas plasmáticas y al endotelio vascular, lo que disminuye la heparina activa disponible;
- inhibición indirecta de la trombina a través de la unión con la antitrombina, por lo que su efecto depende de la disponibilidad de antitrombina;
- neutralización de su efecto por el factor plaquetario 4;
- riesgo potencial de trombocitopenia inducida por heparina (HIT);
- ineficacia relativa para inhibir la trombina unida al coágulo;
- unión a los receptores GP IIb/IIIa, lo que incrementa la unión de estos al fibrinógeno y aumenta la expresión de estos receptores. Por esto se han desarrollado múltiples alternativas farmacológicas que analizaremos.
- absorción subcutánea casi completa;
- menor unión a proteínas;
- menor activación plaquetaria;
- relación dosis-efecto más predecible;
- menor riesgo de trombocitopenia inducida por heparina;
- facilidad de administración;
- monitorización innecesaria.
- seguir las recomendaciones;
- ajustar la dosis del anticoagulante a cada paciente en forma individualizada;
- pesquisar adecuadamente comorbilidades;
- considerar siempre el acceso radial para coronariografía y angioplastia coronaria;
- proteger los sitios de sangrado más probables: realizar protección gástrica;
- mantener un elevado grado de sospecha, en especial ante:
- inestabilidad hemodinámica no esperada;
- evidencias clínicas de sangrado;
- anemia clínica o de laboratorio (control reglado del hematocrito).
- realizar el procedimiento por acceso arterial radial;
- considerar el uso de stents no liberadores de fármacos;
- utilizar dosis bajas de AAS;
- mantener el INR entre 2 y 2,5;
- considerar la utilización inhibidores de la bomba de protones;
- en el contexto de TTAP, reducir la duración del tratamiento antiagregante cuando esto es posible;
- como perspectiva, considerar la combinación de warfarina + clopidogrel en lugar de TTAP.
1.a.2. Heparinas de bajo peso molecular
Las HBPM tienen un perfil teórico favorable en comparación con la HNF, que incluye:
Estos derivados de la heparina son de peso molecular variable, con diferentes propiedades farmacológicas, por lo que las recomendaciones para un fármaco específico no deben extrapolarse a otro fármaco aunque pertenezca al mismo grupo.
Existe evidencia de la eficacia de las HBPM en los SCAsST, reduciendo significativamente la incidencia de muerte o infarto en comparación con placebo de acuerdo al resultado de un metaanálisis sobre 12 estudios al respecto(4). Sin embargo, este mismo metaanálisis no demostró beneficio adicional de las HBPM sobre la HNF, a diferencia de lo comprobado inicialmente por estudios como ESSENCE y TIMI 11B, de cuyo análisis conjunto se desprende el beneficio de la enoxaparina sobre la HNF(6). El estudio SYNERGY tampoco demostró diferencias entre la eficacia de la HBPM y la HNF en este contexto clínico(7). Un metaanálisis posterior demostró que la enoxaparina reduce el riesgo de muerte e infarto en pacientes con SCAsST con respecto a la HNF(8). Este beneficio debe ser atribuido a la reducción de la incidencia de infarto asociada a la enoxaparina, dado que la mortalidad, como objetivo aislado, fue similar para ambos fármacos. En este metaanálisis no se comprobó aumento del riesgo de sangrado asociado a la enoxaparina. Probablemente, la situación clínica más frecuente es recibir HNF o enoxaparina, pero no ambas en forma sucesiva; este aspecto es relevante porque la incidencia de infarto es reducida por la enoxaparina especialmente en pacientes que no recibieron tratamiento previo con HNF(9). Con respecto a la seguridad de la enoxaparina, el estudio SYNERGY comprobó un leve pero significativo exceso de sangrado mayor asociado a la enoxaparina por criterio TIMI (9,1% versus 7,6%, p=0,008), pero no cuando se analizó por criterio GUSTO. Tampoco hubo diferencia en la necesidad de transfusiones. La información del estudio SYNERGY es especialmente relevante porque la estrategia terapéutica fue más contemporánea que en otros estudios (doble antiagregación plaquetaria [DAP], estrategia invasiva precoz, angioplastia frecuente, implante de stents). Por otra parte, los metaanálisis señalados no comprobaron diferencias significativas con respecto a complicaciones hemorrágicas. Parece razonable concluir que estos fármacos tienen un perfil de seguridad favorable.
Podemos señalar que la enoxaparina, la HBPM más estudiada en este contexto, tiene una eficacia similar a la HNF (o levemente superior) y es una alternativa segura a la HNF. Este perfil eficacia-seguridad, sumado a la facilidad de administración de la enoxaparina, hace que este fármaco sea el anticoagulante más utilizado en los SCAsST.
Se debe tener en cuenta que se recomienda no cambiar el tipo de heparina administrada, como lo señalan las pautas de la Sociedad Europea de Cardiología(5). El intercambio de heparinas o crossover en cualquier sentido (HNF a HBPM o viceversa) se asoció, en el estudio SYNERGY, a una mayor incidencia de muerte o infarto así como de necesidad de transfusión(7).
Un aspecto relevante del manejo de la enoxaparina es la estrategia a adoptar en relación con un procedimiento de angioplastia coronaria. Una dosis de 1 mg/kg s/c permite alcanzar una actividad anti Xa en rango terapéutico por un lapso de 8 horas (0,6-1,3 UI/ml). Es por esto que si la última dosis de enoxaparina fue administrada en las 8 horas previas a una angioplastia, no se debería administrar anticoagulación adicional; en cambio, más allá de ese plazo se debe complementar la anticoagulación con un bolo de 0,3 mg i/v de enoxaparina. Esta estrategia permite anticoagular eficazmente y no aumentar el riesgo de sangrado asociado al crossover de heparina(10).
Luego de una angioplastia exitosa no se debe continuar la anticoagulación a menos que existan indicaciones adicionales para la misma (por ejemplo, fibrilación auricular [FA]). El estudio HAPI demostró que en SCAsST ySCAcST la administración prolongada posangioplastia de HNF no redujo la incidencia de eventos isquémicos comparado a la estrategia de suspenderla luego de la angioplastia(11). Por el contrario, en este estudio el uso prolongado de HNF aumentó la incidencia de complicaciones hemorrágicas. Un resultado subóptimo de la angioplastia podría constituir una indicación para prolongar la anticoagulación (flujo menor de TIMI 3, no reflujo, trombo intracoronario remanente, oclusión inminente de ramo colateral).
En caso de adoptar una estrategia conservadora se recomienda mantener la anticoagulación hasta el alta hospitalaria(5).
La dosis de enoxaparina recomendada en los SCAsST de riesgo moderado o alto es de 1 mg/kg s/c c/12 h. En pacientes con clearance de creatinina <30 ml/min se recomienda aumentar el intervalo de dosis a 24 horas. No se recomienda el control de actividad anti Xa en forma sistemática.
Dentro de la HBPM nos hemos referido específicamente a la enoxaparina porque el peso de la evidencia la convierte en el agente más estudiado y confiable en los SCA. Su eficacia no es un efecto de clase, en función de la gran heterogeneidad de este grupo farmacológico, y no es recomendable extrapolar la información aportada a otras HBPM disponibles.
1.a.3. Fondaparinux
El fondaparinux es un inhibidor sintético y selectivo del factor Xa que amplifica el efecto de la antitrombina como inhibidor del factor Xa. Se administra en forma subcutánea con elevada biodisponibilidad y un intervalo efectivo entre dosis de 24 horas. Está contraindicado en la insuficiencia renal severa (clearance de creatinina < 20 ml/min). No induce plaquetopenia, por lo que no es necesario controlar el recuento plaquetario. Ha sido estudiado en los SCAsST en OASIS 5 en comparación con enoxparina(12). Fondaparinux (2,5 mg s/ml/24 h) se asoció con una incidencia similar de muerte, infarto o isquemia refractaria (5,7% enoxaparina frente a 5,8% para fondaparinux, HR = 1,01; IC95%, 0,90-1,13), demostrando su no inferioridad en comparación con enoxaparina a corto plazo (nueve días), en tanto que a los seis meses el grupo tratado con fondaparinux tuvo una incidencia del objetivo isquémico combinado significativamente menor que el grupo de enoxaparina. El perfil de seguridad de fondaparinux fue significativamente mejor, dado que la incidencia de sangrado mayor fue la mitad en el grupo tratado con fondaparinux (2,2% versus 4,1%, HR = 0,52; IC95%, 0,44-0,61). En base a estos resultados, el beneficio clínico neto favorece a fondaparinux, que es considerado como el agente con mejor perfil eficacia-seguridad en los SCAsST (recomendación IA[5]). Sin embargo, este fármaco se asocia a una incidencia más elevada de trombosis de catéter (0,9% versus 0,4%, RR 3,59 IC95%: 1,64-7,84). Es por esto que en caso de coronariografía y/o angioplastia coronaria se debe administrar un bolo adicional de HNF para prevenir esta complicación (85 UI/kg de acuerdo al estudio FUTURA-OASIS 8 o 60 UI/kg si se administran inhibidores GPIIb/IIIa en forma simultánea[5,13]). La trombosis de catéter se ha asociado a que fondaparinux tiene un menor efecto anticoagulante que enoxaparina a las dosis recomendadas, que es eficaz para prevenir eventos cardiovasculares adversos vinculados a trombosis y que determina menos sangrados, pero que no es suficiente para prevenir la trombosis de catéter.
1.a.4. Bivalirudina
La bivalirudina es un inhibidor directo de la trombina, evaluado ampliamente y de uso clínico efectivo en los SCAsST. Sus principales características farmacológicas y sus diferencias con la HNF se resumen en la tabla 1. En el estudio BAT, este fármaco fue evaluado en SCAsST tratados con angioplastia coronaria en comparación con HNF(14). En la población global se comprobó una reducción significativa en el objetivo combinado isquémico (mortalidad, infarto o nueva revascularización) que se mantuvo hasta los 90 días, basado sobre todo en la reducción de la incidencia de nueva revascularización. El beneficio fue evidente en los pacientes con angina posinfarto. Como aspecto favorable la bivalirudina redujo los sangrados luego de la angioplastia, incluyendo hematoma retroperitoneal, otras hemorragias mayores y necesidad de transfusión. Como limitaciones de este estudio se destaca que el acceso arterial fue femoral, lo que favoreció los sangrados retroperitoneales, la dosis de HNF era más alta que la recomendada actualmente y la DAP no era obligatoria.
En múltiples estudios (CACHET, REPLACE-I, REPLACE-II) se comprobó el perfil de eficacia de la bivalirudina y su seguridad en el contexto de una antiagregación plaquetaria más efectiva, incluyendo inhibidores GP IIb/IIIa.
Más recientemente, el estudio ACUITY evaluó una población de pacientes con SCAsST más representativa de las pautas actuales de tratamiento. Se trató de un grupo con riesgo moderado a alto, medicado con AAS y clopidogrel, y sometido a una estrategia invasiva precoz, que asignó en forma aleatoria a tres planes de tratamiento adicional: bivalirudina sola, HNF o enoxaparina + inhibidores GP IIb/IIIa y bivalirudina + inhibidores GP IIbIIIa(15). La eficacia de los tres planes fue similar, tanto para el objetivo combinado de muerte, infarto o revascularización, como para cada uno de sus componentes por separado. La trombosis intrastent como objetivo aislado fue igual en los tres grupos, demostrando la eficacia de la bivalirudina como monoterapia. Como beneficio adicional, la incidencia de sangrado mayor a 30 días fue significativamente menor para bivalirudina sola que para cualquiera de las combinaciones (3,0% para bivalirudina sola versus 5,3% asociada a inhibidores GP IIb/IIIa y 5,7% asociada a HNF/enoxaparina, p<0,0001). En función de estos dos aspectos, la bivalirudina se asoció a un beneficio clínico neto respecto a las otras opciones señaladas, lo que la convierte en una opción de primera línea en los SCAsST sometidos a una estrategia invasiva precoz (recomendación Ib de guía europea de SCAsST y IIa de la guía AHA/ACC[5,16]).
La bivalirudina se administra en base a un bolo inicial de 0,1 mg/kg/h seguido de una infusión de 0,25 mg/kg/h hasta la angioplastia coronaria, en que se debe administrar un bolo adicional para completar de 0,75 mg/kg, aumentado la infusión a 1,75 mg/kg/h. En caso de insuficiencia renal severa no se modifica la dosis de los bolos pero la infusión se reduce a 1 mg/kg/h si el clearance de creatinina es menor de 30 ml/min o a 0,25 mg/kg/h si el paciente está en diálisis. Luego de la angioplastia coronaria, la infusión se puede suspender. Si se considera necesario continuarla, a las cuatro horas se reducirá la dosis a 0,2 mg/kg/h.
Debe destacarse que en los pacientes no pretratados con clopidogrel, la eficacia de la bivalirudina sola fue menor que para HNF o enoxaparina asociadas a inhibidores GP IIb/IIIa. Esto implica asegurar la correcta administración de clopidogrel, lo que debe considerarse una recomendación general, independientemente del régimen anticoagulante utilizado.
La eficacia de la DAP ha llevado a disminuir el uso de inhibidores GP IIb/IIIa. De acuerdo al estudio ACUITY, bivalirudina es igual de eficaz pero más segura que combinaciones de bivalirudina, HNF o enoxaparina con inhibidores GP IIbIIIa, en el contexto de doble antiagregación por vía oral, pero no se dispone de información sobre la comparación directa de bivalirudina y HNF o enoxaparina en el escenario de la DAP actual. Un análisis retrospectivo no comprobó diferencia significativa de mortalidad entre pacientes tratados con HNF y bivaluridina (EuroPCR 2013), lo que sumado a las diferencias de costo entre ambos fármacos define la necesidad de nuevos estudios prospectivos para establecer el rol definitivo de cada uno de ellos.
En base a la evidencia presentada, a la relación costo-efectividad y a la disponibilidad de fármacos, realizamos recomendaciones adaptadas a nuestro medio sobre la anticoagulación en los SCAsST (tabla 2).
1.b. Anticoagulaciónoral prolongada en SCAsST
El beneficio potencial de la anticoagulación oral prolongada, sumado a la antiagregación plaquetaria, podría tener una base racional en mecanismos no plaquetarios de trombosis vinculados a los SCAsST. Estos mecanismos podrían incluir la prevención de la formación de nuevos trombos coronarios, prevenir la formación de trombos intracavitarios y su embolización sistémica y, probablemente, suprimir el efecto vasoconstrictor y pro inflamatorio de la trombina(17,18). Sin embargo, en el contexto de los SCAsST, la warfarina sumada al AAS se asocia con una reducción de la recurrencia de eventos isquémicos adversos pero aumenta significativamente el riesgo de sangrados mayores en comparación con AAS sola, por lo que no es recomendada para este uso(19,20).
Los nuevos anticoagulantes orales constituyen una alternativa a los dicumarínicos en los SCAsST, existiendo evidencia conflictiva a este respecto. El apixaban fue evaluado en el estudio APPRAISE-2. Comparado con placebo y sumado a antiagregación convencional (AAS o AAS+clopidogrel), no determinó ningún beneficio en relación con eventos cardiovasculares adversos, pero se asoció a un riesgo de sangrado significativamente mayor (1,3% apixaban versus 0,5% placebo, HR 2,6, IC95%, 1,5-4,46)(21). En el estudio ATLAS ACS-TIMI 46 se estudiaron cuatro dosis de rivaroxabán contra placebo, comprobando una incidencia de sangrado dosis-dependiente y una reducción de la incidencia de muerte, infarto o stroke. Como consecuencia de estos resultados, el estudio ATLAS ACS-TIMI 51 comparó rivaroxabán a bajas dosis (2,5 mg o 5 mg c/12 h) versus placebo en pacientes con SCAsST, 93% de ellos bajo DAP(22). Rivaroxabán se asoció con una reducción significativa de la incidencia de muerte cardiovascular, infarto de miocardio o ataque cerebrovascular (HR=0,84, IC95%, 0,74-0,96). También se comprobó un aumento significativo en la incidencia de sangrado mayor no fatal (HR=3,96, IC95%, 2,46-6,38). La dosis más baja de rivaroxabán se asoció a una menor incidencia de sangrados mayores fatales respecto a la dosis de 5 mg c/12 h. Un reciente metaanálisis sobre siete estudios de nuevos anticoagulantes en SCAsST (incluyendo los dos estudios previamente citados) demostró un aumento significativo de sangrados mayores (OR 3,03: IC95%, 2,2-4,16), una leve reducción en la trombosis intrastent y un beneficio clínico neto nulo(23).
La evidencia disponible, por lo tanto, es algo contradictoria. Esto podría vincularse a que el grado de anticoagulación necesario para lograr un beneficio clínico neto es relativamente bajo. Esto también explicaría que los estudios que utilizaron dosis altas, como las utilizadas en FA (apixabán- APPRAISE 2) fueron negativos, en tanto que los que utilizaron dosis bajas fueron positivos, mostrando una reducción de eventos cardiovasculares adversos, sin un exceso de sangrados mayores fatales, como ocurrió en el estudio ATLAS ACS-TIMI 51. El resultado negativo del metaanálisis referido probablemente dependa de la heterogeneidad de los estudios incluidos (APPRAISE-2 versus ATLAS ACS-TIMI 51). Recientemente, la Agencia Europea de Medicamentos aprobó el uso de rivaroxabán a la dosis de 2,5 mg, en combinación con AAS o con AAS y clopidogrel para la prevención de eventos aterotrombóticos en adultos con SCAsST y marcadores humorales positivos(24). No existe, por el momento, una aprobación similar de la FDA.
1.c. Anticoagulación en SCAsST y riesgo de sangrado
El uso de agentes anticoagulantes implica un riesgo de sangrado que debe ser minimizado por el mal pronóstico que conlleva este tipo de complicación. En el estudio ACUITY se comprobó el impacto del sangrado mayor en los primeros 30 días, sobre la mortalidad al año, que se vio cuadruplicada en caso de ocurrir esta complicación(15). Se debe prestar especial atención a las comorbilidades que favorecen las complicaciones hemorrágicas. Entre ellas la insuficiencia renal es muy relevante y dado que su prevalencia aumenta con la edad, debe ser tenida en cuenta especialmente en los pacientes añosos. Por otro lado, se debe ajustar las dosis de los fármacos que así lo requieran (por ejemplo, enoxaparina), dado que se ha demostrado que el 42% de los pacientes con SCAsST reciben dosis excesivas de anticoagulantes o antiagregantes plaquetarios(25). La utilización de scores para estimar el riesgo de sangrado es una herramienta útil para intentar prevenir este tipo de complicaciones (Score CRUSADE[26], Score ACUITY-HORIZONS-AMI[27]). Sin embargo, este tipo de cálculo implica un soporte informático no siempre disponible; por esto, puede ser práctico pesquisar la existencia de las variables predictoras de sangrado al menos de manera cualitativa, como sexo femenino, insuficiencia cardíaca, enfermedad vascular periférica, hematocrito basal bajo, clearance de creatinina bajo, frecuencia cardíaca elevada, y presión arterial baja o excesivamente alta(26).
La prevención del sangrado asociado a la anticoagulación en los SCAsST debe incluir:
Similares consideraciones y recomendaciones son aplicables a los SCAcST.
2. Anticoagulación en los síndromes coronarios agudos con sobreelevación del segmento ST (SCAcST)
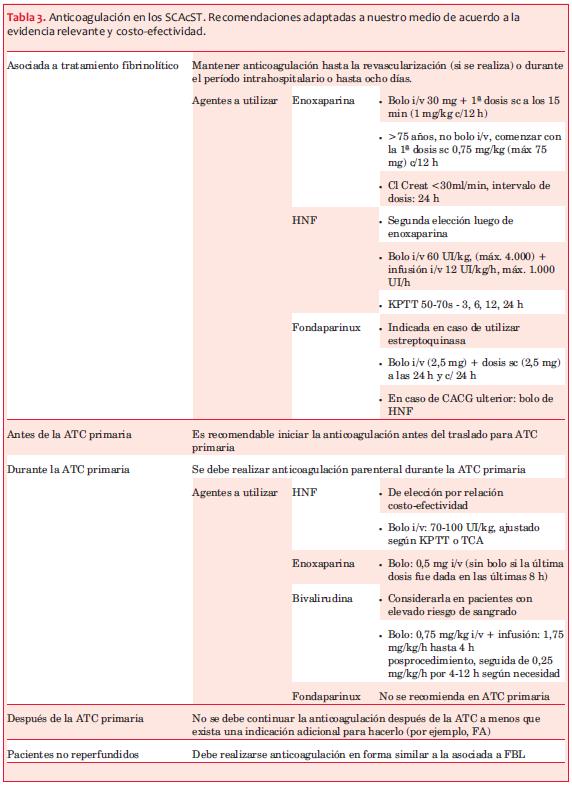
2.a. Anticoagulación y tratamiento fibrinolítico
En términos generales se acepta que se debe anticoagular a los pacientes con SCAsST durante el período posfibrinolisis.
2.a.1. Heparina no fraccionada
El uso de HNF en pacientes que han recibido estreptoquinasa se ha evaluado en varios ensayos mayores. En los estudios ISIS 3 y GISSI 2, no hubo reducción de la mortalidad, aunque sí se comprobó una reducción de la incidencia de reinfarto(28,29). Estos estudios comprobaron, además, una tendencia al aumento de hemorragia intracraneana y de otros sangrados mayores. En cuanto a la vía de administración, el estudio GUSTO demostró que HNF i/v no fue superior a la HNF subcutánea, en cuanto a la incidencia de reperfusión efectiva o de reoclusión luego de la misma, pero se asoció con un aumento de la incidencia de sangrados(30).
Luego del tratamiento con fibrinolíticos fibrinoespecíficos, en particular rtPA, la permeabilidad vascular fue mayor entre los pacientes tratados con HNF i/v por 48 horas, sin beneficio adicional si se prolonga la anticoagulación(31,32).
En base a esta evidencia y en caso de utilizar HNF se recomienda su administración i/v en base a un bolo i/v de 60 U/kg (máximo: 4.000 U) seguido de infusión i/v de 12 U/kg (máximo: 1.000 U/h) durante un máximo de 48 horas. La dosis debe ser ajustada de acuerdo al objetivo de KPTT de 50-70 s(33).
Sin embargo, la evidencia sobre el beneficio de HNF asociada a la fibrinolisis no es contundente. De los estudios que avalan la mayor permeabilidad coronaria con el uso de HNF asociada a fibrinolíticos fibrinoespecíficos, uno de ellos no utilizó AAS en los pacientes tratados con HNF y el beneficio demostrado en el estudio en que sí se administró AAS fue de magnitud menor. Un metaanálisis sobre un total de cerca de 1.450 pacientes que evaluó el uso de HNF asociada a fibrinolíticos fibrinoespecíficos mostró que no hay reducción de la mortalidad o la morbilidad, pero sí un exceso de sangrado en comparación con placebo(34).
Por lo tanto, la evidencia disponible para el uso de HNF asociada a fibrinolíticos fibrinoespecíficos es débil, en tanto que si el fibrinolítico es estreptoquinasa, la HNF se asocia a una reducción de la incidencia de reinfarto, pero también a un exceso de sangrados mayores. Como consecuencia, otros anticoagulantes han sido evaluados en el contexto del tratamiento fibrinolítico.
2.a.2. Heparina de bajo peso molecular
Varias HPM han sido estudiadas en el contexto de tratamiento fibrinolítico. En el estudio CREATE, la reviparina en SCAcST tratados con STK se asoció con una disminución significativa de la mortalidad y del objetivo combinado de muerte, infarto o ataque cerebrovascular. Este beneficio fue mayor cuanto menor fue el tiempo de evolución del SCA. Este estudio también demostró que el efecto favorable de esta HBPM se verificó tanto en los pacientes con reperfusión exitosa como en los que no reperfundieron(35).
La enoxaparina fue evaluada en la fibrinolisis con tenecteplase (fibrinolítico fibrinoespecífico, TNK) en el estudio ASSENT 3. Su uso se asoció con una reducción de la incidencia de muerte, reinfarto o angina recurrente en comparación con HNF, a expensas de los dos últimos componentes de este objetivo combinado. Se demostró además el beneficio clínico neto de enoxaparina sobre HNF, al combinar el objetivo de eficacia ya referido con el de seguridad (sangrado mayor)(36). En contraste, cuando se estudió la administración prehospitalaria de enoxaparina en la fibrinolisis con TNK (estudio ASSENT 3-Plus), la misma se asoció con un aumento de sangrados mayores, en especial de hemorragia intracraneana, en los mayores de 75 años. Por este motivo se recomienda reducir la dosis en este grupo de pacientes.
Un metaanálisis sobre más de 20.000 pacientes con SCAcST tratados con AAS, demostró que el uso de HBPM (administrada durante cuatro a ocho días) se asocia a una reducción de la incidencia de reinfarto de 25% y de muerte de 10% en comparación con placebo, y de 50% en la incidencia de reinfarto en comparación con HNF(34).
Posteriormente, el estudio ExTRACT-TIMI 25, sobre una población similar en número a la del metaanálisis recién citado, comparó en SCAcST sometidos a tratamiento fibrinolítico (fibrinoespecífico y no fibrinoespecífico, 20% estreptoquinasa), enoxaparina por siete días versus HNF por 48 horas(37). La enoxaparina se asoció a una reducción significativa del riesgo de muerto o nuevo infarto a 30 días (12,0% versus 9,9%, RR 0,83, IC95%, 0,77-0,90), a expensas de una reducción de la incidencia de infarto no fatal. También se comprobó una reducción significativa de la necesidad de revascularización urgente, que podría estar vinculada a una menor incidencia de reoclusión del vaso culpable. El efecto favorable de la enoxaparina fue comprobado en múltiples subgrupos, incluyendo fibrinolíticos fibrinoespecíficos y no fibrinoespecíficos. Los pacientes añosos experimentaron un beneficio de menos magnitud que los menores de 75 años, pero estadísticamente significativo(38,39). Si bien se constató también un aumento de sangrado mayor no fatal, el beneficio clínico neto fue favorable para enoxaparina.
En base a estos resultados la enoxaparina debería considerarse como de elección frente a la HNF como complemento del tratamiento fibrinolítico, con un plan de administración igual al del estudio ExTRACT-TIMI 25 (<75 años: bolo 30 mg i/v + 1 mg/kg s/c c/12 h, ³75 años: no bolo + 0,75 mg/kg c/12 h) (33).
2.a.3. Fondaparinux
El fondaparinux fue evaluado en el contexto de la fibrinolisis en el estudio OASIS 6(40). Se comprobó una reducción significativa de muerte y de infarto asociada con su uso, en comparación con HNF, así como una tendencia hacia un menor número de accidentes cerebrovasculares en pacientes con SCAcST sometidos a tratamiento fibrinolítico. Se demostró además una reducción de la incidencia de sangrado mayor, por lo que el beneficio clínico neto fue francamente favorable para fondaparinux (HR 0,77, IC95%, 0,67-0,90), de tal forma que el tratamiento de 1.000 pacientes evitaría 32 muertes, infartos, accidentes cerebrovasculares o un sangrado mayor en comparación con HNF. De acuerdo a estos resultados, el fondaparinux es el único antitrombótico que ha demostrado reducir la mortalidad en los pacientes tratados con fibrinolíticos, sin aumento de sangrados mayores.
Sin embargo, este beneficio se limitó al uso de fibrinolíticos no fibrinoespecíficos (STK), no demostrando eficacia para los fibrinoespecíficos, probablemente por el bajo número de pacientes tratados con el tipo de agentes en este estudio.
2.a.4. Bivalirudina
Este fármaco fue evaluado en la fibrinolisis con estreptoquinasa en el estudio HERO-2 en comparación con HNF. Su uso se asoció a una reducción de la incidencia de reinfarto pero no de la mortalidad a 30 días (objetivo primario del estudio). Dado que el beneficio demostrado es relativamente menor y que el perfil de seguridad del fármaco en este contexto no es óptimo (aumento de sangrado moderado o leve) no se recomienda su uso.
En resumen, en pacientes que reciben tratamiento fibrinolítico, se debe realizar anticoagulación con enoxaparina o en su defecto con HNF. El fondaparinux es una alternativa para pacientes tratados con estreptoquinasa y en estos casos se debe administrar un bolo adicional de HNF en caso de requerir coronariografía y angioplastia.
2.b. Anticoagulación vinculada a la angioplastia primaria
Los procedimientos de intervención percutánea requieren anticoagulación en general y en especial en el contexto de los SCAcST.
2.b.1. Anticoagulación previa a la angioplastia primaria
La HNF administrada antes de la angioplastia coronaria primaria (ATC1ª) asociada a AAS se vincula a un aumento de la permeabilidad del vaso culpable en comparación con AAS sola. En base a esta evidencia se recomienda frecuentemente el uso de HNF en los pacientes en que se decide realizar ATC1a(41).
2.b.2. Anticoagulación durante la angioplastia primaria
La indicación de anticoagulación en esta etapa es formal para prevenir la trombosis asociada al uso de catéteres y de otros dispositivos intracoronarios. Típicamente la anticoagulación en esta etapa se realiza con HNF intravenosa, que se administra solamente durante el procedimiento. La HNF no debe ser administrada luego de la ATC1ª a menos que existan indicaciones adicionales (resultado subóptimo de la angioplastia, alta carga trombótica, trombo intraventricular, extensa zona de aquinesia ventricular o FA)(33). La anticoagulación prolongada luego de la angioplastia coronaria se asocia a mayor incidencia de sangrado sin beneficio clínico adicional(42).
La enoxaparina ha sido estudiada en la ATC1ª en ATOLL (0,5 mg/kg i/v y luego s/c) en comparación con HNF(43). Su uso se asoció con una reducción significativa de la mortalidad, reinfarto y revascularización urgente, sin diferencias en la incidencia de sangrado mayor. En combinación, estos dos resultados determinan un beneficio clínico neto a favor de enoxaparina (10,2% versus 15%, p=0,03).
La bivalirudina es una alternativa para la anticoagulación en el contexto de los SCA, en especial de los SCAcST. En comparación con la combinación de HNF e inhibidores de las glicoproteínas IIb/IIIa en la ATC1ª, el uso de bivalirudina (más uso provisional de inhibidores de las glicoproteínas IIb/IIIa) se asoció con un beneficio clínico neto (9,2% versus 12,1%, p=0,005), basado en una incidencia similar de eventos cardiovasculares adversos sumado a una incidencia significativamente más baja de sangrado mayor (4,9% versus 8,4%, p>0,001) a 30 días. Esta disminución de la incidencia de sangrado le otorga a este fármaco un perfil de seguridad muy favorable. El uso de bivalirudina se asoció a un aumento de la trombosis aguda intrastent, que podría deberse a la activación plaquetaria persistente luego de terminado el efecto de la bivalirudina y antes de que se alcance el efecto máximo del clopidogrel. Esto podría evitarse recurriendo a antiagregantes más rápidos que el clopidogrel o con una mayor duración de la perfusión de bivalirudina.
La bivalirudina se administra en bolo i/v inicial de 0,75 mg/kg seguido de una infusión de 1,75 mg/kg/h durante la angioplastia coronaria.
El fondaparinux fue valorado en el estudio OASIS 6 como anticoagulante en la ATC1ª en comparación con HNF. Este es un contexto desfavorable para fondaparinux, dado que su uso se asocia a una incidencia numéricamente mayor aunque no significativamente diferente de muerte y reinfarto a 30 días y a una incidencia mucho mayor de trombosis vinculada a catéteres (22% versus 0%, p<0,001). El fondaparinux no debe ser utilizado en la ATC1ª.
2.b.3. Anticoagulación después de la angioplastia primaria
En forma similar a los SCAsST, se acepta que en los SCAcST no debe continuarse con la anticoagulación luego de la angioplastia, salvo en situaciones especiales que incluyen el resultado subóptimo de la misma o indicaciones adicionales de anticoagulación.
2.c. Anticoagulación en SCAcST sin tratamiento de reperfusión
El SCAcST no sometido a ningún tratamiento de reperfusión constituye una situación relativamente frecuente a pesar de los evidentes progresos tanto en fibrinolisis como en ATC1ª.
El estudio OASIS-6 permitió analizar una cohorte de pacientes no sometidos a ningún tratamiento de reperfusión, randomizados a fondaparinux 2,5 mg/día s/c por ocho días versus HNF en dosis habitual. El fondaparinux se asoció con una reducción significativa de la incidencia acumulada de muerte e infarto (HR: 0,81; IC95%, 0,68-0,97)(44).
En suma, se acepta que el SCAcST sin reperfusión debe recibir anticoagulación, aplicándose iguales recomendaciones que para el grupo de tratamiento fibrinolítico, con la salvedad que fondaparinux tiene un fuerte respaldo de evidencia para su uso en este grupo de pacientes.
De acuerdo a la información que analizamos presentamos recomendaciones sobre la anticoagulación en los SCAcST, que creemos aplicables a nuestro medio (tabla 3).
3. Anticoagulación oral crónica y antiagregación plaquetaria luego de la angioplastia coronaria
La concomitancia de tratamiento anticoagulante crónico y de indicación de revascularización coronaria percutánea representa un desafío terapéutico. El análisis de esta particular situación es pertinente tanto a los SCAsST como a los SCAcST (y también a la revascularización en presentaciones estables de la cardiopatía isquémica), por lo que realizaremos su análisis en forma general.
La elevada prevalencia de la cardiopatía isquémica hace que esta afección se presente en forma simultánea con un conjunto de entidades que implican anticoagulación oral crónica: fibrilación auricular paroxística, persistente o permanente, prótesis valvulares mecánicas, disfunción sistólica severa, trombo intraventricular y trombosis venosa profunda y/o tromboembolismo pulmonar reciente o recurrente. Un importante subgrupo de estos pacientes requerirá revascularización con angioplastia coronaria, lo que implica, en principio, mantener la anticoagulación crónica y sumarle DAP, es decir, indicar triple terapia anticoagulante y antiagregante plaquetaria (TTAP).
Esta situación es frecuente. En el registro GRACE, sobre 400 pacientes con indicación de anticoagulación crónica con warfarina, tratados con angioplastia coronaria, el 72% fue tratado con TTAP, en tanto que en el registro CRUSADE esta proporción fue de 60%(45,46). La causa más frecuente de anticoagulación en este contexto es la FA y a ella nos referiremos en adelante salvo expresa referencia. Las características epidemiológicas de la FA implican que la indicación de TTAP deberá ser cada vez más frecuentemente considerada, dado que la prevalencia de esta arritmia está en progresivo aumento(47). El beneficio de la anticoagulación con warfarina en la prevención de ataque cerebrovascular (ACV) en la FA es mayor que con cualquier otro plan de tratamiento antiplaquetario, con una reducción de riesgo de 66% versus placebo(48), 45% versus AAS(49) y 42% versus clopidogrel y AAS combinados(50), por lo que no puede ser sustituida con razonable seguridad por ninguna combinación de antiplaquetarios en pacientes con FA y riesgo tromboembólico elevado, salvo contraindicación formal de anticoagulación.
La anticoagulación sumada a la DAP ofrece desde un punto de vista racional una adecuada prevención de eventos tromboembólicos y de la trombosis intrastent; la contracara de esta protección es un riesgo aumentado de sangrado. En la angioplastia con stents liberadores de fármacos (DES), la TTAP duplica el riesgo de sangrado con respecto a la DAP(51). En una serie de 575 pacientes sometidos a angioplastia coronaria, la TTAP multiplicó aproximadamente el riesgo de sangrado total por tres (40% versus 12,8%, p>0,001) y el riesgo de sangrado mayor por 7.5 (20% versus 2,7%, p<0,001), con una mayor incidencia de sangrado intracraneano fatal, shock hemorrágico y de necesidad de transfusión(52). Más preocupante aun es la comprobación de que el 50% de los sangrados mayores asociados a TTAP fue fatal. La mayoría de los sangrados ocurre en el primer mes de tratamiento(53). El tracto gastrointestinal constituye un vector de sangrado mayor en este contexto y el riesgo de este tipo de sangrado se multiplica por seis bajo tratamiento con warfarina y agentes antiplaquetarios(54,55). De acuerdo a las guías ACCP 2012, el tratamiento con TTAP, luego de angioplastia coronaria en pacientes con FA, se asocia con un aumento del riesgo de sangrado de 2.37, lo que se traduce en 26 sangrados adicionales por cada 1.000 pacientes tratados(56).
Por otro lado, la indicación de TTAP se basa en la reducción de eventos tromboembólicos, pero no se asocia con reducción de eventos cardiovasculares adversos, incluyendo trombosis intrastent, comparada contra DAP(57).
Frente a la indicación probable de TTAP se debe tener la certeza de que la indicación de anticoagulación es formal. En el caso de la FA no valvular esto hace imprescindible valorar el riesgo embólico con el score CHADS2 y eventualmente con el score CHA2DS2-VASc(58-60). Asimismo, se debe calcular el riesgo de sangrado del paciente con herramientas como el score HAS-BLED, para optimizar la estrategia terapéutica(61). Debe destacarse que múltiples factores de riesgo embólico coinciden con factores de riesgo de sangrado, por lo que frecuentemente encontraremos un elevado riesgo de sangrado en pacientes con elevado riesgo tromboembólico, a los que deberíamos proteger con TTAP en el contexto de una angioplastia coronaria.
Enfrentados al dilema de optar por la TTAP, debemos definir una estrategia que permita reducir el riesgo de sangrado, sin detrimento de la protección antitrombótica, en base a tres grandes directivas:
1. Optimizar la anticoagulación.
2. Optimizar la antiagregación plaquetaria.
3. Reducir la probabilidad de sangrado de los vectores más probables.
1. Optimización de la anticoagulación. Los objetivos mayores de la anticoagulación en este contexto son mantener un INR estable y en un rango relativamente bajo, £2,5. Se ha demostrado que el INR >2,6 constituye un predictor independiente de sangrado bajo TTAP(62). Se debe tener especial precaución en el manejo de la anticoagulación en pacientes con enfermedad renal crónica, dado que esta constituye un factor de riesgo mayor para sangrado asociado a TTAP(52). El valor de un ajustado control del INR es evidente en pacientes tratados con angioplastia coronaria con stents liberadores de fármacos, en los que mantener el INR entre 1,8 y 2,5 se asoció con un beneficio clínico neto (sobrevida libre de eventos cardiovasculares y cerebrales mayores menos sobrevida libre de sangrado) significativamente mayor que la DAP(63).
2. Optimización de la antiagregación plaquetaria. La duración de la DAP es el principal aspecto a tener en cuenta. En este sentido se deben considerar tres aspectos:
a) Tipo de stent a implantar. La DAP tiene como objetivo prevenir la trombosis intrastent y la utilización de stents no liberadores de fármacos implica un período relativamente breve de DAP (cuatro semanas) en contraste con la mayor duración recomendada para los stents liberadores de fármacos. Es por esto que en pacientes anticoagulados no se deben utilizar rutinariamente stents liberadores de fármacos, sino reservarlos para situaciones en que se establece un riesgo muy elevado de reestenosis: lesiones largas, vasos finos, diabetes mellitus.
b) Evidencia sobre la duración de la DAP. La evidencia sobre la duración de la DAP es relativamente escasa. Recientemente han surgido importantes aportes a este respecto. El estudio PRODIGY evaluó DAP por 6 meses versus 24 meses en pacientes tratados con angioplastia coronaria (74% por SCA y 26% por angina estable) con stents con y sin fármacos. No se comprobó diferencia significativa entre las dos estrategias con respecto al objetivo combinado de muerte, infarto o ACV; sin embargo, la incidencia de sangrado se duplicó en el grupo de DAP prolongada (7,4% versus 3,5%, p=0,00018)(64). Los resultados fueron equivalentes para stents con y sin antifármacos antiproliferativos. De manera concordante, un metaanálisis de cuatro estudios de DAP prolongada contra breve (6 versus 16 meses) comprobó que ambas estrategias se asocian a similar incidencia de infarto, trombosis intrastent y ACV, aunque la DAP prolongada multiplicó el riesgo de sangrado por 2.6(65). Estos estudios avalan que la duración de la DAP puede ser menor de lo habitualmente recomendado sin afectar su eficacia antitrombótica y reduciendo significativamente la incidencia de sangrado. Si bien no existe evidencia similar en pacientes anticoagulados, es razonable considerar que el riesgo de sangrado probablemente disminuya al disminuir la duración de la DAP en este grupo particular de pacientes. Es esperable una modificación de las guías a este respecto en un futuro próximo.
c) Presentación clínica del paciente. La duración de la DAP debe optimizarse en función de la presentación clínica. Es así que en el contexto de un SCA la duración recomendada, independientemente de si se realiza o no angioplastia coronaria y del tipo de stent implantado en caso de hacerlo, es de 12 meses. Sin embargo, en situaciones estables caben las consideraciones realizadas en el párrafo anterior.
3. Reducir la probabilidad de sangrado de los vectores más probables. Estos son el sitio de acceso arterial y el tracto gastrointestinal. La medida más eficaz para reducir el sangrado vinculado al sitio de acceso es recurrir al acceso radial. De hecho, el acceso femoral es un predictor independiente de sangrado en pacientes anticoagulados. Por otra parte, se ha demostrado que el acceso radial se asocia con una reducción de 50% de la necesidad de transfusión y con una reducción significativa de la mortalidad a 30 días con respecto al acceso femoral, aunque esta información proviene de una población no anticoagulada(66,67).
Con respecto a la prevención del sangrado gastrointestinal, debe realizarse protección gástrica, con agentes anti H2 o inhibidores de la bomba de protones, tomando en cuenta la potencial interacción farmacológica con clopidogrel, de relevancia clínica dudosa, que ha sido analizada previamente a propósito de este último fármaco.
3.a. Recomendaciones sobre anticoagulación crónica y DAP
Existen dos guías internacionales que realizan recomendaciones concretas sobre la TTAP.
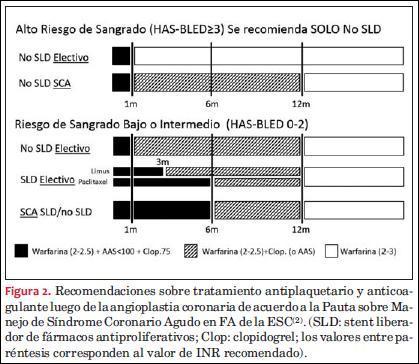
La guía sobre manejo de los SCA en pacientes con FA, de la Sociedad Europea de Cardiología, realiza recomendaciones en base al riesgo de sangrado evaluado por el score HAS-BLED, a la situación clínica (angioplastia electiva versus SCA) y al tipo de stent implantado (SLD versus no SLD)(68) (figura 2).
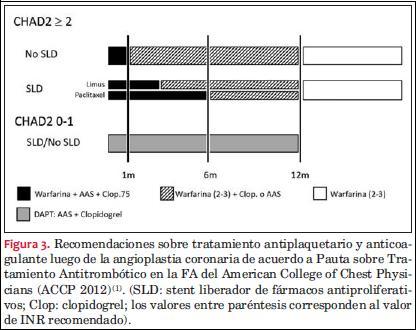
Más recientemente, las Pautas sobre Tratamiento Antitrombótico en la FA del American College of Chest Physicians (ACCP 2012), realizan recomendaciones más sencillas sobre la estrategia de antiagregación posangioplastia coronaria en pacientes anticoagulados por FA(56). Estas recomendaciones se basan en el score CHADS2 y en el tipo de stent implantado (figura 3).
3.b. Nuevos anticoagulantes orales y DAP
Los nuevos anticoagulantes orales constituyen un avance en el arsenal terapéutico de la anticoagulación. Han demostrado su eficacia y seguridad en el contexto de la FA no valvular y en la enfermedad tromboembólica venosa; es el caso de dabigatrán, rivaroxabán y apixabán. Cada vez es más frecuente el escenario de pacientes que reciben nuevos anticoagulantes orales y que presentan SCA, que requieren DAP. En función del buen perfil de seguridad de los nuevos anticoagulantes puede ser tentador agregar DAP. Sin embargo, no existe evidencia que avale esta estrategia y, por el contrario, los datos disponibles sugieren un alto riesgo de sangrado asociado.
Debe distinguirse la anticoagulación prolongada en el SCA sin indicación adicional de anticoagulación crónica de la DAP en el paciente con necesidad de anticoagulación por otra causa, en especial FA. Previamente nos hemos referido a la primera situación, en la que no es necesario lograr un efecto anticoagulante pleno para obtener un beneficio en prevención secundaria. Contrariamente, en el contexto de la FA, es imperioso lograr un nivel de anticoagulación que proteja de eventos tromboembólicos. Tres estudios evaluaron estos agentes en SCA a dosis eficaces para FA. El estudio RE-DEEM, que evaluó dabigatrán en SCA bajo DAP, comprobó que a la dosis de 110 mg c/12 h, no hubo reducción de eventos cardiovasculares adversos mayores (MACE), pero sí un aumento de cuatro veces en la incidencia de sangrado mayor(69). En forma similar, el estudio APPRAISE 2 evaluó el uso de apixabán en SCA bajo DAP a la dosis de 5 mg c/12 h, sin reducción de MACE y con incremento de 2,5 veces en la incidencia de sangrado mayor(21). Finalmente, rivaroxabán a la dosis de 20 mg/día fue evaluado en el estudio TIMI ACS ATLAS 46, comprobando un aumento prohibitivo de la incidencia de sangrado, sin reducción de MACE(70).
Como conclusión, en pacientes con indicación formal de anticoagulación crónica y tratados con nuevos anticoagulantes que sufren un SCA, se debe discontinuar estos agentes mientras requieran DAP, dado que la evidencia demuestra que su inclusión en una triple terapia no es segura y, por lo tanto, hasta el momento contraindicada. Este grupo de pacientes debe seguir las recomendaciones sobre anticoagulación crónica y DAP analizadas previamente.
3.c. Perspectivas en anticoagulación y antiagregación plaquetaria simultáneas
Recientemente se ha realizado un nuevo enfoque de la antiagregación en el contexto del paciente anticoagulado. En lugar de asumir que durante un período inicial más o menos prolongado se debe realizar TTAP, se ha planteado que una alternativa efectiva y segura podría ser asociar warfarina con solo un antiplaquetario. El clopidogrel ha sido sugerido como el antiplaquetario a utilizar en este tipo de estrategia, dado que su no utilización se ha vinculado a mayor incidencia de trombosis intrastent y de infarto de miocardio, al evaluar cuatro combinaciones de estos fármacos (TTAP, warfarina + AAS, warfarina + clopidogrel, DAP)(66).
Por lo tanto, la interrogante es si es posible prescindir del AAS en este particular contexto clínico. En este sentido, recientemente el estudio WOEST comparó dos planes terapéuticos: warfarina + clopidogrel versus TTAP, en pacientes anticoagulados (70% por FA) sometidos a angioplastia coronaria (al menos un mes para stents no liberadores de fármacos y al menos un año para stents liberadores de fármacos)(71). Este estudio comprobó que la doble terapia con warfarina + clopidogrel se asoció con una incidencia de sangrado significativamente menor que la TTAP (19,5% versus 44,9%, p<0,001) sin aumento de la incidencia de eventos trombóticos. En base a esta evidencia, la doble terapia con warfarina + clopidogrel, sin AAS, debería ser considerada como una alterativa segura y eficaz en el paciente anticoagulado sometido a angioplastia coronaria.
Como conclusiones, en el paciente anticoagulado sometido a angioplastia coronaria se debe:
Bibliografía
1. Furie B, Furie B. Molecular and cellular biology of blood coagulation. N Engl J Med 1992;326:800-6.
2. Théroux P, Fuster V. Acute coronary syndromes: Unstable angina and non–q-wave myocardial infarction. Circulation 1998;97:1195-206.
3. Théroux P, Ouimet H, McCans J, Latour J-G, Joly P, Lévy G, et al. Aspirin, heparin, or both to treat acute unstable angina. N Engl J Med 1988;319:1105-11.
4. Eikelboom JW, Anand SS, Malmberg K, Weitz JI, Ginsberg JS, Yusuf S. Unfractionated heparin and low-molecular-weight heparin in acute coronary syndrome without st elevation: A meta-analysis. Lancet 2000;355:1936-42.
5. Hamm CW, Bassand J-P, Agewall S, Bax J, Boersma E, Bueno H, et al. Esc guidelines for the management of acute coronary syndromes in patients presenting without persistent st-segment elevation: The task force for the management of acute coronary syndromes (acs) in patients presenting without persistent st-segment elevation of the european society of cardiology (esc). Eur Heart J 2011; 32: 2999-3054.
6. Antman EM, Cohen M, McCabe C, Goodman SG, Murphy SA, Braunwald E. Enoxaparin is superior to unfractionated heparin for preventing clinical events at 1-year follow-up of timi 11b and essence. Eur Heart J 2002;23:308-14.
7. The Synergy Trial Investigators. Enoxaparin vs unfractionated heparin in high-risk patients with non–st-segment elevation acute coronary syndromes managed with an intended early invasive strategy: Primary results of the synergy randomized trial. JAMA 2004;292:45-54.
8. Petersen JL, Mahaffey KW, Hasselblad V, Antman EM, Cohen M, Goodman SG, et al. Efficacy and bleeding complications among patients randomized to enoxaparin or unfractionated heparin for antithrombin therapy in non-st-segment elevation acute coronary syndromes: A systematic overview. JAMA 2004;292:89-96.
9. Califf RM, Petersen JL, Hasselblad V, Mahaffey KW, Ferguson JJ. A perspective on trials comparing enoxaparin and unfractionated heparin in the treatment of non-st-elevation acute coronary syndromes. Am Heart J 2005;149:S91-99.
10. Collet JP, Montalescot G, Lison L, Choussat R, Ankri A, Drobinski G, et al. Percutaneous coronary intervention after subcutaneous enoxaparin pretreatment in patients with unstable angina pectoris. Circulation 2001;103:658-63.
11. Rabah M, Mason D, Muller DW, Hundley R, Kugelmass AD, Weiner B, Cannon L, O’Neill WW, Safian RD. Heparin after percutaneous intervention (hapi): A prospective multicenter randomized trial of three heparin regimens after successful coronary intervention. J Am Coll Cardiol 1999;34:461-7.
12. The Fifth Organization to Assess Strategies in Acute Ischemic Syndromes Investigators. Comparison of fondaparinux and enoxaparin in acute coronary syndromes. N Engl J Med 2006;354: 1464-76.
13. The FUTURA OASIS-Trial Group. Low-dose vs standard-dose unfractionated heparin for percutaneous coronary intervention in acute coronary syndromes treated with fondaparinux: The FUTURA/OASIS-8 randomized trial. JAMA 2010; 304:1339-49.
14. Bittl JA, Chaitman BR, Feit F, Kimball DW, Topol EJ. Bivalirudin versus heparin during coronary angioplasty for unstable or postinfarction angina: Final report reanalysis of the bivalirudin angioplasty study. Am Heart J 2001;142:952-9.
15. Stone GW, McLaurin BT, Cox DA, Bertrand ME, Lincoff AM, Moses JW, et al. Bivalirudin for patients with acute coronary syndromes. N Engl J Med 2006;355:2203-16.
16. Anderson JL, Adams CD, Antman EM, Bridges CR, Califf RM, Casey DE, et al. 2011 ACCF/AHA focused update incorporated into the ACC/AHA 2007 guidelines for the management of patients with unstable angina/non–ST-elevation myocardial infarction: A report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Circulation 2011;123: e426-e579.
17. Szaba FM, Smiley ST. Roles for thrombin and fibrin(ogen) in cytokine/chemokine production and macrophage adhesion in vivo. Blood 2002;99:1053-9.
18. Winn M, Jain K, Ku D. Argatroban and inhibition of the vasomotor actions of thrombin. J Cardiovasc Pharmacol 1993;22:754-60.
19. Andreotti F, Testa L, Biondi-Zoccai GG, Crea F. Aspirin plus warfarin compared to aspirin alone after acute coronary syndromes: An updated and comprehensive meta-analysis of 25,307 patients. Eur Heart J 2006;27:519-26.
20. van Es RF, Jonker JJ, Verheugt FW, Deckers JW, Grobbee DE. Aspirin and coumadin after acute coronary syndromes (the aspect-2 study): A randomised controlled trial. Lancet 2002;360:109-13.
21. Alexander JH, Lopes RD, James S, Kilaru R, He Y, Mohan P, et al. Apixaban with antiplatelet therapy after acute coronary syndrome. N Engl J Med 2011;365:699-708.
22. Mega JL, Braunwald E, Wiviott SD, Bassand J-P, Bhatt DL, Bode C, et al. Rivaroxaban in patients with a recent acute coronary syndrome. N Engl J Med 2012;366:9-19.
23. Komócsi A, Vorobcsuk A, Kehl D, Aradi D. Use of new-generation oral anticoagulant agents in patients receiving antiplatelet therapy after an acute coronary syndrome: Systematic review and meta-analysis of randomized controlled trials. Arch Intern Med 2012;172:1537-45.
24. European Medicines Agency. Committee for Medicinal Products for Human Use (CHMP). Mayo 2013. http://www.Emea.Europa.Eu/docs/en_gb/document_library/summary_of_opinion/human/000944/wc500140679.Pdf.
25. Alexander K, Chen A, Roe M. Excess dosing of antiplatelet and antithrombin agents in the treatment of non–ST-segment elevation acute coronary syndromes. JAMA 2005;294:3108-16.
26. Subherwal S, Bach RG, Chen AY, Gage BF, Rao SV, Newby LK, et al. Baseline risk of major bleeding in non–ST-segment–elevation myocardial infarction: The CRUSADE (Can Rapid Risk Stratification of Unstable Angina Patients Suppress Adverse Outcomes with Early Implementation of the ACC/AHA guidelines) bleeding score. Circulation 2009;119:1873-82.
27. Mehran R, Pocock SJ, Nikolsky E, Clayton T, Dangas GD, Kirtane AJ, et al. A risk score to predict bleeding in patients with acute coronary syndromes. J Am Coll Cardiol 2010;55:2556-66.
28. Third International Study of Infarct Survival Collaborative Group. ISIS-3: A randomised comparison of streptokinase vs tissue plasminogen activator vs anistreplase and of aspirin plus heparin vs aspirin alone among 41.299 cases of suspected acute myocardial infarction. Lancet 1992;339:753-70.
29. Gruppo Italiano per lo Studio della Sopravvivenza nell’Infarto Miocardico. GISSI-2: A factorial randomized trial of alteplase versus streptokinase and heparin versus no heparin among 12490 patients with acute myocardial infarction. Lancet 1990;336:65-71.
30. The effects of tissue plasminogen activator, streptokinase, or both on coronary-artery patency, ventricular function, and survival after acute myocardial infarction. N Engl J Med 1993;329:1615-22.
31. De Bono D, Simoons M, Tijssen J, Arnold A, Betriu A, Burgersdijk C. Effect of early intravenous heparin on coronary patency, infarct size, and bleeding complications after alteplase thrombolysis: Results of a randomized double blind european cooperative study group trial. Br Heart J 1992;67:122-8.
32. Bleich SD NT, Schumacher RR, Cooke DH, Tate DA, Teichman SL. Effect of heparin on coronary arterial patency after thrombolysis with tissue plasminogen activator in acute myocardial infarction. Am J Cardiol 1990;66:1412-7.
33. Van de Werf F, Bax J, Betrium A, Blomstrom-Lundqvist C, Crea F, Falk V, et al. Guía de práctica clínica de la Sociedad Europea de Cardiología (ESC). Manejo del infarto agudo de miocardio en pacientes con elevación persistente del segmento ST. Versión corregida 22/07/2009. Rev Esp Cardiol 2009;62:e1-e47.
34. Eikelboom JW QD, Mehta SR, Turpie AG, Menown IB, Yusuf S. Unfractionated and low-molecular-weight heparin as adjuncts to thrombolysis in aspirin-treated patients with st-elevation acute myocardial infarction. A meta-analysis of the randomized trials. Circulation 2005;112:3855–67.
35. The Create Trial Group Investigators. Effects of reviparin, a low-molecular-weight heparin, on mortality, reinfarction, and strokes in patients with acute myocardial infarction presenting with ST-segment elevation. JAMA 2005;293:427-35.
36. Efficacy and safety of tenecteplase in combination with enoxaparin, abciximab, or unfractionated heparin: The ASSENT-3 randomised trial in acute myocardial infarction. Lancet 2001;358:605-13.
37. Antman EM, Morrow DA, McCabe CH, Murphy SA, Ruda M, Sadowski Z, et al. Enoxaparin versus unfractionated heparin with fibrinolysis for st-elevation myocardial infarction. N Engl J Med 2006;354: 1477-88.
38. Giraldez RR, Nicolau JC, Corbalan R, Gurfinkel EP, Juarez U, Lopez-Sendon J, et al. Enoxaparin is superior to unfractionated heparin in patients with st elevation myocardial infarction undergoing fibrinolysis regardless of the choice of lytic: An extract-timi 25 analysis. Eur Heart J 2007;28: 1566-73.
39. White HD, Braunwald E, Murphy SA, Jacob AJ, Gotcheva N, Polonetsky L, et al. Enoxaparin vs. Unfractionated heparin with fibrinolysis for st-elevation myocardial infarction in elderly and younger patients: Results from EXTRACT-TIMI 25. Eur Heart J 2007;28:1066-71.
40. Peters RJG, Joyner C, Bassand J-P, Afzal R, Chrolavicius S, Mehta SR, et al. The role of fondaparinux as an adjunct to thrombolytic therapy in acute myocardial infarction: A subgroup analysis of the OASIS-6 trial. Eur Heart J 2008;29:324-31.
41. Zijlstra F, Ernst N, de Boer M-J, Nibbering E, Suryapranata H, Hoorntje JCA, et al. Influence of prehospital administration of aspirin and heparin on initial patency of the infarct-related artery in patients with acute st elevation myocardial infarction. J Am Coll Cardiol 2002;39:1733-7.
42. Rabah M, Mason D, Muller DWM, Hundley R, Kugelmass AD, Weiner B, et al. Heparin After Percutaneous Intervention (HAPI): A prospective multicenter randomized trial of three heparin regimens after successful coronary intervention. J Am Coll Cardiol 1999;34:461-7.
43. Montalescot G, Zeymer U, Silvain J, Boulanger B, Cohen M, Goldstein P, et al. Intravenous enoxaparin or unfractionated heparin in primary percutaneous coronary intervention for st-elevation myocardial infarction: The international randomised open-label atoll trial. Lancet 2011;378:693-703.
44. Oldgren J, Wallentin L, Afzal R, Bassand J-P, Budaj A, Chrolavicius S, et al. Effects of fondaparinux in patients with st-segment elevation acute myocardial infarction not receiving reperfusion treatment. Eur Heart J 2008;29:315-23.
45. Nguyen MC, Lim YL, Walton A, Lefkovits J, Agnelli G, Goodman SG, et al. Combining warfarin and antiplatelet therapy after coronary stenting in the global registry of acute coronary events: Is it safe and effective to use just one antiplatelet agent? Eur Heart J 2007;28:1717-22.
46. Wang TY, Robinson LA, Ou FS, Roe MT, Ohman EM, Gibler WB, et al. Discharge antithrombotic strategies among patients with acute coronary syndrome previously on warfarin anticoagulation: Physician practice in the crusade registry. Am Heart J 2008;155:361-8.
47. Go AS, Hylek EM, Phillips KA, Chang Y, Henault LE, Selby JV, et al. Prevalence of diagnosed atrial fibrillation in adults: National implications for rhythm management and stroke prevention: The anticoagulation and risk factors in atrial fibrillation (atria) study. JAMA 2001;285:2370-.5
48. Risk factors for stroke and efficacy of antithrombotic therapy in atrial fibrillation. Analysis of pooled data from five randomized controlled trials. Arch Intern Med 1994;154:1449-57.
49. Hart RG, Benavente O, McBride R, Pearce LA. Antithrombotic therapy to prevent stroke in patients with atrial fibrillation: A meta-analysis. Ann Intern Med 1999;131:492-501.
50. Clopidogrel plus aspirin versus oral anticoagulation for atrial fibrillation in the Atrial Fibrillation Clopidogrel Trial with Irbesartan for prevention of Vascular Events (ACTIVE w): A randomised controlled trial. Lancet 2006;367:1903-12.
51. Ruiz-Nodar JM, Marin F, Sanchez-Paya J, Hurtado JA, Valencia-Martin J, Manzano-Fernandez S, et al. Efficacy and safety of drug-eluting stent use in patients with atrial fibrillation. Eur Heart J 2009;30:932-9.
52. Uchida Y, Mori F, Ogawa H, Takagi A, Hagiwara N. Impact of anticoagulant therapy with dual antiplatelet therapy on prognosis after treatment with drug-eluting coronary stents. J Cardiol 2010;55: 362-9.
53. Rogacka R, Chieffo A, Michev I, Airoldi F, Latib A, Cosgrave J, et al. Dual antiplatelet therapy after percutaneous coronary intervention with stent implantation in patients taking chronic oral anticoagulation. JACC Cardiovasc Interv 2008;1:56-61.
54. Delaney JA, Opatrny L, Brophy JM, Suissa S. Drug interactions between antithrombotic medications and the risk of gastrointestinal bleeding. CMAJ 2007;177:347-51.
55. Hernandez-Diaz S, Garcia Rodriguez LA. Cardioprotective aspirin users and their excess risk of upper gastrointestinal complications. BMC Med 2006;4:22.
56. You JJ, Singer DE, Howard PA, Lane DA, Eckman MH, Fang MC, et al. Antithrombotic therapy for atrial fibrillation: Antithrombotic therapy and prevention of thrombosis, 9th ed: American College of Chest Physicians evidence-based clinical practice guidelines. Chest 2012;141:e531S-e575S.
57. Uchida Y, Mori F, Ogawa H, Takagi A, Hagiwara N. Impact of anticoagulant therapy with dual antiplatelet therapy on prognosis after treatment with drug-eluting coronary stents. J Cardiol 2010; 55:362-9.
58. Lip GYH, Nieuwlaat R, Pisters R, Lane DA, Crijns HJGM. Refining clinical risk stratification for predicting stroke and thromboembolism in atrial fibrillation using a novel risk factor-based approach: The Euro Heart Survey on Atrial Fibrillation. Chest 2010;137:263-72.
59. Gage Bf WA, Shannon W, Boechler M, Rich MW, Radford MJ. Validation of clinical classification schemes for predicting stroke: Results from the national registry of atrial fibrillation. JAMA 2001;285:2864-70.
60. Camm AJ KP, Lip GYH, Schotten U, Savelieva I, Ernst S, Van Gelder IC, et al. Guidelines for the management of atrial fibrillation: The task force for the management of atrial fibrillation of the European Society of Cardiology (ESC). Eur Heart J 2010;31:2369-429.
61. Pisters R, Lane DA, Nieuwlaat R, de Vos CB, Crijns HJGM, Lip GYH. A novel user-friendly score (HAS-BLED) to assess 1-year risk of major bleeding in patients with atrial fibrillation: The Euro Heart Survey. Chest 2010;138:1093-100.
62. Rossini R, Musumeci G, Lettieri C, Molfese M, Mihalcsik L, Mantovani P, et al. Long-term outcomes in patients undergoing coronary stenting on dual oral antiplatelet treatment requiring oral anticoagulant therapy. Am J Cardiol 2008;102:1618-23.
63. Gao F, Zhou YJ, Wang ZJ, Shen H, Liu XL, Nie B, et al. Comparison of different antithrombotic regimens for patients with atrial fibrillation undergoing drug-eluting stent implantation. Circulation 2010;74:701-8.
64. Valgimigli M, Campo G, Monti M, Vranckx P, Percoco G, Tumscitz C, et al. Short- versus long-term duration of dual-antiplatelet therapy after coronary stenting: A randomized multicenter trial. Circulation 2012;125:2015-26.
65. Cassese S, Byrne RA, Tada T, King LA, Kastrati A. Clinical impact of extended dual antiplatelet therapy after percutaneous coronary interventions in the drug-eluting stent era: A meta-analysis of randomized trials. Eur Heart J 2012;33:3078-87.
66. Karjalainen PP, Vikman S, Niemelä M, Porela P, Ylitalo A, Vaittinen M-A, et al. Safety of percutaneous coronary intervention during uninterrupted oral anticoagulant treatment. Eur Heart J 2008; 29:1001-10.
67. Chase AJ, Fretz EB, Warburton WP, Klinke WP, Carere RG, Pi D, et al. Association of the arterial access site at angioplasty with transfusion and mortality: The M.O.R.T.A.L study (mortality benefit of reduced transfusion after percutaneous coronary intervention via the arm or leg). Heart 2008; 94:1019-25.
68. Lip GYH, Huber K, Andreotti F, Arnesen H, Airaksinen JK, Cuisset T, et al. Antithrombotic management of atrial fibrillation patients presenting with acute coronary syndrome and/or undergoing coronary stenting: Executive summary—a consensus document of the European Society of Cardiology Working Group on Thrombosis, endorsed by the European Heart Rhythm Association (EHRA) and the European ASSOCIATION of percutaneous Cardiovascular Interventions (EAPCI). Eur Heart J 2010; 31:1311-8.
69. Oldgren J, Budaj A, Granger CB, Khder Y, Roberts J, Siegbahn A, et al. Dabigatran vs. placebo in patients with acute coronary syndromes on dual antiplatelet therapy: A randomized, double-blind, phase ii trial. Eur Heart J 2011;32:2781-9.
70. Mega JL, Braunwald E, Mohanavelu S, Burton P, Poulter R, Misselwitz F, et al. Rivaroxaban versus placebo in patients with acute coronary syndromes (ATLAS ACS-TIMI 46): A randomised, double-blind, phase II trial. Lancet 2009;374:29-38.
71. Dewilde WJM, Oirbans T, Verheugt FWA, Kelder JC, De Smet BJGL, Herrman J-P, et al. Use of clopidogrel with or without aspirin in patients taking oral anticoagulant therapy and undergoing percutaneous coronary intervention: An open-label, randomised, controlled trial. Lancet 2013;381: 1107-15.